Заболевание проявляется у женщин разных возрастов, однако вероятность развития кольпита у страдающих сахарным диабетом возрастает многократно. Сахарный диабет влияет на работу всех систем в организме и половая — не исключение. Нарушается работа эндокринной и кровеносной системы, что вызывает нехватку гормонов и слабость кровоснабжение стенок влагалища. Раздраженная слизистая оболочка покрывается микротрещинками, в которые проникают бактерии и развивается воспалительный процесс.
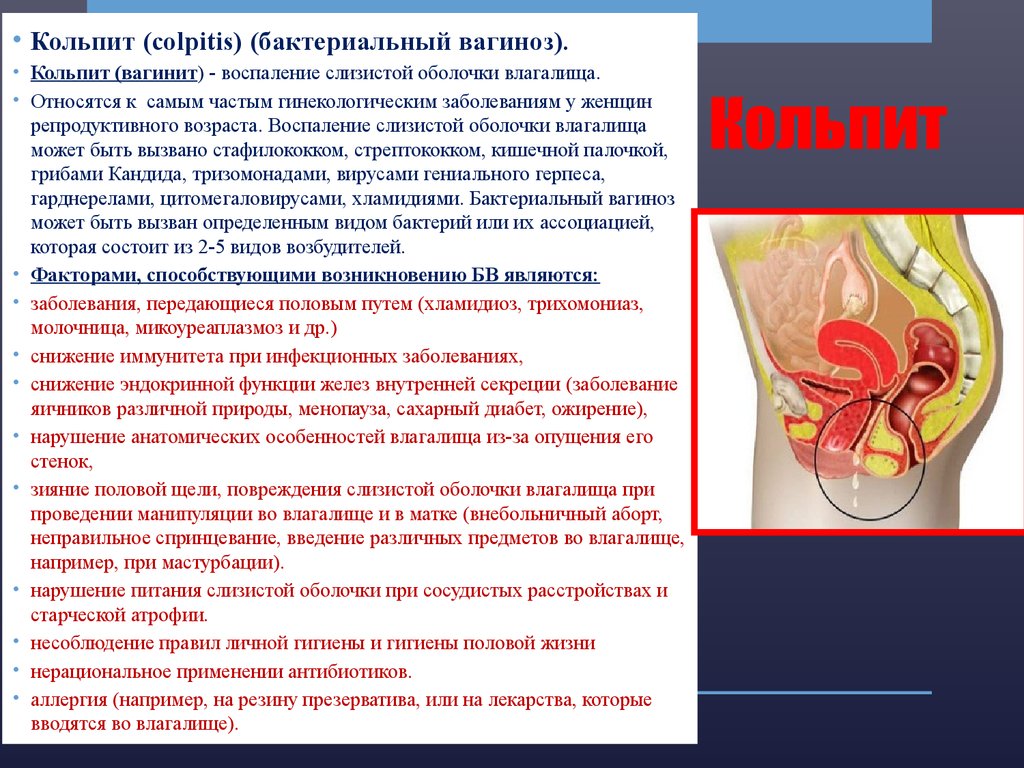
Кольпит — воспалительный процесс слизистой оболочки влагалища, имеющий инфекционную природу. Заболевание выступает синонимом слова вагинит, с которым сталкивается каждая женщина. Влагалище непосредственно контактирует с внешней средой ввиду особенности женской физиологии. Следовательно, воспалительный процесс вульвы часто перетекает в вагинит. Причины, вызывающие вагинит, подразделяют на две группы:
- неспецифические — развитие провоцируют условно-патогенные микроорганизмы из внешней среды;
- специфические — вызваны инфекциями, передающимися половым путем (ИППП).
Вернуться к оглавлению
СД напрямую влияет на развитие кольпита, снижая уровень сопротивляемости организма к патологическим процессам.
Спровоцировать развитие кольпита способны различные причины, к ним относятся внутренние и внешние факторы:

- Инфекционные патологии, распространяющиеся посредством сексуального контакта. При небезопасном половом акте микроорганизмы попадают непосредственно во влагалище, бактерии инфицируют на слизистую оболочку и вызывают воспалительный процесс.
- Травмирование слизистой механическим образом. Микротравмы на слизистой возникают в момент некомфортного сексуального акта либо при введении во влагалище инородных предметов, например, при медосмотре. В образовавшиеся микротрещинки проникает инфекция, провоцируя воспалительный процесс.
- Истончение оболочки влагалища. Это происходит из-за недостаточного кровоснабжения тканей влагалища. Слабый кровоток приводит к истончению стенок и их травмированию.
- Продолжительный прием антибиотиков. Все препараты данной категории влияют на слизистую влагалища, поскольку обладают обширным кругом действия, убивая не только инфекционный патоген, но и микроорганизмы во всех системах.
- Заболевания эндокринной системы. Патологии этого характера часто влияют на микрофлору влагалища, особенно гормон эстроген, отвечающий за функционирование сальных желез и обновление слизистой оболочки.
- Недостаточная чистоплотность. Плохая гигиена создает благоприятные условия для развития заболевания.
- Ослабленные защитные функции организма. Организм в ослабленном состоянии не способен бороться с раздражителем, что приводит к развитию недуга.
Вернуться к оглавлению
Сахарный диабет (СД) влияет на работу всех систем организма, из-за чего происходит нарушение процессов обмена. Это сказывается на нормальной работе эндокринной системы и ухудшает работу яичников, из-за чего плохо вырабатывается гормон эстроген. СД влияет состав крови и сосудистую систему в целом. Более густая сахарная кровь плохо циркулирует, что замедляет кровооборот в слизистой влагалища. Это приводит к истончению влагалищных стенок и образованию микротравм на их поверхности.
Лечение заболевания женских органов проводится в обязательно, несмотря на возраст и форму недуга. Справиться с кольпитом возможно комплексными методами, которые включают препараты, описанные в таблице:
По материалам etodiabet.ru
В настоящее время сахарный диабет (СД) является одним из приорететных направлений современной эндокринологии, а численность больных данным заболеванием составляет 177 млн человек [1, 3]. Причем основная часть больных (90 %) — это пациенты с СД 2 типа. Немногим менее чем за 20 лет число лиц, страдающих этим заболеванием, в мире увеличилось в 6 раз. Согласно прогнозам при сохранении таких темпов роста к 2010 г. численность таких больных на планете достигнет 221 млн человек, а к 2025 г. СД предположительно будут иметь уже более 300 млн человек. Это означает, что к 2025 г. распространенность СД в экономически развитых странах составит 7,6 %, в развивающихся — 4,9 % [2, 4].
В связи с тем что СД 2 типа часто не диагностируется в течение длительного времени, предполагается, что его фактическая распространенность в два-три раза превышает регистрируемую. В исследовании Australian Diabetes, Obesity and Lifestyle Study (Aus Diab) показано, что на каждый диагностированный случай СД 2 типа приходится один недиагностированный. Третье национальное исследование здоровья и питания (NHANES III), проведенное в США, также выявило высокий уровень распространенности недиагностированного СД 2 типа среди населения — в среднем он составляет 2,7 %, а среди мужчин и женщин в возрасте 50-59 лет — 3,3 % и 5,8 % соответственно 6.
Одним из ранних и первых признаков нарушений углеводного обмена у женщин старшей возрастной группы являются жалобы на так называемый диабетический вульвит — ранний маркёр верификации и декомпенсации нарушений углеводного обмена [7].
Под диабетическим вульвитом (ДВ) принято понимать острое или хроническое воспаление слизистой преддверия влагалища, вульвы, а также наружных половых органов, связанное с декомпенсацией углеводного обмена и проявляющееся на фоне атрофических изменений слизистой урогенитального тракта, связанных с длительным эстрогенодефицитом (О.Р. Григорян, 2004). Важно отметить, что не всегда эстрогенодефициту принадлежит главенствующая роль. Чаще всего для развития данного заболевания достаточно лишь внезапного или длительного повышения уровня сахара в крови.
ДВ может быть острым и хроническим; неосложнённым и осложнённым (эрозивный, язвенный, язвенно-некротический). Для него характерны все 5 классических признаков воспаления: гиперемия, отёчность, боль, локальное повышение температуры окружающих тканей, нарушение функции (диспареуния, частое мочеиспускание и т. д.) [9, 10].
Основными методами объективной диагностики являются: общий осмотр, цитологическое исследование, определение рН влагалищного содержимого, расширенное кольпоскопическое исследование (Ж.Т. Есефидзе, 2001), микробиологическое исследование [8].
Цель исследования — определить зависимость уровня рН, зрелости влагалищного эпителия, индекса вагинального здоровья от длительности основного заболевания у женщин с нарушениями углеводного обмена в период пери- и постменопаузы. Оценить клиническую эффективность препарата «Сафорель» (Франция) в лечении «диабетического вульвита» у данной категории больных.
Материалы и методы исследования
За период 1997-2006 гг. в клинике ГУ ЭНЦ РАМН (дир. — академик РАН и РАМН И.И. Дедов) было обследовано 1352 женщины с нарушениями углеводного обмена, находящиеся в фазе пери- и постменопаузы и давшие согласие на участие в исследовании. Возраст пациенток составил от 40 до 65 лет (средний возраст — 54,3 ± 7,8 лет). В фазе перименопаузы находились 636 (47,1 %) пациенток (средний возраст — 48,7 ± 4,5 лет); в фазе постменопаузы — 716 (52,9 %) женщин в возрасте 55-58 лет (средний возраст — 58,2 ± 3,7 лет). СД 1 типа страдали 451 (33,3 %) женщина. Из них 296 (66 %) пациенток находились в фазе перименопаузы; а 155 (44,0 %) — в постменопаузальной фазе. СД 2 типа был верифицирован у 620 (45,8 %) женщин. В фазе перименопаузы находились 274 (44 %) женщины; в фазе постменопаузы — 346 (66 %) пациенток. НТГ была выявлена у 281 (20,8 %) женщины. Из них 136 (48,3 %) пациенток находились в фазе перименопаузы, а 145 (51,7 %) — в постменопаузальной фазе.
У всех больных изучалась вагинальная микробиология с предварительным исключением ИППП; кольпоцитологические методы: определение зрелости вагинального эпителия, подсчёт индекса вагинального здоровья, изучение вагинального микроценоза (Ж.Т. Есефидзе, 2001).
Пятнадцати женщинам в фазе постменопаузы и диагностированным острым диабетическим вульвитом помимо строгой компенсации уровня гликемии в течение суток было предложено лечение препаратом «Сафорель» (Франция) два раза в день.
Пятнадцати женщинам группы контроля с целью лечения диабетического вульвита была предложена только строгая компенсация основного заболевания и традиционные мылосодержащие средства для интимной гигиены.
Результаты исследования
При обследовании 214 пациенток с СД 1 типа в возрасте 56,3 ± 10,7 лет и 356 женщин с СД 2 типа в возрасте 52,6 ± 8,9 лет жалобы на сухость, зуд и жжение во влагалище предъявляли 209 (97,6 %) и 341 (95,7 %) пациентка соответственно. На диспареунию жаловались 198 (92,5 %) женщин с СД 1 типа и 314 (88,2 %) пациенток с СД 2 типа; на рецидивирующие выделения из наружных половых органов (не кровянистого характера) — 143 (66,8 %) и 186 (52,2 %) женщин соответственно. Опущение стенок влагалища 0-II степени выявлялось у 21 (9,8 %) женщины с СД 1 типа и у 286 (80,3 %) пациенток с СД 2 типа.
Зависимость уровня рН, зрелости влагалищного эпителия, индекса вагинального здоровья от длительности основного заболевания у женщин с СД 1 и 2 типа представлены в табл. 1 и 2.
Таблица 1. Зависимость уровня рН, зрелости влагалищного эпителия, индекса вагинального здоровья от длительности основного заболевания у женщин с СД 1 типа
По материалам medi.ru
Вагинит (кольпит), вульвовагинит, вульвит — это все воспаление женских половых органов. Вагинит — воспаление влагалища. Синоним вагинита — кольпит .
Вульвит — воспаление наружных половых органов (вульва- медицинское название наружных половых органов женщины). Вульвовагинит — воспаление наружных половых органов и влагалища. По статистике, вульвиты и вульвовагиниты чаще бывают у девочек, а кольпиты чаще у женщин молодого детородного возраста.
Вагинит (кольпит), вульвовагинит, вульвит относят к воспалительным заболеваниям нижнего отдела половых органов. Частота заболеваемости женского населения вульвовагинитами составляет около 60-65 % от всех гинекологических патологий.
В зависимости от вида возбудителя все воспалительные заболевания нижних отделов гениталий могут быть специфической или неспецифической этиологии. К специфической группе относят воспаление, вызванное хламидиями, гонококками, микоплазмами, уреаплазмами, трихомонадами, кандидами или вирусами. К неспецифической группе относят воспаление, обусловленное стафилококками, синегнойной или кишечной палочкой и стрептококками.
К провоцирующим факторам и основным причинам воспалительных заболеваний нижних отделов женских половых органов относят:
— несоблюдение гигиены половых органов;
— инфекции, передающиеся половые путем (ИППП): частая смена половых партнеров, отказ от использования презервативов –это главные причины заболеваемости воспалительными заболеваниями специфической этиологии ( хламидиоз, гонорея и т.д.);
— эндокринные заболевания (сахарный диабет, гипотиреоз);
— травматические повреждения половых органов(грубые половые сношения, первый половой акт, разрывы во время родов, ношение тесного и синтетического белья, ношение внутриматочной спирали);
— детские инфекции у девочек ( корь, скарлатина);
— физиологические причины: беременность, менструация;
— гормональные изменения: во время беременности, в период менопаузы;
— бесконтрольный прием антибиотиков, гормональных препаратов;
— химиотерапия и лучевая терапия при онкологических заболеваниях;
— пониженный иммунитет и иммунодефицитные состояния (ВИЧ-инфекция);
— заболевания желудочно-кишечного тракта и аллергические заболевания;
— прерывание беременности, выскабливания по медицинским показаниям.
Симптомы вагинита (кольпита), вульвовагинита и вульвита довольна схожи.
Основные симптомы вагинита (кольпита), вульвовагинита, вульвита :
— зуд и жжение половых органов;
— обильные выделения из влагалища (молочные, гнойные, пенистые, творожистые, в тяжелых случаях — кровяные). При старческом вагините, наоборот, характерна сухость слизистой оболочки влагалища ;
— неприятный запах выделений;
— покраснение и отек наружных половых органов;
— ноющие боли внизу живота, болезненность во время секса;
— повышение температуры тела.
Перечисленные симптомы могут быть выражены в большей или меньшей степени в зависимости от причины и формы воспаления.
Клинически вагинит (кольпит), вульвовагинит и вульвит могут протекать в острой или хронический форме.
При острой форме вагинита (кольпита), вульвовагинита, вульвита симптомы болезни ярко выражены. В зависимости от того, что послужило причиной возникновения кольпита, вульвита или вульвовагинита будут преобладать те или иные симптомы или все в совокупности. Например, при кандидозном вульвовагините в острой стадии будут беспокоить обильные творожистые выделения, зуд и жжение; при вульвовагините, вызванном трихомониазом будут гнойные выделения. При вагинитах неспецифической этиологии в острой стадии преобладают симптомы: зуд во влагалище и обильные выделения, иногда со зловонным запахом. Довольно часто симптомами вагинита (кольпита), вульвовагинита и вульвита бывают дизурические расстройства ( учащенное мочеиспускание).
При тяжелом течении воспаления любого генеза повышается температура, возможно появление маленьких точечных изъявлений на слизистой оболочке вульвы и/или влагалища. При расчесах могут появиться кровяные выделения. Последнее актуально для девочек, поскольку анатомо-физиологические особенности строения вульвы и влагалища в детском возрасте ( рыхлость, ранимость) способствуют более быстрому и глубокому проникновению инфекции.
При хронической форме вагинита (кольпита), вульвовагинита, вульвита симптомы воспаления более “смазаны”, т.е. слабо выражены. Отек и покраснения половых органов уменьшаются, выделения менее обильные, температуры и болей, как правило, нет. Наиболее постоянный симптом — это зуд, усиливающийся при ходьбе, после полового акта, во время менструаций.
Фото Вульвит у 5-летней девочки
При любых симптомах вагинита (кольпита), вульвовагинита, вульвита необходимо обратиться к гинекологу.
Многие женщины знают о симптомах воспаления половых органов, а о лечении догадываются из рекламы типа “Флюкостат – прощай молочница”. Но, обнаружив у себя тот или иной симптом вагинита (кольпита) или вульвовагинита, не нужно сидеть дома и пить антибиотики, на глаз даже самый опытный гинеколог не может определить причину выделений, поэтому и с выбором антибиотиков вы можете ошибиться. К тому же, как правило, одним препаратом лечение воспалительных заболеваний не ограничивается.
Чтобы определиться с тактикой лечения, необходима полноценная консультация гинеколога, которая включает в себя:
1. Гинекологический осмотр в зеркалах (девочкам не проводят). При осмотре в зеркалах у женщин определяются признаки воспаления: слизистые влагалища и вульвы отечны, гиперемированы, поверхность влагалища покрыта плотными серыми пленками, обильно вытекают бели ( патологические выделения). Осмотр и ввод зеркала вызывает резкую болезненность.
2. Мазок на флору из влагалища, цервикального канала и уретры (мочеиспускательного канала). У девочек мазки берут только из заднего свода влагалища и уретры при помощи специальной ложечки Фолькмана.
3. ПЦР-диагностика на основные урогенитальные инфекции (трихомониаз,гонорея, микоплазмоз, уреаплазмом, гарднереллез, вирус папилломы человека (ВПЧ), цитомегаловирусная инфекция (ЦМВ), хламидиоз, генитальный герпес).
4. Бактериологический посев микрофлоры влагалища для определения чувствительности к антибиотикам.
До сдачи анализа нежелательно начинать лечение, так как это снизит точность результатов.
Лечение любых воспалительных заболеваний женских половых органов должно проводиться обязательно, вне зависимости от формы заболевания (острая или хроническая), возраста и сопутствующих заболеваний. Для успешного лечения вагинита (кольпита), вульвовагинита, вульвита необходим комплексный подход:
1) Применение в лечении этиотропных, т.е влияющих непосредственно на возбудитель, препаратов. Этиотропное лечение вагинита (кольпита), вульвовагинита и вульвита подразумевает применение антибиотиков. Их применяют местно в виде свечей и мазей, либо орально в виде таблеток. Выбор антибиотика зависит преимущественно от типа заболевания ( вульвит, кольпит, вульвовагинит) и от причины инфекции.
При вульвитах с легким течением, особенно если пациент — ребенок, антибиотики обычно не назначают, но при тяжелых проявлениях вульвита со специфической этиологией без антибиотиков в лечении не обойтись. При кольпитах и вульвовагинитах антибиотики назначают в любом случае. Для эффективного лечения вагинита (кольпита), вульвовагинита и вульвита препараты назначают только после определения чувствительности к антибиотикам.
Арсенал антибактериальных препаратов, используемых в гинекологии для лечения воспалительных заболеваний гениталий, велик. Чаще всего предпочтение отдается: антибиотикам пенициллинового ряда широкого спектра действия ( Амоксиклав), макролидам ( Пимафуцин), цефалоспоринам ( Цефазолин), нитроимидазолам (Трихопол, Тинидазол, Клион Д, Метрогил), препаратам полиенового ряда ( Нистатин), а также противогрибковым препараты (Флюкостат, Микосист). Для лучшего эффекта и комплексного лечения вагинита (кольпита) и вульвовагинита используют препараты из разных групп.
2) Местное применение антисептиков и дезинфицирующих растворов служит для облегчения симптомов вагинита (кольпита), вульвовагинита или вульвита при подтвержденном диагнозе. С этой целью применяют при вульвовагинитах и вагинитах — вагинальные свечи ( Йодоксид, Бетадин), спринцевания, промывания, при вульвитах — ванночки с растворами соды, борной кислоты, перекисью водорода, марганцовки или специальный вагинальный антисептик Тантум Роза. Рекомендуется использовать антисептики не менее, чем 2 недели.
3) Лечение сопутствующих заболеваний, которые являются провоцирующими факторами и снижают эффективность лечения воспаления (гормональные изменения в период менопаузы, сахарный диабет и ожирение, детские инфекции у девочек). В период менопаузы появление неспецифических вагинитов обусловлено пониженным уровнем эстрогенов. В таких случаях, обязательно назначают заместительную гормональную терапию (Овестин, Эстрокад). При сахарном диабете показана коррекция основного заболевания — контроль уровня сахара в крови, при ожирении – показано снижение веса, при наличии у ребенка детской инфекции — проводят соответствующее лечение инфекции. В перечисленных случаях при ликвидации провоцирующего фактора удается прийти к стойкому излечению вагинита (кольпита), вульвовагинита, вульвита без рецидивов.
Народные средства тоже можно применять в качестве антисептиков, особенно для детей. Для ванночек, спринцеваний и аппликаций используют ромашку аптечную из расчета 1 чайная ложка, разведенная на стакан кипятка.
Относительно новое и довольно эффективное народное средство для борьбы с любыми воспалительными заболеваниями – это китайские фитотампоны “Beautiful Life”, содержащие более 26 лечебных лекарственных трав. Фитотампон вводится во влагалище на 72 часа, убивает микробы и впитывает в себя токсины. Метод является надежным и безопасным, не имеет побочных эффектов.
Необходимо понимать, что все народные средства не дают 100 % гарантии излечения, они лишь предназначены для снятия и облегчения симптомов. Если при применении народных средств симптомы заболевания исчезли, это еще не значит, что вы излечились. Скорее всего, заболевание просто перешло в хроническую форму.
Необходимо вести определенный образ жизни до полного излечения:
— исключение половой жизни до полного излечения (по лабораторным показателям), а не до исчезновения симптомов вагинита (кольпита), вульвовагинита или вульвита;
— при выявлении инфекции специфической этиологии у полового партнера необходимо лечение обоих партнеров;
— гигиенический душ интимных мест дважды в день, во время менструации еще чаще- после каждой смены прокладки или тампона.
Если заболел ребенок — уход должен быть еще более тщательным: девочку нужно подмывать после каждого посещения туалета теплой водой, тщательно стирать белье ребенка моющими средствами, следить, чтобы ребенок не расчесывал себя при наличии зуда, иначе инфекция попадет повторно;
— соблюдение диеты: исключение из рациона острой и соленой пищи, а также алкоголя.
Возможные осложнения воспалительных заболеваний гениталий при отсутствии своевременного медицинского вмешательства:
— переход заболевания из острой формы в хроническую. Хроническая форма лечится сложнее и чаще дает редицивы;
— распространение инфекции в верхние отделы мочеполовой системы;
— кольпиты и вульвовагиниты провоцируют образование эрозии шейки матки;
— может развиться эндометрит – воспалительный процесс внутреннего слоя матки;
— воспалительные заболевания специфической этиологии приводят к бесплодию;
— у детей часто образуются синехии (сращения между органами) малых и больших половых губ. Синехии срастаются над входом уретры и препятствуют нормальному мочеиспусканию малышки;
— у женщин пожилого возраста из-за вагинитов возникает гипоксия стенок влагалища (плохое кровоснабжение) и как следствие- появляются маленькие язвочки на стенках влагалища.
Профилактика воспалительных заболеваний нижних отделов гениталий:
— верность половому партнеру;
— использование презервативов со случайными партнерами (не дает 100% гарантии);
— гигиена половых органов утром и вечером;
— во время менструаций необходимо использовать прокладки и тампоны с мягкой поверхностью, без ароматизаторов;
— не используйте ежедневные прокладки даже из соображений гигиены — они служат идеальной средой для размножения бактерий;
— носите нижнее белье из натуральных тканей, белье должно быть удобным и не стеснять движений;
— ведите здоровый образ жизни и укрепляйте иммунитет: регулярные занятия спортом, прием витаминов при гиповитаминозе;
— не злоупотребляйте спринцеваниями -это приводит к дисбалансу микрофлоры влагалища.
1. Можно ли лечить вульвовагинит ультрафиолетовым облучением?
Можно, данный метод применяют чаще в детской гинекологии.
Кольпитом называют воспаление слизистой оболочки влагалища. Это довольно распространенная среди женщин репродуктивного возраста патология. Иначе заболевание называют вагинитом или вагинозом.
Различают различные виды кольпита, в зависимости от причины его возникновения и основного возбудителя. Это заболевание часто сопутствует различным инфекциям, в том числе передающимся половым путем.
Кольпит может возникать в качестве самостоятельного заболевания. Основная причина его развития – это нарушение естественной микрофлоры влагалища. Этот орган населяют различные микроорганизмы, в том числе относящиеся к условно патогенной микрофлоре. Преобладание условно патогенных бактерий и грибков становится причиной нарушения PH баланса влагалища и как следствие появления неприятных симптомов кольпита.
Вызвать характерные изменения в составе влагалищной микрофлоры могут различные причины:
Кольпит в качестве сопутствующей патологии возникает при ИППП: трихомониазе. гонорее. хламидиозе. Наличие заболевания может свидетельствовать и о более серьезных проблемах со здоровьем. Например, о наличии в организме ВИЧ .
Неспецифический кольпит вызывают болезнетворные бактерии, проникающие во влагалище часто с током крови и лимфы. Это стрептококки, кишечная палочка, стафилококки. протей, вирус герпеса и др.
Вагинальный кольпит имеет сходные со многими заболеваниями репродуктивной женской системы признаки, поэтому его достаточно трудно диагностировать без проведения соответствующих исследований. Воспаление в первую очередь вызывает сильнейшее покраснение слизистой оболочки влагалища. Эта оболочка приобретает красный цвет, сопровождающийся сильным зудом. Иногда на ней видны мелкие кровоизлияния. Зуд при кольпите не проходит после водных процедур, спринцевания влагалища устраняют этот симптом лишь на непродолжительное время.
Заболевание сопровождается изменением выделений. Выделения становятся обильными, при наличии половой инфекции – приобретают резкий неприятный запах. Для воспаления слизистой влагалища, не связанного с ИППП, характерны прозрачные выделения без запаха. Белые, творожистые выделения с кислым запахом свидетельствуют о развитии кольпита, вызванного размножением во влагалище грибка candida – основного возбудителя молочницы .
Воспалительный процесс во влагалище сопровождается общим дискомфортом, болью при половом контакте. При кольпите на слизистой органа могут возникать многочисленные эрозии. Такие эрозии отличаются болезненностью и повышенной кровоточивостью. Оба симптома проявляются в момент полового акта либо сразу после его завершения.
Хронический кольпит возникает, если на протяжении длительного времени не обращать внимания на проявление болезни и не предпринимать никаких действий по ее устранению. В подобных случаях заболевание протекает бессимптомно, характерные признаки появляются в период обострения.
При отсутствии лечения кольпит приводит к распространению воспалительного процесса за пределы влагалища. Когда в него вовлекаются внутренние половые органы, женщина может столкнуться с таким неприятным симптомом, как тянущая или ноющая боль внизу живота. Воспаление придатков в свою очередь может стать причиной развития бесплодия в будущем.
Терапия бывает направлена на устранение признаков заболевания и причины его возникновения. Если своевременно не устранить причины патологии, она будет возникать вновь и вновь и перейдет в хроническую форму.
В лечении кольпита у женщин применяют различные медикаментозные средства для местного применения и средства нетрадиционной медицины. К первым относятся:
В терапии кольпита активно применяются препараты Гексикон, Тержинан, Мирамистин, эффективно снимающие воспаление, устраняющие симптомы заболевания и оказывающие отрицательное воздействие на причину его возникновения.
Наиболее часто специалисты назначают свечи при кольпите. Препараты в форме свечей легко использовать, проникая внутрь влагалища, они оказывают противовоспалительное и легкое анальгезирующее действие. В состав таких свечей часто входит антисептик – хлоргексидин.
В дополнение к лекарственным препаратам в лечении заболевания применяют целебные растения. Лечение кольпита народными средствами включает использование ромашки аптечной, шалфея, цветков календулы. На их основе готовят отвары для спринцевания и ванночек. Такие ванночки следует делать ежедневно по 2-3 раза в день, желательно утром и вечером.
При кольпите, сопряженном с ИППП, назначают антибиотики. Антибиотические препараты также имеют различную форму выпуска, применяются в местной и общей терапии. Прием антибиотиков в форме таблеток внутрь рекомендован только в запущенных случаях, часто при наличии хронической формы заболевания. В остальных случаях достаточно пройти курс лечения местным препаратом, содержащим антибактериальный компонент.
Местное лечение кольпита может приводить к нарушению баланса влагалищной и кишечной микрофлоры. Поэтому его стоит совмещать с приемом пробиотиков и пребиотиков. Не лишней будет и витаминотерапия, направленная на повышение защитных функций организма от болезнетворных бактерий.
На период лечения необходимо воздержаться от половых контактов. Если кольпит у женщины сопряжен с ИППП, медицинское обследование рекомендуется пройти ее постоянному половому партнеру.
Основная причина возникновения кольпита при беременности – это изменение гормонального фона организма женщины, оказывающее непосредственное влияние на состояние микрофлоры влагалища.
В данном случае лечение проходит только под контролем специалиста. Многие препараты, в первую очередь антибиотики, в случае беременности применять не рекомендуется. Местная терапия с применением вагинальных свечей и растворов для спринцевания показана для устранения симптомов заболевания и улучшения самочувствия больной.
При беременности допускается применение свечей Пимафуцин и Гексикон. Курс лечения зависит от показаний и состояния здоровья женщины в целом.
Диагноз «атрофический кольпит» означает, что в слизистой оболочке влагалища протекают процессы, приводящие к ее дистрофии, то есть постепенному истончению. Такое изменение в тканях слизистой приводит к развитию сухости влагалища, дискомфорту во время полового акта, недержанию мочи. хроническим мажущимся выделениям с примесью крови .
Атрофический кольпит характерен для женщин в постменопаузе. Признаки его появляются спустя примерно 5-6 лет с момента прекращения менструаций. Лечение направлено в основном на устранение симптомов и предотвращение дистрофических изменений в тканях влагалища. Оно подразумевает применение специальных свечей и мазей, часто на основе гормона эстрогена, антисептиков и противовоспалительных компонентов.
Основным возбудителем заболевания является простейший микроорганизм — trihomonas vaginalis, передающийся при незащищенных половых контактах. Инфекция сопровождается обильными выделениями из влагалища. Такие выделения имеют пенистую консистенцию, отличаются зеленым цветом и неприятным запахом.
При трихомонадном кольпите назначают противомикробные препараты широкого спектра действия – Метронидазол, Клион – Д. Схема лечения разрабатывается специалистом индивидуально.
Кандидозный кольпит вызывается дрожжеподобным грибком candida, обитающим на слизистой оболочке влагалища и активно размножающимся при определенных условиях. Кандидоз по-другому называют молочницей. Лечение – преимущественно местное, с использованием препаратов: Бетадин, Макмирор, Ливарол и т.д.
Хороший эффект в лечении кандидозного кольпита достигается при ежедневном использовании Нистатина и Натамицина. Оба препараты разрешено применять при беременности.
Кольпит представляет собой широко распространенное гинекологическое заболевание. Согласно данным статистики, практически все без исключения женщины хотя бы один раз в своей жизни страдали этой патологией. Не обходит стороной кольпит и беременных женщин. Беременность повышает риск развития кольпита и осложняет течение болезни, поэтому многим пациенткам кажется, что не заболеть просто невозможно, а вылечиться очень трудно.
Однако не все так страшно, и от кольпита можно избавиться даже в период беременности, важно строго соблюдать схему лечения и исполнять все предписания лечащего специалиста.
Кольпит (иначе вагинит) представляет собой патологический воспалительный процесс, развивающийся вследствие размножения на слизистой оболочке влагалища патогенной или условно-патогенной микрофлоры.
В ходе своей жизнедеятельности бактерии выделяют огромное количество токсинов и продуктов распада. Для выведения вредных веществ из организма железы, расположенные в области половых органов, начинают работать активнее. По этой причине у пациенток наблюдаются обильные выделения, в составе которых присутствуют как отходы жизнедеятельности болезнетворной микрофлоры, так и сами возбудители.
Бели раздражают наружные половые органы, потому нередко кольпит сопровождается вульвитом (воспалением вульвы).
Согласно статистической информации, беременные женщины страдают от кольпита особенно часто. Заболеваемость среди будущих матерей достигает 75-80%. Зависимости между сроком беременности и риском развития заболевания, по всей видимости, нет. Женщины могут заболеть в любой период беременности. Однако наибольшую опасность для плода представляет развитие патологического процесса в III триместре (непосредственно перед родами).
Причин возникновения кольпита в период беременности множество. Как ни парадоксально, сама по себе беременность существенно повышает риск развития заболевания.
Вынашивание плода сопряжено с ослаблением защитных функций организма по причине естественного угнетения иммунитета. Таким способом природа реализует механизм защиты ребенка, которого иммунная система матери может принять за опасный антиген;
В естественных условиях среда во влагалище — кислая. Благодаря этому слизистая оболочка надежно защищена от неконтролируемого размножения патогенных микроорганизмов. Однако в период вынашивания плода наблюдается перестройка гормонального фона: pH слизистой изменяется, и кислая среда становится щелочной. За счет этого формируются благоприятные внутренние условия для размножения различных возбудителей: бактерий, влекущих венерические заболевания, условно-патогенной микрофлоры, дрожжеподобных грибков рода Candida и др.
Существует также несколько факторов, повышающих риск развития кольпита вне связи с беременностью:
Преждевременное начало половой жизни (14-16 лет);
Симптоматика в целом одинакова, и не отличается у беременных женщин особыми проявлениями.
Клиническая картина включает в себя:
Ярко выраженные обильные выделения. Они могут быть как прозрачными, так и белыми творожистыми. Значительное количество выделений попадает на наружные половые органы, вызывая их раздражение и покраснение;
При пренебрежении правилами личной гигиены выделения, попадая на внутреннюю поверхность бедер, вызывает также раздражение и покраснение кожи;
Зуд кожи и слизистой в области половых органов;
Слизистая оболочка влагалища отекает и принимает ярко-красный оттенок за счет выраженной иммунной реакции на раздражитель. На стенках слизистой откладывается грязно-бурый или беловатый налет;
Цвет выделений варьируется от зеленоватого до желтоватого, в зависимости от инфекционного агента. Выделения имеют неприятный запах.
Кроме того, для кольпита характерен сильный зуд и жжение, проявляющийся постоянно или периодически. Интенсивность ощущений зависит от активности больной: при ходьбе, беге, изменении положения тела, физической нагрузке, мочеиспускании, незначительной смене рациона чувства жжения и зуда нарастают.
Если пациентка пренебрегает правилами гигиены и своевременно не проходит курс лечения от заболевания, выделения при кольпите разрушают эпителиальную поверхность шейки матки и влекут за собой эрозию. Проявления эрозии особенно ярки при механическом воздействии на шейку матки (половой акт, гигиенические процедуры, гинекологический осмотр) и включают в себя выделение кровянистых сгустков и болевые ощущения в нижней части живота.
Главное отличие течения кольпита у беременных — интенсивные болевые ощущения внизу живота (ноющего, тупого и тянущего характера), иррадиирующие от пораженных стенок влагалища и шейки матки в бедра или поясницу.
Пример из практики: С угрозой прерывания беременности обратилась женщина с жалобами на тянущие боли в нижней части живота и обильные кровянистые выделения желтоватого цвета. Первичный осмотр не выявил характерных изменений. Обнаружилась эрозия шейки матки, в остальном же картина соответствовала нормальному течению беременности на этом сроке (28 недель). Наблюдались только выделения с характерным неприятным запахом. Был установлен диагноз «кольпит». Женщина отправлена лечащим специалистом на сохранение.
Наиболее часто при беременности (и вне связи с ней) обнаруживается кольпит, вызванный условно-патогенной микрофлорой — грибками рода Candida. Для такой формы кольпита характерны выделения густой тягучей текстуры белого цвета, внешне напоминающие творог. Благодаря этому кандидозный кольпит получил второе название — «молочница». Часто выделения имеют резкий кислый запах, напоминающий запах дрожжей или замешанного теста.
При кандидозном кольпите симптоматика ещё более выражена, наблюдается болевой синдром, жжение и сухость влагалища и мочеиспускательного канала (поскольку грибки часто поражают и слизистую уретры).
Несмотря на то, что поражение грибками-кандидами относительно безвредно и вызывает лишь дискомфорт, с течением времени при отсутствии лечения оно может экстенсифицироваться и вовлечь почки и мочевой пузырь в патологический процесс. Это уже чревато серьёзными последствиями для здоровья.
Нашли ошибку в тексте? Выделите ее и еще несколько слов, нажмите Ctrl + Enter
Подтвердить наличие кольпита может только практикующий врач-гинеколог. Для постановки верного дифференцированного диагноза после сбора анамнеза проводится первичный осмотр влагалища и шейки матки с применением зеркал.
Характерно проявление признаков выраженного воспалительного процесса:
Отечность и гиперемия слизистых оболочек;
Большой объем прозрачных, зеленоватых (желтоватых) или белых выделений различной консистенции с выраженным неприятным запахом.
Помимо первичного осмотра рекомендуется проведение лабораторных исследований:
Забор мазков из влагалища и со стенок шейки матки на предмет патогенной и условно-патогенной микрофлоры, грибков, лейкоцитов и др.);
Взятие мазков для посевов на венерические инфекции: хламидиоз. уреаплазмоз и т.д.;
Биологическое (бактериологическое) исследование мазков. Посев белей из влагалища в питательные среды для определения возбудителя и его чувствительности к антибактериальным препаратам;
Ультразвуковое исследование матки и плода. Проводится с целью выявить угрозу прерывания беременности, задержки развития плода, плацентарной недостаточности;
По показаниям проводится кольпоскопия.
Вне зависимости от срока беременности кольпит в обязательном порядке должен быть устранен, поэтому медлить с посещением врача не стоит. Чем раньше будет проведена диагностика и назначено лечение, тем выше вероятность своевременного излечения и рождения здорового ребенка.
Средства медикаментозной терапии подбирает врач, исходя из «запущенности» патологического процесса, интенсивности проявлений, срока беременности, этиологии заболевания и других факторов.
Препараты от кольпита при беременности:
Пимафуцин. Эффективен при грибковых поражениях кожи и слизистой. В период беременности рекомендуется использовать вагинальные суппозитории, так как местное лечение наиболее безопасно для плода. Препараты с аналогичным действием: Нистатин, Клотримазол в форме свечей. Цена на эти лекарства варьируется от 20 до 300 рублей;
Тержинан, Гексикон. Свечи. Цена — от 200 до 300 рублей. Способ применения — по 1 свече перед сном в течение 1-2 недель;
Метромикон Нео. Иные торговые названия: Клион-Д, Мератин-комби, Нео-Пенотран Форте. Препарат рекомендуется при трихомонадном кольпите. Способ применения: 1 свеча в день на протяжении 10-14 дней;
Бетадин. Использование Бетадина допустимо только в течение первого триместра беременности (до 12 недель), поскольку препарат содержит в своем составе йод, который может повлиять на развитие эндокринной системы плода (в частности, щитовидной железы). Стоимость — от 170 до 350 рублей;
Полижинакс. Препарат неоднозначен и не всегда рекомендуется врачами-гинекологами, поскольку в аннотации беременность значится противопоказанием к приему. Однако в конце срока беременности, непосредственно перед родами, использовать свечи Полижинакс допустимо.
Вместо спринцевания предпочтение следует отдать орошению наружных половых органов лекарственными травами, и лечебным ванночкам. Они эффективно снимают воспаление, устраняют дискомфортные ощущения и зуд(ромашка. зверобой. календула. мать-и-мачеха и др.). Рекомендуемый курс лечения — от 7 до 14-и дней.
В период вынашивания плода к лечению кольпита нужно подходить особенно внимательно. Эта патология может быть опасна как для матери, так и для будущего ребенка:
Дальнейшее инфицирование. Как бактерии, так и грибки имеют склонность к восходящему поражению тканей и анатомических структур. Микроорганизмы легко могут попасть в мочевой пузырь, матку, почки, вызывая куда более серьёзные заболевания;
Разрывы тканей. Наличие «застарелого» неизлеченного кольпита может быть опасным для организма матери, поскольку воспаленные и отечные родовые пути становятся подверженными разрывам. Даже при нормальном течении родового процесса могут возникать значительные повреждения с развитием массивных кровотечений ;
Риск прерывания беременности. При наличии кольпита риск выкидыша возрастает на 20-40%;
Гнойные и некротические процессы после родов. Кольпит может стать причиной развития гнойно-септических осложнений в послеродовой период: нагноения швов, развития вторичных инфекций и т.д.;
Формирование воспалительного очага. При недостаточном внимании к проблеме или неграмотном, несвоевременном лечении, кольпит может перейти в хроническую форму. Хроническая болезнь способна доставить массу проблем, трудно поддается лечению и даёт частые рецидивы с риском восходящего инфицирования и развития тяжелейших осложнений;
Эндометрит. При недостаточном уровне сопротивления организма инфекционные агенты проникает в матку, и, «обосновываясь» в органе, способствует развитию воспаления его слизистой и эрозии шейки матки;
Воспаление придатков: яичников и фаллопиевых труб. Некоторые из патогенных микроорганизмов (преимущественно возбудители венерических заболеваний: трихомонада, гонококк и др.) способны проникать во внутренние половые органы и вызывать тяжелые гнойные воспаления;
Бесплодие. Возникает относительно редко при «запущенном» кольпите. Спайки в области матки и фаллопиевых труб нарушают процесс нормального физиологического оплодотворения и приводят к отторжению яйцеклетки. В итоге пациентка длительное время не способна забеременеть (есть риск полного бесплодия ).
Кольпит может привести к следующим опасным для плода явлениям:
Заражение околоплодной жидкости и плаценты. Через шейку матки и прилегающие анатомические структуры возбудитель кольпита может проникнуть в плаценту и инфицировать амниотическую жидкость, в которой располагается плод. С большой долей вероятности это повлечет хориоамнионит и закончится функциональными нарушениями в организме плода;
Развитие плацентарной недостаточности. Вторжение микроорганизмов в плаценту вызывает выраженную иммунную реакцию и снижение функций органа. В результате плод не получает достаточного количества питательных веществ и кислорода;
Инфицирование плода. В тяжелых случаях может привести к внутриутробной гибели.
Многие возбудители кольпита способны вызвать инфекционные заболевания у плода: пневмонию. пиодермию и др. К тому же, в разы повышается риск рождения ребенка с нарушениями умственного развития, ослабленным иммунитетом и т.д.
Таким образом, кольпит представляет собой опасную воспалительную патологию, часто смешенной этиологии. Возбудителем заболевания может выступать как патогенная, так и условно-патогенная микрофлора. Особенно нежелательна эта болезнь для беременных женщин, поскольку в этом случае возникает угроза здоровью матери и ребенка. Нужно отметить, что примерно половина всех случаев кольпита при беременности приходится на грибковые поражения.
Симптоматика патологии типична, для опытного врача-гинеколога диагностика не представляет больших сложностей. Проявления включают в себя покраснение и отечность слизистой оболочки влагалища, боли, зуд и, главным образом, обильные выделения. В ряде случаев могут наблюдаться общие проявления интоксикации. В зависимости от индивидуальных особенностей организма матери кольпит может протекать без выраженных симптомов.
Лечение должно проводиться своевременно и строго рекомендуемыми лечащим врачом препаратами. Самолечение недопустимо, потому как оно может повлечь вредные последствия для организма ребенка (многие противогрибковые препараты обладают токсичностью).
Откладывать визит к специалисту при первых же симптомах кольпита во время беременности не стоит, поскольку длительный патологический процесс приводит к развитию огромного количества тяжелых осложнений, опасных для здоровья и жизни матери и ребенка.
Автор статьи: Лапикова Валентина Владимировна, врач-гинеколог, специально для сайта ayzdorov.ru
первичные кольпиты – сразу развиваются во влагалище
Также различают серозно-гнойный и диффузный вагиниты (кольпиты). Клинические проявления серозно-гнойного вагинита очень разнообразны: от незначительного воспаления слизистой влагалища до выраженного отека и эрозирования слизистой с обильными гнойными выделениями.
К факторам, увеличивающим риск развития неспецифического вагинита, относятся:
В детском возрасте развитию кольпита способствуют: проникновение инфекции во влагалище с кровотоком (при ангине. скарлатине ), аллергические реакции организма, а также попадание инородных предметов во влагалище. Обычно воспаление носит острый характер и связано с инфекционными заболеваниями организма в целом. В пожилом возрасте снижение гормонального фона приводит к изменениям в слизистой оболочке гениталий, она истончается, становится сухой, возникают микротравмы и воспаление.
В зависимости от возбудителя, степени тяжести и остроты заболевания симптомы кольпита могут различаться. Для острого неспецифического вагинита характерны:
отечность и покраснение слизистых оболочек влагалища и наружных половых органов;
Из-за неприятных болезненных ощущений снижается сексуальная активность женщины, подавляется желание интимной близости. Также отечность и болезненность стенок влагалища делает невозможным внутреннее обследование с помощью зеркал.
При появлении схожих симптомов необходима консультация гинеколога для обследования и точной диагностики. Лечение вагинита на начальной стадии более эффективно и помогает избежать осложнений. В тяжелых случаях воспалительные процессы могут затронуть внутренние половые органы (матку, придатки) и вызвать эндометрит. эрозии шейки матки, привести к бесплодию .
Общая терапия направлена на лечение сопутствующих гинекологических, обменных, эндокринных заболеваний. нормализацию гормонального и иммунного фона организма. Во время курса лечения кольпита рекомендуется воздержаться от интимных отношений, также показано обследование, а при необходимости, и лечение другого полового партнера. В период лечения кольпита назначается щадящая, преимущественно кисло-молочная и растительная диета, из рациона исключаются острые, соленые, копченые блюда, раздражающе действующие на слизистые оболочки, ограничивается употребление жидкости (для уменьшения отеков слизистых).
В заключительной стадии лечения кольпита назначаются препараты, способствующие восстановлению естественной флоры влагалища и повышению его защитных свойств. Для контроля излеченности кольпита берутся мазки на 4-5 день менструации у женщин репродуктивного периода, у девочек и женщин в менопаузе – после прохождения курса лечения. Для профилактики рецидивов заболевания курс лечения следует повторить через 4-5 месяцев.
Профилактика неспецифического вагинита (кольпита) главным образом сводится к тщательному соблюдению гигиены половых органов, половой жизни, своевременному лечению генитальных и общих заболеваний, исключению провоцирующих факторов, полноценному отдыху. Изменение характера выделений и менструального цикла должно стать поводом немедленного обращения к гинекологу. При хроническом рецидивирующем вагините необходимо проведение ПЦР -диагностики половых инфекций (хламидии, микоплазмы, трихомонады, гарднереллы. вируса простого герпеса и др.).
Заболевание проявляется у женщин разных возрастов, однако вероятность развития кольпита у страдающих сахарным диабетом возрастает многократно. Сахарный диабет влияет на работу всех систем в организме и половая — не исключение. Нарушается работа эндокринной и кровеносной системы, что вызывает нехватку гормонов и слабость кровоснабжение стенок влагалища. Раздраженная слизистая оболочка покрывается микротрещинками, в которые проникают бактерии и развивается воспалительный процесс.
Кольпит — воспалительный процесс слизистой оболочки влагалища, имеющий инфекционную природу. Заболевание выступает синонимом слова вагинит, с которым сталкивается каждая женщина. Влагалище непосредственно контактирует с внешней средой ввиду особенности женской физиологии. Следовательно, воспалительный процесс вульвы часто перетекает в вагинит. Причины, вызывающие вагинит, подразделяют на две группы:
СД напрямую влияет на развитие кольпита, снижая уровень сопротивляемости организма к патологическим процессам.
Спровоцировать развитие кольпита способны различные причины, к ним относятся внутренние и внешние факторы:
Инфекции могут попадать во влагалище непосредственно при незащищенном половом акте.
При загустении крови слизистая влагалища хуже ею снабжается.
Сахарный диабет (СД) влияет на работу всех систем организма, из-за чего происходит нарушение процессов обмена. Это сказывается на нормальной работе эндокринной системы и ухудшает работу яичников, из-за чего плохо вырабатывается гормон эстроген. СД влияет состав крови и сосудистую систему в целом. Более густая сахарная кровь плохо циркулирует, что замедляет кровооборот в слизистой влагалища. Это приводит к истончению влагалищных стенок и образованию микротравм на их поверхности.
При лечении кольпита препараты должны применяться строго по назначению врача. Это сложное заболевание, которое требует строго индивидуального подхода для терапии и проведения анализов. Достаточно легко диагностируется, поддается быстрому лечению на ранних стадиях развития. В остальных случаях избавиться от нежелательного состояния несколько сложнее.
Кольпит — это воспалительный процесс, который развивается на слизистой оболочке влагалища. Подвержены заболеванию женщины любого возраста, однако наиболее часто этим недугом страдают молодые особы. Редко встречается у пожилых.
Во влагалище здоровой женщины находится палочка Додерлейна и незначительное количество условно-патогенных микроорганизмов. Палочки производят молочную кислоту, которая подавляет действие патогенных частиц. С момента проникновения инфекции начинается обратный процесс. Палочки Додерлейна оказываются в меньшинстве. Меняется микрофлора влагалища и в результате возникает кольпит.
Таким образом, основной причиной развития заболевания считается инфекционная микрофлора, которая превращается в воспаление.
Возбудителями кольпита могут быть:
Кроме того, причиной заболевания выступают механические воздействия на стенки влагалища с дальнейшим присоединением бактерий, аллергическая реакция. Так, кольпит может появиться после грубого полового акта или после применения интимной косметики, спермицидов, презервативов с определенным составом.
К основным факторам, которые вызывают заболевание, относят:
В зависимости от природы возникновения, кольпит разделяют на два вида:
Неспецифический кольпит при острой форме дает о себе знать:
При специфическом кольпите добавляются гнойные выделения с кровянистыми примесями.
Несвоевременное лечение острой формы заболевания приводит к развитию хронического вида, который поддается лечению намного сложнее. Основные симптомы имеют более сглаженную картину: болевые ощущения незначительные, проявляются периодически. Однако постоянно присутствуют нетипичные выделения в виде слизи с неприятным запахом. Кроме того, у женщин ухудшается общее состояние. Появляется слабость, снижается работоспособность.
Терапия кольпита проводится комплексная. Необходимо устранить причину заболевания, снизить болезненные ощущения, нормализовать микрофлору влагалища, укрепить защитные функции организма. Неправильное лечение или пройденный неполный курс влекут за собой рецидивы и всевозможные нежелательные последствия.
Антибактериальная терапия направлена на подавление вредных микроорганизмов, которые вызывают заболевание. Используются препараты широкого спектра действия. Среди них самыми распространенными являются Тержинан и Вокадин. Обладают противомикробным действием, противогрибковым, противовоспалительным.
Такие средства подавляют полезную микрофлору влагалища. Наряду с ними назначаются препараты для нормализации состояния и повышения уровня лактобактерий. Среди них Линекс, Бифидумбактерин.
Дополнительно проводятся ультрафиолетовое облучение, СМВ-терапия, лазерное облучение. Эти современные процедуры помогают быстрее справиться с заболеванием и подавить нежелательные микроорганизмы.
Укрепляющие препараты назначаются в виде комплекса витаминов и минералов, пребиотиков, пробиотиков.
Некоторая пища способствует размножению патогенных микроорганизмов. Поэтому во время проведения лечения необходимо отказаться от сладкого, соленого, острого, жирного, крепкого чая, кофе, шоколада, копченостей. Уменьшить количество потребляемых углеводов, жиров. Обязательно следует отказаться от алкоголя.
В период лечения полностью исключается половой акт или разрешается с применением барьерной контрацепции.
Лечить кольпит только народными средствами не рекомендуется и даже запрещается. Народные методики могут использоваться только по согласованию с лечащим врачом как дополнительные средства. Это может быть отвар трав, настойка для спринцевания, чай.
Лекарства принимаются перорально или интравагинально. Назначаются свечи, таблетки, мази, пропитанные лекарственным средством, тампоны, кремы.
При лечении кольпита препараты подбирает индивидуально лечащий врач, отталкиваясь от полученных анализов, симптомов и состояния женщины.
Самостоятельное лечение в этом случае совершенно неприемлемо.
Поскольку возбудители заболевания могут быть самые разные. Препараты рассчитаны на воздействие определенных вредоносных микроорганизмов.
Даже если это лекарства широкого спектра действия, определить дозировку и длительность курса тоже должен специалист.
Любой лекарственный препарат имеет свои противопоказания и ряд побочных действий.
Неправильное применение может принести больше вреда, чем пользы.
Необходимо придерживаться определенных правил:
- Профилактика заболевания заключается в тщательном подборе половых партнеров, соблюдении правил личной гигиены и посещении гинеколога. Женщина должна обследоваться 1 раз в полгода, даже если ее ничего не беспокоит. При малейшем дискомфорте или болевых ощущениях следует обратиться к врачу. Своевременное выявление заболевания и эффективное лечение позволит избежать многих неприятностей в дальнейшем.
- Необходимо повышать иммунитет и не допускать ослабления организма. Свежий воздух, закалка, прием витаминов, правильное питание — все это укрепляет защитную функцию организма, и он может справиться со многими патогенными клетками.
- Если лечение других заболеваний предусматривает длительный прием антибиотиков, необходимо принимать препараты, которые нормализуют микрофлору кишечника. К ним относится Лактовит, Бифидумбактерин, Хилак форте.
Кольпит (синонимы: неспецифический кольпит, вагинит ) – заболевание инфекционно-воспалительного характера, при котором происходит поражение слизистой оболочки влагалища условно-патогенной микрофлорой (стафилококком, стрептококком. протеем, кишечной палочкой, гемофильной палочкой, а также грибками из рода Candida и т.д.) Может протекать в острой, подострой, и хронической (с рецидивами) формах. Кольпит часто встречается у женщин детородного возраста, но может развиться в пожилом и даже детском возрасте.
Развитию воспалительного процесса при кольпите способствуют причины, как общего, так и местного характера. В зависимости от локализации первоначального очага инфекции выделяют
-
вторичные кольпиты. восходящие – при проникновении инфекции во влагалище из вульвы и нисходящие – при переходе воспалительного процесса из матки.
В норме естественная микрофлора влагалища представлена преимущественно молочно-кислыми бактериями. Кислая реакция секрета предохраняет гениталии от проникновения и размножения посторонних микроорганизмов. Факторы, пагубно влияющие на микрофлору, снижающие местный иммунитет слизистых половых органов и сопротивляемость организма в целом, провоцируют усиленный рост условно-патогенных микроорганизмов и развитие воспаления.
При хроническом течении вагинита боли не выражены, нарушения общего самочувствия обычно не наблюдается. Пациенты отмечают бели, чувство жжения и зуд, изъязвление слизистой половых органов. При хроническом кольпите отмечается вялое течение с периодически возникающими обострениями.
Кольпит может проявляться в виде вульвовагинита. при котором покраснение и раздражение переходит на наружные половые органы и внутреннюю поверхность бедер и ягодицы, часто сочетается с цервицитом. уретритом. псевдоэрозией шейки матки .
Диагностировать кольпит можно при осмотре влагалища и шейки матки с помощью зеркал. При остром течении вагинита складки слизистой влагалища рыхлые, ярко окрашены, сильно утолщены и отечны, покрыты налетом из серозных или гнойных пленок. При прикосновении и соскабливании налета стенки влагалища повреждаются и могут кровоточить. В тяжелых случаях наблюдается эрозирование эпителия слизистой оболочки. При хроническом течении кольпита дефекты слизистой мало выражены, выделения незначительные.
Кольпоскопия позволяет более точно увидеть характер изменений стенок слизистой оболочки и поставить точный диагноз. Также важную информацию дает микроскопия мазков из влагалища, канала шейки матки, уретры. При неспецифическом вагините выявляется большое количество лейкоцитов в мазке (от 30 до 60 и более при N до 15 в поле зрения), много клеток опущенного эпителия, снижение количества лактобактерий, появление посторонней микрофлоры (3 и 4 степень чистоты).
Бактериоскопическое исследование мазков и бакпосев позволяют провести идентификацию микроорганизмов (грампринадлежность, вид, особенности морфологии). Очень часто при кольпите обнаруживается ассоциация различных бактерий. Обнаружить сопутствующую гинекологическую патологию позволяет ультразвуковое исследование органов малого таза.
В лечении кольпита современная гинекология эффективно применяет общие и местные методы терапии. Лечение, как правило, комбинированное и подбирается в зависимости от вида кольпита, возраста пациентки, сопутствующих заболеваний и т. п.
Местное лечение заключается в санации наружных половых органов и влагалища (обмывание и спринцевание отваром шалфея, ромашки, хлорфиллипта, раствором калия перманганата, цинка сульфата, риванола и др.). Показано введение во влагалище тампонов с облепиховым маслом, противомикробные вагинальные свечи и таблетки. При упорном, выраженном течении кольпита применяются местные антибиотики с учетом чувствительности возбудителя (эмульсии, растворы), физиотерапевтические процедуры.
Предупреждение вульвовагинита у девочек состоит, прежде всего, в адекватных гигиенических процедурах, общеоздоровительных мероприятиях, лечении очагов хронической инфекции. Как правило, при правильном лечении кольпит не представляет серьезной угрозы состоянию здоровья пациентки. Однако, игнорирование кольпита, самолечение и несоблюдение мер профилактики способны серьезно отрицательно повлиять на репродуктивное здоровье женщины.
По материалам shabash-magov.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.