Кольпит (вагинит) — это воспалительное заболевание слизистой оболочки влагалища, характеризующееся увеличением количества выделяемой слизи из половых путей, болью, жжением, которое усиливается при половом акте или менструациях и дискомфортом внизу живота.
Предположить данное заболевание можно после сбора жалоб, так как пациентки обычно отмечают болевые ощущения в области влагалища и обильные слизистые выделения с неприятным запахом. Затруднения у гинекологов вызывает обнаружение причины кольпита, то есть выявления конкретного возбудителя, который спровоцировал воспалительные изменения.
Возбудителями кольпита могут быть бактерии (стрептококки, гонококки, кишечная палочка и пр.), вирусы (герпес, цитомегаловирус, ВИЧ и пр.), грибковая инфекция (грибы из рода Кандиды) и простейшие микроорганизмы (хламидии, микоплазма, трихомонада и пр.).
- Предварительный диагноз устанавливается после гинекологического осмотра или кольпоскопии.
- Затем выполняются общеклинические анализы — общий анализ крови и мочи, которые показывают степень воспаления при кольпите.
- Наряду с общеклиническими анализами во время гинекологического осмотра берется мазок на флору и для бактериологического исследования из влагалища, позволяющие выявить возбудителя заболевания.
- В случае вирусного поражения слизистой оболочки влагалища, а так же при нормальных показателях вышеперечисленных обследований выполняют ПЦР диагностику (полимеразная цепная реакция).
Осмотр гинеколога заключается в опросе пациентки, осмотре молочных желез и наружных половых органов, ректальном осмотре, а так же осмотре влагалища в зеркалах.
Для кольпита при осмотре влагалища в зеркалах, характерно:
- болевые ощущения;
- наличие мутных серо-желтых или белых выделений с неприятным, резким запахом;
- покраснение слизистой оболочки влагалища и шейки матки;
- наличие микротрещин или эрозии на слизистой оболочке.
Ректальный осмотр выполняется при наличии сильных болевых ощущений или при длительно протекающем воспалении во влагалище. Целью данного обследование является исключить язвенные дефекты задней стенки влагалища, абсцессы влагалища и свищи между влагалищем и прямой кишкой.
Для постановки диагноза «кольпит» необходимо провести ряд лабораторных исследований. Анализы помогут выяснить причины возникновения, характер воспаления (специфический и неспецифический) вид возбудителя заболевания.
- Подготовка.Вечером, накануне обследования, рекомендуется не употреблять большое количество еды, употребление алкоголя запрещено.
- Проведение. Забор крови осуществляют утром, натощак из четвертого пальца левой или правой руки, предварительно продезинфицировав спиртом место прокола.
Результат обследования готов на следующий день.
Нормальные показатели и изменения при кольпите приведены в таблице.
- Подготовка.Перед мочеиспусканием проводят туалет наружных половых органов теплой водой, без мыла или гелей.
- Проведение. Забор мочи для обследования осуществляется в стерильный контейнер с плотно закручивающейся крышкой, который можно приобрести в любой аптеке.Результат обследования готов на следующие сутки.
Нормальные показатели и изменения при кольпите указаны в таблице.
- Подготовка. За день до сдачи анализа запрещается выполнять спринцевания и использовать влагалищные свечи с любыми лекарственными веществами (травами, антисептиками или антибиотиками). Туалет наружных половых органов нужно проводить вечером накануне обследования.
- Проведение.Забор материала для исследования осуществляется в гинекологическом кресле специальной стерильной кисточкой (цитобраш), которой проводят по слизистой оболочке влагалища. Материал из кисточки переводят на предметное стекло и готовят микропрепарат. Результат обследования готов на следующий день.
Показатели, выявляемые в мазке, их нормальные значения и изменения при кольпите приведены в таблице ниже.
Бактериологический анализ заключается в посеве микрофлоры влагалища на питательную среду и выращивания в оптимальных условиях колоний микроорганизмов. Анализ на чувствительность к антибиотикам заключается в посеве выявленного возбудителя на питательную среду, которая поделена на секторы и содержит в каждом из них антибактериальные средства разных групп.
Плюсами данного метода, в отличие от мазка на флору, является получение более точных результатов и возможность назначения чувствительного для данной патогенной флоры антибиотика, что сокращает время и повышает качество проводимого лечения.
Минусом данного обследования является лишь время: результаты анализа будут готовы только через 6 — 7 суток.
- Подготовка. За сутки до проводимого обследования необходимо выполнить туалет наружных половых органов, перестать пользоваться ежедневными прокладками и прекратить прием любых антибактериальных препаратов.
- Проведение. Забор материала со стенок влагалища выполняется стерильным шпателем или кисточкой и переносится в чашу Петри на питательную среду, которая отправляется в термостат. Первые колонии микроорганизмов появляются на 3 — 4 день. Самые распространенные микроорганизмы переносят на питательную среду, которая содержит антибиотики. Там, где не происходит дальнейший рост бактерий и наступает их гибель считается самым чувствительным антибиотиком и обозначается «+» в специальной таблице, если рост бактерий не изменился — нечувствительным антибиотиком и обозначается в таблице — «-».
- Результаты обследования. С помощью бактериологического посева можно определить наличие таких микроорганизмов, как:
- стрептококки;
- энтерококки;
- стафилококки;
- гонококки;
- гарднерелла;
- трихомонада;
- кишечная палочка;
- цитробактер;
- протей;
- синегнойная палочка;
- лептотрикс.
Обычно чувствительность определяется к следующим антибиотикам: бензилпенициллин, ампициллин/сульбактам, оксалин, пиперациллин, амоксиклав, цефазолин, цефамандол, цефуроксим, цефтазидим, цефтриаксон, цефотаксим, цефоперазон/сульбактам, цефиксим, имипинем, меропенем, кларитромицин, азитромицин и др.
Серологический метод исследования, основанный на выявлении в крови повышенного титра антител к простейшим организмам или вирусной инфекции, которая провоцирует кольпит.
- Специфической подготовки ПЦР диагностика не требует.
- Проведение. Материалом для анализа служит венозная кровь или мазок из влагалища. Забор крови осуществляют из локтевой вены в медицинской лаборатории утром, натощак. Мазок из влагалища выполняется врачом гинекологом. Результаты обследования готовы через 2 — 4 дня (в зависимости от лаборатории).
В крови методом ПЦР можно определить антитела к таким возбудителям, как:- уреаплазма;
- токсоплазма;
- хламидии;
- микоплазма;
- гарднереллы;
- вирус герпеса;
- цитомегаловирус;
- ВИЧ;
- папилломавирус.
Инструментальный метод исследование влагалища и шейки матки при помощи кольпоскопа, который состоит из полой трубки со встроенными выпуклыми линзами, и осветительного прибора.
Обследование назначается в случае сильного болевого синдрома при кольпите, который не позволяет осмотреть полость влагалища в зеркалах или для детального осмотра стенок влагалища и шейки матки. Детальный осмотр назначается при подозрении таких осложнений заболевания, как: перфорация стенки влагалища, свищ, абсцесс, язва.
По материалам eva-health.ru
Анализ мазка на флору у женщин выполняется во время профилактического осмотра у гинеколога и при наличии жалоб со стороны мочеполовой системы. К ним относятся: болезненные ощущения внизу живота, зуд, жжение во влагалище, выделения, указывающие на возможный воспалительный процесс. Также этот анализ желательно делать по окончании курса антибиотикотерапии с целью профилактики молочницы и при планировании беременности.
Обычно мазок из влагалища является частью плановой медицинской проверке женщин. Он проводится специалистом при гинекологическом осмотре. Также забор биологического материала осуществляется из мочеиспускательного канала и шейки матки.
Данная диагностика позволяет обнаружить возможные проблемы с женским здоровьем, такие как воспалительный процесс или заболевание, причиной которого является инфекция. В медицинской терминологии такое исследование имеет и другое название – бактериоскопия.
Гинекологический мазок берут при подозрении на такие заболевания:
Назначать взятие мазка специалисты могут при следующих жалобах пациентки:
Мазок берут при планировании беременности и после антибактериальной терапии. Кроме того, мазок позволяет контролировать эффективность терапии при лечении гинекологических заболеваний.
Исследование также помогает определить папилломавирусную инфекцию.
- Безболезненность процедуры.
- Простые правила подготовки к сдаче мазка.
- Контроль эффективности лечения женских болезней.
- Возможность определения множества заболеваний мочеполовой системы.
С профилактической целью женщинам периодически необходимо проводить данную диагностику. Это поможет предотвратить возможные нежелательные последствия.
Некоторые врачи говорят, что данный анализ не требует специальной подготовки, однако, это не так. Для достоверности результатов пациенту рекомендуется не ходить в туалет в течение 2-3 часов, так как моча может смыть все патогенные бактерии и инфекции, лечащему врачу будет тяжело определить причины вашего патологического состояния.
Спринцевание, вагинальные свечи и антибактериальное мыло тоже способствуют недостоверным показателям. Женщинам нужно обязательно сдавать данный анализ после окончания менструации и к тому же всем пациентам следует воздержаться от любых половых контактов за 2 дня до взятия биоматериала.
Анализ чаще всего берет врач, когда вы приходите к нему на обычный на прием в поликлинику или, когда вы просто обращаетесь в платную лабораторию, где акушеры и медицинский персонал берут у вас биоматериал.
Гинеколог, акушер или любой другой медицинский работник слегка проводит специальным одноразовым шпателем в форме палочки по трем точкам- влагалищу, уретре и цервикальному каналу.
У мужчин уролог иди другой врач вставляет специальный одноразовый зонд в уретру, несколько раз поворачивает вокруг оси и берет анализ. Считается, что исследование не вызывает болевых ощущений, однако, это не исключает неосторожность врача, а также индивидуальную чувствительность или наличие того или иного заболевания, что может вызвать дискомфорт.
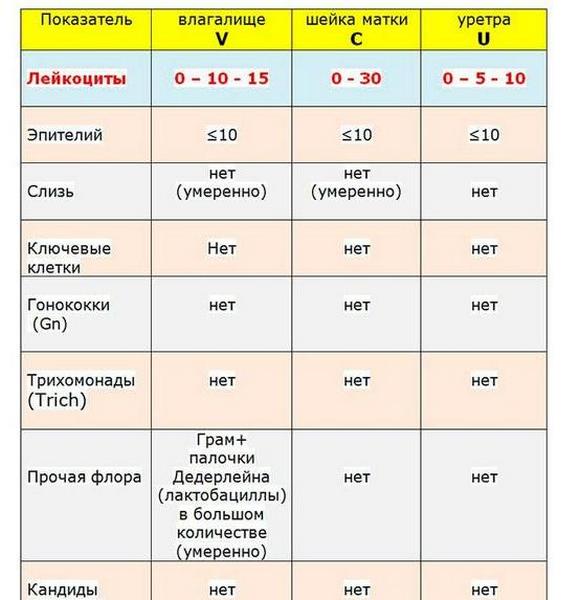
Медики используют не полные названия, а сокращения — первые буквы каждого из параметров анализа. Для понимания нормальной микрофлоры влагалища очень поможет знание буквенных обозначений.
- сокращения зон, откуда осуществляется забор материала, обозначают буквами V (вагина), С (цервикальный участок шейки) и U (уретра или канал мочеиспускания);
- L — лейкоциты, величина коих может не совпадать в норме и при патологии;
- Эп — эпителий или Пл.Эп — эпителий плоский;
- GN — гонококк («виновник» гонореи);
- Trich — трихомонады (возбудители трихомониаза).
В мазке возможно обнаружение слизи, указывающей на нормальную внутреннюю среду (PH), полезные палочки Додерлейна (либо лактобациллы), величина коих приравнивается к 95% от всех полезных бактерий.
Некоторыми лабораториями берется за правило ставить отметки в отношении содержания конкретного вида бактерий. Например, где-то используют для этого знак «+». Его проставляют по 4 категориям, где один плюс — незначительное содержание, а максимальное значение (4 плюса) соответствует их обилию.
При отсутствии какой-либо флоры в мазке проставляют аббревиатуру «abs» (лат., нет этого типа флоры).
С помощью этого анализа нельзя определить такие состояния или заболевания организма:
1) Рак матки и шейки матки. Чтобы диагностировать злокачественное перерождение эндометрия, необходим гистологический материал, причем в большом количестве. И забирают его непосредственно из матки при раздельном диагностическом выскабливании.
2) Беременность. Чтобы ее определить, мазок не нужен и не важно какой результат он покажет. Необходимо сдать анализ крови на ХГЧ, пройти гинекологический осмотр у врача или сделать УЗИ матки. Можно определить хорионический гонадотропин в моче, но не в отделяемом из половых органов!
3) РШМ и другие патологии (эрозия, лейкоплакия, койлоцитоз, ВПЧ поражение, атипичные клетки и др.) ставят по результатам цитологического исследования. Данный анализ берется непосредственно с шейки матки, из зоны трансформации, по определенной методике с прокрашиванием по Папаниколау (отсюда и название анализа — ПАП-тест). Еще его называют онкоцитологией.
4) Не показывает такие инфекции (зппп) как:
Первые четыре инфекции диагностируются методом ПЦР. А определить наличие вируса иммунодефицита по мазку с высокой точностью невозможно. Нужно сдать анализ крови.
Получив результаты анализов, порою бывает очень трудно разобраться в цифрах и буквах, написанных врачом. На самом деле все не так уж сложно. Для того чтобы понять, имеете ли вы гинекологические заболевания, нужно при расшифровке анализа мазка на флору знать показатели нормы. Их немного.
В анализах мазка у взрослой женщины показатели нормы следующие:
- Слизь – присутствовать должна, но только в небольшом количестве.
- Лейкоциты (L) – допускается наличие этих клеток, так как они помогают бороться с инфекцией. Нормальным считается количество лейкоцитов во влагалище и мочеиспускательном отверстии не больше десяти, а в области шейки матки – до тридцати.
- Плоский эпителий (пл.эп.) – в норме его количество должно быть в пределах пятнадцати клеток в поле зрения. Если цифра больше, то это свидетельство воспалительных заболеваний. Если меньше – признак гормональных нарушений.
- Палочки Дедерлейна – у здоровой женщины их должно быть много. Малое количество лактобацилл говорит о нарушенной микрофлоре влагалища.
Присутствие в результатах анализа грибов рода Кандида, мелких палочек, грам(-) кокков, трихомонад, гонококков и других микроорганизмов, свидетельствует о наличии заболевания и требует более глубокого исследования и назначения лечения.
Расшифровка результатов анализа мазка на флору у женщин представлена в таблице ниже:
В зависимости от результатов мазка различают 4 степени чистоты влагалища. Степени чистоты отражают состояние микрофлоры влагалища.
- Первая степень чистоты: Количество лейкоцитов в норме. Большая часть микрофлоры влагалища представлена лактобактериями (палочками Додерлейна, лактоморфотипами). Количество эпителия — умеренное. Слизи — умеренно. Первая степень чистоты говорит о том, что у вас все в норме: микрофлора в порядке, иммунитет хороший и воспаление вам не грозит.
- Вторая степень чистоты: Количество лейкоцитов в норме. Микрофлора влагалища представлена полезными лактобактериями наравне с кокковой флорой или дрожжевыми грибками. Количество эпителия — умеренное. Количество слизи — умеренное. Вторая степень чистоты влагалища также относится к норме. Тем не менее, состав микрофлоры уже не идеален, а значит, местный иммунитет понижен и есть более высокий риск воспаления в будущем.
- Третья степень чистоты: Количество лейкоцитов выше нормы. Основная часть микрофлоры представлена болезнетворными бактериями (кокками, дрожжевыми грибками), количество лактобактерий минимально. Эпителия и слизи много. Третья степень чистоты — это уже воспаление, которое необходимо лечить.
- Четвертая степень чистоты: Количество лейкоцитов очень большое (все поле зрения, сплошь). Большое количество болезнетворных бактерий, отсутствие лактобактерий. Эпителия и слизи много. Четвертая степень чистоты говорит о выраженном воспалении, требующем незамедлительного лечения.
Первая и вторая степени чистоты встречаются в норме и не требуют лечения. При этих степенях разрешены гинекологические манипуляции (биопсия шейки матки, выскабливание матки, восстановление девственной плевы, гистеросальпингография, различные операции и т.д.)
Третья и четвертая степени чистоты — это воспаление. При этих степенях противопоказаны любые гинекологические манипуляции. Вам нужно сначала пролечить воспаление, а затем повторно сдать мазок.
Кокки – это бактерии, имеющие шаровидную форму. Они могут встречаться как в норме, так и при разнообразных воспалительных заболеваниях. В норме в мазке обнаруживаются единичные кокки. Если иммунная защита снижается, количество коккобациллярной флоры в мазке увеличивается. Кокки бывают положительные, (гр+), и отрицательные (гр-). В чем отличие гр+ и гр- кокков?
Для детального описания бактерий микробиологи, помимо указания формы, размеров и других их характеристик, окрашивают препарат по специальному методу, который называется «окраска по Граму». Микроорганизмы, которые остаются крашеными после промывки мазка, считаются «грамположительными» или гр+, а которые обесцвечиваются при промывке являются «грамотрицательными» или гр-. К грамположительным относятся, к примеру, стрептококки, стафилококки, энтерококки, а также лактобациллы. К грамотрицательным коккам принадлежат гонококки, кишечная палочка, протей.
Палочки Додерлейна или, как их еще называют, лактобациллы и лактобактерии – микроорганизмы, защищающие влагалище от болезнетворных инфекций путем выработки молочной кислоты, которая способствует поддержанию кислой среды и уничтожению патогенной флоры.
Уменьшение количества лактобацилл свидетельствует о нарушенном кислотно-щелочном балансе микрофлоры во влагалище и сдвиге его в щелочную сторону, что часто имеет место у женщин, ведущих активную половую жизнь. На pH влагалища существенное влияние оказывают и патогенные микроорганизмы, и условно-патогенные (которые иногда встречаются во влагалище в норме).
Микрофлора у каждой женщины строго индивидуальна, и в норме состоит на 95% из лактобактерий, которые вырабатывают молочную кислоту и сохраняют постоянство РН внутренней среды. Но во влагалище присутствует в норме и условно-патогенная флора. Свое название она получила потому, что становится патогенной только при определённых условиях.
Это значит, что пока во влагалище присутствует кислая среда, условно-патогенная флора не причиняет никаких неудобств и активно не размножается. К ним относятся дрожжеподобные грибки, которые при определенных условиях могут вызывать кандидоз влагалища, а также гарднереллы, стафилококки, стрептококки, которые в других условиях могут вызывать у женщины бактериальный вагиноз (воспалительный процесс).
Флора у женщины может меняться в силу самых различных причин – при снижении иммунитета, приеме антибиотиков, при общих инфекционных заболеваниях и сахарном диабете. Одним из таких факторов, который может изменить микрофлору, является изменение гормонального фона. Так, у беременной женщины до конца беременности практически не вырабатываются эстрогены, а вырабатывается в большом количестве гормон прогестерон. Этот гормональный фон позволяет палочкам Додерлейна увеличиться в 10 раз, так организм старается предохранить плод от возможного заражения во время беременности. Поэтому очень важно до планируемой беременности пройти обследование и выявить степень чистоты влагалища. Если же этого не сделать, то во время беременности условно-патогенная флора может активироваться и вызвать различные заболевания влагалища.
Кандидоз, бактериальный вагиноз, гарднереллез, гонорея, трихомониаз – вот далеко неполный перечень заболеваний, которые ослабляют и разрыхляют стенки влагалища. Это опасно тем, что во время родов могут произойти разрывы, чего могло бы и не быть, будь влагалище чистым и здоровым. Такие заболевания, как микоплазмоз, хламидиоз и уреаплазмоз, при анализе мазка не выявляются, и обнаружить эти патогенные микроорганизмы можно только при анализе крови методом ПЦР (полимеразно-цепная реакция), с помощью специальных маркеров.
Анализ мазка у беременной женщины берется во время постановки на учет, а затем для контроля в сроке 30 и 38 недель. Обычно для оценки состояния микрофлоры влагалища медики говорят о так называемых степенях чистоты влагалища, которые женщина должна знать и следить за тем, чтобы во время беременности сохранялась необходимая степень.
По материалам simptomy-lechenie.net
Вагинит: анализы – каков их список для правильной постановки диагноза? Важно понимать, что без всех предписанных анализов доктор не может говорить о наличии у женщины вагинита, он может лишь делать предположения.
Анализы являются отличным способом выяснить, что именно привело к развитию вагинита и каков характер протекающего воспаления, например, является ли вагинит специфическим или нет.
Общий анализ крови. Это один из тех анализов, которые показано сдавать. Накануне обследования, вечером, необходимо максимально легко поужинать и обязательно отказаться от алкогольных напитков. Забор крови как правило проводится утром, кровь берут из пальца. Результаты будут готовы на следующий день. Лейкоциты при вагините обычно повышены в несколько раз. Гемоглобин слегка ниже нормы;
Анализ мочи при вагините. Перед тем, как собирать мочу, женщина должна провести туалет половых органов теплой водой без использования привычных средств гигиены. Это может повлиять на результаты анализа. При кольпите ph-реакция будет щелочной либо нейтральной, в отличие от слабокислой в пределах нормы. Белка в норме в моче быть не должно. При вагините наблюдается обратная ситуация. То же самое касается эритроцитов, в норме их нет в моче, при вагините они наблюдаются;
Мазок при вагините. Вагинит в мазке можно обнаружить тогда, когда женщина сдает анализ именно на диагностику микрофлоры влагалища. В качестве подготовки к исследованию необходимо за день до сдачи анализа прекратить всяческие спринцевания и перестать использовать интравагинальные свечи, которые содержат лекарственные компоненты в виде антибиотиков, антисептиков и трав. Последний туалет половых органов нужно сделать вечером перед исследованием, не утром. Проведение забора анализа на микрофлору осуществляется в гинекологическом кресле при помощи специальной кисточки.
При наличии вагинита у женщины в анализе на микрофлору будет выявлено большое количество слизи. Лейкоцитов будет 30 и более, речь идет о находящихся в поле зрения лейкоцитах. Лактобацилл будет намного меньше по сравнению с нормой или они будут отсутствовать вовсе. В зависимости от возбудителя будет определен тип кольпита.
Данный анализ представляет из себя посев микрофлоры влагалища, который помещается на специальную питательную среду и в определенных условиях происходит выращивание колоний микроорганизмов. Такой анализ дает более точные по сравнению с другими методами исследования результаты. Также появляется возможность назначить тот антибиотик, который будет эффективно действовать против конкретной патогенной микрофлоры. Это сделает лечение более коротким и продуктивным. Единственным отрицательным моментом анализа можно считать его длительную подготовку: результаты будут готовы только по истечении шести – семи дней.
За сутки до проведения такого исследования женщине нужно принять душ и убедиться в чистоте половых органов. Также нужно остановить прием любых препаратов антибактериального спектра и перестать пользоваться гигиеническими прокладками.
Биоматериал забирается с влагалищных стенок при помощи специального стерильного шпателя или кисточки и после этого переносится в чашу Петри на питательную среду, которая после этого помещается в термостат. Через три – четыре дня лаборант увидит первые колонии микроорганизмов. Самые распространенные из них будут перенесены на насыщенную антибиотиками среду. То место, где рост бактерий прекращается, принято считать самым чувствительным антибиотиком. Именно он будет назначен доктором для лечения у конкретной женщины вагинита. Бактериологический посев позволяет выявить такие бактерии как стрептококки, стафилококки, протей, гонококки и другие.
Для неспецифического острого вагинита характерно появление большого количества слущенных клеток эпителия. Увеличивается ph-среда вагинального секрета. Существует также и иные критерии, о результатах показателей которых может судить только доктор.
Что важно еще сказать по поводу диагностики вагинита? Нужно также помнить о самодиагностике, которую должна проводить у себя сама женщина Что понимается под диагностикой собственного организма речь в данном случае идет о внимательном отношении к собственному телу. Если женщина замечает неспецифичные для нее выделения из влагалища и чувствует зуд, а также дискомфорт внизу живота, не стоит откладывать поход к врачу, консультацию и проведение лабораторной диагностики. Своевременное обращение к специалисту поможет в назначении наиболее продуктивного лечения и снизит до минимума вероятность появления разного рода осложнений.
По материалам vulvovaginit.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.