Слизистая оболочка стенок влагалища заселена полезными лактобактериями, регулирующими уровень pH в органе и подавляющими патогенную микрофлору. Однако не всегда все гладко – в некоторых ситуациях соотношение лактобактерий к патогенной и условно-патогенной микрофлоре снижается. Это состояние называется вагинозом и является предвестником серьезного заболевания – бактериального вагинита.
В статье расскажем, чем опасен бактериальный вагинит для женщины, по каким причинам он начинается и какими симптомами проявляется. Основное внимание мы уделим мерам профилактики и методикам лечения, которые дают отличные результаты.
Представим, как функционирует слизистая влагалища и что происходит при нарушениях. Это поможет понять, почему возникает бактериальный вагинит и чем он опасен для женщины.
Около 90 % всей микрофлоры влагалища составляют лактобактерии. Они создают среду, неблагоприятную для жизнедеятельности микроорганизмов, вызывающих заболевания и помогающую «отсеять» нежизнеспособные сперматозоиды. Остальные 10 % микроорганизмов приходится на некоторые стрептококки и энтеробактерии.
При бактериальном вагините количество лактобактерий снижается, влагалище не может выполнять барьерные функции, и условно-патогенная микрофлора «захватывает власть». В результате жизнедеятельности бактерий капилляры слизистой нарушаются, это приводит к плохой микроциркуляции крови в стенках влагалища. Начинаются отечные процессы, появляются болезненные симптомы и неприятные выделения.
Всего можно выделить три стадии развития этого заболевания.
- Острую. Симптомы ярко выражены, причиняют беспокойство женщине. Длится острый бактериальный вагинит до двух месяцев.
- Подострую. Разновидность хронического течения. Длится до шести месяцев, во время которых возможно несколько периодов вспышек и затухания симптомов.
- Хроническую. Длится множество лет. Характеризуется бесконечными периодами ремиссии и обострения. Трудно поддается лечению.
Чаще всего у женщин выявляют неспецифический бактериальный вагинит, при котором воспалительные процессы вызываются условно-патогенной микрофлорой.
Но возможно развитие специфической формы, которая обусловлена внедрением микрофлоры, передающейся половым или контактным путями – хламидиями, уреаплазмой, гонококками, а также туберкулезной палочкой.
Единственной причиной бактериального вагинита является вагиноз – нарушением соотношения лактобактерий к другой микрофлоре. В результате в слизистой влагалища начинаются воспалительные процессы. Для каждой формы характерны свои возбудители, с которыми можно ознакомиться в таблице.
Чтобы бактерии начали развиваться, нужен провоцирующий фактор. Им может выступать расстройство менструального цикла, хронические болезни мочеполовой системы, а также ряд других факторов:
- ношение облегающего синтетического нижнего белья;
- постоянное применение гигиенических прокладок;
- беременность;
- прием препаратов, снижающих силы иммунитета;
- самовольное применение антибиотиков;
- раннее начало половой жизни;
- применение внутриматочных спиралей;
- увлечение оральными гормональными контрацептивами;
- неоднократные аборты;
- радиоактивное облучение;
- частая смена половых партнеров.
Во время беременности бактериальный вагинит может быть вызван инфицированием плода или околоплодных вод. Часто патология возникает у женщин, только что родивших ребенка, особенно, если беременность протекала с различными осложнениями.
В некоторых случаях заболевание может быть вызвано плохой гигиеной половых органов. При этом важно, чтобы и мужчина следил за чистотой гениталий – бактерии могут быть занесены во влагалище от него.
Одним из ярчайших симптомов вагиноза и бактериального вагинита является «рыбный» запах от гениталий больной женщины. Он усиливается во время менструаций или полового акта без использования презерватива. В последнем случае на появление рыбного запаха влияют производные аммиака. Они выделяются потому, что уровень pH эякулята равен примерно 7,0, в то время как кислотность во влагалище, вследствие снижения количества лактобактерий, понижена. Такая ситуация и приводит к освобождению аминов.
Другими симптомами бактериального вагинита являются:
- зуд или жжение в области гениталий или нижней части живота;
- недержание мочи при половом акте;
- учащенное мочеиспускание;
- болезненность во влагалище во время секса;
- выделения желтого цвета.
Последний симптом, наряду с неприятным запахом, характерен именно для бактериального вагинита. Консистенция выделений при этом вязкая, липкая. Выделения прилипают к половому члену и стенкам влагалища, часто «пенятся».
При исследовании мазков из влагалища выявляются множество лейкоцитов на фоне снижения количества лактобактерий. Также отмечается увеличение pH слизи. Это основные лабораторные признаки бактериального вагинита.
При визуальном осмотре слизистой с помощью влагалищного зеркала будут заметны очаги покраснений, высыпаний и эрозий, в том числе и в области шейки матки.
Терапия при беременности и ее отсутствии отличается. Это связано с побочным действием определенных препаратов, которое учитывается гинекологом при составлении схемы лечения. Рассмотрим оба варианта, а также расскажем, как лечить бактериальный вагинит у девочек.
При борьбе с бактериальным вагинитом важно не только уничтожить возбудителя, но и предотвратить рецидивы воспалительного процесса. Поэтому терапия имеет несколько направлений: противомикробное, иммуностимулирующее, восстановительное. Лечение полового партнера необходимо лишь в случаях специфической формы, при неспецифическом бактериальном вагините мужчину не лечат.
Для уничтожения возбудителя бактериального воспаления стенок влагалища применяют антибактериальные средства. Схема лечения рассчитывается с учетом типа бактерий и состояния организма женщины, мы дадим общие сведения:
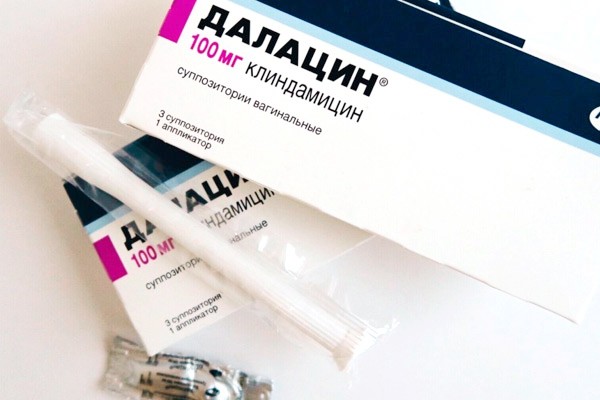
- Далацин. По одной свече один раз в день (на ночь, после душа). Курс до 21 дня.
- Свечи Метронидазол. По две в день (утром и вечером) на протяжение 10 дней.
- Гель с Метронидазолом. По одному аппликатору в день, продолжительность курса до 7 дней.
- Полижинакс. По одной капсуле глубоко во влагалище на ночь. Продолжительность курса 12 дней.
- Далацин крем. По одному аппликатору на ночь в течение трех недель.
Все перечисленные средства вводятся во влагалище. Запрещено увеличивать курс лечения или самостоятельно «назначать» себе эти средства. При неправильном применении у бактерий появится резистентность (устойчивость) к действующему веществу и тогда справиться с ними будет очень сложно.
Если в ходе лабораторных исследований в мазке обнаружатся гарденереллы – хорошо применять «Макмирор комплекс». Этот препарат, выпускаемый в виде свечей, обладает более выраженным действием в сравнении с Метронидазолом, губителен по отношению к бактериям, грибам и простейшим. Свечи вводятся во влагалище 1 раз в день (перед сном), курс лечения составляет 10 дней.
Для восстановления барьерной функции организма женщине назначают Дериват. Одновременно с восстановлением иммунитета этот препарат снимает воспалительные процессы, ускоряет заживление слизистой и других поврежденных тканей. В гинекологии Дериват назначается в виде внутримышечных инъекций, а также для орошения (спринцевания) слизистой влагалища.
Хорошо, если больной будут назначены средства, восстанавливающие колонию лактобактерий:
Средства применяются согласно прилагаемой инструкции.
При необходимости назначаются симптоматические средства – обезболивающие, жаропонижающие. Дозировка и схема лечения подбираются для каждой женщины и зависят от степени выраженности симптомов, имеющихся хронических заболеваний и других важных факторов.
Бактериальный вагинит у беременных женщин часто вызывается гормональными нарушениями, неизбежными во время вынашивания ребенка. Поэтому антибактериальные препараты не всегда имеют длительный эффект, могут наблюдаться множественные рецидивы. Кроме того, часть антибиотиков запрещены во время беременности, особенно в первом ее триместре.
Хороший терапевтический эффект может дать создание кислой среды во влагалище, губительной для большинства бактерий. Для этого назначается Вагинорм-C. Это вагинальные таблетки, содержащие аскорбиновую кислоты и вспомогательные компоненты. Они прекрасно создают кислую среду, обладают антисептическим и дезинфицирующим средствами. Вагинорм-С попадают в кровь в незначительных количествах, поэтому, при правильном применении, безопасны для ребенка.
Кроме этого средства, для лечения бактериального вагинита в первом триместре беременности рекомендуется:
- Включение в рацион кисломолочных продуктов (йогурта, кефира, бифидок-продуктов).
- Курс свечей Бетадин. При остром течении по одной свече на ночь на протяжение недели, при хроническом и подостром течении курс увеличивается до двух недель.
- Нормофлорин-Л. Биологически-активная добавка к пище, содержащая лактобактерии. Концентрат смешивается с водой в пропорции 1:2 и выпивается через час после еды в дозировке 20-30 мл. Можно готовить раствор из расчета 10 мл на 20 мл воды. Им смачиваются тампоны, которые вводятся во влагалище.
Важно, чтобы лечение беременной женщины проводилось под контролем опытного гинеколога. Терапия во время второго и третьего триместра аналогичная, но допускается применение препарата Клион-Д, таблеток Гексикон, капсул вагинальных Полижинакс. Дозировка и схема лечения в этом случае индивидуальны для каждой женщины.
Лечение неспецифического бактериального вагинита у детей и подростков имеет еще больше особенностей, чем у беременных. Так, препараты назначаются с учетом массы тела и возраста, поэтому привести схемы лечения невозможно. Расскажем, какие препараты могут применяться:
- Метронидазол;
- Нистатин (с рождения);
- Флуконазол (с года);
- Кетоконазол (с трех лет);
- Доксициклин (с восьми лет при выявлении хламидий и микоплазм).
При лечении неспецифического бактериального вагинита ц девочек могут назначаться вагинальные свечи (если позволяет возраст). Для этого подходит препарат Гексикон-Д – суппозитории имеют меньший размер.
Народные методы лечения также могут помочь. Хороший эффект дают сидячие ванночки с настоями ромашки, календулы, шалфея. Эти травы имеют противомикробный эффект и отлично снимают воспаления.
Спринцевания настоями проводить нельзя, только ванночки!
Дополнительно подбираются витаминные комплексы, если возможно – иммуномодулирующие препараты. Почти всегда назначается метронидазол внутрь в дозировке, рассчитанной индивидуально. Важно, чтобы девочки были обучены правилам личной гигиены, без этого никакое лечение не будет эффективным.
Женщине важно исключить факторы, провоцирующие размножение патогенной и условно-патогенной микрофлоры на слизистой влагалища. Для специфического бактериального вагинита единственной мерой профилактики будет защищенный секс с одним партерном.
Для неспецифической формы правил больше.
- знать о хронических болезнях и вовремя их лечить;
- исключить самолечение;
- не делать спринцевания;
- соблюдать правила гигиены;
- носить нижнее белье из хлопчатобумажной ткани;
- не злоупотреблять гигиеническими прокладками;
- исключить случайные интимные связи;
- отказаться от спиралей и оральных контрацептивов.
Как показывает статистика, большинство случаев возникновения бактериальных вагинитов приходится на нарушения в интимной сфере, но не исключены и другие варианты. Все предусмотреть невозможно, но перечисленные выше правила позволяют снизить риск возникновения заболевания.
Бактериальный вагинит выявляется у женщин в разном возрасте, из разных социальных слоев. Основной причиной становится снижение количества лактобактерий во влагалище с последующей активацией патогенной или условно-патогенной микрофлорой. Лечение комплексное, особое внимание уделяется детям и беременным женщинам. При своевременной и грамотной терапии бактериальный вагинит прекрасно лечится, в противном случае приобретает хроническое лечение.
По материалам medik-24.ru
Бактериальный вагинит представляет собой патологический инфекционно-воспалительный процесс слизистой оболочки влагалища неспецифического характера. Он сопровождается нарушением состава обычной микрофлоры и не связан с инфекционными возбудителями, передающимися половым путем, а также с простейшими микроорганизмами и/или грибковой инфекцией.
Несмотря на достижения в области медицинской микробиологии и фармакологии противобактериальных средств, лечение бактериального вагинита, особенно его хронического течения, во многих случаях по-прежнему остается достаточно проблематичным.
Еще относительно недавно считалось, что у женщин причиной инфекционно-воспалительной реакции слизистой оболочки нижних половых путей являются такие специфические патогенные микроорганизмы, как хламидия, вагинальная трихомонада и гонококк.
Существовало убеждение в том, что особенности этих микроорганизмов и несовершенство лечебного воздействия способствуют как острому течению патологии, так и трансформации острого воспаления в хронический бактериальный вагинит с частыми обострениями.
Со временем стало понятно, что специфические возбудители являются только пусковым фактором, а непосредственной причиной вагинита являются, преимущественно (в 80%), условно-патогенные микроорганизмы. Такое заключение на определенном этапе сыграло решающее значение в ответе на вопрос «чем лечить заболевание».
Для подавления условно-патогенной микрофлоры при лечении неспецифических бактериальных вагинитов стали использоваться антибиотики широкого спектра. Однако ошибочность подобной тактики была установлена после возникновения высокой частоты (от 40 до 70%) рецидивов после проведенного лечения. Они были связаны с развитием нарушений в качественном и количественном соотношении микроорганизмов вагинальной среды, то есть с возникновением дисбиоза (дисбактериоза), вызванного влиянием антибиотиков широкого спектра.
Все эти наблюдения и исследования привели к появлению понятия «бактериальный вагиноз», который и является главной причиной бактериального вагинита. Таким образом, бактериальный вагиноз представляет собой полимикробный влагалищный синдром, который вызван усиленным размножением условно-патогенных микроорганизмов и снижением концентрации лактобактерий на слизистых оболочках стенок влагалища, сопровождающийся обильными выделениями из половых путей. Он отличается от неспецифического бактериального вагинита лишь отсутствием явного воспаления и, соответственно, числом различных видов лейкоцитов в анализах мазков.
В числе возбудителей бактериального вагинита преобладают (на фоне сниженного числа или отсутствия факультативных, обычных, лактобактерий и преобладания анаэробных лактобацилл) в основном стафилококки, стрептококки группы “B”, энтерококки, кишечная палочка, протей, клебсиелла, уреаплазма, вагинальный атопобиум, гарднерелла и некоторые другие.
Особое значение имеет обнаружение в мазках вагинального атопобиума, который, практически, не встречается у здоровых женщин. Хронический бактериальный вагинит с рецидивирующим течением характеризуется наличие этой бактерии почти в 100%.
Как бактериальный вагинит, так и бактериальный вагиноз не являются непосредственной угрозой организму женщины. Однако они приводят к размножению и накоплению в нижних отделах половых путей в высоких концентрациях условно-патогенных и патогенных микроорганизмов, в дальнейшем являющихся причиной развития гнойно-воспалительных процессов в матке и придатках, нижних отделах мочевыводящего тракта, пельвиоперитонита и бесплодия.
Бактериальный вагинит при беременности способен привести к таким акушерско-гинекологическим осложнениям, как:
- внематочная беременность;
- невынашивание беременности;
- хорионамнионит (инфицирование амнионитечской оболочки и околоплодных вод);
- дородовое излитие околоплодных вод и преждевременные роды (риск возрастает в 2,5-3,5 раза);
- внутриутробное инфицирование плода;
- патология гнойно-воспалительного характера в ближайшем послеродовом периоде (развивается в 3,5-6 раз чаще).
Бактериальный вагинит после родов встречается достаточно часто, что объясняется повышением PH вагинальной среды и изменениями соотношения микроорганизмов нижних половых путей, постоянными изменениями общего гормонального фона, ослаблением локального и общего иммунитета.
Факторами риска развития вагиноза являются:
- постоянное применение гигиенических прокладок и частое использование облегающего синтетического белья;
- частые спринцевания и вагинальные души, особенно с использованием антисептиков;
- применение высоких доз оральных контрацептивов;
- беременность и роды;
- постоянные нервно-психические переутомления и частые стрессовые состояния;
- иммунодефицитные состояния, обусловленные длительным воздействием небольших доз ионизирующего излучения, неблагоприятной экологической средой, нерациональным питанием, приемом глюкокортикоидов, цитостатиков и других препаратов, вызывающих угнетение общего иммунитета;
- бесконтрольное частое или/и неправильное применение лекарственных препаратов, особенно антибиотиков и антибактериальных средств широкого спектра, связанное с самодиагностикой и самолечением;
- гормональные изменения в периоды полового созревания, при беременности и после родов, после абортов, а также эндокринные заболевания, особенно сахарный диабет и гипотиреоз;
- расстройства менструального цикла, проявляющиеся олигоменореей или аменореей;
- перенесенные острые и хронические заболевания мочеполового тракта.
Опасность возникновения заболевания во много раз возрастает в случаях:
- Начала половых контактов в раннем возрасте.
- Применения таких противозачаточных средств, как внутриматочная спираль (риск заболеть вагинитом увеличивается в 3 раза) и диафрагма, а также частое использование спермицидов.
- Искусственного прерывания беременности и самопроизвольных абортов.
- Недостаточной гигиены полового партнера.
- Частой смены половых партнеров и случайных половых связей.
- Использования нетрадиционных способов половых контактов (ано-генитальный и оро-генитальный).
Вагиноз протекает без воспалительной симптоматики, при нормальном содержании лейкоцитов в мазках из влагалища и при увеличенных показателях PH. Клинически он проявляется обильными сливкообразными выделениями белого или сероватого цвета, часто имеющими неприятный (рыбный) запах, усиливающийся во время менструаций и, особенно, после полового акта без использования презерватива.
Усиление «рыбного» запаха связано с тем, что семенная жидкость, PH которой равен 7,0, при попадании во влагалище понижает кислотность среды последнего. В результате этого освобождаются амины, представляющие собой летучие органические соединения, производные аммиака, которыми и обусловлен этот специфический запах, являющийся дифференциально-диагностическим признаком бактериального вагиноза.
Прогрессирование процесса сопровождается густыми пенящимися, несколько «тягучими» и липкими, прилипающими даже к влагалищным стенкам, выделениями, иногда диспареунией и ощущением незначительного зуда в половых путях. Существование такой симптоматики может длиться годами, а в половине случаев вагиноз вообще протекает без каких-либо симптомов, но с положительными результатами лабораторных исследований мазков.
Признаки бактериального вагинита следующие:
- Появление выделений желтоватой окраски.
- Ощущение болезненности, зуда и жжения (у 30% женщин), нередко значительной интенсивности, в нижних отделах половых органов.
- Болезненность в нижних отделах живота.
- Расстройства мочеотделения (частые позывы, недержание мочи при физическом напряжении, эмоциональных состояниях, половом акте).
- Диспареуния.
- Воспалительные заболевания органов малого таза.
- При осмотре гинекологом отмечаются болезненность в процессе введения зеркал, покраснение и отечность слизистой оболочки, высыпания в виде петехий (точечных кровоизлияний), эрозии поверхностного характера в предверии и на стенках влагалища, а также эрозий шейки матки. Хронические формы характерны меньшей выраженностью этих клинических симптомов.
- При микроскопическом исследовании мазков содержимого влагалища выявляются наличие большого числа лейкоцитов различных форм, низкое количество или отсутствие факультативных лактобактерий и увеличение числа лактобацилл, не продуцирующих перекись водорода.
- Увеличенные показатели PH вагинальной среды.
Смысл современной концепции комплексного лечебного подхода заключается не только в непосредственном воздействии на причину заболевания, но и в устранении факторов риска, способствующих развитию воспалительных процессов, коррекции нарушений локального и общего иммунитета, в восстановлении нарушенного биоценоза влагалищной среды с одновременной стимуляцией регенеративных процессов.
Рекомендуемая в настоящее время основная (оптимальная) схема лечения бактериального вагинита или вагиноза включает препараты имидазолового ряда, преимущественно метронидазол, или антибиотики:
- Метронидазол, выпускаемый в виде геля по 1000 мг или в свечах по 500 мг для интравагинального введения. Гель вводится 1 раз в сутки на ночь, свечи — утром и на ночь. Курс лечения составляет 7-10 дней.
- Далацин, активным веществом которого является клиндамицина сульфат. Выпускается в виде свечей, содержащих по 100 мг активного компонента, и крема с аппликатором — в 5 граммах крема (один аппликатор) содержится 100 мг действующего вещества. Одна свеча или один аппликатор вводятся на ночь в течение 3-х дней.
- Полижинакс, представляющий собой комбинированный (неомицин с полимиксином и нистатином) антибиотик в капсулах. Вводится глубоко во влагалище на ночь ежедневно на протяжении 12 дней.
К сожалению, препараты от бактериального вагинита, относящиеся к имидазоловому ряду, нежелательны для применения у беременных и при грудном кормлении, а также в целях проведения длительного лечения или профилактики, поскольку они достаточно быстро приводят к резистентности (устойчивости) микроорганизмов (в 20%) и обладают рядом побочных эффектов, включая мутагенный и канцерогенный.
Кроме того, все эти препараты, оказывая эффективное воздействие на патогенную микрофлору, не препятствуют возникновению рецидивов, наблюдающихся в половине случаев и более, уже через 3 месяца после проведенного лечения.
Высокой степенью активности, превышающей эффект воздействия метронидазола, обладает «Макмирор комплекс» — крем и свечи при бактериальном вагините, характеризующемся преобладанием в анализах мазков вагинального атопобиума и вагинальной гарднереллы. Препарат содержит нифурател, обладающий антибактериальным, антипротозойным и противогрибковым действием, в сочетании с нистатином. Свечи применяются 1 раз на ночь, крем — 1-2 раза в день. Курс лечения составляет 8-10 дней.
Учитывая вероятность обострений заболевания, желательно в курс комплексной терапии включать иммуномодулирующие препараты. В этом аспекте рекомендуется препарат растительного происхождения «Дериват» с действующим веществом дезоксирибонуклеат натрия. Он обладает модулирующим эффектом на локальный и местный иммунитет, уменьшает выраженность воспалительного процесса и стимулирует репаративные и регенеративные процессы. «Дериват» применяется внутримышечно, а также в виде орошений или смоченных раствором тампонов.
В целях восстановления микробиоценоза применяются биопрепараты в виде вагинальных свечей — Бифидумбактерин, Ацилакт, Лактобактерин и др.
Сложность лечения у пациенток этой категории обусловлена тем, что необходимые противомикробные лекарства небезопасны, особенно в первом триместре беременности. Кроме того, вследствие часто меняющегося гормонального фона отмечается их низкая эффективность и частые обострения бактериального вагинита.
В первом триместре рекомендуются диетотерапия (включение в питание йогуртов, бифидокефира, активиа, биофлора, фитоэстрогенов), восстановление функции толстого кишечника, направленное на устранение запоров и кишечного дисбиоза, а также меры по созданию кислой среды во влагалище. В последнем случае применяются вагинальные таблетки с аскорбиновой кислотой («Вагинорм – C»).
Также возможно использование вагинальных свечей «Бетадин» с антисептиком, «Нормофлорина – Л» внутрь или в виде ватно-марлевых тампонов, пропитанных препаратом. Он содержит лактобациллы и их метаболиты, витамины группы “B”, “C”, “E”, “PP”, “H”, аминокислоты и органические кислоты, микроэлементы, пребиотик.
Во втором и третьем триместрах принципы лечения те же, но, кроме этого, возможно и использование препаратов метронидазола, вагинальных таблеток «Клион – Д», вагинальных свечей и таблеток «Гексикон» с содержанием антисептика хлоргексидина биглюконата, вагинальных капсул «Полижинакс» с содержанием антибиотиков и нистатина и др.
Эффективность и успех лечения вагиноза и вагинита во многом связаны со своевременной и правильной диагностикой и патогенетически обоснованной терапией. Она должна проводиться с учетом характера и длительности процесса, наличия сопутствующей патологии, результатов комплексного обследования и предшествующего лечения, а также состояния функции репродуктивных органов.
По материалам ginekolog-i-ya.ru
Бактериальный тип вагинита представляет собой воспалительный процесс, развивающийся на поверхности слизистой оболочки влагалища, возникновение которого связано с нарушением бактериальной микрофлоры. Причины патологического состояния связаны с проникновением в вагину болезнетворных микробов, либо же их попадание в процессе естественного кровообращения, когда микроорганизмы насыщают органы репродуктивной системы вместе с потоком крови. Бактериальная разновидность вульвовагинита считается достаточно опасным заболеванием, так как оно может провоцировать возникновение сопутствующих болезней, отличающихся склонностью перехода в хроническую фазу течения. Болезнь поражает женщин всех возрастных групп, но чаще всего недуг диагностируется у пациенток, ведущих активную половую жизнь, которые находятся в детородном возрасте.

Бытовая передача болезни относится к правилам соблюдения мер личной гигиены, а также использования предметов, предназначенных исключительно для индивидуального использования (вытирание нескольких человек одним и тем же банным полотенцем, использование брускового мыла, нижнего белья, груш для спринцевания).
Кроме этого выделяют следующие причины возникновения бактерицидного вагинита у ранее вполне здоровых женщин:
- отсутствие элементарных правил гигиены, когда игнорируется принятие душа с омыванием интимной зоны, а затем заменой нижнего белья, что является обязательным условием для сохранения здоровья сугубо женских половых органов;
- прием лекарственных препаратов, в составе которых находятся синтетические гормоны, влияющие на местный иммунитет, обеспечивающий баланс бактериальной микрофлоры;
- проведение элементарной гинекологической операции, направленной на установление внутриматочной спирали (бактериальный вагиноз появляется в том случае, если доктор допустил ошибку или произошло занесение инфекции);
частая смена половых партнеров и сексуальные контакты без использования барьерных средств контрацепции в виде презервативов;
- наличие аутоиммунных заболеваний, влияющих на деление клеток крови, которые отвечают за защитную функцию иммунной системы (СПИД, ВИЧ, тромбоэмболия, различного рода дефицитные состояния иммунитета);
- вагинит кишечника, который возник в результате нарушения микрофлоры данного органа пищеварения и бактерии вместе с потоком кровеносного русла достигли репродуктивной системы;
- использование противозачаточных средств, изготовленных на основе женских половых гормонов (особенно сильно нарушают баланс микрофлоры во влагалище те контрацептивы, которые вводятся во внутрь вульвы в форме гелей);
- частые стрессовые ситуации и нервное перенапряжение, которое планомерно переходит в хроническую фору своего течения;
- нарушение менструального цикла и резкий гормональный всплеск, вызванный теми или иными факторами, присутствующими в жизни женщины (это может быть длительное воздержание от секса, тяжелые физические нагрузки, слишком бурная половая жизнь, умышленный отказ от приема пищи и критическая потеря веса);
- наличие сопутствующих инфекционных заболеваний в органах мочеполовой системы, которые поразили слизистую оболочку влагалища.
Это самые распространенные факторы, наличие которых становится предпосылкой к воспалению вульвы и развитию бактериальной формы вагинита.
Также нельзя отбрасывать индивидуальные особенности организма каждой женщины и возможное влияние на него других не менее патогенных причин.
Признаки данного заболевания очень сильно напоминают инфекционные возбудители болезней, передающихся половым путем. Все же необходимо обращать особое внимание на следующую симптоматику:
- обильные выделения из влагалища, которые имеют вид густой и вязкой слизи, похожей на творожистую массу со специфическим запахом;
- зуд, сильная острая боль и жжение внутри вульвы, которое не прекращается не днем не ночью, а в темное время суток только усиливается в своих проявлениях;
- повышается температура тела до 37 градусов по Цельсию и выше;
- слизистая оболочка влагалища краснеет, а на поверхности больших половых губ может образовываться мелкая сыпь или обширные пятна розового, либо же насыщенного багрового оттенка;
- лимфатическая система одной из первых реагирует на болезнь и происходит увеличение паховых лимфатических узлов.

Метод подтверждения у женщины наличия вагиноза бактериального типа, заключается в проведении следующих анализов:
- мазок со слизистой оболочки вульвы, который отбирается стерильным ватным тампоном, а затем направляется в лабораторию для определения микробов в настоящее время паразитирующих в женских внутренних органах;
- кровь с пальца и вены для выполнения клинического, а также биохимического исследования данной биологической жидкости женского организма на предмет определения бактериальных агентов, жизненно важных клеток, уровня гормонов;
- утренняя моча (она также анализируется и проводится бактериальный посев ее содержимого).
При острых воспалительных процессах с частыми рецидивами, врач гинеколог назначает УЗИ диагностику органов брюшной полости и малого таза. Наличие лабораторного заключения по указанным видам анализов, дает доктору исчерпывающие данные о состоянии женского здоровья.
Для того, чтобы выполнить эффективную терапию бактериальной формы вагиноза, следует знать, какой именно микроб стал причиной воспалительного процесса во влагалище. В целом же используют препараты следующих видов:
антибиотики (Эритромицин, Гентомицин, Бисептол, Метронидазол, Трихопол, которые принимаются в виде таблеток или внутримышечных инъекций);
- стимуляторы иммунной системы (минеральные и витаминные комплексы, спиртовые настойки корней и листьев лекарственных трав);
- антисептические растворы на основе Хлоргексидина, Мирамистина, Фурацилина, которыми промывается слизистая оболочка вульвы.
Дозировка медикаментов определяется исключительно врачом гинекологом на основании показателей лабораторных анализов. Народные средства предлагают лечение инфекционного вагиноза спринцеванием отварами из лекарственных трав ромашки, зверобоя, мать-и-мачехи, подорожника.
С целью предотвращения проявления рецидива болезни у женщины, рекомендуется проводить одновременное лечение полового партнера. Особенно, если у него также присутствуют признаки воспалительного процесса в области крайней плоти и головки. В таком случае мужчина проходит обследование, путем отбора мазка определяется патогенный микроорганизм и больному назначают обработку пениса указанными выше антисептическими растворами, а также прием антибиотиков в форме таблеток. Ориентировочные сроки лечения — 10-15 дней.
В случае отсутствия терапевтического воздействия на болезнь или же неправильно сформирован курс лечения, возможно возникновение таких негативных последствий, как:
- онкологические процессы во влагалище, на шейке матки и в самом детородном органе;
- переход болезни в хроническую форму течения;
- воспаление яичников и нарушение выработки женских половых гормонов, что в дальнейшем отразится на невозможности зачать ребенка;
- развитие сопутствующих заболеваний мочеполовой системы (цистит, уретрит, пиелонефрит);
- атрофия слизистой оболочки влагалища и возникновение частых кровотечений;
- нарушение менструального цикла, которое проявляется во внезапно возникающих месячных.
Каждое из перечисленных осложнений является тяжелой патологией, снижающей качество жизни женщины, больной бактериальным вагинитом. Избежать негативных последствий для здоровья возможно, но для этого необходимо своевременно обращаться за медицинской помощью, как только проявились первые симптомы болезни.
По материалам furunkul.com
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.




 частая смена половых партнеров и сексуальные контакты без использования барьерных средств контрацепции в виде презервативов;
частая смена половых партнеров и сексуальные контакты без использования барьерных средств контрацепции в виде презервативов; антибиотики (Эритромицин, Гентомицин, Бисептол, Метронидазол, Трихопол, которые принимаются в виде таблеток или внутримышечных инъекций);
антибиотики (Эритромицин, Гентомицин, Бисептол, Метронидазол, Трихопол, которые принимаются в виде таблеток или внутримышечных инъекций);