Бактериальный вагинит представляет собой патологический инфекционно-воспалительный процесс слизистой оболочки влагалища неспецифического характера. Он сопровождается нарушением состава обычной микрофлоры и не связан с инфекционными возбудителями, передающимися половым путем, а также с простейшими микроорганизмами и/или грибковой инфекцией.
Несмотря на достижения в области медицинской микробиологии и фармакологии противобактериальных средств, лечение бактериального вагинита, особенно его хронического течения, во многих случаях по-прежнему остается достаточно проблематичным.
Еще относительно недавно считалось, что у женщин причиной инфекционно-воспалительной реакции слизистой оболочки нижних половых путей являются такие специфические патогенные микроорганизмы, как хламидия, вагинальная трихомонада и гонококк.
Существовало убеждение в том, что особенности этих микроорганизмов и несовершенство лечебного воздействия способствуют как острому течению патологии, так и трансформации острого воспаления в хронический бактериальный вагинит с частыми обострениями.
Со временем стало понятно, что специфические возбудители являются только пусковым фактором, а непосредственной причиной вагинита являются, преимущественно (в 80%), условно-патогенные микроорганизмы. Такое заключение на определенном этапе сыграло решающее значение в ответе на вопрос «чем лечить заболевание».
Для подавления условно-патогенной микрофлоры при лечении неспецифических бактериальных вагинитов стали использоваться антибиотики широкого спектра. Однако ошибочность подобной тактики была установлена после возникновения высокой частоты (от 40 до 70%) рецидивов после проведенного лечения. Они были связаны с развитием нарушений в качественном и количественном соотношении микроорганизмов вагинальной среды, то есть с возникновением дисбиоза (дисбактериоза), вызванного влиянием антибиотиков широкого спектра.
Все эти наблюдения и исследования привели к появлению понятия «бактериальный вагиноз», который и является главной причиной бактериального вагинита. Таким образом, бактериальный вагиноз представляет собой полимикробный влагалищный синдром, который вызван усиленным размножением условно-патогенных микроорганизмов и снижением концентрации лактобактерий на слизистых оболочках стенок влагалища, сопровождающийся обильными выделениями из половых путей. Он отличается от неспецифического бактериального вагинита лишь отсутствием явного воспаления и, соответственно, числом различных видов лейкоцитов в анализах мазков.
В числе возбудителей бактериального вагинита преобладают (на фоне сниженного числа или отсутствия факультативных, обычных, лактобактерий и преобладания анаэробных лактобацилл) в основном стафилококки, стрептококки группы “B”, энтерококки, кишечная палочка, протей, клебсиелла, уреаплазма, вагинальный атопобиум, гарднерелла и некоторые другие.
Особое значение имеет обнаружение в мазках вагинального атопобиума, который, практически, не встречается у здоровых женщин. Хронический бактериальный вагинит с рецидивирующим течением характеризуется наличие этой бактерии почти в 100%.
Как бактериальный вагинит, так и бактериальный вагиноз не являются непосредственной угрозой организму женщины. Однако они приводят к размножению и накоплению в нижних отделах половых путей в высоких концентрациях условно-патогенных и патогенных микроорганизмов, в дальнейшем являющихся причиной развития гнойно-воспалительных процессов в матке и придатках, нижних отделах мочевыводящего тракта, пельвиоперитонита и бесплодия.
Бактериальный вагинит при беременности способен привести к таким акушерско-гинекологическим осложнениям, как:
- внематочная беременность;
- невынашивание беременности;
- хорионамнионит (инфицирование амнионитечской оболочки и околоплодных вод);
- дородовое излитие околоплодных вод и преждевременные роды (риск возрастает в 2,5-3,5 раза);
- внутриутробное инфицирование плода;
- патология гнойно-воспалительного характера в ближайшем послеродовом периоде (развивается в 3,5-6 раз чаще).
Бактериальный вагинит после родов встречается достаточно часто, что объясняется повышением PH вагинальной среды и изменениями соотношения микроорганизмов нижних половых путей, постоянными изменениями общего гормонального фона, ослаблением локального и общего иммунитета.
Факторами риска развития вагиноза являются:
- постоянное применение гигиенических прокладок и частое использование облегающего синтетического белья;
- частые спринцевания и вагинальные души, особенно с использованием антисептиков;
- применение высоких доз оральных контрацептивов;
- беременность и роды;
- постоянные нервно-психические переутомления и частые стрессовые состояния;
- иммунодефицитные состояния, обусловленные длительным воздействием небольших доз ионизирующего излучения, неблагоприятной экологической средой, нерациональным питанием, приемом глюкокортикоидов, цитостатиков и других препаратов, вызывающих угнетение общего иммунитета;
- бесконтрольное частое или/и неправильное применение лекарственных препаратов, особенно антибиотиков и антибактериальных средств широкого спектра, связанное с самодиагностикой и самолечением;
- гормональные изменения в периоды полового созревания, при беременности и после родов, после абортов, а также эндокринные заболевания, особенно сахарный диабет и гипотиреоз;
- расстройства менструального цикла, проявляющиеся олигоменореей или аменореей;
- перенесенные острые и хронические заболевания мочеполового тракта.
Опасность возникновения заболевания во много раз возрастает в случаях:
- Начала половых контактов в раннем возрасте.
- Применения таких противозачаточных средств, как внутриматочная спираль (риск заболеть вагинитом увеличивается в 3 раза) и диафрагма, а также частое использование спермицидов.
- Искусственного прерывания беременности и самопроизвольных абортов.
- Недостаточной гигиены полового партнера.
- Частой смены половых партнеров и случайных половых связей.
- Использования нетрадиционных способов половых контактов (ано-генитальный и оро-генитальный).
Вагиноз протекает без воспалительной симптоматики, при нормальном содержании лейкоцитов в мазках из влагалища и при увеличенных показателях PH. Клинически он проявляется обильными сливкообразными выделениями белого или сероватого цвета, часто имеющими неприятный (рыбный) запах, усиливающийся во время менструаций и, особенно, после полового акта без использования презерватива.
Усиление «рыбного» запаха связано с тем, что семенная жидкость, PH которой равен 7,0, при попадании во влагалище понижает кислотность среды последнего. В результате этого освобождаются амины, представляющие собой летучие органические соединения, производные аммиака, которыми и обусловлен этот специфический запах, являющийся дифференциально-диагностическим признаком бактериального вагиноза.
Прогрессирование процесса сопровождается густыми пенящимися, несколько «тягучими» и липкими, прилипающими даже к влагалищным стенкам, выделениями, иногда диспареунией и ощущением незначительного зуда в половых путях. Существование такой симптоматики может длиться годами, а в половине случаев вагиноз вообще протекает без каких-либо симптомов, но с положительными результатами лабораторных исследований мазков.
Признаки бактериального вагинита следующие:
- Появление выделений желтоватой окраски.
- Ощущение болезненности, зуда и жжения (у 30% женщин), нередко значительной интенсивности, в нижних отделах половых органов.
- Болезненность в нижних отделах живота.
- Расстройства мочеотделения (частые позывы, недержание мочи при физическом напряжении, эмоциональных состояниях, половом акте).
- Диспареуния.
- Воспалительные заболевания органов малого таза.
- При осмотре гинекологом отмечаются болезненность в процессе введения зеркал, покраснение и отечность слизистой оболочки, высыпания в виде петехий (точечных кровоизлияний), эрозии поверхностного характера в предверии и на стенках влагалища, а также эрозий шейки матки. Хронические формы характерны меньшей выраженностью этих клинических симптомов.
- При микроскопическом исследовании мазков содержимого влагалища выявляются наличие большого числа лейкоцитов различных форм, низкое количество или отсутствие факультативных лактобактерий и увеличение числа лактобацилл, не продуцирующих перекись водорода.
- Увеличенные показатели PH вагинальной среды.
Смысл современной концепции комплексного лечебного подхода заключается не только в непосредственном воздействии на причину заболевания, но и в устранении факторов риска, способствующих развитию воспалительных процессов, коррекции нарушений локального и общего иммунитета, в восстановлении нарушенного биоценоза влагалищной среды с одновременной стимуляцией регенеративных процессов.
Рекомендуемая в настоящее время основная (оптимальная) схема лечения бактериального вагинита или вагиноза включает препараты имидазолового ряда, преимущественно метронидазол, или антибиотики:
- Метронидазол, выпускаемый в виде геля по 1000 мг или в свечах по 500 мг для интравагинального введения. Гель вводится 1 раз в сутки на ночь, свечи — утром и на ночь. Курс лечения составляет 7-10 дней.
- Далацин, активным веществом которого является клиндамицина сульфат. Выпускается в виде свечей, содержащих по 100 мг активного компонента, и крема с аппликатором — в 5 граммах крема (один аппликатор) содержится 100 мг действующего вещества. Одна свеча или один аппликатор вводятся на ночь в течение 3-х дней.
- Полижинакс, представляющий собой комбинированный (неомицин с полимиксином и нистатином) антибиотик в капсулах. Вводится глубоко во влагалище на ночь ежедневно на протяжении 12 дней.
К сожалению, препараты от бактериального вагинита, относящиеся к имидазоловому ряду, нежелательны для применения у беременных и при грудном кормлении, а также в целях проведения длительного лечения или профилактики, поскольку они достаточно быстро приводят к резистентности (устойчивости) микроорганизмов (в 20%) и обладают рядом побочных эффектов, включая мутагенный и канцерогенный.
Кроме того, все эти препараты, оказывая эффективное воздействие на патогенную микрофлору, не препятствуют возникновению рецидивов, наблюдающихся в половине случаев и более, уже через 3 месяца после проведенного лечения.
Высокой степенью активности, превышающей эффект воздействия метронидазола, обладает «Макмирор комплекс» — крем и свечи при бактериальном вагините, характеризующемся преобладанием в анализах мазков вагинального атопобиума и вагинальной гарднереллы. Препарат содержит нифурател, обладающий антибактериальным, антипротозойным и противогрибковым действием, в сочетании с нистатином. Свечи применяются 1 раз на ночь, крем — 1-2 раза в день. Курс лечения составляет 8-10 дней.
Учитывая вероятность обострений заболевания, желательно в курс комплексной терапии включать иммуномодулирующие препараты. В этом аспекте рекомендуется препарат растительного происхождения «Дериват» с действующим веществом дезоксирибонуклеат натрия. Он обладает модулирующим эффектом на локальный и местный иммунитет, уменьшает выраженность воспалительного процесса и стимулирует репаративные и регенеративные процессы. «Дериват» применяется внутримышечно, а также в виде орошений или смоченных раствором тампонов.
В целях восстановления микробиоценоза применяются биопрепараты в виде вагинальных свечей — Бифидумбактерин, Ацилакт, Лактобактерин и др.
Сложность лечения у пациенток этой категории обусловлена тем, что необходимые противомикробные лекарства небезопасны, особенно в первом триместре беременности. Кроме того, вследствие часто меняющегося гормонального фона отмечается их низкая эффективность и частые обострения бактериального вагинита.
В первом триместре рекомендуются диетотерапия (включение в питание йогуртов, бифидокефира, активиа, биофлора, фитоэстрогенов), восстановление функции толстого кишечника, направленное на устранение запоров и кишечного дисбиоза, а также меры по созданию кислой среды во влагалище. В последнем случае применяются вагинальные таблетки с аскорбиновой кислотой («Вагинорм – C»).
Также возможно использование вагинальных свечей «Бетадин» с антисептиком, «Нормофлорина – Л» внутрь или в виде ватно-марлевых тампонов, пропитанных препаратом. Он содержит лактобациллы и их метаболиты, витамины группы “B”, “C”, “E”, “PP”, “H”, аминокислоты и органические кислоты, микроэлементы, пребиотик.
Во втором и третьем триместрах принципы лечения те же, но, кроме этого, возможно и использование препаратов метронидазола, вагинальных таблеток «Клион – Д», вагинальных свечей и таблеток «Гексикон» с содержанием антисептика хлоргексидина биглюконата, вагинальных капсул «Полижинакс» с содержанием антибиотиков и нистатина и др.
Эффективность и успех лечения вагиноза и вагинита во многом связаны со своевременной и правильной диагностикой и патогенетически обоснованной терапией. Она должна проводиться с учетом характера и длительности процесса, наличия сопутствующей патологии, результатов комплексного обследования и предшествующего лечения, а также состояния функции репродуктивных органов.
По материалам ginekolog-i-ya.ru
Бактериальный вагинит характеризуется резким увеличением количества условно-патогенных микроорганизмов. А лактобактерий при этом становится значительно меньше. Иногда наблюдается их полное отсутствие. Важно то, что при этом виде заболевания грибок кандида, трихомонада, гонококк и другие патогенные возбудители не выявляются вовсе.
Заболевание можно обнаружить при гинекологическом обследовании и взятием мазков на анализ. При осмотре у пациентки обнаруживают гиперемию с точечными кровоизлияниями по слизистой оболочке влагалища, в том числе и специфические белые выделения. Как правило, женщина жалуется на ощущения зуда и жжения в области наружных половых органов, а также на дискомфорт во время полового сношения.
Вагинит — воспаление влагалища, а точнее слизистой оболочки влагалища. Причины могут быть разные: стрепто — и стафилококки, эшерихии, трихомонады, грибы (кандиды), аллергия, недостаточность эстрогенов, химическое раздражение.
Исходя из названия патологии ясно, что вызывается она бактериями: стафилококками, хламидиями, бледной трепонемой, гемофильной, туберкулезной и кишечной палочками, микоплазмой, стрептококками и другими бактериями.
Инфекция попадает во влагалище и цервикальный канал в результате:
- плохой интимной гигиены;
- секса с инфицированным партнером;
- спринцевания нестерильными растворами или спринцовкой с наконечником, не прошедшим кипячение.
При этом микробы могут изначально вызывать воспаление слизистой влагалища (первичный вагинит), а могут проникать из воспаленной матки (вторично-нисходящий процесс) или наружных половых органов (вторично-восходящий вагинит или кольпит).
Обычно проникновению бактерий во влагалище препятствует уксусная и молочная кислота, вырабатываемые ее нормальной микрофлорой. Но если случается одно или несколько предрасполагающих событий, вагинит становится возможным:
- эндокринные заболевания;
- патологии репродуктивных органов;
- механические повреждения влагалища: при сексе, аборте, родах;
- общие инфекционные болезни, потребовавшие применения антибиотиков;
- аллергические реакции;
- плохое кровоснабжение репродуктивных органов;
- снижение иммунитета, вызванное сахарным диабетом, приемом гормональных и цитостатических лекарств.
При отсутствии какого-либо поражения в органе он продуцирует так называемые бели — это мутноватые или прозрачные секреторные выделения без запаха. Они не раздражают стенки самого влагалища или наружных половых органов. Их количество и плотность зависят от фазы менструального цикла и от состояния здоровья женщины.
Симптомы вагинита выглядят следующим образом (см. фото):
- Меняется объем и цвет выделений.
- Возникает неприятный запах.
- Женщина жалуется на зуд и жжение во влагалище.
- Может появиться боль во время мочеиспускания.
- Болевые ощущения проявляются во время полового акта.
Интенсивность указанных признаков зависит от общего иммунитета организма больной женщины и факторов, которые вызвали поражение и развитие вагинита. При появлении хотя бы одного из вышеперечисленных симптомов женщина должна посетить гинеколога, задержка обследования может привести к переходу заболевания в хроническую форму.
Во время беременности нередко могут возникнуть и дополнительные причины появления бактериального вагинита. Они связаны с гормональными процессами, когда влияние гормонов желтого тела изменяет количественное соотношение микроорганизмов во влагалище, создавая условия для возникновения бактериального вагинита.
- Беременные пациентки жалуются на обильные серовато-белые жидкие выделения. Самой неблагоприятной ситуацией является такая, когда процесс протекает бессимптомно. Около 35-50% пациенток имеют бессимптомную форму течения бактериального вагинита, но при углубленном обследовании у них выявляются все признаки заболевания.
- Бактериальный вагинит на фоне беременности нельзя отнести к безопасным заболеваниям. У беременных с диагнозом бактериального вагинита имеется повышенный риск возникновения во время родов осложнений. Бесконтрольно размножающаяся условно-патогенная флора может спровоцировать появление восходящего инфекционного процесса, внутриутробного инфицирования плода, воспаления оболочек хориона и преждевременные роды. Для таких пациенток составляется индивидуальный план, включающий профилактические меры и назначение адекватного лечения.
Вставшие на учет по наличию беременности, женщины проходят обязательное обследование на наличие патологического процесса во влагалище три раза – при постановке на диспансерный учет по беременности, на сроках в 27-30 и в 36-40 недель беременности.
Для того чтобы провести точную диагностику и назначить эффективное лечение при подозрениях на бактериальный вагинит женщине назначаются следующие исследования:
- определение уровня рН влагалища;
- мазки на выявление возбудителей заболевания;
- в случае необходимости также проводится ПЦР диагностика.
Чтобы результаты анализов были максимально точными, необходимо подготовиться к ним правильным образом.
- во-первых, рекомендуется воздержаться от приема любых медикаментов.
- во-вторых, не стоит делать спринцевания перед походом к врачу, так как тогда исследование может оказаться безрезультатным. Так, перед проведением диагностических манипуляций нужно просто подмыться водой, не используя никакие средства для интимной гигиены.
Рекомендуемая в настоящее время основная схема лечения бактериального вагинита включает препараты имидазолового ряда, преимущественно метронидазол, или антибиотики:
- Метронидазол, выпускаемый в виде геля по 1000 мг или в свечах по 500 мг для интравагинального введения. Гель вводится 1 раз в сутки на ночь, свечи — утром и на ночь. Курс лечения составляет 7-10 дней.
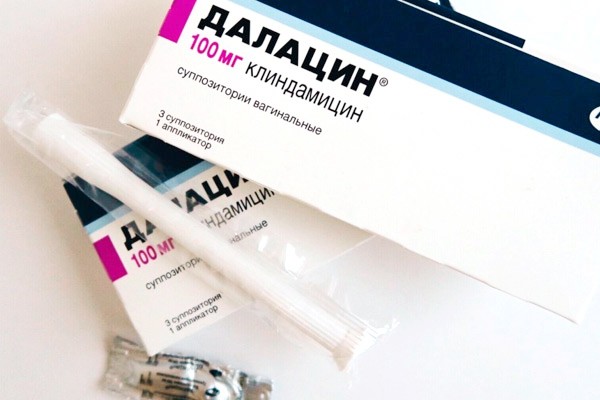
- Далацин, активным веществом которого является клиндамицина сульфат. Выпускается в виде свечей, содержащих по 100 мг активного компонента, и крема с аппликатором — в 5 граммах крема (один аппликатор) содержится 100 мг действующего вещества. Одна свеча или один аппликатор вводятся на ночь в течение 3-х дней.
- Полижинакс, представляющий собой комбинированный (неомицин с полимиксином и нистатином) антибиотик в капсулах. Вводится глубоко во влагалище на ночь ежедневно на протяжении 12 дней.
К сожалению, препараты от бактериального вагинита, относящиеся к имидазоловому ряду, нежелательны для применения у беременных и при грудном кормлении, а также в целях проведения длительного лечения или профилактики, поскольку они достаточно быстро приводят к резистентности (устойчивости) микроорганизмов (в 20%) и обладают рядом побочных эффектов, включая мутагенный и канцерогенный.
Сложность лечения беременных обусловлена тем, что необходимые противомикробные лекарства небезопасны, особенно в первом триместре беременности. Кроме того, вследствие часто меняющегося гормонального фона отмечается их низкая эффективность и частые обострения бактериального вагинита.
Женщине может не хватать некоторых витаминов и минералов. Чтобы восполнить их дефицит, стоит употреблять как можно больше:
- витамина В (орехи, бобовые, печень, шпинат, чеснок, грибы);
- витамина С (облепиха, смородина, апельсины, лимоны и т.д.);
- витаминов А и Е (батат, брокколи, морская капуста, сухофрукты и т.д.);
- магния (морепродукты, орехи);
- цинка (гречневая и овсяная крупы, фасоль, горох, птица, баранина и т.д.);
- кальция (сыр, сливки, ячмень и т.д.).
Во время лечения бактериального вагинита, а также для его профилактики рекомендуется ограничить употребление сладкого и спиртного, что может усугубить терапию.
Гарднереллы могут обнаруживаться у женщин и мужчин, передаются они половым путем, но их передача не всегда означает, что у женщины возникнет кольпит, она может являться просто носителем инфекции. Для мужчин возбудители бактериального вагинита не представляют опасности.
Мужчины-носители гарднерелл не требуют лечения, также, как и половые партнеры женщин с бактериальным вагинозом. Однако при условии, что отсутствуют признаки воспаления.
По материалам medsimptom.org
Лекарства от вагинита (кольпита) способствуют уничтожению патогенных микроорганизмов, спровоцировавших болезнь, и восстановлению естественной влагалищной микрофлоры. Гинекологи используют комплексный подход к лечению заболевания с применением препаратов местного и системного действия. К средствам, предназначенным для местного использования при кольпите, относятся вагинальные свечи и мази. Системное лечение патологии осуществляется с помощью антибактериальных и иммуностимулирующих медикаментов.
Вагинитом врачи называют воспаление слизистой оболочки влагалища, вызванное инфекциями, травмами, снижением иммунитета и т. д.
Отличительными признаками патологии являются:
- обильные выделения из вагины разных цветов и консистенции (творожистые, слизисто-гнойные, с примесями крови);
- зуд и раздражение слизистой оболочки влагалища;
- болезненные ощущения в нижней части живота;
- дискомфорт при опорожнении мочевого пузыря и во время половых сношений;
- общее недомогание (слабость, раздражительность, упадок сил, повышение температуры тела).
Вагинальные суппозитории помогают подавить воспаление при кольпите и восстановить микрофлору влагалища. Препараты этой группы отличаются высокой эффективностью благодаря тому, что их активные компоненты действуют непосредственно в очаге поражения, способствуя быстрому устранению симптомов вагинита и улучшению самочувствия женщины.
Если заболевание спровоцировано патогенными микробами, больной назначают антибактериальные свечи Тержинан, Полижинакс, Бетадин и Гексикон. Грибковые вагиниты лечат суппозиториями Флуконазол, Кетоконазол, Клотримазол, Дифлюзол.
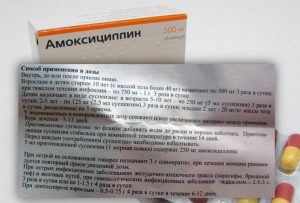
В терапии специфических вагинитов бактериального происхождения наряду с препаратами местного действия гинекологи используют пероральные антибиотики. Назначают их женщинам после предварительного лабораторного обследования, помогающего определить возбудителя заболевания. Поскольку вагинит нередко провоцируется несколькими возбудителями, в борьбе с ним используют антибактериальные препараты широкого спектра действия. В список таких медикаментозных средств входят: Амоксициллин, Вильпрафен, Доксициклин, Кларитромицин и Офлоксацин.
Амоксициллин — антибиотик группы полусинтетических пенициллинов, проявляющий активность в отношении большого количества грамположительных и грамотрицательных бактерий. В лечении вагинитов его применяют в комплексе с клавулановой кислотой, которая защищает амоксициллин от разрушения ферментами, выделяемыми некоторыми видами патогенных микроорганизмов. Амоксициллин в борьбе с вагинитом запрещено назначать женщинам, страдающим:
нарушениями функции печени;
- инфекционными заболеваниями органов пищеварительного тракта, сопровождающимися расстройством кишечника или рвотой;
- ОРВИ;
- аллергическим ринитом;
- бронхиальной астмой;
- инфекционным мононуклеозом;
- гиперчувствительностью к антибиотикам цефалоспоринового или пенициллинового ряда.
Амоксициллин при вагините не противопоказан беременным и кормящим грудью женщинам. Чтобы не навредить здоровью ребенка, принимать его пациенткам этой группы следует под постоянным наблюдением врача.
Таблетки Амоксициллин в лечении вагинита рекомендуется употреблять по составленной специалистом индивидуальной схеме. При использовании антибиотика у женщины могут наблюдаться побочные явления в виде холестатической желтухи, гепатита, аллергических реакций, депрессии, спутанности сознания, головокружения, судорожного синдрома.
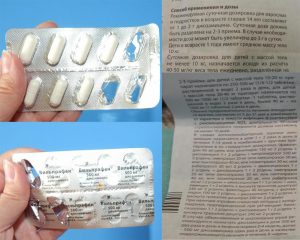
- желудочно-кишечные расстройства (рвота, тошнота, расстройство кишечника, снижение аппетита, изжога);
- аллергические реакции;
- снижение слуха.
В борьбе с вагинитом и другими мочеполовыми инфекциями широко используется тетрациклиновый антибиотик с бактериостатической активностью Доксициклин. От других антибактериальных препаратов он отличается продолжительным действием и менее агрессивным влиянием на кишечную микрофлору. Таблетки Доксициклин при вагините запрещено назначать пациенткам, страдающим:
гиперчувствительностью к антибиотикам тетрациклинового ряда;
- тяжелым нарушением функции печени;
- лейкопенией;
- астеническим бульбарным параличом;
- порфирией.
Также препарат противопоказан во втором и третьем триместрах беременности и при лактации.
У женщин, принимающих при лечении вагинита Доксициклин, могут наблюдаться побочные реакции в виде:
- нарушений в работе ЖКТ (тошноты, поноса, запора, энтероколита);
- повышения внутричерепного давления;
- аллергических проявлений;
- фотосенсибилизации;
- заболеваний крови (анемии, тромбоцитопении, эозинофилии).
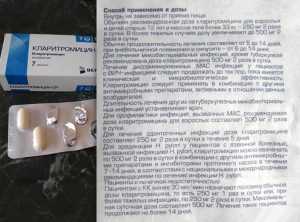
- при гиперчувствительности к макролидам;
- при печеночной или почечной недостаточности;
- при гепатите;
- при гипокалиемии;
- при порфирии;
- при сердечных патологиях (аритмии, тахикардии);
- при беременности (I триместр);
- при кормлении грудью.
Кларитромицин гораздо чаще, чем другие антибиотики от вагинита, вызывает побочные реакции со стороны организма. К наиболее распространенным нежелательным симптомам относятся: диспепсия, тошнота, боли в животе, кожные высыпания, бессонница, головная боль, нарушение вкусового восприятия, чрезмерное потоотделение. Препарат может также вызвать стоматит, потерю сознания, анафилаксию, тремор, снижение слуха, нарушения в работе сердца, галлюцинации, мышечные спазмы.

Побочные эффекты от Офлоксацина могут проявляться в виде:
- анорексии;
- абдоминальных болей;
- тошноты;
- тахикардии;
- судорожного синдрома;
- головной боли;
- головокружения;
- боли в мышцах и суставах;
- разрыва суставов;
- аллергических реакций (крапивницы, ангионевротического отека, анафилактического шока, токсического эпидермального некролиза).
Поскольку антибиотики для перорального применения имеют обширный перечень противопоказаний и побочных эффектов, применять их при вагините женщине можно только под контролем гинеколога, четко следуя составленной им схеме лечения. При возникновении нежелательных реакций пациентке следует отказаться от дальнейшего приема назначенных таблеток и посетить врача.
В лечении неспецифических вагинитов бактериального происхождения распространение получили антибактериальные препараты местного действия. К ним относятся мази для вагинального введения Метронидазол и Клиндамицин.

Мазь Метронидазол запрещается назначать при печеночной недостаточности, эпилепсии, лейкопении и лактации. В период беременности средство можно применять, начиная со второго триместра. При лечении вагинита Метронидазолом у пациентки могут возникнуть жалобы на аллергические реакции (крапивницу, зуд и сыпь на коже) и дискомфорт во влагалище.
Крем вагинальный Клиндамицин — антибиотик от бактериального вагинита, проявляющий активность в отношении гарднереллы, микоплазмы, мобилункуса и бактероидов. Для устранения воспалительного процесса на слизистой оболочке влагалища препарат назначают интравагинально 1 раз в день на протяжении 3–7 дней подряд.

Часто рецидивирующие хронические вагиниты свидетельствуют об ослаблении иммунной системы женщины. Чтобы усилить терапевтический эффект от свечей, таблеток и мазей, специалисты нередко назначают их в комплексе с иммуномодуляторами, способствующими повышению защитных сил организма и снижению вероятности обострений кольпита.
Самым эффективным лекарством с иммуномодулирующими свойствами при вагините многие специалисты считают Тималин. Основу этого препарата составляет очищенный экстракт вилочковой железы крупного рогатого скота. Тималин выпускается в виде порошка для приготовления инъекционного раствора. При вагините лекарство вводят внутримышечно в условиях амбулатории или стационара.
Ограничения к использованию средства распространяются на гиперчувствительность к его компонентам, аутоиммунные заболевания, беременность и лактацию. Побочные явления при лечении вагинита Тималином у женщин наблюдаются редко и ограничиваются аллергическими реакциями и дискомфортом в месте введения препарата. Вместо Тималина для укрепления иммунной системы специалист может выписать женщине другие лекарства. К их числу относятся: Галавит, Бластомунил, Гепон, поливитаминные комплексы и общеукрепляющие гомеопатические средства.
По материалам venerologia03.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.





 нарушениями функции печени;
нарушениями функции печени; гиперчувствительностью к антибиотикам тетрациклинового ряда;
гиперчувствительностью к антибиотикам тетрациклинового ряда;