Кольпит у мужчин не диагностируется, поскольку это заболевание исключительно женской половой сферы, которое представляет собой воспаление слизистой оболочки влагалища. Однако во время интимной близости с больной кольпитом партнершей мужчина может инфицироваться патогенной микрофлорой. Чаще всего это не влечет за собой развитие воспалительного процесса, так как мужская половая система отличается от женской, но возникает носительство, потенциально опасное для будущих партнерш. При этом если речь идет о кольпите специфической этиологии (трихомонадном, гонорейном), мужчина может заболеть и сам.
Попадание некоторых условно-патогенных микроорганизмов (например, дрожжеподобных грибков рода Candida, кишечной и синегнойной палочки, стафилококка и стрептококка) в мочеиспускательный канал тоже небезопасно для мужчины и способно вызвать уретрит, который проявляется в воспалении, зуде, резях и выделениях из полового члена. Поэтому хотя такой болезни, как кольпит у мужчин, и не существует, незащищенный секс со страдающей кольпитом партнершей может обернуться весьма неприятными последствиями.
Статистика указывает на то, что большинство заболевших специфическим или инфекционным уретритом мужчин, благодаря проникновению бактерий, вызывающих кольпит у женщин – это те, кто находится в возрасте от 20 до 45 лет, ведет активную половую жизнь и при этом пренебрегает использованием презервативов.
Симптомы, которые сопровождают эту болезнь, как правило, не возникают сразу после попадания инфекции в мочевыводящие пути.
Иногда патология может вообще никак не проявляться, но чаще всего мужчины наблюдают у себя следующее признаки уретрита:
Появление чувства жжения и зуда во время мочеиспускания;
Возникающие с определенной периодичностью боли, локализующиеся в лобковой области;
Трудности с оттоком мочи, иногда до острой её задержки;
Присутствие гнойных выделений, возможно даже с примесями крови;
Ощущение пробки или склеенности мочеиспускательного канала в утренние часы.
Иногда присутствует полный симптомокомплекс, а иногда более или менее ярко проявляются два-три перечисленных признака. Все зависит от типа возбудителя болезни, её продолжительности и индивидуальных особенностей организма. Отдельно стоит отметить, что при этой патологии никогда не повышается температура тела.
Если болезнь трансформируется в хроническую форму, то симптомы пропадают полностью или стихают до такой степени, что перестают беспокоить мужчину. Однако спустя определенный период времени болезнь рецидивирует и может привести к осложнениям – циститу, простатиту.
Среди причин, вызывающих развитие заболевания, можно выделить:
Проникновение в мочеиспускательный канал болезнетворных микроорганизмов, вызывающих воспалительную реакцию. Среди них кишечная палочка, стафилококки и стрептококки. Однако эти бактерии относятся к условно-патогенным и не всегда вызывают патологический процесс, а лишь при наличии благоприятных для этого условий. Развитие инфекционного воспалительного процесса всегда провоцируют такие возбудители, как хламидии, микоплазмы, трихомонады, гонококки;
Травмы мочеиспускательного канала, которые могут быть получены во время проведения эндоскопического исследования – цистоскопии;
Наличие мочекаменной болезни. Развитие воспаления обусловлено тем, что камни из почек могут по ходу тока мочи проникать в мочеточник, а затем в мочевой пузырь и мочеиспускательный канал. Проходя по нему, камни своими острыми краями наносят микротравмы, что способствует развитию воспаления при попадании на травмированную поверхность бактерий;
Сужение просвета мочеиспускательного канала, которое может быть вызвано простатитом, опухолью, гиперплазией предстательной железы;
Застойные явления в тазовых венах.
Кроме того, существуют факторы риска, провоцирующие развитие воспалительного процесса. Это переохлаждение организма, несоблюдение правил интимной гигиены, хронические болезни, злоупотребление алкогольными напитками, неправильное питание и травмы половых органов.
Для того, чтобы был поставлен правильный диагноз, мужчине необходимо обратиться за консультацией к врачу-урологу. После визуального осмотра он направит пациента на прохождение ряда исследований. Во-первых, необходимо будет сдать мочу на общий и бактериологический анализ. В дополнении к этому лабораторному тесту чаще всего требуется сдать кровь.
Во-вторых, доктор возьмет мазок из уретры и отправит его на микроскопическое и бактериологическое исследование. Иногда мазок отправляют на ПЦР, что является высокоточным методом определения возбудителя болезни.
Кроме того, в арсенале урологов имеется такой эндоскопический метод, как уретроскопия. Он заключается во введении в мочеиспускательный канал специального оборудования, после чего осуществляется полноценный внутренний осмотр уретры.
В качестве дополнительных методов диагностики, применяемых в особых случаях, можно отметить УЗИ органов малого таза и микционную цистоуретрографию.
Что касается лечения болезни, то врачебная тактика будет основываться на том, что именно явилось причиной воспаления. Чаще всего пациенту назначается курс антибактериальной терапии.
Выбор препарата осуществляется только доктором, то же самое касается дозировки, формы лекарства и продолжительности его приема:
Прием антибактериальных препаратов широкого спектра действия (тетрациклин, доксициклин, макролиды, цефалоспорины, фторхинолоны или сульфаниламиды), если болезнь имеет смешанную природу;
Если патология вызвана бактериями группы гонококков , то назначают: эритромицин, олететрин, цифуроксим, тиенам, цефаклор, рифампицин и другие средства;
Если провокаторами болезни становятся трихомонады , то в подавляющем большинстве случаев пациенту назначают метронидазол;
При кандидозной форме болезни необходим приём антимикотических средств, среди которых нистатин, клотримазол, леворин, амфоглюкамин и другие;
Для лечения болезни, вызванной микоплазмами или хламидиями , потребуется приём лекарственных средств из группы тетрациклинов, макролидов или фторхинолонов;
При поражении мочеиспускательного канала вирусом герпеса необходим приём противовирусных средств, таких, как ацикловир, валацикловир, пенцикловир и пр.
Кроме того, мужчине придется на период лечения отказаться от интимной жизни, придерживаться диеты с исключением жареной, соленой и острой пищи, а также не употреблять алкоголь.
При своевременном обращении к доктору и прохождении полного терапевтического курса прогноз на выздоровление благоприятный.
Образование: Диплом по специальности «Андрология» получен после прохождения ординатуры на кафедре эндоскопической урологии РМАПО в урологическом центре ЦКБ №1 ОАО РЖД (2007 г.). Здесь же была пройдена аспирантура к 2010 г.
По материалам www.ayzdorov.ru
Кольпит – это заболевание, которое затрагивает мочеполовую систему. Несмотря на то, что чаще всего оно проявляется у представительниц женского пола, инфекция может поразить и мужской организм.
Передается инфекция половым путем (от женщины к мужчине) и на протяжении многих лет вы можете даже не подозревать о болезни, так как она редко проявляет себя. Что касается представительниц прекрасного пола, кольпит (он же вагинит) есть у каждой четвертой.
Несмотря на то, что инфекция поражает мужской организм незаметно, она поражает мочеиспускательный канал, в результате возникает воспаление. Кольпит может спровоцировать болезнь под названием уретрит, поэтому если вы обнаружили перечисленные ниже симптомы, советуем обязательно обратиться к врачу.
Причины возникновения кольпита у мужчин:
- Инфекция передалась половым путем (хламидии, стафилококки и стрептококки, другие виды болезнетворных микроорганизмов)
- Сбои в гормональной системе
- Ослабление иммунитета
- Несоблюдение правил гигиены
Если вы живете половой жизнью, во время лечения вам нужно воздержаться от близости. К тому же лечить должны оба партнера, после этого нужно сдать анализы и удостовериться в том, что инфекция уничтожена. Если один из партнеров не выздоровел, врач должен назначить дополнительное лечение.
Симптомы кольпита у мужчин:
- В большинстве случаев нет четко выраженных симптомов
- Боль и чувство жжения при мочеиспускании
- Болевые ощущения внизу живота
- Возникают проблемы при мочеиспускании – моча выходит с затруднениями
- Выделения желтого или зеленоватого оттенка
- Незначительное количество крови в сперме
- Боль в интимных органах при половом акте, а также после него
Если вы не обратитесь к врачу ближайшее время, симптомы скорее всего просто исчезнут. Но не стоит радоваться – инфекция никуда не исчезла, она продолжает вредить вашему организму. В результате кольпит становится хроническим, он может проявить себя в любое время.
Если вы хотите избежать проблем в дальнейшем, советуем обязательно посетить доктора, он назначит вам подходящее лечение. В каждом случае схема лечения отличается, она зависит от симптомов и стадии развития болезни.
Как мы уже сказали, на время лечения вам придется отказаться от интима. К тому же лечить нужно не только вам, но и вашей девушке. После курса нужно поддерживать иммунитет – пейте витаминный комплекс, правильно питайтесь и постарайтесь отказаться от вредных привычек.
Как избавиться от кольпита:
- Следите за гигиеной – мойте половые органы 1-2 раза в день, используйте мягкое средство.
- Обработка уксусом. Сделайте мягкий раствор из 1-2 ч.л. уксуса и стакана теплой воды, промывайте им половые органы 1 раз в день, затем ополосните.
- Противовоспалительные препараты – в виде таблеток, мазей. Их может назначить только врач после того, как увидит результат ваших анализов.
- Антибактериальные препараты – уничтожают болезнетворные бактерии в организме, предотвращают рецидив в будущем.

Если вы не долечитесь и прекратите принимать лекарственные препараты раньше срока, в скором времени кольпит может проявиться снова. Не делайте эту же ошибку и завершите начатое. Также не забывайте, что вам нельзя иметь интим, а после завершения курса обязательно предохраняйтесь при помощи презервативов.
Самое главное – вы должны обратить внимание на личную гигиену. Следите за чистотой половых органов, а также регулярно меняйте нижнее белье на чистое. Забудьте о беспорядочных половых связях и вредных привычках, иначе заболевание проявит себя снова.
Мужской интернет-журнал Mensweekly.ru
По материалам mensweekly.ru
Вагинит (кольпит) – причины и симптомы. Таблетки, капсулы, свечи и гели в лечении вагинита. Чем лечить кольпит у женщин во время беременности

Зуд, жжение в области влагалища, выделения непривычного цвета и запаха, болезненность при половой близости – это вагинит или кольпит. Данное заболевание встречается очень часто и знакомо практически каждой женщине. Оно развивается не только при незащищенной и беспорядочной половой жизни. Вагинит может развиться при переохлаждении, стрессе, переутомлении, гормональных изменениях, приеме антибиотиков, ношении неудобного белья и даже на фоне аллергии. Да и не только взрослые, живущие половой жизнью женщины, подвержены развитию вагинита, такое заболевание нередко встречается и у малышек до 10 лет, и даже грудного и новорожденного возраста.
Проявления вагинита приносят значительный дискомфорт, а любое воспаление влагалища может привести к тяжелым осложнениям, поэтому лечить вагинит не просто надо, а необходимо и при этом своевременно, комплексно и правильно. Для этого надо обратиться к гинекологу.
Современная медицина предлагает большое количество лекарственных препаратов, которые эффективны для того или иного вида воспаления слизистой оболочки влагалища. В комплекс лечения кольпитов на помощь приходят средства личной гигиены и народной медицины. Но все же без медикаментозной терапии полностью справиться с этой проблемой практически невозможно. Попробуем разобраться, какие же таблетки, капсулы и свечи эффективны при вагините, как правильно подбирается комплексное лечение.
Для этого сначала необходимо определиться, какие бывают виды кольпитов, ведь именно от этого зависит выбор тех или иных препаратов.
Вагинит, как и любое воспаление, может протекать остро и хронически.
Острый вагинит характеризуется бурным проявлением симптомов, возможно общим нарушением самочувствия. На этом этапе при своевременном лечении можно добиться полного выздоровления.
К сожалению, острый вагинит часто осложняется развитием хронического воспалительного процесса. Хронический вагинит характеризуется вялым и стертым течением, женщины привыкают к его симптомам. Но в этом-то и опасность, ведь воспаление медленно, но уверенно распространяется и в вышележащие половые органы, да еще и мочевой пузырь с почками под прицелом. То есть опасен не сам хронический кольпит, а его осложнения.
Кроме того, хронический воспалительный очаг – это входные ворота для других патогенных (болезнетворных) микробов и вирусов. Да и доказано, что именно хронический кольпит значительно повышает риск развития онкологических заболеваний мочеполовой системы.
Неспецифический вагинит – это воспаление слизистой оболочки влагалища, которое вызвано инфекциями, которые относят к условно-патогенным микроорганизмам, то есть эти микробы есть в микрофлоре влагалища, но в норме не вызывают воспаление. Развитию этих инфекций способствует снижение иммунитета не только влагалищного, но и общего.
Условно патогенные микроорганизмы слизистой оболочки влагалища:
- бактерии гарднереллы (Gardnerella vaginalis);
- стафилококки;
- стрептококки;
- энтерококки;
- кишечная палочка (Escherichia coli);
- грибы рода Candida;
- протей и некоторые другие.
Причины неспецифического вагинита:
- нарушение личной гигиены наружных половых органов;
- беспорядочные половые связи и смена постоянного партнера;
- прием антибактериальных средств;
- спринцевания влагалища антисептиками;
- травмы слизистой оболочки влагалища (в результате химических или физических воздействий);
- воздействие на влагалище 9-ноноксинола, который содержится в препаратах для контрацепции, применяемых наружно (в презервативах, свечах, вагинальных таблетках);
- гормональные нарушения, в том числе и в результате стресса, беременности, переутомления;
- вирусы (вирус папилломы человека, половой герпес, цитомегаловирус, грипп, ВИЧ-инфекция и прочие);
- аллергия (пищевая, контактная аллергия на средства личной гигиены (мыло, гели, прокладки, контрацептивы), на белье (особенно узкое и синтетическое)) и прочие причины.
Бактериальный вагиноз – это дисбактериоз влагалища, который связан с уменьшением количества «полезных» лактобактерий и ростом условно патогенных бактерий (в большей степени бактерии гарднереллы).
Подробнее о бактериальном вагинозе
Это грибковое поражение слизистой влагалища. Грибы рода Кандида находятся во влагалище у всех женщин, поэтому молочница также, как и бактериальный вагинит, является проявлением дисбактериоза влагалища. Молочница может передаваться как половым путем, так и быть следствием снижения иммунитета или приема антибиотиков.
Подробнее о молочнице

- трихомониаз;
- гонорея;
- хламидиоз;
- сифилис;
- уреаплазма;
- микоплазма;
- туберкулез.
Специфический вагинит может стать причиной роста условно-патогенной микрофлоры (гарднерелл, кандид, стафилококков). Но лечение должно быть направлено именно на специфическое воспаление, а флора влагалища восстановится после устранения провоцирующих факторов. Также при таких кольпитах важно лечить всех половых партнеров во избежание вторичного заражения и массового распространения данных инфекций.
Специфические вагиниты чаще протекают хронически, требуют специализированного лечения, нередко приводят к осложнениям, в том числе и к бесплодию.
Атрофический кольпит – это воспаление влагалища, связанное с недостатком женских половых гормонов, а именно эстрогенов.
Причины атрофического кольпита:
- климакс (менопауза);
- удаление яичников;
- прием лекарственных препаратов, угнетающих выработку эстрогенов (например, тестостерона).
Атрофический кольпит развивается более чем у половины женщин через 3-4 года после менопаузы. Протекает хронически в течение нескольких лет, иногда до 10-15 лет после климакса. Основным проявлением атрофического кольпита является сухость, дискомфорт в области влагалища, чувство жжения.
Кроме дискомфорта, атрофический кольпит предрасполагает к росту условно-патогенных бактерий, облегчает заражение заболеваниями, передающимися половым путем и усугубляет их течение.
Диагностика вагинита основывается на жалобах и симптомах пациентки, результатах гинекологического осмотра (записаться), произведенного самим врачом, и результатах лабораторных исследований. При этом нужно понимать, что собственно диагноз вагинита, то есть воспаления тканей влагалища, ставится на основании данных осмотра и характерной клинической симптоматики, описываемой женщиной. А дальнейшие анализы и обследования назначаются врачом с целью определения разновидности вагинита, выявления микроба-возбудителя воспалительного процесса и, соответственно, подбора оптимальной терапии, которая бы позволила излечить заболевание. Рассмотрим, какие анализы и обследования может назначить врач для диагностики разновидности вагинита и идентификации возбудителя воспаления.
Итак, в первую очередь при вагините врач назначает мазок из влагалища на микрофлору (записаться), так как это исследование позволяет получить объективные данные, свидетельствующие о воспалительном процессе во влагалище, и ориентировочно определить возбудителя воспаления. Иными словами, мазок на микрофлору можно назвать «пристрелочным», так как он дает примерное представление о том, какой микроб стал возбудителем воспаления.
После мазка на флору врач одновременно назначает бактериологический посев (записаться) отделяемого влагалища, анализ крови на сифилис (записаться) и анализ методом ПЦР (записаться) (или ИФА) отделяемого влагалища на половые инфекции (записаться) (трихомониаз, гонорея (записаться), хламидиоз (записаться), уреаплазмоз (записаться), микоплазмоз (записаться)). И бактериологический посев, и анализ на сифилис и половые инфекции должны сдаваться, так как они позволяют обнаруживать разные микробы, способные провоцировать вагинит. А поскольку вагинит может быть вызван микробной ассоциацией, то есть не только одним микроорганизмом, а несколькими одновременно, то нужно выявить их всех, чтобы врач мог назначить лекарственные препараты, губительно действующие на все микробы-источники воспаления. Согласно инструкциям, бактериологический посев и анализы на половые инфекции нужно сдавать обязательно, так как даже если в мазке на микрофлору обнаружены, например, трихомонады или гонококки, то это может быть ошибочным, и на результат только мазка ориентироваться нельзя.
После выявления возбудителя вагинита врач может назначить кольпоскопию (записаться) для более детальной оценки степени патологических изменений и состояния тканей влагалища. В обязательном порядке при вагините кольпоскопия проводится молодым нерожавшим девушкам.
В принципе, на этом обследование при кольпитах заканчивается, так как его цели достигнуты. Однако для оценки состояния органов половой системы на фоне воспалительного процесса во влагалище врач также может назначить УЗИ органов малого таза (записаться).
- Вагинит необходимо лечить комплексно при помощи препаратов для наружного применения и приема внутрь;
- при специфическом вагините используются только антибактериальные препараты, эффективные в отношении соответствующих инфекций, согласно результатам лабораторных анализов; без приема антибиотиков их не вылечить;
- любой курс лечения вагинита необходимо закончить до конца, так как неполное излечение приводит к развитию хронического процесса и выработке устойчивости (резистентности) инфекций к антибактериальным препаратам;
- важно соблюдать все правила интимной гигиены, носить натуральное не узкое белье;
- во время лечения желательно исключить половые акты, особенно не защищенные презервативом;
- курс лечения необходимо получить одновременно и женщине, и ее половому партнеру, это позволит предупредить развитие повторных случаев вагинита, в том числе и хронического его течения;
- во время лечения необходимо воздержаться от употребления алкоголя, полезно будет придерживаться правильного питания, с исключением жирной, жаренной, копченой, острой пищи, ограничить употребление соли и сахара;
- рацион питания должен включать большое количество некислых овощей и фруктов, кисломолочных продуктов;
- также рекомендуется избегать переохлаждений;
- в комплексе назначают витаминные препараты, при необходимости препараты, повышающие защитные силы организма (иммуностимуляторы, иммуномодуляторы, противовирусные средства, лактобактерии для кишечника и прочее) и препараты, корректирующие гормональные нарушения.
Наружное применение лекарственных препаратов в лечении вагинита очень эффективно, что обусловлено влиянием лекарств непосредственно в очаге воспаления. Благодаря этому легче воздействовать на бактерии, восстановить нормальную микрофлору и состояние слизистой оболочки влагалища. Еще немаловажным позитивным эффектом местного лечения является и значительное снижение риска развития побочных эффектов лекарств, особенно в сравнении с антибактериальными препаратами для приема внутрь.
На данный момент в аптечной сети существует большое количество лекарственных форм для применения во влагалище, от них зависит эффективность, кратность приема, длительность лечебного эффекта.
Лекарственные формы препаратов, используемых внутри влагалища, и их особенности:






- Лечение вагинита должно быть назначено врачом гинекологом, а не самой женщиной по рекомендации интернета или фармацевта.
- Каждый препарат имеет свои особенности введения, показания и противопоказания, все подробно описано в инструкции.
- Перед введением медикаментов во влагалище нужно подмыться (или, если назначил доктор, провести спринцевание) и тщательно вымыть руки, чтобы дополнительно не занести инфекцию.
- Вагинальные препараты вводятся во влагалище при помощи пальцев или специального аппликатора, который может быть предоставлен производителем.
- Различные лекарства во влагалище вводятся в положении лежа на спине с приподнятыми и раздвинутыми ногами (как на гинекологическом кресле), при этом свечу или таблетку проталкивают во влагалище как можно глубже. После такой процедуры нужно полежать хотя бы 15-20 минут, а если препарат рекомендован 1 раз в сутки, то его лучше ввести перед сном.
- После применения многих вагинальных суппозиториев нельзя подмываться мылом или гелем для интимной гигиены, может возникнуть сильный зуд или снижение эффективности введенного препарата.
- При использовании вагинальных препаратов необходимо пользоваться ежедневными прокладками, так будет гигиенично и удобно, так как многие препараты после использования вытекают.
- Хлоргексидин 0,05% раствор;
- Цитеал – разводят концентрированный раствор водой 1:10;
- Перекись водорода – 10-15 мл 3% водного раствора перекиси разводят на 1 литре теплой воды;
- Фурацилин – 1 таблетка на 100,0 мл теплой воды;
- Ваготил – 10-15 мл на 1 литр воды;
- Протаргол 1% водный раствор;
- Содовый раствор -1 чайная ложка пищевой соды на 250,0 мл воды.
Антисептики в виде спринцеваний влагалища рекомендованы при всех видах вагинитов, в том числе при молочнице и специфических кольпитах. Однако данный вид наружного лечения используют только в начале терапии на протяжении 2-4 дней, и только по назначению гинеколога. Длительные спринцевания полностью разрушают микрофлору влагалища, препятствуют восстановлению его слизистой, как результат – откладывают процесс выздоровления. Также не рекомендуется использовать спринцевания более 2-3 раз в сутки.
Спринцевания проводят в условиях гинекологического кабинета или дома, при этом используют специальную спринцовку или кружку Эсмарха. Для этой процедуры лучше принять позу, как на гинекологическом кресле (в ванной полулежа с поднятыми и раздвинутыми ногами). Растворы вводятся в подогретом виде медленно. При обильных выделениях для промывания растворы вводятся повторно, в объеме до 1 литра. После процедуры надо полежать в течение 20 минут, чтобы введенное лекарство подействовало.
Вагинальные свечи, капсулы, таблетки, гели применяют не ранее, чем через 20-30 минут после спринцевания. А после использования вагинальных лекарственных форм спринцевание не рекомендовано в течение 2-3 часов.
Растительные препараты для спринцеваний в лечении вагинита:
- отвар ромашки;
- отвар шалфея;
- отвар календулы;
- спиртовой раствор хлорофиллипта – 10 мл разводят в 1 литре воды;
- другие противовоспалительные растительные средства.
Правила проведения спринцеваний травами такие же, как и при использовании химических антисептиков, то есть не рекомендуется длительное и частое использование.
Народные методы лечения кандидозного вагинита или молочницы (лечение в домашних условиях): спринцевания содой, препаратами трав и т. д. — видео
Вагинальные свечи (суппозитории), таблетки, капсулы, кремы с антибактериальным, антисептическим и противовоспалительным действием
- Неспецифические вагиниты;
- бактериальный вагиноз;
- трихомонадный кольпит;
- амебиаз;
- профилактика бактериальных инфекций при вагините;
- дисплазия шейки матки.
- Трихомониаз;
- тяжелые кандидозные вагиниты (молочница);
- неспецифические вагиниты;
- профилактика инфицирования плода во время родов.
- Все виды неспецифических вагинитов;
- профилактика заболеваний передающихся половым путем;
- подготовка к родам;
- молочница;
- специфические вагиниты в комплексе с соответствующими антибиотиками.
- Лечение неспецифических вагинитов, в том числе бактериального вагиноза в сочетании с кандидозом влагалища;
- хронические неспецифические вагиниты;
- подготовка к родам и операциям.
- Острые и хронические неспецифические вагиниты, в том числе комбинированные с кандидозом и трихомониазом;
- подготовка к операциям на шейке матки.
- Все виды вагинитов, в том числе и специфических, в острой и хронической стадии в комплексе с другими противовоспалительными препаратами;
- препараты, содержащие молочную кислоту, не рекомендуют при кандидозе влагалища, их назначают после курса противогрибковой терапии;
- атрофический вагинит;
- профилактика вагинитов при подготовке к родам, операциям, а также при незащищенных половых контактах;
- в комплексной терапии вирусных заболеваний (вирус папилломы человека, герпетическая инфекция и прочее).

В качестве профилактики различных венерических заболеваний используют антисептики и препараты с лактобактериями и молочной кислотой, однократно через 2-3 часа после незащищенного полового контакта.
При трихомониазе классическим назначением являются препараты метронидазола, которые назначают одновременно внутривагинально и внутрь (через рот или в виде инъекций).
Гонорея обычно удачно лечится антибиотиками с широким спектром действия. Местное внутривагинальное лечение назначают с целью восстановления микрофлоры (молочная кислота) и лечения сопутствующих инфекций (грибков, трихомонад, гарднереллы).
Вагиниты, вызванные хламидиями, микоплазмой и уреаплазмой, требуют комплексного и длительного лечения:
- антибиотики внутрь или инъекционно, при этом курс лечения составляет минимум 12 дней;
- препараты, повышающие иммунитет (Циклоферон, Виферон и так далее);
- местное лечение антисептиками, антибиотиками и препаратами, содержащими молочную кислоту.
При атрофическом вагините используют вагинальные свечи с гормонами:
- Овестин;
- Эстрокад;
- Гинодеан-депо и другие.
При присоединении бактериального вагиноза и/или молочницы на фоне атрофического вагинита назначают противовоспалительные, антибактериальные и антисептические вагинальные свечи и таблетки, согласно данным лабораторных исследований. Также при атрофическом вагините эффективно используют растительные средства, гомеопатические препараты и вагинальные препараты, содержащие молочную кислоту и лактобактерии.
Препараты для лечения кандидозного кольпита (молочницы): свечи, таблетки, капсулы, мази — схемы применения и дозировки, мнение дерматовенеролога — видео

Значительно усложняет ситуацию то, что женщине в интересном положении многие вагинальные препараты противопоказаны из-за негативного влияния на малыша. А лечить вагинит беременным надо, ведь любая инфекция может негативно сказаться на малыше, вынашиваемости беременности, подготовке шейки матки к родам и на самих родах.
Обычно после родов проблема неспецифических вагинитов уходит сама собой, но бывают ситуации, когда на фоне лактации течение кольпита усугубляется. И возникает такая же проблема – противопоказания для использования многих препаратов во время лактации. Никто не хочет прерывать кормление грудью из-за зуда и влагалищных выделений.
Перед тем, как начать лечение, необходимо провести лабораторную диагностику вагинита и определиться с диагнозом. Бактериологический посев поможет не только определить состав микрофлоры, но и антибиотики, которые будут эффективны для лечения вагинита.
Специфические кольпиты требуют приема внутрь соответствующих антибактериальных препаратов, для этого есть набор антибиотиков, разрешенных в период беременности и лактации. И хоть их прием рекомендован только в тяжелых случаях, специфические вагиниты лечатся в обязательном порядке на любом сроке беременности, только в условии стационара гинекологического отделения или родильного дома.
Неспецифические вагиниты у беременных лечатся в большей степени при помощи местных вагинальных средств. С этой целью чаще используют комбинированные препараты.
Вагинальные препараты, разрешенные во время беременности и лактации:
- Полижинакс;
- Тержинан;
- Клотримазол;
- Колпосепт;
- Бетадин и Йодоксид;
- Пимафуцин;
- Ливарол;
- Гексикон;
- Ацилакт, Гинофлор и другие препараты с молочной кислотой и лактобактериями.
Но даже эти препараты не рекомендованы на ранних сроках, в большей степени используются со второй половины беременности. Важно помнить, что любые лекарства, тем более вагинальные, могут быть назначены только гинекологом, беременность – это не время для экспериментов.
Основные причины вагинита у девочек:
- Нарушение гигиены в области половых губ: несвоевременная смена памперсов, неправильное подмывание, особенно если девочка это делает уже самостоятельно, использование чужих полотенец и так далее;
- атопический дерматит в области промежности у девочек до 2-х лет;
- глистные инвазии;
- дисбактериоз кишечника;
- гормональные нарушения подросткового возраста;
- сниженный иммунитет на фоне хронических заболеваний: частые и длительные инфекционные заболевания, хронический тонзиллит, гайморит, аденоидит, кариес зубов, пиелонефрит и прочее;
- сахарный диабет;
- туберкулез;
- вирусные инфекции: вирус Эпштейна-Барр, цитомегаловирус и другие герпетические инфекции в остром и хроническом течении, грипп, ВИЧ-инфекция;
- заболевания, требующие длительного приема гормонов и других цитостатиков.
Девочек, так же как и взрослых женщин, должен периодически осматривать гинеколог. Этого бояться не надо, при осмотре половых губ и влагалища у ребенка полностью исключается инфицирование какими-либо бактериями и повреждение девственной плевы. При необходимости доктор возьмет необходимые анализы, которые помогут установить состояние микрофлоры влагалища.
Все воспалительные процессы в этой области должны быть пролечены в обязательном порядке, ведь воспаление может стать хроническим и привести к осложнениям, таким как сращение малых и больших половых губ, развитие рубцовых изменений на слизистой оболочке влагалища, поражение половых желез.
В лечении девочек также отдают предпочтение местным процедурам. Обычные внутривагинальные препараты (свечи и прочие) девочкам не назначают из-за риска механической травмы девственной плевы. Но существуют специальные лекарственные формы вагинальных свечей и таблеток для девственниц. Они имеют меньший размер, а их форма идеально подходит для девочек.
Методы наружного лечения вагинитов у девочек:
- правильный гигиенический уход за областью промежности;
- ванночки с антисептиками и противовоспалительными растворами (слабый раствор марганцовки, отвар ромашки, календулы);
- аппликации в области половых губ с противовоспалительными мазями и гелями (Солкосерил, Фенистил, Актовегин);
- смазывание наружных половых органов после каждой гигиенической процедуры маслами (облепиховое масло, витамины А и Е, масло шиповника, персика и так далее);
- препараты, содержащие молочную кислоту и лактобактерии (например, Лактобактерин), эти препараты рекомендованы на 3-4-е сутки от начала лечения для восстановления нормальной микрофлоры, наносятся в область входа влагалища;
- у подростков с гормональными нарушениями используют аппликации кремом Овестин (содержит эстрогены);
эмульсия Полижинакс Вирго – препарат находится в капсуле, которую осторожно прокалывают и содержимое аккуратно вводят в область входа во влагалище;
- свечи Гексикон Д – антисептический препарат, который специально разработан для применения в детской практике, форма суппозиториев позволяет ввести препарат, не нарушая целостность девственной плевы, но этот препарат назначается только гинекологом, если другие виды лечения не помогают.
Обычно вульвовагинит у девочки проходит после должного гигиенического ухода и нескольких процедур ванночек, примочек и аппликаций. В более тяжелых случаях назначают антибиотики для приема внутрь. Также очень важно санировать хронические очаги инфекций и повысить иммунитет. Для этого надо обратиться к соответствующим специалистам, которые назначат необходимый курс лечения, иммуностимуляторы (Виферон, Лаферобион, Иммунофлазид и прочие) и поливитаминные препараты (Витрум, Мультитабс, Ревит и другие).
По материалам www.tiensmed.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
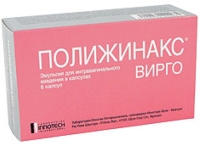 эмульсия Полижинакс Вирго – препарат находится в капсуле, которую осторожно прокалывают и содержимое аккуратно вводят в область входа во влагалище;
эмульсия Полижинакс Вирго – препарат находится в капсуле, которую осторожно прокалывают и содержимое аккуратно вводят в область входа во влагалище;