Вульвитом называется воспаление наружных половых органов у женщин или девочек. К ним относятся большие и малые половые губы, преддверие влагалища, наружное отверстие мочеиспускательного канала, девственная плева, бартолиновы железы, клитор, лобок и промежность. Данная патология диагностируется у взрослых и детей. Наиболее подвержены вульвиту девочки 1–9 лет. Воспаление гениталий при неправильном лечении может приводить к опасным последствиям вплоть до поражения матки, придатков и бесплодия.
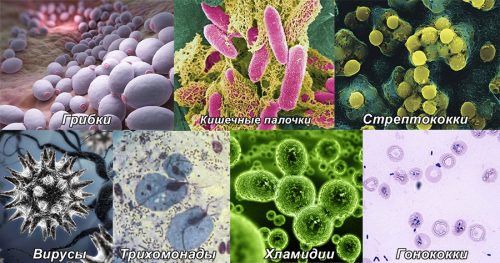
Более чем в половине случаев кожа и слизистая воспаляются вследствие проникновения инфекции и изменения нормальной микрофлоры. Возбудителями заболевания являются:
- Грибки.
- Кишечные палочки.
- Стрептококки.
- Вирусы.
- Трихомонады.
- Хламидии.
- Гонококки.
Причинами развития неинфекционной формы вульвита становятся аллергические реакции, гельминты (острицы), травмы и попадание инородных предметов. У девочек, страдающих энтеробиозом, часто паразиты заползают в половые органы. Это становится причиной воспаления.
Аллергическую форму заболевания может спровоцировать контакт с раздражающими веществами. В качестве последних выступают пищевые продукты (шоколад, цитрусовые, орехи, белок), лекарства, латекс, смазки, синтетическое белье, прокладки и тампоны с ароматизаторами и средства для интимной гигиены.
До полового созревания у девочек реакция среды во влагалище нейтральная или слабощелочная. Обусловлено это отсутствием лактобактерий. Подобная микрофлора способствует снижению иммунитета, что повышает риск воспаления. В развитии вульвита принимают участие следующие этиологические факторы:
инфицирование вирусом папилломы человека и простого герпеса;
- применение средств для интимной гигиены с ароматическими добавками;
- ношение синтетического белья;
- применение присыпок и кремов;
- пользование чужими мочалками и полотенцами;
- резкое подмывание;
- наличие ИППП;
- незащищенные половые контакты;
- редкое мытье рук;
- снижение иммунитета на фоне тяжелых соматических заболеваний;
- наличие очагов хронической инфекции;
- гормональные нарушения;
- лобковый педикулез;
- травмирование гениталий;
- мастурбация.
Нередко заражение специфическими микробами происходит при частой смене половых партнеров и занятии коммерческим сексом.
- жжение;
- зуд;
- боль;
- болезненность гениталий;
- дискомфорт во время половых связей;
- повышение температуры тела;
- раздражительность;
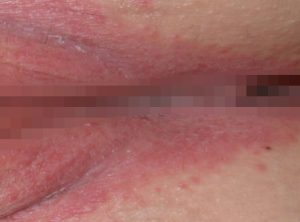
- покраснение;
- отечность;
- плаксивость.
Инкубационный период составляет от 2 до 10 дней. При вовлечении в процесс слизистой влагалища появляются патологические выделения. Они могут быть зеленовато-желтыми, пенистыми и с неприятным запахом. При грибковой этиологии заболевания выявляется белый налет. Выделения могут напоминать творог.
При вторичном вульвите на фоне вагинита или воспаления канала шейки матки может появляться боль внизу живота. Если причиной поражения гениталий послужил сифилис, то возникает твердый шанкр. Это безболезненная эрозия или язва округлой формы величиной около 1 см. Аллергическая форма воспаления отличается сильным зудом, покраснением гениталий и жжением. Симптомы стихают при приеме антигистаминного лекарства.
Вульвит на фоне папилломавирусной инфекции характеризуется образованием на коже и слизистых папиллом (бородавок) или кондилом (безболезненных наростов на ножке). Они склонны к росту и слиянию. Кондиломы могут распространяться на промежность и анальное отверстие. Фото таких больных видел каждый гинеколог.
Терапия вульвита начинается после уточнения диагноза и исключения другой патологии. Для этого потребуются:
- сбор анамнеза заболевания и жизни;
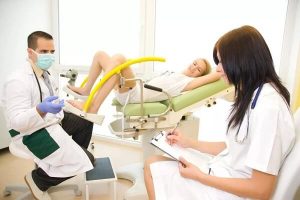
- гинекологический осмотр на акушерском кресле;
- анализ мазка на микрофлору и возбудителей ИППП;
- ректальное исследование;
- общий анализ крови;
- исследование кала на яйца гельминтов;
- соскоб с перианальной области на энтеробиоз;
- УЗИ органов малого таза;
- бактериологический посев;
- полимеразная цепная реакция;
- иммуноферментный анализ;
- биохимический анализ крови;
- пальпация живота.
Данное воспалительное заболевание требует комплексного подхода к лечению.
Главными аспектами терапии являются:
- временное воздержание от половых сношений;
- применение местных лекарств;
- системная этиотропная терапия;
- устранение этиологических факторов;
- повышение иммунитета;
- физиопроцедуры;
- полноценное питание;
- лечение половых партнеров.
Могут назначаться лекарства, содержащие метронидазол. В схему лечения гонококкового вульвита включают вакцинацию и прием иммуностимуляторов (Ликопида, Иммунорма). При воспалении трихомонадной природы эффективны следующие медикаменты:
- Клион;
- Метрогил;
- Трихопол;
- Метрон;
- Бацимекс;
- Метронидазол Никомед;
- Орнидазол;
- Тиберал;
- Дазолик;
- Гайро;
- Клион.
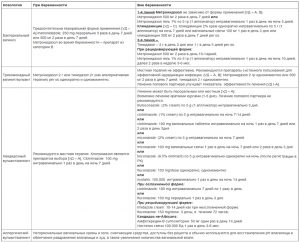
Лечение аллергического вульвита предполагает прекращение контакта с раздражителем (отказ от синтетического белья, гипераллергенных продуктов, латекса, смазок и прокладок с ароматизаторами), прием блокаторов H1-гистаминовых рецепторов и кортикостероидов. При обнаружении в крови вируса простого герпеса больным назначается противовирусный препарат (Ацикловир Акрихин, Панавир, Зовиракс, Валтрекс, Фамвир).
Если в области гениталий имеются папилломы или кондиломы, то назначается Изопринозин. При необходимости наросты удаляются методом криодеструкции (замораживания), электро- или лазерной коагуляции. Подобное лечение позволяет устранить косметический дефект. Радикальная терапия не является обязательной и проводится по желанию пациентки.
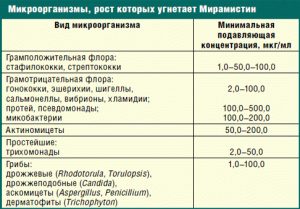
- Мирамистин;
- Хлоргексидин;
- Тантум Роза;
- Сангвиритрин;
- Ломексин;
- Полижинакс;
- Хлорофиллипт;
- Галенофиллипт;
- Эвкалимин;
- Фурациллин;
- тетрациклиновая и эритромициновая мази.

При глистной этиологии заболевания показан прием противогельминтного препарата (Вермокса, Немозола или Пирантела). При вульвите часто применяются ферменты, седативные и индукторы интерферона. Иногда назначаются гормональные лекарства. При сочетанном инфекционном воспалении гениталий и влагалища показаны эубиотики (Ацилакт).
Обязательно нужно соблюдать правила личной гигиены. Они включают в себя:
- подмывания гениталий и промежности спереди назад после каждого посещения туалета;
- ежедневную смену нижнего белья;
- регулярную стирку белья и его проглаживание утюгом;
- подстригание ногтей (важно при энтеробиозе);
- пользование отдельным полотенцем;
- замену синтетического белья на хлопчатобумажное;
- ограничение использования мыла.

- провести санацию очагов хронической инфекции;
- чаще гулять на свежем воздухе;
- раньше ложиться спать;
- правильно организовать рабочий день;
- исключить стрессовые ситуации;
- есть больше фруктов и овощей;
- пить витамины;
- отказаться от алкоголя.
Чаще всего лечение проводится в домашних условиях. При развитии осложнений требуется госпитализация.
Если развивается вульвит, то необходимо придерживаться правильного питания. Диета предполагает:
обогащение рациона свежими овощами, фруктами и ягодами;
- ограничение потребления кофе;
- отказ от острой, жареной и жирной пищи;
- включение в меню кисломолочных продуктов.
Больным полезно есть рыбу и морепродукты. При грибковой форме заболевания характер питания иной. Нужно ограничить потребление продуктов, богатых простыми углеводами (сладостей и выпечки).
Если не использовать мазь, системные препараты и не следовать рекомендациям врача, то возможны следующие осложнения:
- склеивание влагалища и половых губ;
- образование спаек (сращений);
- воспаление уретры и мочевого пузыря;
- формирование рубцов;
- воспаление влагалища;
- воспаление матки и ее придатков.
Хроническая инфекционная форма вульвита может стать причиной женского бесплодия.
Специфическая профилактика заболевания отсутствует. Для того чтобы предупредить воспаление гениталий, необходимо:
- отказаться от беспорядочных половых связей;
- пользоваться барьерным методом контрацепции;
- не переохлаждаться;
- не мастурбировать;
- отказаться от курения, алкоголя и наркотических средств;
- соблюдать правила личной гигиены;
- своевременно лечить энтеробиоз;
- исключить любые травмы;
- есть больше кисломолочных продуктов, овощей и фруктов;
- нормализовать гормональный фон;
- регулярно посещать гинеколога;
- подмываться и ежедневно принимать душ;
- носить белье из натуральной ткани.
Аллергический вульвит можно предупредить, если исключить контакт с раздражающими веществами. Для этого нужно отказаться от смазок, ароматических прокладок и некоторых продуктов.
По материалам venerologia03.ru
Вульвит у женщин – это воспалительное заболевание, затрагивающее слизистую оболочку наружных половых органов. Его причиной может быть целый ряд факторов, однако основным возбудителем патологического процесса является бактериальная флора. Симптомы и лечение болезни определяется доктором, так как самостоятельная терапия чревата развитием осложнений. Согласно международной классификации МКБ воспалению присвоен код N76.1 и N76.2: подострый, острый и хронический вульвит.
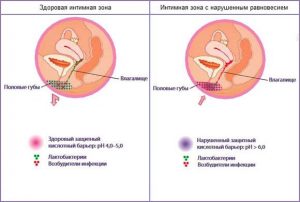
По данным статистики, подобная патология наружных половых органов в подавляющем большинстве случаев встречается в пожилом возрасте после менопаузы, у новорожденных девочек и подростков до наступления месячных. Это связано с уровнем женских гормонов, эстрогенов. Дело в том, что под воздействием этих биологически-активных веществ в слизистой оболочке, покрывающей влагалище и внутреннюю поверхность половых губ, развиваются лактобактерии, получившие название палочек Додерлейна. Их функция заключается в преобразовании гликогена (вещества, образующегося под воздействием прогестерона) в молочную кислоту.
Тем самым во влагалище поддерживается постоянная кислая среда, губительная для многих патогенных микроорганизмов. У детей и женщин после 45 лет эти процессы замедляются из-за более сниженной, чем в репродуктивном возрасте, концентрации эстрогенов. Поэтому их наружные половые органы подвержены развитию воспалительного процесса. Возбудителями болезни может быть смешанная флора из стафилококков, стрептококков, энтерококков, кишечной палочки, грибков и т.д. В таком случае речь идет о неспецифической форме патологии женских наружных половых органов. Иногда причиной служат инфекции, которые передаются при сексе (гонорея, хламидиоз, трихомониаз), микобактерии туберкулеза, в гинекологии этот тип заболевания называют специфическим вагинитом.
При развитии бактериальной микрофлоры на слизистой оболочке наступает ответная реакция организма. Она заключается в выделении медиаторов воспаления, которые воздействуют на клеточные рецепторы и вызывают зуд, покраснение и другие клинические признаки патологии. Болезнь может быть первичной, то есть возникать сама по себе. Если симптомы развиваются на фоне других заболеваний половых, то доктора говорят о вторичном вульвите.
Одной из основных причин вульвита, особенно у девушек и женщин до 45 лет, служит ослабление защитных сил организма. Снижение иммунитета может быть следствием системного бактериального либо вирусного заболевания, длительного приема определенных препаратов (глюкокортикоидов, цитостатиков), дефицита в рационе необходимых витаминов. Риск воспаления наружных половых органов возрастает при злоупотреблении алкоголем, приеме наркотиков. Другими причинами вульвита являются:
- несоблюдение правил интимной гигиены;
- несвоевременная замена тампонов и прокладок при менструации;
- опрелости из-за особенностей конституции женщины (например, образование складок кожи на наружных половых органах при избыточном весе);
- травмы, царапины, расчесывания;
- ношение тесного синтетического белья;
- дерматологические заболевания (псориаз, экзема);
- аллергическая реакция на прокладки и средства для интимной гигиены, латекс.
Риск развития воспаления возрастает при наличии сопутствующих заболеваний половой и эндокринной системы (кольпита, вагинита, сахарного диабета). Возникновению хронического или острого вульвита способствует нарушение микрофлоры влагалища. Подобная ситуация может произойти на фоне беременности, длительного лечения антибиотиками, приема неправильно подобранных оральных контрацевтивов, гинекологических заболеваний, сопровождающихся снижением продукции эстрогенов. В зависимости от причины появления симптомов вульвита у женщин в гинекологии выделяют такие формы заболевания:
- Атопический вульвит возникает в ответ на специфическую реакцию на аллерген, попавший на наружные половые органы.
- Кандидозный вульвит является следствием патологического размножения грибков рода Candida.
- Атрофический вульвит в основном встречается в старческом возрасте или же при сахарном диабете из-за нарушения структуры слизистой оболочки.
Также выделяют бактериальную форму воспаления, возникающую под влиянием патогенной микрофлоры. Ее причиной могут быть и внутренние инфекции выделительной системы (цистит, уретрит), свищи между мочевым пузырем и влагалищем. В зависимости формы вагинита у женщины гинеколог подбирает соответствующее лечение. Оно заключается в использовании препаратов как для местного, так и для системного применения.
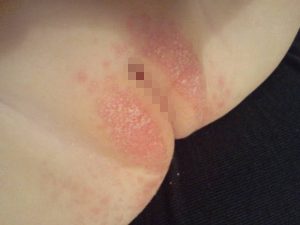
В интернете можно без труда найти фото, как выглядит вульвит. В первую очередь отмечают покраснение и отечность половых губ и преддверия влагалища. Также беспокоит сильный зуд и жжение. Кроме того, врачи описывают такие симптомы вульвита у женщин:
- острая боль, усиливающаяся при касании, ходьбе, половом акте;
- обильные выделения из влагалища;
- гнойный налет на слизистой оболочке внутренних органов;
- участки гиперемии и язвенных поражений промежности;
- болезненность при мочеиспускании и опорожнении кишечника.
Подострый вульвит несколько отличается по симптомам. Признаки носят не такой выраженный характер. Хроническая форма заболевания сопровождается смазанной клинической картиной. Зуд, жжение и боль могут исчезать на некоторое время, а потом, под воздействием каких-либо факторов или же на фоне ослабления иммунитета, появляться вновь.
Вторичный вульвит проявляется признаками сопутствующих заболеваний. Если это вагинит или кольпит, то появляются характерные гнойные выделения из влагалища с неприятным запахом. При поражении верхних структур половой системы (матки, фаллопиевых труб или яичников) появляются боли внизу живота, болезненные и обильные месячные, расстройства менструального цикла, повышение температуры. По симптомам специфического вагинита можно предположить и его возбудителя. Для различных венерических инфекций свойственны выделения из влагалища, налет на слизистой оболочке.
При вульвите диагностика начинается с опроса пациентки. Предположить диагноз можно на основании описанных клинических признаков. Затем следует обязательный осмотр на гинекологическом кресле. Доктор отмечает покрасневшие и отечные наружные половые органы, обращает внимание на состояние кожи промежности, выделения из влагалища, их цвет, консистенцию и запах.
Дальнейшая диагностика вульвита направлена на выявление его причины и возможных сопутствующих заболеваний. С этой целью у женщин берут мазок из влагалища и отправляют его в лабораторию на бакпосев и определение чувствительности микроорганизмов к антибиотикам. Также необходим анализ мочи для исключения поражения почек. Если характер выделений указывает на венерическую инфекцию, нужно сдать кровь на исследование методом ПЦР (полимеразно-цепной реакции) для выявления ее возбудителя.
При наличии неспецифического вульвита необходимо обследовать матку, яичники и фаллопиевы трубы. Для этого назначают УЗИ органов малого таза. Для большей информативности его целесообразно проводить при помощи трансвагинального датчика. При подозрении на рак или доброкачественные образования следует сделать ПЭТ (позитронно-эмисионную томографию) МРТ или КТ.
Также в зависимости от выраженности симптомов вульвита врач делает вывод об остром или же хроническом течении воспаления. Это имеет большое значение в определении тактики дальнейшего лечения. Если пациентка ведет половую жизнь, дополнительно проводят анализ на ХГЧ (хорионический гонадотропин человека) для подтверждения или исключения возможной беременности. Дело в том, что для лечения вульвита часто нужны антибиотики, а многие из них токсичны для плода.
Лечение вульвита у женщин требует комплексного подхода. Это в обязательном порядке включает использование антибиотиков или фунгицидных препаратов, мазей, свечей и антисептических растворов. Показаны лекарственные средства для укрепления иммунной системы, нормализации микрофлоры влагалища, различные поливитаминные комплексы. При выявлении заболеваний, передающихся половым путем необходима аналогичная терапия и для мужчины. Врачи считают, что целесообразно использовать такие свечи при вульвите:
- Полижинакс, благодаря комбинации антибиотиков и фунгицида эти вагинальные капсулы используются для лечения неспецифической и кандидозной форм воспаления.
- Тержинан. По составу эти суппозитории схожи с Полижинаксом, однако они дополнительно содержат преднизолон, обладающий противовоспалительным действием. Благодаря этому, препарат эффективно устраняет зуд, отечность и покраснение половых губ.
- Бетадин содержит повидон-йод. Это соединение обладает противомикробным действием в отношении грамположительной и грамотрицательной бактериальной и грибковой флоры.
- Гексикон с хлоргексидином. Вагинальные таблетки или суппозитории используются при воспалении, вызванном возбудителями венерических заболеваний (трихомонадами, гонококками, хламидиями, уреаплазмой).
- Клион-Д (Нео-Пенотран) содержит метронидазол и миконазол. Чаще всего назначаются при трихомониазе и кандидозе.
- Гиналгин. В состав средства помимо метронидазола входит хлорхинальдол, активный в отношении устойчивых штаммов стафилококков.
Применять эти лекарства от вульвита следует по 1 – 2 суппозиториям в сутки. Продолжительность терапии определяет врач. Растворяясь, активный компонент свечей равномерно распространяется по слизистой оболочке не только влагалища, но и наружных половых органов. Кроме того, это также является профилактикой вагинита.
Крема, используемые для лечения вульвита, следует наносить тонким слоем на пораженные участки промежности. Помимо противомикробного эффекта, подобные препараты также смягчают и увлажняют слизистую. Поэтому они назначаются для терапии атрофической формы воспаления. Для лечения острого и хронического вульвита используют следующие препараты:
- Линимент синтомицина – крем с антибиотиком широкого спектра действия. Он активен в отношении неспецифической микрофлоры и гонококков.
- Левомеколь по эффективности схож с синтомицином, однако он также содержит метилурацил, что способствует быстрому восстановлению и заживлению тканей.
- Тридерм – крем, обладающий комплексным действием. В его состав входит антибиотик гентамицин, противовоспалительный компонент бетаметазон и фунгицидное средство клотримазол. Благодаря этому препарат устраняет зуд, отечность и другие симптомы воспаления, уничтожает бактериальную и грибковую флору. Единственным «минусом» препарата является его относительно высокая цена (около 740 рублей).
- Лактагель назначается параллельно с основной терапией лечением. Он восстанавливает нарушенную микрофлору слизистой оболочки влагалища и наружных половых органов.
Преимуществом способа, как лечить вульвит мазями, является быстрое наступление эффекта. Препарат наносится непосредственно на место локализации патологического процесса. Кроме того, подобный способ применения сводит к минимуму риск системных побочных эффектов. Противопоказаниями к назначению мазей является повышенная чувствительность к компонентам лекарства.
Также для протираний и подмываний врачи рекомендуют раствор Мирамистина. Это препарат, который используется для лечения и профилактики венерических заболеваний и обострений хронического вульвита, спровоцированного грамположительной и грамотрицательной флорой. Кроме того, рекомендуют ванночки и примочки со слабым раствором перманганата калия (марганцовки). С этой целью также можно использовать отвары лекарственных растений.
Антибиотики при вульвите применяются при остром течении воспалительного процесса и риске распространения болезни на влагалище и верхние отделы женской половой системы. Кроме того, эти препараты необходимы при венерических инфекциях. Для лечения неспецифических форм патологии назначают Амоксиклав (Аугментин) в дозировке по 625 мг три раза в день. Он содержит амоксициллин в сочетании с клавулановой кислотой, которая повышает его эффективность. Продолжительность терапии – до 14 дней.
При трихомониазе показан Метронидазол (Трихопол). Он также используется параллельно с другими антибиотиками при лечении вульвита. Схема применения различна. Препарат назначают по 250 – 500 мг дважды в день на протяжении двух недель, либо по 2 г на первый и на третий день терапии. При гонорее и поражении уреаплазмой эффективен Азитромицин (Сумамед). Его пью в дозировке по 500 мг раз в сутки в течение трех дней.
Против инфекций, вызванных хламидиями, эффективен Эритромицин. Для достижения желаемого результата его необходимо принимать по 500 мг 4 раза в сутки. При гонорее показан Доксициклин. В первый день лечения вульвита его пьют в дозировке 200 мг, а затем переходят на 100 мг в сутки.
Симптомы вульвита (зуд, боль) часто становятся причиной бессонницы, раздражительности. Поэтому показаны магний и витамины группы В. Назначают такие лекарства, как Магний – В6 в виде ампул с питьевым раствором или таблеток, Магникум. Часто воспаление слизистой сопряжено с ослаблением иммунитета. Для его укрепления подходят препараты с эхинацеей (например, Иммунал), Протефлазид, Иммунофлазид, в тяжелых случаях показан Виферон. При приеме антибиотиков дополнительно назначают медикаменты для восстановления кишечной и вагинальной микрофлоры.
Лечение вульвита народными средствами должно проводиться только после консультации с врачом. Дело в том, что хотя лекарственные растения и обладают определенным антисептическим эффектом, не в состоянии справиться с серьезной бактериальной инфекцией. Поэтому без применения антибиотиков лечение в домашних условиях может привести к развитию хронического вульвита. На форумах множество положительных отзывов получили такие рецепты народных методов борьбы с воспалением:
- Столовую ложку грушанки круглолистной залить стаканом кипятка и настаивать несколько часов. Затем процедить и делать примочки с раствором 2 – 3 раза в день.
- Приготовить крутой отвар ромашки из расчета 20 г на 200 мл горячей воды, процедить. Добавлять в раствор для сидячих ванночек.
- Две ст.л. травы зверобоя залить полулитром кипятка и оставить на 2 – 3 часа. После остывания процедить и использовать дважды в день для подмываний.
- Сделать ванночки и примочки можно со смесью лекарственных растений: по 10 г коры дуба и цветков ромашки, 30 г листьев крапивы и 50 г травы спорыша. Взять 2 ст.л. смеси, заварить стаканом горячей воды.
В процессе лечения вульвита необходимо скорректировать питание. Для уменьшения зуда следует отказаться от острых и соленых блюд. Из рациона также рекомендуют исключить алкоголь, сладости. Пища должна содержать все необходимые витамины и минералы, овощи и фрукты. Нужно придерживаться правил гигиены и воздерживаться от половых контактов до тех пор, пока окончательно не вылечили воспаление.
По словам доктора Е.О. Комаровского, основными причинами вульвита у младенцев и детей раннего возраста является пеленочный дерматит и недостаточная гигиена. Развитию воспаления также способствует ношение неудобного синтетического белья, особенно при занятиях спортом, расчесы промежности при энтеробиозе. В большинстве случаев у девочек возникает неспецифический вульвит. Заражение гонококками, трихомонадами и другой подобной флорой может произойти при пользовании общим бельем или же в процессе родов.
Диагностика воспаления проводится детским гинекологом. Он осматривает область промежности и берет мазки при помощи смоченных в физрастворе тампонов. Эту манипуляцию необходимо делать аккуратно, не затрагивая девственную плеву. Лечение вульвита у малышей до года и детей раннего возраста проводится в домашних условиях и заключается в следующем:
- сидячие ванночки с отваром ромашки, слабым раствором марганцовки или соды (при кандидозе);
- обработка промежности персиковым, облепиховым маслом или средством Витаон Бэби для снятия раздражения;
- примочки с корой дуба или оксидом цинка;
- подмывания с применением раствора Цитеал (разведенным с водой в пропорции 1:10);
- обработка слизистой оболочки наружных половых органов 1% мазью с гидрокортизоном, Левомеколем, Бепантеном.
Если через неделю симптомы вульвита не исчезают, в дальнейшем заболевание лечится при помощи антибиотиков. Назначают Аугментин в дозировке 40 мг/кг, Эритромицин (от 30 до 50 мг/кг), Метронидазол (количество рассчитывается индивидуально). Курс терапии – от 5 до 10 дней. Дополнительно необходимо сдать анализ мочи для исключения воспаления мочевыделительных путей.
В процессе вынашивания ребенка женщина в большей степени подвержена различным заболеваниям. Это обусловлено повышенной нагрузкой на все системы, гормональной перестройкой. Воспаление половых органов опасно тем, что очаг инфекции расположен в непосредственной близости от матки. Проникновение бактериальной флоры в кровоток плаценты может привести к развитию внутриутробных патологий и даже гибели плода.
По этой причине, нельзя ждать, чтобы процесс прошел сам собой. Для уменьшения риска осложнений предпочтение отдают средствам для наружного применения. Методы лечения схожи с терапией воспаления в детском возрасте, что было описано выше. Что касается антибактериальных препаратов, в инструкции ко многим антибиотикам в перечне противопоказаний есть беременность. Чаще всего назначают Аугментин.
Если мы говорим о заболевании вульвит, лечение, а вернее его отсутствие, может привести к серьезным последствиям. Это распространение процесса на железы секреции (бартолинит), влагалище (вагинит, кольпит, крауроз), шейку матки (цервицит, эндоцервицит) и дальше до фаллопиевых труб и яичников. Следует помнить, что воспаление не проходит само по себе, оно лишь приобретает хроническое течение. Профилактика вульвита заключается в соблюдении интимной гигиены, использование средств защиты от венерических инфекций. Стоит помнить, что в детском возрасте опасен так называемый слипчивый вульвит (или синехии) – сращение малых половых губ. Поэтому в раннем возрасте необходимо тщательное подмывание и своевременная замена подгузника и пеленок.
По материалам kakiebolezni.ru
Вульвит – распространенное заболевание, характеризующееся воспалением наружных половых органов. Заболеть можно в любом возрасте, ведь нередки случаи проявления данной болезни среди девочек. Существует несколько причин возникновения данного недуга, поэтому он бывает двух видов: первичный и вторичный.
Возникновение первичного вульвита зачастую обусловлено несоблюдением правил личной гигиены, при наличии гормональных нарушений в организме, заражении гельминтами, воспалении мочевого пузыря (цистите), в результате механических повреждений, термических или химических ожогов. Также стоит отметить, что часто неправильный прием антибиотиков либо иных лекарственных средств, влечет за собой развитие данного заболевания.
Что касается вторичного вульвита, то этот тип болезни является следствием воспаления, возникшего во внутренних половых органах. Итоговый неблагоприятный результат возможен по причине развития эндометрита, вагинита (кольпита), цервицита и т.д.
Кроме того, на прогрессирование болезни могут повлиять и такие факторы, как заражение трихомонозом, папилломавирусом, герпесом, хламидиозом, стрептококками, кишечной палочкой, гонококками, стафилококками, различными видами болезнетворных грибков, что естественно нарушает нормальный уровень микрофлоры. Известны редкие случаи, когда причиной вульвита был туберкулез.
Симптомы вульвита несколько отличаются в зависимости от формы протекания заболевания: острой и хронической. Острый вульвит характеризуется ярко выраженным зудом, жжением в области вульвы. Неприятные ощущения усиливаются при ходьбе, а также при мочеиспускании. Кроме того, появляются обильные выделения, нередко повышается температура тела, наблюдается слабость и быстрая утомляемость. Чтобы удостовериться в правильности постановки диагноза, необходимо посетить врача. Если у вас вульвит, то доктор отметит наличие отека слизистой, раздражение и покраснение половых губ, возможно увеличение лимфоузлов в области паха. В некоторых случаях, поверхность гениталий покрывается мелкими пузырьками, внутри которых содержится гной, образовавшийся в результате воспалительного процесса.
Если же вульвит хронической формы, то симптомы практически идентичны, отличие лишь в степени выраженности, и в данном случае она ниже.
Для правильной диагностики и подбора препаратов для будущего лечения заболевания потребуется сдать некоторые анализы. К ним относятся общие анализы крови и мочи, посев влагалищного мазка, анализ крови на ВИЧ и RW, мазок влагалищных выделений на флору. Все виды обследований стоит проходить лишь по непосредственной рекомендации лечащего врача.
Успешное лечение вульвита требует полного воздержания от половых контактов.
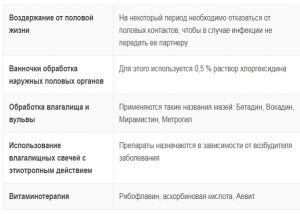
В качестве хорошо зарекомендовавших себя советов, следует напомнить о ванночках с 0,5% раствором декаметоксина либо хлогексидина. Обработку слизистой вульвы следует проводить при помощи таких препаратов, как вокадин, мирамистин, бетадин, цитеалом, инстиллагель. Для эффективного устранения причины возникновения заболевания следует применять соответствующие вагинальные таблетки, мази. Поскольку возбудители заболевания бывают разные, то и препарат необходимо подбирать для воздействия угнетающим образом на определенные микроорганизмы.
Отличным подсушивающим средством являются присыпки, в состав которых могут входить следующие активные компоненты: тальк, стрептоцид, оксид цинка, камфора, анестезин, фолликулин. В борьбе с зудом нужно применять раствор дикаина.
Не стоит забывать, что прием различных витаминных комплексов может значительно ускорить процесс выздоровления. Рекомендуется употреблять рибофлавин, аскорбиновую кислоту, тиамина хлорид, аевит и другие препараты. О физиотерапии тоже следует помнить, ведь электрофорез, УФО, а также фитотерапевтические средства лишь поспособствуют быстрому восстановлению организма.
В общем, курс лечения вульвита длится около одного месяца.
Видео в вреде грибков и вульвита
Наравне с медицинскими препаратами находятся и народные средства, которые доказывали свою эффективность на протяжении многих лет.
Лечение вульвита препаратами лекарственных трав для внутреннего применения
- Зверобой продырявленный. Для приготовления настоя следует взять столовую ложку сухой травы, приобретенной в аптеке, и залить стаканом кипятка. Настаивать траву необходимо в течение часа, после чего полученный отвар процеживают. Принимать препарат следует 3 раза в день по четверти стакана.
- Калина. Для приготовления отвара понадобится столовая ложка сухих цветков калины, которые заливаются стаканом воды и держат на водяной бане 10 минут. Затем препарат процеживают и дают время остыть. Принимать данное средство следует по одной столовой ложке 3 раза в день.
- Крапива. В данном случае используется сок, полученный из листьев крапивы двудомной. Это средство принимают по одной чайной ложке 3 раза в день.
- Белая акация. Тщательное разжевывание цветков белой акации способствует улучшению состояния больной.
Достаточно эффективным народным средством, которое применяется при лечении вульвита, является настой из сухих листьев и стеблей грушанки круглолистной. Чтобы приготовить данный препарат, вам понадобятся две чайные ложки травы, которые необходимо будет залить стаканом кипятка. Настаивать данную эссенцию следует 1,5-2 часа, после чего ее нужно процедить, и затем использовать для наружного применения – смачивать раствором тампон и прикладывать к гениталиям.
Кроме того, листья грушанки круглолистной можно использовать и в свежем виде. Для этого их необходимо обдать кипятком, размять и использовать в качестве фитоаппликаций.
Еще одно растение, заслуживающее внимания при поиске средств от вульвита, — это медуница. Свежевыжатый сок из ее листьев разбавляется водой и применяется в виде примочек.
При лечении вульвита особая роль отдается спринцеваниям, при этом настои для данной процедуры зачастую готовят из смеси лекарственных трав: ромашки аптечной, цветков календулы, луковой шелухи, коры и корней терна, цветков бессмертника.
Ниже будут приведены два проверенных рецепта, использующихся при борьбе с вульвитом:
1. Требуемая смесь трав состоит из цветков мать-и-мачехи, листьев грушанки и травы донника. Все травы берутся в одинаковом количестве и смешиваются. Одну столовую ложку полученной смеси нужно залить кипятком и продержать на водяной бане 10-12 минут. После этого отвар процеживают и остужают. Принимать его следует внутрь, по три столовых ложки 2-3 раза в день.
2. Для приготовления данного настоя вам понадобятся такие ингредиенты: ромашка аптечная, трава сушеницы топяной, листья грецкого ореха, цветки липы мелколистной. В одинаковых пропорциях необходимо взять некоторое количество перечисленного сушеного сырья, перемешать. Затем придется поместить в термос столовую ложку полученной смеси из трав и залить стаканом кипятка. Настаивать следует четыре часа. После этого полученный препарат нужно будет употреблять 3-4 раза в течение дня, обязательно в теплом виде.
Симптомы и лечение вульвита при беременности
Снижение иммунитета во время беременности – явление естественное, однако вызывающее обострение хронических заболеваний, вследствие чего есть вероятность развития вульвита. Различного рода грибки, ставшие причиной воспалительного процесса гениталий, содействуют более острому протеканию болезни. Если возникла такая проблема, то не стоит откладывать посещение врача, ведь терапевтические меры следует принять как можно быстрее и осуществлять в течение всего периода беременности.
Симптомы вульвита при беременности
У беременных симптомы вульвита мало чем отличаются от обычных. Это жжение и зуд в области наружных половых органов, которые в особенности проявляются при мочеиспускании, половом акте либо ходьбе. Также наблюдается отечность половых губ, покраснения и увеличение количества выделений, причем они становятся обильными, имеют кисловатый запах и выглядят творожистыми, практически идентичны выделениям при молочнице.
Еще одним признаком вульвита является наличие пленки белого цвета между малыми половыми губами. Если вовремя не начать лечение и запустить воспалительный процесс, то вполне вероятно, что распространение инфекции охватит близлежащие ткани организма – область анального отверстия и паховые складки. Чтобы определить причину снижения иммунитета и последующего возникновения вульвита, следует сдать анализы, описанные выше, которые позволят с уверенностью исключить такие недуги как ВИЧ, нарушения работы щитовидной железы, сахарный диабет.
Основная проблема течения болезни во время беременности заключается в том, что большинство современных медицинских препаратов опасно принимать в этот период. Таким образом, женщине придется мучиться с вульвитом до самого рождения ребенка. Однако не стоит забывать о народных средствах, лечение которыми можно обсудить с лечащим врачом.
Лечение вульвита при беременности
Лечение вульвита следует осуществлять под строгим наблюдением врача. Процедуры оздоровительного характера и соответствующие лекарственные средства для повышения иммунитета должны назначаться после проведения анализов, а выполнять все терапевтические мероприятия нужно только в соответствии с указаниями доктора.
В том случае, если вульвит не вылечен, есть высокая вероятность заражения ребенка при родах кокками. Поскольку данное заболевание вкупе с пониженным иммунитетом вызывает острый воспалительный процесс, лечение следует осуществлять при помощи антибиотиков и противогрибковых препаратов.
По материалам nmedicine.net
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.

 инфицирование вирусом папилломы человека и простого герпеса;
инфицирование вирусом папилломы человека и простого герпеса;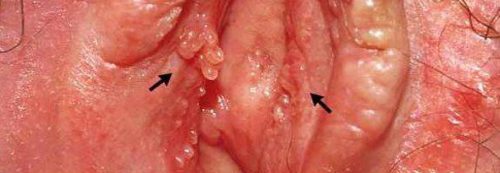
 обогащение рациона свежими овощами, фруктами и ягодами;
обогащение рациона свежими овощами, фруктами и ягодами;