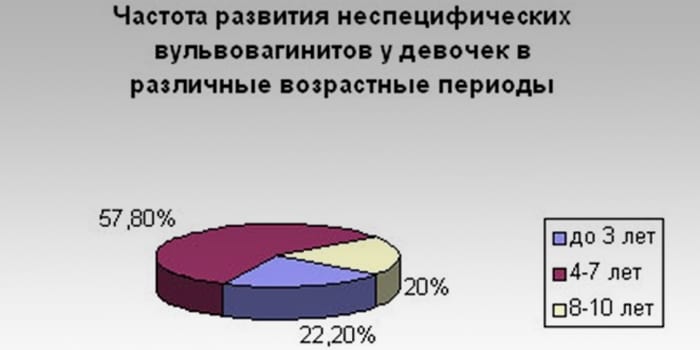
Как ни печально об этом говорить, но женские проблемы подстерегают девочку с момента ее рождения. Вульвиты у девочек занимают верхнюю строку в списке гинекологических заболеваний и достигают 70%. Наиболее уязвимая категория девочек по данной патологии это девочки в возрасте 1 – 9 лет. Данная патология требует немедленного лечения, так как не только доставляет массу неудобств и беспокойства ребенку, но и грозит развитием серьезных осложнений, которые могут отразиться в будущем на сексуальной и репродуктивной функциях.
Под вульвой имеются в виду наружные половые органы, к которым относятся малые и большие половые губы, наружное отверстие мочеиспускательного канала, клитор и преддверие влагалища. В случае воспаления вульвы говорят о вульвите. Вульвит редко протекает как самостоятельное заболевание и часто сочетается с воспалительным процессом влагалища, поэтому данная патология носит название вульвовагинита.
В зависимости от продолжительности заболевания вульвиты делятся на:
- острые (протекают до 1 месяца)
- подострые (до 3 месяцев, чередуясь периодами обострения и ремиссии)
- хронические
В зависимости от возрастной категории выделяют следующие виды заболевания:
- воспаление вульвы в период младенчества (от 0 до 12 месяцев);
- воспаление вульвы и влагалища в детский период (от 1 до 8 лет)
- воспаление вульвы и влагалища в препубертатном возрасте (от 8 лет до наступления менархе);
- воспаление вульвы и влагалища пубертатного возраста (после наступления менархе).
Также данная патология может быть инфекционного (вызванного патогенными и условно-патогенными микробами) и неинфекционного генеза (травма, в том числе и введение инородного тела в вагину, ожог, аллергия или нарушение обменных процессов).
Инфекционные воспаления вульвы подразделяются на неспецифические, которые вызывает условно-патогенная микрофлора и специфические.
Кроме того, вульвиты делятся на первичные, когда инфицирование вульвы обусловлено извне поступивших микробов и вторичные, при наличии в организме девочки других очагов инфекции (кариозные зубы, тонзиллит, отит и прочее).
Высокая вероятность развития заболевания у девочек обусловлена анатомо-физиологическими особенностями вульвы. В момент рождения и несколько часов после него влагалище ребенка остается стерильным и только к 5 – 7 дню жизни заселяется условно-патогенной микрофлорой. Реакция влагалищного содержимого девочки до начала полового созревания остается щелочной или нейтральной, так как в микрофлоре влагалища отсутствуют лактобактерии, вырабатывающие молочную кислоту.
Отсутствие молочной кислоты во влагалищном содержимом снижает местную защиту от инфекционных агентов, а сниженное количество потовых и сальных желез на коже вульве, неполное смыкание половой щели, нежная и ранимая кожа наружных половых органов увеличивают риск развития воспаления вульвы.
Причиной первичного неспецифического вульвита является условно-патогенные микроорганизмы, которые в небольшом количестве обитают во влагалище (простейшие и дрожжевые грибы, анаэробы, протей и прочие).
- Повторение эпизодов неспецифического воспаления вульвы характерно для девочек, которые страдают хроническими соматическими заболеваниями (патология мочевыделительной системы, гормональные заболевания: сахарный диабет, гипотиреоз, болезни крови и т. д.).
- Отмечено, что частота воспалительных процессов наружных половых органов возрастает у детей, часто болеющих заболеваниями носоглотки (ангина и хронический тонзиллит, риниты, ОРВИ).
- Кроме того, неспецифический инфекционный вульвит могут спровоцировать гельминты (в частности острицы),
- проникновение в вагину инородных тел во время игры (песок, насекомые, травинки).
- Факторы, которые ослабляют иммунную защиту организма , также играют роль в развитии заболевания (антибиотикотерапия, недостаток витаминов, иммунодефицитные состояния).
Отдельно следует выделить причины аллергического вульвита (или атопического).
- его развитию способствуют некоторые высокоаллергенные пищевые продукты (шоколад, цитрусовые, клубника)
- средства гигиены с ароматическими добавками (мыло, прокладки)
- синтетическое белье
- у девочек младенческого возраста возникновение заболевания провоцирует пеленочный дерматит
- чрезмерно увлечение мамы гигиеной ребенка (частые и ненужные подмывания, применение мазей, присыпок и кремов), что ведет к раздражению и нарушению целостности кожных покровов и слизистой вульвы
- несоблюдение правил гигиены и использование общих гигиенических принадлежностей (полотенца, мочалки) способствует развитию заболевания и у девочек старшего возраста
- если девочка-подросток ведет половую жизнь, не исключается и половой путь заражения
Специфическими возбудителями заболевания выступают гонококки и трихомонады, хламидии и уреаплазмы, туберкулезная и дифтерийная палочка, вирус генитального герпеса и папилломовирусная инфекция, грибы и возбудители детских инфекций (корь, скарлатина и ветряная оспа).
У новорожденных девочек воспаление вульвы может быть обусловлено заражением ребенка при прохождении в родах через инфицированные родовые пути матери либо трансплацентарное заражение.
Острый вульвит развивается, когда на поврежденную слизистую (опрелость или механическое воздействие, термические или химические ожоги) или вследствие смачивания наружных половых органов инфицированной мочой, а также при имеющемся инородном теле в вагине, попадают инфекционные агенты. Следует отметить, что воспаление вульвы и/или влагалища неинфекционной этиологии существуют короткое время, так как в скором будущем происходит заселение микроорганизмами очагов первичного неинфекционного процесса.
К основным симптомам вульвита относят зуд и жжение больших и малых половых губ, истечение из влагалища слизисто-гнойного, в тяжелых случаях гнойного отделяемого. Описанные признаки значительно ухудшают общее состояние ребенка, девочка становится плаксивой и раздражительной, у нее нарушается сон и аппетит. В случае тяжелого течения повышается температура тела, присоединяются боли в животе, а пальпация регионарных лимфоузлов (паховые).
Поставить верный диагноз позволяет осмотр наружных половых органов. В случае острого воспаления вульвы явно видны покраснение и отек больших и малых половых губ, которые могут распространяться на промежность и даже внутреннюю поверхность бедер.
Постоянное истечение гнойного отделяемого из вагины приводит к мацерации (ткани вульвы размягчаются, разрыхляются и набухают) слизистой, что усугубляет состояние девочки. Патогномичным признаком являются бели, которые имеют характерные проявления для каждого типа возбудителя, и помогают провести дифференциальную диагностику.
Так, в случае трихомонадного воспаления вульвы возникают зуд, отечность вульвы и влагалища, а также жидкие и пенистые желтого цвета выделения. О кандидозной природе заболевания свидетельствует значительный зуд вульвы, ее покраснение и творожистые или крошковатые выделения белого цвета, плотно спаянные со слизистой. В случае воспалительного процесса вульвы, обусловленного кишечной палочкой появляются вязкие выделения желто-зеленого цвета, с неприятным запахом (запах фекалий). Выраженное воспаление, значительный зуд и жжение приводит к появлению на вульве мелкоточечных кровоизлияний и изъязвлений. Ребенок стремится расчесывать пораженное место, что провоцирует образование язв значительных размеров и появление кровянисто-гнойных выделений.
При отсутствии лечения и длительно существующем остром процессе он переходит в хроническую стадию, что характеризуется лишь патологическими белями в небольшом количестве и ослаблением субъективных симптомов.
- Диагностика заболевания начинается со сбора анамнеза и жалоб.
- Тщательно изучается соматическое состояние ребенка и факторы, которые создают фон для активизации условно-патогенной микрофлоры и развития вульвита/вульвовагинита (ожирение и экссудативный диатез, обменные нарушения, аллергия к пищевым и непищевым агентам, неправильная или несоблюдение гигиены и т. д.).
- Проводится гинекологический осмотр, во время которого выявляются отек и гиперемия наружных половых органов, их мацерация и изъязвления, бели гнойного, творожистого, пенистого или кровянистого типа с неприятным запахом.
- Ректоабдоминальное исследование позволяет пропальпировать инородные тела во влагалище.
- В обязательном порядке проводится вагиноскопия (осмотр стенок влагалища через неповрежденную плеву), при необходимости во время процедуры из влагалища удаляются инородные тела.
- Так как заболевание часто сочетается с воспалением мочевыводящих путей, показано исследование мочи (общий анализ, моча по Нечипоренко и моча на бактериологический посев).
- Также назначаются общий анализ крови, кал на яйца гельминтов и УЗИ органов малого таза.
- Для установления типа возбудителя производится забор мазков на микрофлору из влагалища и уретры и бактериологический посев влагалищного отделяемого на чувствительность к антибиотикам.
- При подозрении на воспаление вульвы специфической этиологии назначается ПЦР и серологическое исследование на половые инфекции.
- Также показано определение сахара крови.
При наличии показаний назначаются консультации узких специалистов: детского аллерголога, эндокринолога, гастроэнтеролога и других.
Лечение вульвита у девочек включает ряд определенных мероприятий и зависит от этиологического фактора, приведшего к возникновению заболевания:
Всем девочкам с острым процессом показан постельный режим, а в тяжелых случаях госпитализация. Временно меняют рацион питания, повысив количество ощелачивающих продуктов (свежие, вареные и тушеные овощи, молоко, минеральные воды). Долю кислотообразующих продуктов и пряностей следует уменьшить (жареное мясо, крепкие бульоны из мяса и рыбы, приправы и копчености, маринованные и квашеные продукты, лимоны, томаты).
При атопическом вульвите назначается гипоаллергенная диета, которая исключает употребление высокоаллергенных продуктов (морепродукты, яйца и цитрусовые, изделия с шоколадом и медом, грецкие орехи, клубника).
Местная терапия направлена на ликвидацию отека и покраснения наружных половых органов, устранения зуда и жжения и заключается в использовании дезинфицирующих средств, которые назначаются в виде примочек, орошений и сидячих ванночек.
Из лекарственных трав широко применяются настои (1 столовая ложка на литр кипящей воды) из ромашки и шалфея, череды и календулы, чистотела и эвкалипта, зверобоя, коры дуба и крапивы. Жидкость в ванночке должна быть теплой, продолжительность процедуры составляет 10 – 15 минут (3 раза в день).
Из медицинских антисептиков для местной терапии применяют водный раствор фурациллина, перманганата калия (бледно-розового цвета), хлоргексидина, хинозола, мирамистина. Эффективно смазывание участков пораженной кожи масляным раствором хлорофиллипта, сангивиритином (1% мазь), мазями с антибиотиками (детям антибиотики назначаются только в тяжелых случаях). Применяются следующие мази при вульвите: мазь тетрациклиновая (старше 8 лет), эритромициновая, олететриновая.
При выявлении возбудителя заболевания и его чувствительности к антибактериальным средствам назначаются соответствующие препараты для приема внутрь.
При кандидозном воспалении показан прием антимикотических средств (флуконазол, леворин, итраконазол), местно применяют обработку пораженных участков тетраборатом натрия (бура) в глицерине, клотримазоловой, декаминовой и другими противогрибковыми мазями. Предварительно вульву обрабатывают 4% раствором соды.
В случае выявления трихомонад назначается метронидазол, орнидазол или тинидазол (доза подбирается с учетом возраста девочки) на 7 – 10 дней. Длительно текущий рецидивирующий трихомонадный вульвит применяют вакцину солкотриховак (3 инъекции по 0Б5 мл через 2 недели, а затем через 12 месяцев повторное введение 0,5 мл один раз).
При выявлении в мазке гонококков лечение проводит венеролог, препаратами выбора являются антибиотики группы цефалоспоринов (цефтриаксон). Микоплазменные и хламидийные вульвиты лечат антибиотиками широкого спектра действия (джозамицин, сумамед, доксициклин).
Особое внимание следует уделять интимной гигиене. В легких случаях воспаления гигиенические процедуры помогут справиться с заболеванием без применения лекарственных препаратов.
- Следует обмывать промежность после каждого посещения туалета (помнить о направления движений: спереди назад).
- Смена трусов дважды в день, а пеленок и памперсов у детей грудного возраста сразу после их загрязнения.
- Белье тщательно стирать (желательно гипоаллергенным порошком) и дополнительно прополаскивать.
- Использование мыла у девочек старшего возраста допускается не чаще одного раза в день (мыло должно быть рН-нейтральным).
- Отказаться от ароматических присыпок, масел и прочих средств у грудных детей.
- Выбирать белье для девочек из натурального хлопка и белого цвета (не содержит красителей).
- У ребенка должны быть личные предметы гигиены (полотенца, мочалки).
При лечении данного заболевания в обязательном порядке назначаются десенсибилизирующие средства, которые уменьшают отек тканей, снимают зуд и воспаление (супрастин, диазолин, препараты кальция).
В случае аллергического вульвита антигистаминные препараты включают в состав мазей для местной терапии.
- седативных средств (валериана, пустырник)
- ферментов (хилак-Форте, вобэнзим, бактисубтил) для нормализации работы кишечника
- витаминов (А, Е, С и группы В)
- иммуномодуляторов (иммунал, нуклеинат натрия)
- индукторов интерферона (циклоферон, неовир)
Если заболевание носит рецидивирующий характер, показано местное применение эстрогенов (эстриол, фолликулин), которые ускоряют репаративные процессы и увеличивают концентрацию гликогена в эпителии слизистых.
После снятия острых явлений изменяют рацион питания, в котором должны присутствовать кисломолочные продукты, что необходимо для восстановления биоценоза влагалища и кишечника.
При назначении антибиотикотерапии дополнительно рекомендуется прием антигрибковых препаратов.
Терапия воспалительного процесса наружных половых органов должна проводиться с одновременным устранением очага инфекции (терапия ОРВИ, заболевания почек, санация кариозных зубов).
Отдельно следует сказать о вульвите, обусловленного гельминтами и инородным телом во влагалище. Лечение вульвовагинита на фоне энтеробиоза (острицы) должно начинаться с назначения антигельминтозных средств (пирантел, пиперазин).
В случае вульвовагинита, обусловленного инородным телом во влагалище его необходимо удалить с последующим промыванием влагалища через специальный катетер растворами антисептиков. Удаление инородного тела производят при вагиноскопии или через прямую кишку, подталкивая его ко входу во влагалище, а затем захватив зажимом.
Отказ от лечения приводит к развитию следующих осложнений:
- синехии малых срамных губ (отложения фибрина на слизистой малых половых губ приводит к их слипанию и сращению, что требует хирургического лечения);
- атрезия влагалища (склеивание слизистой малых половых губ и влагалища, а затем их сращение);
- цистит – переход воспаления на мочевик, что сопровождается болью, расстройством мочеиспускания и жжением;
- образование рубцов на месте бывших язв в будущем ведут к проблемам в сексуальной жизни;
- имбибиция – наружные половые органы приобретают синюшный цвет (при хроническом процессе), причем пигментация может сохраняться длительное время или пожизненно, что приводит к развитию комплексов и проблемам в половой жизни.
По материалам zdravotvet.ru
Вульвит у девочек – острое или рецидивирующее воспаление слизистой оболочки, выстилающей наружные половые органы. Вульвит у девочек проявляется зудом и жжением в области вульвы, отечностью и гиперемией половых губ и окружающей кожи, выделениями различного характера из половых путей. Диагноз вульвита у девочек ставится на основании данных осмотра, вульво- и вагиноскопии, микроскопии мазка, бактериологического посева выделений из половых органов, ПЦР соскоба и др. Местная терапия вульвита у девочек включает сидячие ванночки, УФО вульвы, применение мазей; системная терапия определяется этиологией воспалительного процесса.
Вульвит у девочек – воспалительный процесс в области наружных гениталий, в который вовлекаются половые губы, клитор, наружное отверстие уретры, преддверие влагалища. В детском возрасте нередко наблюдается сочетанное воспалительное поражение вульвы и влагалища – вульвовагинит. У девочек от 1 года до 8 лет вульвиты и вульвовагиниты занимают первое место в структуре гинекологической патологии. Воспалительные процессы составляют 65-70% случаев всех заболеваний половых органов в детской гинекологии. Рецидивирующие вульвиты и вульвовагиниты у девочек могут послужить причиной нарушений менструальной, половой, репродуктивной функций в зрелом возрасте. Кроме этого, длительное и вялотекущее воспаление может нарушать согласованное взаимодействие гипоталамо-гипофизарно-яичниковой системы.
К развитию вульвита у девочек предрасполагают анатомо-физиологические особенности половых органов в детском возрасте. Прежде всего, следует отметить, что половые пути новорожденных девочек стерильны; на 5-7 день жизни слизистая заселяется условно-патогенной микрофлорой. В первые годы жизни содержимое влагалища скудное, имеет слабощелочную или нейтральную реакцию (рН 7,0); в мазке обнаруживаются лейкоциты смешанная флора (палочковая и кокковая), отсутствуют лактобациллы. К началу полового созревания (8-9 лет) появляются лактобактерии, эпителий влагалища начинает вырабатывать гликоген, реакция влагалищной среды становится кислой (рН 4,0-4,5). И лишь с появлением менструаций микрофлора влагалища девушек-подростков приближается по количественному и качественному составу к микробиоценозу женщин репродуктивного возраста.
Проникновение инфекции облегчают снижение местной антиинфекционной защиты, находящейся в процессе становления (уровня секреторных иммуноглобулинов А, лизоцима, фагоцитоза, системы комплемента), недостаточные бактерицидные функции кожи, гормональный покой.
Непосредственной причиной вульвита у ребенка чаще всего выступает инфекция: неспецифическая (условно-патогенная аэробная и анаэробная флора, вирусы, дрожжевые грибки, простейшие) или специфическая (гонококки, хламидии, микобактерии туберкулеза, дифтерийная палочка и др.). Специфическая инфекция в детском возрасте может передаваться различными путями: в раннем возрасте преобладающим является бытовой путь (при несоблюдении гигиены, через предметы ухода и места общего пользования); у девушек, имеющих опыт сексуальных отношений – половой путь. Вульвит у новорожденных девочек может быть обусловлен трансплацентарным заражением или инфицированием в родах, при прохождении ребенка через обсемененные родовые пути.
Нередко вульвит у девочек развивается вследствие глистной инвазии (энтеробиоза), попадания инородного тела (травинок, песчинок, насекомых, посторонних предметов), мастурбации, нарушения реактивности организма при вторичной инфекции (например, дифтерии зева, хроническом тонзиллите, кариесе и др.).
Возникновению микотического вульвита у девочек способствует лечение антибиотиками, гиповитаминозы, иммунодефицит, эндокринные нарушения (в первую очередь, сахарный диабет). Вульва и влагалище у девочек может поражаться вирусами гриппа, герпеса, парагриппа, аденовирусом, цитомегаловирусом, папилломавирусом и др. Реже у девочек наблюдается аллергический (атопический) вульвит, как реакция на некоторые алиментарные факторы (цитрусовые, шоколад и пр.), ароматные сорта мыла или моющие средства с добавками, гигиенические прокладки. У грудничков причиной воспаления может послужить пеленочный дерматит.
Поддержание вульвита может определяться аномалиями строения гениталий девочки (низким расположением отверстия уретры, отсутствием задней спайки, зиянием половой щели, аномалиями развития наружных половых органов), а также функциональными особенностями (нейрогенным мочевым пузырем, влагалищно-уретральным рефлюксом). Свою роль в течении вульвита у девочек играет постоянное ношение подгузников, микротравмы наружных гениталий тугим бельем, несоблюдение интимной гигиены, неправильная техника подмывания ребенка.
Слизистая половых органов у девочек очень тонкая и ранимая, поэтому частое и усердное подмывание, особенно с мылом, может легко приводить к нарушению целостности эпителиальных покровов, снижению местного иммунного барьера и развитию вульвита.
Вульвит у девочек может иметь острое (до 1 месяца), подострое (до 3 месяцев) и хроническое течение (более 3 месяцев). В зависимости от причинного фактора, вульвиты у девочек делятся на инфекционные и неинфекционные.
Инфекционные вульвиты у девочек, в свою очередь, представлены неспецифическими воспалениями (вызванными условно-патогенной флорой, в норме присутствующей на вульве ребенка) и специфическими воспалительными процессами (гонорейным, хламидийным, трихоманадным, герпетическим, уреаплазменным, дифтерийным, туберкулезным и др.).
К числу первично-неинфекционных вульвитов у девочек относят случаи заболевания, связанные с инородными телами, глистной инвазией, онанизмом, изменением реактивности организма при сахарном диабете, дисметаболической нефропатии, дисбактериозе кишечника, аллергических заболеваниях, острых вирусных и детских инфекциях.
Чаще всего у девочек дошкольного возраста встречаются неспецифические вульвиты, имеющие хроническое течение.
Признаки острого вульвита у ребенка характеризуются покраснением и отеком половых губ и клитора. Гиперемия и мацерация могут распространяться на кожу лобка, паховой области и бедер. При вульвите девочек беспокоят зуд и жжение в промежности, усиливающиеся при мочеиспускании, прикосновениях, движениях. Маленькие дети выражают свои физические ощущения беспокойством и плачем; девочки постарше постоянно трогают и расчесывают половые органы, жалуются на дискомфорт, зуд, болезненность. Иногда, особенно при специфических формах вульвита у девочек, на слизистой половых органов появляются эрозии и язвочки.
Характерным симптомом вульвита и вульвовагинита у девочек служит наличие выделений из половых путей (белей). Выделения могут носить различный характер: чаще они водянистые и прозрачные, но могут быть кровянистыми или гнойными. Так, при вульвите, вызванном кишечной палочкой, у девочек появляются выделения желто-зеленого цвета с неприятным фекальным запахом. При стафилококковом вульвите у девочек бели желтые и вязкие, при кандидозном вульвите – белые, густые, творожистой консистенции.
В некоторых случаях вульвит у девочек может сопровождаться общей симптоматикой — температурной реакцией, увеличением лимфоузлов. Поведение ребенка становится нервозным, отмечается плохой сон, раздражительность, плаксивость, повышенная возбудимость. При вульвите, вызванном острицами, у девочек отмечается гиперемия и утолщение анальных складок, боли в животе, снижение аппетита.
При хроническом вульвите у девочек гиперемия и отек уменьшаются; сохраняются зуд и выделения из половых путей. Рецидивирующее течение вульвита у девочек часто сопровождается осложнениями: синехиями малых половых губ, атрезией влагалища, уретритом, циститом, эрозией шейки матки, имбибицией (изменением цвета вульвы).
Вульвит у девочек может быть диагностирован педиатром, однако дальнейшее обследование и наблюдение ребенка должно осуществляться детским гинекологом. Для выяснения этиологии вульвита у девочек важно изучение анамнеза (сопутствующих заболеваний, провоцирующих моментов) и жалоб.
При осмотре половых органов выявляется гиперемия и отечность вульвы, мацерация слизистой, выделения из половых путей. Диагностике вульвита и вульвовагинита у девочек помогают инструментальные методы исследования – вульвоскопия и вагиноскопия. Особенно незаменима вагиноскопия для удаления инородных тел влагалища.
Для определения этиологии вульвита у девочек проводится микроскопическое исследование мазка и бактериологический посев выделений на микрофлору и чувствительность к антибиотикам. При подозрении на специфическую природу вульвита у девочек выполняются исследования соскобов методом ПЦР. В обязательном порядке исследуются общий анализ мочи и крови, сахар крови, общий и аллергенспецифические IgE, бакпосев мочи, соскоб на энтеробиоз, анализ кала на яйца гельминтов, кал на дисбактериоз.
При необходимости ребенка консультируют другие детские специалисты: детский эндокринолог, детский аллерголог, детский гастроэнтеролог и др.
Терапия вульвита у девочек направлена на купирование воспалительного процесса и устранение причины заболевания. Особенное внимание уделяется гигиене половых органов: проводятся сидячие ванночки с настоями трав (ромашки, календулы, зверобоя и др.), обмывание наружных половых органов антисептиками (р-ром марганцовки, фурациллина), санация влагалища с помощью тонкого влагалищного ирригатора. Для устранения зуда и дискомфорта рекомендуются противовоспалительные мази и свечи, седативные препараты.
При бактериальных вульвитах у девочек показано назначение антибактериальных препаратов; при грибковых — противогрибковых средств внутрь и местно в виде мазей и кремов. При вульвовагините, обусловленном наличием инородного тела, производится его удаление. В случае глистной инвазии ребенку показана дегельмитизация. В комплексе лечения вульвита у девочек необходимо проведение санации хронических очагов инфекции. В качестве общеукрепляющей терапии применяют поливитамины, иммуномодуляторы, эубиотики. При выраженном зуде или аллергической реакции назначают антигистаминные средства.
Из методов физиотерапии при вульвите у девочек хорошо зарекомендовали себя УФО вульвы, ультрафонофорез с гелями, мазями и растворами антисептиков, дарсонвализация.
Вопросы профилактики вульвита требуют воспитания правильных гигиенических навыков у молодых родителей и самих девочек. Гигиену половых органов у девочек следует осуществлять ежедневно – обязательно после дефекации и перед сном. Уход за наружными гениталиями включает омывание вульвы, области промежности и ануса водой в направлении спереди назад. Использовать нейтральное детское мыло (рН 7,0) рекомендуется не чаще 2-3 раз в неделю. Девочки должны иметь отдельные банные принадлежности (мочалки, полотенца).
Для предупреждения вульвита у девочек и девушек следует отказаться от ношения синтетического нижнего белья, облегающей тесной одежды; своевременно заменять гигиенические прокладки, следить за полноценным питанием детей, лечить сопутствующую патологию и т. д.
По материалам www.krasotaimedicina.ru
Воспаление внешних половых органов встречается в 65-70% случаев гинекологических инфекционных заболеваний у девочек от 1 до 8 лет. Груднички и подростки реже страдают от этого патологического явления. Вульвит вызывается патогенными микроорганизмами: простейшими, грибками, вирусами, бактериями, гонококками, хламидиями.
При этой болезни воспаляются внешние женские половые органы. Область поражения – половые губы, клитор, часть уретры и преддверие влагалища. Если воспаление распространяется еще и на слизистую оболочку влагалища, врачи диагностируют вульвовагинит. Патология бывает острой и рецидивирующей.
Девочки склонны к развитию болезни из-за особой анатомии половых органов и возрастных физиологических процессов.
С рождения до 8 лет во влагалище почти не вырабатывается секрет. В нем сохраняется нейтральная или слабощелочная среда (рН – 7,0). В мазке присутствуют лейкоциты, обнаруживаются палочки и кокки, а лактобациллы не приживаются. В таких условиях борьба с патогенной микрофлорой затруднена. Когда инфекция попадает на половые органы, местная биота оказывает ей слабое сопротивление.
В 8-9 лет слизистая влагалища начинает синтезировать гликоген, в нем появляются лактобактерии. Внутренняя среда окисляется – рН уменьшается до 4,0-4,5.
С появлением менструаций в микрофлоре появляется больше полезных микроорганизмов, благодаря чему сопротивление бактериальной, вирусной, грибковой инфекции усиливается.
Вульвит доставляет ребенку сильный дискомфорт, что сказывается на общем состоянии. Запущенное воспаление распространяется на влагалище, шейку матки. Со временем на слизистых оболочках возникают язвы.
Вульвит у грудного ребенка становится причиной синехий – сращения малых половых губ.
Переход болезни в хроническую форму опасен тем, что инфекция может подняться вверх и охватить внутренние половые органы. Вялотекущие патологические процессы становятся причиной женского бесплодия. У девочки может измениться цвет тканей вульвы, возникнуть атрезия влагалища (сращение стенок), цистит, уретрит, эрозия шейки матки.
По механизму возникновения выделяют две формы вульвита:
- Первичная – следствие несоблюдения правил гигиены, механической/химической травмы, снижения защитных сил организма.
- Вторичная – развивается на фоне других воспалительных процессов половых органов, инфекционных и системных заболеваний.
Вульвит у детей классифицируется по этиологии:
- Специфический. Болезнь вызывают инфекционные агенты, попадающие в организм при контакте с больными людьми или использовании их предметов быта. Специфические возбудители: хламидии, гонококки, туберкулезные микобактерии, дифтерийная палочка.
- Неспецифический вульвит. Его вызывают неспецифические инфекционные факторы – условно-патогенная микрофлора, которая есть на вульве у каждой девочки. Она развивается при создании благоприятных условий. К ней относятся бактерии, вирусы герпеса, грибки, одноклеточные. Воспаление также вызывается травмами половых органов, попаданием чужеродного предмета во влагалище, глистной инвазией. Вульвит является следствием сахарного диабета, дисметаболической нефропатии, дисбактериоза, аллергии.
По характеру течения заболевание делится на три формы:
- Острый вульвит – длится до 30 дней. Воспаление возникает резко, симптомы ярко выраженные.
- Подострый – продолжается до 90 дней. Это переходная форма между острой и хронической формой. Симптоматика менее выражена.
- Хронический – длится больше 90 дней. Процесс вялотекущий, симптомы слабо выражены.
Симптомы не отличаются у детей разных возрастов. Разница наблюдается только в поведении девочки. Маленькие детки выражают свои ощущения плачем, беспокойством, капризами по любому поводу, нервозностью. Ребенок, заболевший вульвитом, плохо спит, у него пропадает аппетит.
Девочки постарше часто трогают, расчесывают половые органы, жалуются на зуд, болезненность.
Выраженность заболевания зависит от его тяжести. Легкая форма быстро проходит, не доставляя девочке сильного дискомфорта. Такое заболевание не перетекает в хронический вульвит.
Если воспаление вызвано специфическими возбудителями, оно проходит в тяжелой форме и плохо переносится ребенком.
Заболевание проявляется такими симптомами:
- Увеличение, раздражение, покраснение половых губ у ребенка.
- Гиперемия вульвы (отек), которая в дальнейшем переходит на паховую область, лобок, бедра.
- Учащение мочеиспускания.
- Зуд, жжение, которые усиливаются при пальпации, передвижении, мочеиспускании.
- Появление язв на вульве и промежности, если ребенок сильно расчесывает пораженную область.
- Выделения из влагалища – водянистые, прозрачные при неосложненном вульвите; желто-зеленые при заражении кишечной палочкой; белые, творожистые при грибковой инвазии; желтые и вязкие при стафилококковой инфекции; в запущенных случаях в выделениях есть кровь и гной.
- Зловонный запах от половых органов – возникает при бактериальных формах вульвита.
- Температура, увеличение лимфоузлов.
- Общая слабость, быстрая утомляемость.
- Если детский вульвит у девочки спровоцирован гельминтами, у нее возникают боли в животе, утолщаются, краснеют и отекают анальные сладки, пропадает аппетит.
Покраснение вульвы у девочек спадает, ткани менее отечны. Общее состояние нормализуется, капризность и нервозность проходят. Зуд и выделения из влагалища остаются. При ослаблении иммунитета болезнь обостряется.
С каждым следующим рецидивом повышается риск развития осложнений.
Патогенная микрофлора вызывает воспаление наружных половых органов и влагалища при создании для нее благоприятных условий. Факторы, способствующие развитию вульвита:
- Анатомические особенности – приоткрытость больших половых губ, нейтральный рН влагалища, рыхлые и легко травмируемые слизистые оболочки.
- Функциональные сбои – нейрогенный мочевой пузырь, влагалищно-уретральный рефлюкс.
- Несоблюдение правил личной гигиены – ежедневное подмывание с мылом меняет кислотность влагалища в щелочную сторону. Редкие гигиенические процедуры и длительное ношение несвежего, слишком тугого белья усугубляют ситуацию. Неправильное подмывание, когда движения руки направляются от ануса к половым органам, тоже способствует развитию вульвита.
- Редкая смена подгузников. Рекомендуется надевать чистый памперс каждые три часа, в идеале – всякий раз после мочеиспускания. Некачественные материалы подгузника меняют рН внутренней среды влагалища, создают благоприятные условия для развития инфекции.
- Глистные инвазии. Аскариды и острицы выделяют токсичные продукты жизнедеятельности и откладывают яйца, которые попадают в область гениталий и вызывают вульвит.
- Сопутствующие патологии. Грипп, бронхит, пиелонефрит, пневмония и другие заболевания ослабляют иммунитет, из-за чего микрофлора влагалища не может противостоять условно-патогенным бактериям. Вульвит – нередкий спутник заболеваний, которые лечатся антибиотиками.
- Переохлаждение, перегревание. Механизм развития вульвита такой же, как и в вышеописанной причине.
- Заражение патогенными микроорганизмами. Происходит при использовании общих предметов гигиены, попадании инородных тел во влагалище, травмировании вульвы.
- Заболевание беременной женщины. В 1% случаев патология передается внутриутробно трансплацентарным путем. Диагностируется вульвовагинит у новорожденных – передача возбудителей происходит через зараженные родовые пути.
- Частые аллергические реакции. Атопический вульвит развивается, если организм чувствителен к некоторой пище, средствам гигиены, стиральному порошку, лекарствам, материалам одежды.
Девочку с подозрением на вульвит отводят на осмотр к детскому гинекологу. Врач осматривает ребенка на кушетке. Иногда девочке нужны дополнительные консультации аллерголога, гастроэнтеролога, эндокринолога. Диагностические методы и анализы:
- вагиноскопия, вульвоскопия – оценка состояния наружных половых органов, эпителия влагалища, которая проводится с помощью детских влагалищных зеркал и световолоконной оптики;
- общие анализы мочи, крови, определение уровня сахара в плазме;
- бакпосев мочи;
- кал на дисбактериоз, яйца глистов, соскоб на энтеробиоз;
- изучение мазка по микробиологическим показателям, бактериальный посев выделений на микрофлору и резистентность к антибиотикам;
- ПЦР-анализ соскобов – проводится при подозрении на специфические возбудители;
- определение аллергенов в крови.
Задачи терапии – снять воспалительный процесс и устранить возбудителя. Схема лечения зависит от причины вульвита. Составляющие терапии:
- Местная обработка антисептиками – половые органы обмывают слабым раствором марганцовки, Фурацилином, Мирамистином, Хлоргексидином. Препараты уменьшают количество патогенных микроорганизмов на тканях.
- Устранение воспаления. Для этого наружные половые органы обрабатывают мазью Гидрокортизон, принимают антигистаминные препараты. Этот и вышеописанный пункт помогают устранить гиперемию, жжение и зуд.
- Борьба с возбудителем.
- Нормализация общего состояния. Пациентке выписывают витаминно-минеральные комплексы, ферментативные средства для пищеварительного тракта. Проводятся меры по укреплению иммунитета. Хорошие результаты дают физиотерапевтические методы – ультрафонофорез вульвы, дарсонвализация, светолечение ультрафиолетовыми лучами (УФО).
Препараты для системного и местного использования зависят от природы вульвита:
- Кандидозный (грибковый). Внутрь принимают антимикотики – Флуконазол, Леворин. Вульва обрабатывается Клотримазолом.
- Бактериальный. Пациентке показаны антибиотики, которые подбираются врачом в зависимости от конкретного возбудителя. Препараты широкого спектра действия – Цефтриаксон, Сумамед, Доксициклин. Вульву обрабатывают мазями – Тетрациклином (после 8 лет), Эритромицином.
- Вирусный. Специалист выписывает мазь для местного применения Ацикловир. В период между рецидивами применяются ректальные свечи Интерферон. Пациентки с тяжелой формой болезни проходят специфическую иммунизацию.
- Вульвит на фоне заражения глистами. Девочке дают Пирантел, Вермокс, Декарис.
Девочка или ее мама выполняет все предписания врача. Дополнительные меры по домашнему лечению вульвита:
- Ежедневная гигиена проводится дважды в день и после дефекации. Подмывать ребенка нужно по направлению от вульвы до ануса. Мылом пользуются не чаще двух раз в неделю.
- На период лечения нижнее белье желательно проглаживать перед использованием. Меняют трусики утром, вечером. Маленьким девочкам новый подгузник надевают раз в 2 часа, организовывают воздушные ванны.
- Из рациона нужно убрать сладости и продукты, способствующие бродильным процессам. Они создают внутреннюю среду, благоприятную для грибков, бактерий. Питание исключает продукты-аллергены: мед, орехи, цитрусы, куриные яйца (если на них есть реакция). За день ребенок должен выпивать норму чистой воды по весу (20-25 мл на 1 кг массы тела).
Ванночки из лекарственных растений снимают гиперемию, отечность и зуд. Перед применением убедитесь, что у девочки нет аллергии на народное средство. Курс лечения – 14-21 день. Лучшие рецепты противовоспалительных ванночек и примочек:
- Залейте 1 ст. л. ромашки 400 мл кипятка. Варите смесь на водяной бане в течение 15 минут. Остудите, процедите через три слоя марли. Отваром можно обмывать вульву или приготовить тройную порцию, налить в чистый тазик и попросить ребенка посидеть в жидкости 10-15 минут. Проводите 2-3 процедуры в день.
- Залейте стаканом кипятка 3 ч. л. шалфея, по 1 ч. л. масла календулы и цветков ромашки. Дайте средству настояться 1 час в закрытой посуде. Процедите, делайте с настоем примочки утром и вечером, предварительно подогрев.
- Залейте 500 мл кипятка 2 ст. л. зверобоя продырявленного. Варите в закрытой посуде на слабом огне 5 минут. Охладите, процедите. Вечером обмывайте вульву отваром комнатной температуры.
Чтобы вульвит у девочек не возникал вовсе или не перетек в хроническую форму, необходимо с ранних лет учить ребенка, как правильно выполнять гигиенические процедуры. Меры профилактики:
- Ежедневное подмывание теплой водой и смена трусиков 2 раза в сутки.
- Использование индивидуальных предметов гигиены и чистых полотенец.
- Ношение белья из натуральных материалов, оно должно подходить по размеру.
- Стирка детских вещей гипоаллергенным порошком, тщательное полоскание.
- Отказ от облегающей одежды.
- Полноценное питание.
- Своевременное лечение инфекционных заболеваний.
По материалам mosmama.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.