Самый надежный способ профилактики — избегание движений, приводящих к удару шейки бедренной кости по вертлужной губе. Это, разумеется, невозможно в тех видах спорта, в которых производятся маховые движения ногами или сильное вращение бедра, в частности в гольфе, фигурном катании, восточных единоборствах, спортивных танцах и спортивной или художественной гимнастике.
Разрывы вертлужной губы часто случаются у малотренированных спортсменов во время маховых движений ногами, например у старшеклассниц-танцовщиц, выполняющих прыжок-разножку, или у спортсменов, выжимающих ногами тяжелые грузы без полноценной разминки. Предотвратить такие разрывы позволяет правильная организация тренировочного процесса.
У многих спортсменок встречается дисплазия вертлужной впадины, сопровождающаяся увеличением подвижности тазобедренного сустава. Это помогает гимнасткам и балеринам в их занятиях, но одновременно понижает стабильность тазобедренного сустава и предрасполагает к разрывам вертлужной губы. Разрывы вертлужной губы нередко связаны с остеоартрозом тазобедренного сустава, особенно развивающимся на фоне его дисплазии, и с синдромом бедренно-вертлужного соударения.
Боль при разрыве вертлужной губы обычно ощущается в паху или в верху бедра. Часто спортсмены, показывая больное место, обхватывают большим и указательным пальцами бедро спереди и снаружи от тазобедренного сустава так, что эти два пальца образуют собой контуры буквы С. Боль может также ощущаться сзади от тазобедренного сустава, в ягодичной области. Не исключено, что передние разрывы склонны скорее проявляться болью спереди от сустава (в паху), а задние разрывы — болью сзади от сустава (в ягодичной области).
Боль при разрыве вертлужной губы часто сочетается с механическими симптомами: щелчками или ощущением препятствия в суставе. Как и при других болезнях тазобедренного сустава, боль может иррадиировать вниз по ноге, обычно вдоль передней, реже вдоль внутренней поверхности бедра в колено.
Боль может иметь разный характер и колебаться от легкой, тупой, провоцируемой физической нагрузкой и сохраняющейся во время отдыха, до сильной и постоянной, серьезно ограничивающей повседневную активность. Мало кто из больных сильно хромает или нуждается в костылях, однако они стараются избегать определенных поз и движений (главным образом сгибания, отведения и вращения бедра), которые вызывают боль. Как правило, это влияет на их спортивную форму.
Травматический разрыв вертлужной губы в основном вызывается действием внешней силы на полностью разогнутое и повернутое наружу бедро. Часто спортсмен может указать на конкретную травму, например падение или подворачивание ноги, предшествовавшую появлению боли.
Реже болезнь развивается постепенно, и больной не может определенно указать на время ее начала. Иногда боль в паху остается после «растяжения паховых связок», которое на самом деле оказывается разрывом вертлужной губы.
Осмотр обычно позволяет отличить разрыв вертлужной губы от внутреннего типа синдрома щелкающего бедра. Больного укладывают на спину и сгибают его больную ногу, приводя бедро в положение сгибания, приведения и внутреннего вращения; болезненность этого движения указывает на разрыв вертлужной губы.
Объединив принципы, лежащие в основе проб Томаса (на сгибательную контрактуру бедра) и Мак-Марри (на разрыв мениска коленного сустава), Джозеф Мак-Карти предложил свою пробу, позволяющую оценить состояние тазобедренного сустава. Спортсмена укладывают на спину с согнутыми ногами, чтобы зафиксировать таз, после чего больную ногу разгибают, ротировав бедро наружу, а затем повторяют то же движение, ротировав бедро внутрь. При появлении болезненного щелчка проба считается положительной и указывает на разрыв вертлужной губы. О разрыве вертлужной губы может также свидетельствовать боль в паху при подъеме прямой ноги с преодолением сопротивления врача, однако это слишком неспецифичный признак, способный появляться и при других болезнях тазобедренного сустава.
Подтвердить разрыв вертлужной губы с помощью существующих методов лучевой диагностики довольно непросто. Изучают обзорную рентгенограмму таза в прямой задней проекции (для сопоставления тазобедренного сустава больной и здоровой ноги) и рентгенограмму пораженного тазобедренного сустава в положении сгибания и отведения бедра (в так называемом положении лягушки), но если у спортсмена нет дисплазии тазобедренного сустава, эти рентгенограммы, скорее всего, будут нормальными. Субхондральные кисты, возникающие на фоне старого разрыва вертлужной губы, свидетельствуют о хондромаляции или об отслойке вертлужной губы от суставного хряща. Эти кисты чаще всего располагаются в верхнелатеральной части вертлужной впадины.
Синдром бедренно-вертлужного соударения — одна из врожденных аномалий тазобедренного сустава, сопровождающаяся дистрофией и разрывами вертлужной губы. Его наиболее характерный рентгенологический признак — это так называемый симптом пистолетной рукоятки, то есть сглаженность передневерхней части шейки бедренной кости, из-за чего она кажется аномально выпуклой и вместе с головкой бедренной кости напоминает рукоятку пистолета. В этой выпуклой части шейки бывают видны костные кисты. В исследовании, проведенном в клинике Мейо, было показано, что v 87% больных с разрывами вертлужной губы обнаруживалась хотя бы одна аномалия на рентгенограммах. Это исследование включало всех больных с разрывами вертлужной губы, обследованных в клинике на протяжении 6 лет, и не ограничивалось только случаями спортивной травмы.
КТ и сцинтиграфия костей, как правило, неинформативны. Обычная МРТ не позволяет с надежностью ни подтвердить, ни опровергнуть разрыв вертлужной губы (хотя обнаружение прилежащих к губе кист можно считать довольно убедительным косвенным признаком ее разрыва). Гораздо более информативна магнитно-резонансная артрография, причем, поскольку ее результаты зависят от используемой методики, проводить ее нужно в соответствии с определенным протоколом. Магнитно-резонансную артрографию выполняют в два этапа: на первом этапе проводят артрографию тазобедренного сустава с гадолинием, а на втором — МРТ тазобедренного сустава с использованием поверхностных катушек и мощного томографа, дающего снимки с высоким разрешением. Полезно также применять специально разработанные и заложенные в компьютер протоколы для сканирования вертлужной губы: они позволяют получить серию снимков в косой сагиттальной проекции, в которой лежит шейка бедренной кости.
Высокая частота ложноотрицательных результатов при использовании методов лучевой диагностики, в том числе магнитно-резонансной артрографии, дает основание рекомендовать артроскопию тазобедренного сустава, если клиническая картина согласуется с разрывом вертлужной губы, даже если при магнитно-резонансной артрографии патологических изменений не обнаружено или если она не проводилась.
Для дифференциальной диагностики боли в тазобедренном суставе можно ввести в сустав местный анестетик под контролем рентгеноскопии: временное облегчение боли после этой процедуры свидетельствует о внутрисуставной патологии.
Сравнение диагностических методов
Основными методами диагностики внутрисуставной патологии остаются опрос и физикальное исследование — по сравнению с артроскопией (в качестве диагностического стандарта) они позволяют поставить правильный диагноз в 98% случаев. Для сравнения, МРТ дает ложноотрицательные результаты в 42% случаев и ложноположительные результаты в 10% случаев, а магнитно-резонансная артрография — соответственно в 8% и 20% случаев. Облегчение боли в ответ на введение в тазобедренный сустав местного анестетика указывает на внутрисуставную патологию с надежностью 90%, однако эта проба не специфична в отношении разрывов вертлужной губы, а охватывает все заболевания тазобедренного сустава.
В опубликованной литературе отсутствуют сведения о последствиях разрывов вертлужной губы, и риск развития тяжелого остеоартроза тазобедренного сустава после них неизвестен. По этой причине рекомендуется проводить оперативное лечение только тем спортсменам, у которых боль и снижение подвижности в тазобедренном суставе выражены настолько сильно, что препятствуют успешным занятиям спортом. Одно только наличие разрыва вертлужной губы на МРТ не должно служить показанием к операции.
Разрыв вертлужной губы обычно невозможно излечить консервативным способом. ЛФК позволяет снять мышечный спазм и исправить походку, а нестероидные противовоспалительные средства снижают воспаление и в определенной степени облегчают симптомы, однако устранить источник воспаления и полностью избавить больного от симптомов ни ЛФК, ни нестероидные противовоспалительные средства не способны. Полного излечения позволяет достичь только артроскопия.
Артроскопия тазобедренного сустава дает возможность врачу увидеть разрыв вертлужной губы и тем самым подтвердить диагноз. Цель операции состоит в том, чтобы устранить оторванную часть губы, свободно болтающуюся в суставной полости и вызывающую симптомы, как можно лучше сохранив при этом оставшуюся неповрежденной часть губы. Во время артроскопии можно также осмотреть другие структуры, способные вызывать имеющиеся у больного симптомы: суставной хрящ вертлужной впадины и головки бедренной кости, связку головки бедренной кости и суставную капсулу.
Иногда спортсменам с постоянной сильной болью в тазобедренном суставе, свидетельствующей о его воспалении, вводят в сустав глюкокортикоиды, однако, как правило, это дает лишь временный результат.
Результаты артроскопического лечения одиночных травматических разрывов вертлужной губы очень хорошие: у 80— 90% больных происходит полное выздоровление, после чего они могут вернуться в профессиональный спорт. Даже после успешной операции щелчки в суставе (особенно в определенных позициях) обычно останутся, о чем необходимо заблаговременно предупредить спортсмена.
При дистрофических разрывах, вызванных частым повторением травматичных для сустава движений, прогноз относительно возвращения к спорту довольно плохой, особенно если во время артроскопии обнаружена хондромаляция.
На некоторое время после артроскопии (от 2 дней до 2 недель) больному запрещают опираться на оперированную ногу. В первые 2—6 нед после операции проводится ЛФК, направленная на разработку сустава, а через 6— 12 нед обычно уже можно возобновлять тренировки.
В литературе очень скудно представлены сведения, касающиеся прогноза артроскопических операций у больных с костными аномалиями тазобедренного сустава. При выраженной дисплазии тазобедренного сустава, ретроверсии вертлужной впадины или синдроме бедренно-вертлужного соударения следует ожидать сохранения симптомов. Описаны хирургические способы лечения этих аномалий, в частности надацетабулярная остеотомия и остеопластика шейки бедренной кости, требующая вертельной остеотомии и вывихивания бедренной кости из тазобедренного сустава во время операции. Такое же вывихивание бедренной кости позволяет получить доступ к сложным разрывам вертельной губы по типу ручки лейки и ушить их.
Публикаций, посвященных возвращению к профессиональному спорту после операций на тазобедренном суставе, пока не выходило.
Источник: sportguardian.ru
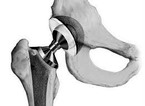
Суставная впадина тазобедренного сустава образована тазовой костью и называется вертлужной (ацетабулярной) впадиной. По краю впадины располагается вертлужная губа — волокнисто-хрящевое образование. Она увеличивает глубину впадины на 30%, повышая площадь контакта головки бедренной кости и вертлужной впадины и, таким образом, способствует стабильности сустава. Но главная функция вертлужной губы — синтез синовиальной (суставной) жидкости, которая равномерно смазывает суставной хрящ головки бедренной кости и питает его. Создавая присасывающий эффект, вертлужная губа укрепляет тазобедренный сустав. Кроме того, вертлужная губа содержит нервы, которые определяют положение головки бедренной кости в пространстве. Подробнее об анатомии тазобедренного сустава вы можете прочитать в общей статье, посвященной причинам болей в области тазобедренного сустава.
Строение тазобедренного сустава: для того, чтобы показать вертлужную губу, головка бедренной кости на рисунке «вывихнута» из сустава
Поперечный срез тазобедренного сустава: вертлужная губа, окаймляя вертлужную впадину, увеличивает площадь контакта с головкой бедренной кости
Вертлужная губа, являясь мягкотканной структурой, может разрываться. Чаще всего разрывы вертлужной губы встречаются у спортсменов. Разрывы могут быть травматические, т.е. произошедшие на фоне относительно сильной травмы, или дистрофические (дегенеративные), которые происходят на фоне хронической травматизации. Дистрофические разрывы часто встречаются в балете, а также в тех видах спорта, где требуется сильное сгибание бедра (футбол, альпинизм) или частое вращение бедра (гольф, фигурное катание, восточные единоборства).
Разорванная вертлужная губа служит причиной механических препятсвий движениям в тазобедренном суставе, что проявляется б олью в паху или ягодице, дугой охватывающей тазобедренный сустав снаружи. Боль часто сочетается со щелчками или с ощущением препятствия в тазобедренном суставе. Стоит отметить, что не всякая боль или щелчки в тазобедренном суставпе являются признаком разрыва вертлужной губы: причинами болей в тазобедренном суставе могут быть многие другие травмы и заболевания.
К дистрофическим разрывам предрасполагает аномальное строение тазобедренного сустава (дисплазия, синдром бедренно-вертлужного соударения). Например, п ри дисплазии тазобедренного сустава вертлужная губа гипертрофирована (увеличена в размерах) и склонна к разрывам. Синдром бедренно-вертлужного соударения проявляется постоянным травмированием вертлужной губы, что приводит к ее дегенерации и в конечном итоге к разрыву.
Разрывы вертлужной губы аналогичны разрывам менисков коленного сустава, но по сравниению с ними встречаются гораздо реже. Относительная редкость разрывов вертлужной губы определяет тот факт, что многие врачи вообще не знают о существованиии такого состояния. Впрочем, это и не удивительно, поскольку разрывы вертлужной губы встречаются преимущественно у спортсменов и знать о такой травме может только врач, занимающийся лечением спортсменов. С другой стороны не исключено, что разрывы вертлужной губы весьма распространены и у обычных людей, и прогресс в диагностике, в частности, распространение магнитно-резонансной томографии, позволит выявлять эту проблему не только у спортсменов.
Существует два основных варианта разрыва вертлужной губы: лоскутный и краевой отрыв. И в первом, и во втором случае поврежденный участок перестает выполнять свою функцию, болтающийся фрагмент вертлужной впадины мешает движениям, ущемляется в суставе, что, как мы уже отмечали, проявляется болью и возможными щелчками при движениях. Ковартство разрывов вертлужной губы состоит в том, что болтающийся фрагмент повреждает и соседний хрящ, покрывающий головку бедренной кости, что приводит к его хондромаляции (постепенному истончению и стиранию). Возможно, что хондромаляция в свою очередь может послужить причиной более серьезного состояния — артроза тазобедренного сустава (коксартроза), однако ученые пока еще не имеют единой точки зрения по этому поводу. Поскольку вертлужная губа окаймляет вертлужную впадину по ее окружности (за исключением участка внизу вертлужной впадины), то разрывы могут быть в разных местах. Выделяют разрывы в передней, верхней и задней частях вертлужной губы.
Основные варианты разрывов вертлужной губы. Слева — нормальная вертлужная губа, в центре — лоскутный разрыв, справа — отрыв по краю по типу «ручки лейки»
Отрыв вертлужной губы по краю по типу «ручки лейки»
Болтающийся фрагмент вертлужной губы повреждает соседний хрящ, покрывающий головку бедренной кости, что приводит к хондромаляции и артрозу тазобедренного сустава
Диагноз
Боль при разрыве вертлужной губы обычно ощущается в паху или в верхней части бедра. Часто пациенты, показывая больное место, обхватывают большим и указательным пальцами бедро спереди и снаружи от тазобедренного сустава так, что эти два пальца образуют собой контуры буквы С. Боль может также ощущаться сзади от тазобедренного сустава, в ягодичной области. Не исключено, что передние разрывы склонны скорее проявляться болью спереди от сустава (в паху), а задние разрывы — болью сзади от сустава (в ягодичной области).
Боль при разрыве вертлужной губы часто сочетается с механическими симптомами: щелчками или ощущением препятствия в суставе. Как и при других болезнях тазобедренного сустава, боль может отдавать (иррадиировать) вниз по ноге, обычно вдоль передней, реже вдоль внутренней поверхности бедра в колено.
Боль может иметь разный характер и колебаться от легкой, тупой, провоцируемой физической нагрузкой и проходящей во время отдыха, до сильной и постоянной, серьезно ограничивающей повседневную активность. Мало кто из больных сильно хромает или нуждается в костылях, однако они стараются избегать определенных поз и движений (главным образом сгибания, отведения и вращения бедра), которые вызывают боль.
Травматический разрыв вертлужной губы в основном вызывается действием внешней силы на полностью разогнутое и повернутое наружу бедро. Часто пациент может указать на конкретную травму, например падение или подворачивание ноги, предшествовавшую появлению боли. Диагноз разрыва вертлужной губы часто остается нераспознанным, и люди пытаются лечиться от «растяжения паховых связок», которое на самом деле оказывается разрывом вертлужной губы.
Реже болезнь развивается постепенно, за счет хронической травматизации, которая приводит к дегенерации вертлужной губы и в кноечном итоге к ее разрыву. В таком случае больной не может определенно указать на время начала болей, не может указать на факт травмы.
Осмотр у врача обычно позволяет отличить разрыв вертлужной губы от внутреннего типа синдрома щелкающего бедра. Больного укладывают на спину и сгибают его больную ногу, приводя бедро в положение сгибания, приведения и внутреннего вращения; болезненность этого движения указывает на разрыв вертлужной губы.
Существует и специальный тест, помогающий определить разрыв вертлужной губы. Его предложил Joseph McCarthy. Пациента укладывают на спину с согнутыми ногами, чтобы зафиксировать таз, после чего больную ногу разгибают, ротировав бедро наружу, а затем повторяют то же движение, ротировав бедро внутрь. При появлении болезненного щелчка проба считается положительной и указывает на разрыв вертлужной губы. О разрыве вертлужной губы может также свидетельствовать боль в паху при подъеме прямой ноги с преодолением сопротивления врача, однако это слишком неспецифичный признак, способный появляться и при других болезнях тазобедренного сустава.
Для подтверждения или исключения сложного диагноза разрыва вертлужной губы необходимы дополнительные методы исследования. Традиционная о бзорная рентгенограмма таза и тазобедренных суставов (для сопоставления тазобедренного сустава больной и здоровой ноги) и рентгенограмма пораженного тазобедренного сустава в положении сгибания и отведения бедра (в так называемом положении лягушки) при разрыве вертлужной губы оказываются нормальными. На них может быть обнаружена дисплазия тазобедренного сустава, которая может способствовать разрыву губы.
При застарелых разрывах могут быть изменения в кости — субхондральные кисты, которые свидетельствуют о хондромаляции или об отслойке вертлужной губы от суставного хряща. Эти кисты чаще всего располагаются в верхненаружной части вертлужной впадины.
Синдром бедренно-вертлужного соударения (импинджемент-синдром) — одна из аномалий тазобедренного сустава, сопровождающаяся дистрофией и разрывами вертлужной губы. Его наиболее характерный рентгенологический признак — это так называемый симптом пистолетной рукоятки, то есть сглаженность передневерхней части шейки бедренной кости, из-за чего она кажется аномально выпуклой и вместе с головкой бедренной кости напоминает рукоятку пистолета. В этой выпуклой части шейки бывают видны костные кисты. В исследовании, проведенном в клинике Mayo clinic, было показано, что у 87% больных с разрывами вертлужной губы обнаруживалась хотя бы одна аномалия на рентгенограммах. Это исследование включало всех больных с разрывами вертлужной губы, обследованных в клинике на протяжении 6 лет, и не ограничивалось только случаями спортивной травмы.
Компьютерная томография и сцинтиграфия костей, как правило, неинформативны.
Пожалуй, самым точным методом исследования, позволяющим выявить разрыв вертлужной губы, является магнитно-резонансная томография .Однако, к сожалению, и магнитно-резонансная томография дает высокий процент ложноотрицательных результатов (т.е. томограмма оказывается нормальной тогда, когда разрыв губы на самом деле есть). Поэтому в любом случае не стоит умалять важность осмотра врача, и на магнитно-резонансных томограммах имеют значение лишь те находки, которые коррелируют с клиническими признаками, т.е. теми особенностями, которые врач выявляет при осмотре.
Магнитно-резонансная томограмма, показывающая разрыв вертлужной губы в ее верхней части (рыжая стрелка указывает на фрагментированный характер вертлужной губы, ее неправильную форму). На этой томограмме вертлужная губа — участки темного цвета.
Для дифференциальной диагностики боли в тазобедренном суставе можно ввести в сустав местный анестетик (новокаин, либокаин и др.) под контролем рентгеноскопии: временное облегчение боли после этой процедуры свидетельствует о внутрисуставной патологии.
Точный диагноз может быть выставлен на артроскопиии — операции, при которой в полость сустава через разрез, даже скорее прокол, длиной около одного сантиметра вводят артроскоп (видеокамеру), которая позволяет осмотреть сустав изнутри и окончательно убедиться в точном диагнозе.
Основными методами диагностики внутрисуставной патологии тазобедренного сустава остаются опрос и осмотр врача — по сравнению с артроскопией (в качестве диагностического стандарта) они позволяют поставить правильный диагноз в 98% случаев. Для сравнения, магнитно-резонансная томография дает ложноотрицательные результаты в 42% случаев и ложноположительные результаты в 10% случаев. Впрочем, такие высокие цифры ошибок магнитно-резонансной томографии могут быть и обусловлены неправильной трактовкой снимков врачами лучевой диагностики, которые не всегда знакомы с разрывами вертлужной губы. Облегчение боли в ответ на введение в тазобедренный сустав местного анестетика указывает на внутрисуставную патологию с надежностью 90%, однако эта проба не специфична в отношении разрывов вертлужной губы, а охватывает все заболевания тазобедренного сустава, что еще раз подчеркивает важность грамотного осмотра врача.
Лечение
Консервативное лечение. Разрыв вертлужной губы обычно невозможно излечить консервативным способом — она практически не кровснабжается у людей старше 20 лет и потому разрывы самостоятельно не срастаются. Лечебная физкультура позволяет снять мышечный спазм и исправить походку, а нестероидные противовоспалительные средства снижают воспаление и в определенной степени облегчают симптомы боли, однако устранить источник воспаления и полностью избавить больного от симптомов ни лечебная физкультура, ни нестероидные противовоспалительные средства не способны. Однако важна и геометрия разрыва. Если разрыв небольшой, то он не будет служить причиной каскада внутрисуставных нарушений (хонромаляция и, затем, артроз тазобедренного сустава). При малых разрывах возможна самоадаптация сустава. Иногда спортсменам с постоянной сильной болью в тазобедренном суставе при разрывах вертлужной губы, свидетельствующей о воспалении сустава, вводят в сустав глюкокортикоиды (гидрокортизон, дипроспан), однако, как правило, это дает лишь временный результат. Если разрыв вертлужной губы достаточно большой, то полное излечение возможно только благодаря операции — артроскопии тазобедренного сустава.
Хирургическое лечение. К сожалению, хирургическое лечение разрывов вертлужной губы дает менее предсказуемые результаты, чем лечениеразрывов коленных менисков. Артроскопия тазобедренного сустава дает возможность врачу увидеть разрыв вертлужной губы и тем самым подтвердить диагноз. Цель операции состоит в том, чтобы удалить или пришить оторванную часть губы, свободно болтающуюся в суставной полости и вызывающую симптомы, как можно лучше сохранив при этом оставшуюся часть неповрежденной губы. Во время артроскопии можно также осмотреть другие структуры, способные вызывать боль и щелчки в суставе (суставной хрящ вертлужной впадины и головки бедренной кости, связку головки бедренной кости и суставную капсулу). В ходе операции оторванную часть вертлужной губы убирают, устраняя тем самым механическую причину болей. В некоторых редких случаях, когда имеется обширный краевой отрыв вертлужной губы, может быть выполнен артроскопический шов оторванной вертлужной губы. Эта операция выполняется по тому же принципу, что и операция Банкарта при привычном вывихе в плечевом суставе .
Артроскопия тазобедренного сустава: в полость сустава через разрез длиной 1 сантиметр введена видеокамера (артроскоп), которая позволяет осмотреть сустав изнутри и увидеть все повреждения. Показан разрыв вертлужной губы, фрагмент губы ущемляется между головкой бедренной кости и вертлужной впадиной
Артроскопический шов оторванной вертлужной губы осуществляется по тому же принципу, что и операция Банкарта при привычном вывихе в плечевом суставе
Осложнения
В опубликованной научной литературе отсутствуют достоверные сведения о последствиях разрывов вертлужной губы, и риск развития тяжелого остеоартроза тазобедренного сустава после них неизвестен. Однако, пагубное влияние разрыва вертлужной губы на хрящ, покрывающий головку бедренной кости, не исключено. По этой причине оперативное лечение рекомендуется выполнять только у спортсменов, у которых боль и снижение подвижности в тазобедренном суставе выражены настолько сильно, что препятствуют успешным занятиям спортом. Одно только наличие разрыва вертлужной губы на магнитно-резонансной томографии не должно служить показанием к операции.
Осложнения у артроскопии тазобедренного сустава такие же, как и у любой операции, проводимой под общей анестезией. Кроме того, возможны ятрогенное повреждение вертлужной губы или суставного хряща, поломка эндоскопических инструментов во время операции, тракционное повреждение нервов ноги (поскольку во время артроскопии необходимо вытягивать ногу) или непосредственное повреждение седалищного нерва или латерального кожного нерва бедра во время установки троакаров (устройств, по которым в полость сустава вводят видеокамеру и инструменты).
Прогноз
Результаты артроскопического лечения одиночных травматических разрывов вертлужной губы очень хорошие: у 80—90% больных происходит полное выздоровление, после чего они могут вернуться в профессиональный спорт. Даже после успешной операции щелчки в суставе (особенно в определенных позициях) могут остаться, о чем необходимо заблаговременно предупредить спортсмена.
При дистрофических разрывах, вызванных частым повторением травматичных для сустава движений, прогноз относительно возвращения к спорту довольно плохой, особенно если во время артроскопии обнаружена хондромаляция (размягчение хряща, его истирание).
На некоторое время после артроскопии (от 2 дней до 2 недель) больному запрещают опираться на оперированную ногу. В первые 2—6 недель после операции проводится лечебная физкультура, направленная на разработку сустава, а через 6— 12 недель обычно уже можно возобновлять тренировки.
В литературе очень скудно представлены сведения, касающиеся прогноза артроскопических операций у больных с костными аномалиями тазобедренного сустава. При выраженной дисплазии тазобедренного сустава, ретроверсии вертлужной впадины или синдроме бедренно-вертлужного соударения следует ожидать сохранения симптомов. Описаны хирургические способы лечения этих аномалий, в частности надацетабулярная остеотомия и остеопластика шейки бедренной кости, требующая вертельной остеотомии и вывихивания бедренной кости из тазобедренного сустава во время операции. Такое же вывихивание бедренной кости позволяет получить доступ к сложным разрывам вертельной губы по типу ручки лейки и ушить их.
Профилактика
Самый надежный способ профилактики — избегание движений, приводящих к удару шейки бедренной кости по вертлужной губе. Это, разумеется, невозможно в тех видах спорта, в которых производятся маховые движения ногами или сильное вращение бедра, в частности в гольфе, фигурном катании, восточных единоборствах, спортивных танцах и спортивной или художественной гимнастике.
Разрывы вертлужной губы часто случаются у малотренированных спортсменов во время маховых движений ногами, например у старшеклассниц-танцовщиц, выполняющих прыжок-разножку, или у спортсменов, выжимающих ногами тяжелые грузы без полноценной разминки. Предотвратить такие разрывы позволяет правильная организация тренировочного процесса.
У многих спортсменок встречается дисплазия вертлужной впадины, сопровождающаяся увеличением подвижности тазобедренного сустава. Это помогает гимнасткам и балеринам в их занятиях, но одновременно понижает стабильность тазобедренного сустава и предрасполагает к разрывам вертлужной губы. Разрывы вертлужной губы нередко связаны с остеоартрозом тазобедренного сустава, особенно развивающимся на фоне его дисплазии, и ссиндромом бедренно-вертлужного соударения.
При написании статьи использовались материалы:
Byrd JW, Jones KS: Diagnostic accuracy of clinical assessment, magnetic resonance imaging, magnetic resonance arthrography, and intra-articular injection in hip arthroscopy patients. Am J Sports Med 2004;32(7):1668.
O’Leary JA et al: The relationship between diagnosis and outcome in arthroscopy of the hip. Arthroscopy 2001;17(2):181:
Siebenrock KAet al: Abnormal extension of the femoral head epiphysis as a cause of cam impingement. Clin Orthop 2004;Feb(418):54.
Wenger DE et al: Acetabular labral tears rarely occur in the absence of bony abnormalities. Clin Orthop 2004;Sep(426):145.
Автор статьи – кандидат медицинских наук Середа Андрей Петрович
Источник: orthop.ru
Разрыв вертлужной губы тазобедренного сустава
Травмы тазобедренного сустава являются редким явлением – это связано с анатомическими особенностями сочленения. В отличие от других частей скелета, этому соединению приходится выдерживать всю массу тела, выполняя при этом огромный объём движений. Шаровидная форма суставной головки и глубокая впадина позволяют человеку осуществлять полные вращательные движения.
Благодаря крепким связкам движения в сочленении редко выходят за пределы возможностей сустава, что сводит к минимуму растяжения и разрывы. Но даже в таком основательном образовании находится слабое место – сухожилия мышц бедра. Люди сильно различаются по уровню физического развития, что делает эти связки уязвимыми при нетренированных ногах. Любая избыточная нагрузка, связанная с напряжением мышц бедра, приведёт к травмам ткани сухожилий.
Риску растяжения бедра подвержены не только спортсмены, но и обычные люди, для которых физическая нагрузка является нечастым событием в жизни.
Поэтому механизм и объём травмы у них различается, что связано с причинами её возникновения. У активных людей можно наблюдать лишь растяжения связок , симптомы которого возникают под воздействием избыточной нагрузки. А вот разрывы уже сложно совершить «самостоятельно» – они всегда являются следствием внешнего фактора.
В основе этой травмы лежит «переутомление» ткани сухожилий – при длительной работе в ней накапливаются шлаки, снижающие её прочность. Они вызывают размягчение волокон, приводя к увеличению содержания воды и делая промежутки между ними больше. Растяжение связок тазобедренного сустава при этом развивается внезапно – в один момент их ткань не справляется с возложенной на неё нагрузкой. Такое явление наблюдается при следующих ситуациях:
- Если приходится длительно поднимать что-то тяжёлое с широко расставленными ногами, многократно при этом приседая. Такой механизм характерен для спортсменов, занимающихся тяжёлой атлетикой и силовыми видами спорта.
- В игровом спорте причины немного другие – здесь нередко наблюдаются избыточные движения в суставе. При многократных ударах по мячу или падениях происходит сильное растяжение бедра.
- Для единоборств характерны внезапные растяжения, связанные с ударами или подсечками в области нижних конечностей. При этом сочетаются две силы – внешняя и внутренняя (связанная с воздействием веса тела).
- Последний вариант можно встретить в любом спорте – эффект от первой тренировки. Она вызывает избыточную работу отдохнувших мышц, которая приводит к небольшим повреждениям недостаточно размятых сухожилий.
Симптомы этой травмы имеют характерную особенность – они возникают не после самого повреждения, а только при повторной нагрузке.
Растяжение связок бедра незначительно ограничивает активность человека, что редко приводит такого больного к врачу. Заболевание не имеет серьёзных осложнений, если вовремя распознать его и начать лечение даже в домашних условиях. Чтобы не пропустить травму, необходимо знать характерные симптомы:
- Основным признаком является боль в пояснице, отдающая в пах. У мужчин она может отдавать в мошонку, у женщин – в половые губы. Она редко возникает сразу после травмы – проявление наблюдается только при повторной нагрузке.
- Боль не возникает в покое или при спокойной ходьбе – она проявляется только при отведении бедра или приседаниях.
- Развивается слабость в мышцах бедра – прежняя нагрузка не поддаётся выполнению. Особенно это заметно во время приседаний – вставание из нижней точки часто осуществляется с помощью рук.
- Растяжение бедра всегда сопровождается ощущением хруста или щелчка, возникающего при вращении ногой, согнутой в коленном суставе. Этот симптом можно встретить и у здоровых людей, но при травме он всегда сочетается с болью.
Сочетание всех этих признаков требует немедленного начала лечения – если вы затрудняетесь выполнять его в домашних условиях, то обратитесь в больницу.
Основным мероприятием всегда является прекращение нагрузки – этим шагом устраняется повреждающее воздействие на ткань сухожилий. Срок такого «отдыха» выбирается индивидуально, но он не должен составлять менее двух недель. Этого достаточно, чтобы обеспечить полное заживление растяжения. За этот период выполняются следующие методы лечения:
- Область тазобедренного сустава следует разгрузить, уменьшив нагрузку на неё. Нужно больше отдыхать в положении «лягушки» – на спине с разведёнными и согнутыми в коленях ногами.
- На верхнюю часть бедра можно наложить эластичный бинт, уменьшающий подвижность в сочленении. Для этого наиболее подходит вариант колосовидной повязки.
- Под повязку наносят мази и гели, обладающие отвлекающим действием – Капсикам, Финалгон. Для лучшего эффекта следует накрыть область тазобедренного сустава шерстяной тканью (шалью, шарфом), чтобы улучшить кровообращение в месте повреждения.
- В период восстановления нужно есть много мясных продуктов и овощей, чтобы ускорить заживление растяжения.
Через неделю приступают к гимнастике – в положении лёжа, между коленями сжимают эластичный предмет (мяч, подушку), и многократно сдавливают его.
Это упражнение направлено на укрепление внутренних мышц бедра, которые чаще вовлекаются в травму.
Этот вариант повреждения всегда развивается на фоне внешнего воздействия, так как силы мускулов ног недостаточно для разрыва сухожилий. Необходим удар такой силы, которая может привести к разрушению связок тазобедренного сустава, выдерживающим в норме вес до 700 кг. Поэтому разрывы чаще происходят в результате различных несчастных случаев:
- Самая распространённая причина – автомобильная авария. Сокрушительный удар при столкновении и деформация корпуса машины является той силой, которая становится губительной для ткани сухожилий.
- За ней следует падение с высоты – удар, приходящийся прямо по оси конечности, становится настоящим испытанием прочности связок. Разрыв можно встретить, даже если человек упал с высоты чуть больше собственного роста – здесь большую роль играет вес пострадавшего и механизм удара.
- Редко наблюдается разрыв, связанный с ударом тяжёлым предметом по области тазобедренного сустава. Такое явление обычно встречается при производственных травмах – особенно у рабочих, занятых на строительстве.
Поэтому следует тщательно соблюдать правила дорожного движения и технику безопасности, чтобы максимально снизить риск развития разрыва сухожилий бедра.
Такая травма редко остаётся без внимания, так как на фоне разрушения сухожилий обязательно развивается вывих бедра. Поэтому эти два заболевания рассматриваются в одном ключе – они неразрывно связаны общим происхождением и механизмами. Симптомы их также являются почти аналогичными:
- Основным симптомом является опять же боль – острая, нестерпимая, пронизывающая всю конечность.
- Отмечается изменение формы бедра – в зависимости от варианта вывиха оно может быть отклонено в любую сторону. Постоянный признак – это небольшое сгибание в коленном суставе.
- Наблюдается укорочение повреждённой ноги по сравнению со здоровой конечностью.
- Возникает отёк в области промежности – его можно заметить по исчезновению паховой складки с больной стороны.
- Несмотря на боль пострадавший перестаёт чувствовать ногу – любые движения в ней становятся невозможными. При попытке разогнуть её ощущается сопротивление, после чего она вновь возвращается в исходное положение.
- Встать на повреждённую ногу также нельзя – любая попытка закончится падением или усилением боли.
Даже подозрение на разрыв связок служит немедленным показанием для вызова скорой помощи – в домашних условиях лечение такой травмы невозможно.
Первая помощь направлена на максимально быстрое устранение вывиха, который является препятствием для заживления связок. Для этого в условиях больницы выполняются следующие мероприятия:
- Всегда начинают в адекватного обезболивания – общего и местного, в тяжёлых случаях применяют даже кратковременный наркоз. Местно делают укол новокаина в полость сустава и окружающие ткани.
- Затем приступают к вправлению вывиха – до сих пор применяются закрытые методы, в которых используется сила врача. Делают это обратно механизму травмы, что позволяет минимизировать риск осложнений.
- В завершение накладывается гипсовая повязка, закрывающая часть туловища и бедра. Она в течение нескольких месяцев прекращает движения в суставе, чтобы обеспечить заживление связок.
До снятия гипсовой повязки используются тепловые процедуры (лазер, УВЧ, аппликации) и электрофорез с ферментами, чтобы уменьшить объём рубцовой ткани. Параллельно начинают выполнять лечебную гимнастику, позволяющую укрепить ослабленные мускулы бедра. Упражнения можно продолжать выполнять и дома – это снизит риск тугой подвижности в суставе. Таким пациентам рекомендуют заняться физкультурой – пешими прогулками или плаванием.
Врожденная патология опорно-двигательной системы обретает все большие размеры распространения, и среди них и дисплазия тазобедренных суставов. Зачатки болезни зарождаются еще в чреве матери, и после родов заболевание может отяготить всю последующую жизнь человека.
Дисплазия тазобедренных суставов выражается в неполноценности развития тазобедренного сочленения костей, которая наблюдается при разрушении его структуры, в большинстве случаев из-за неправильного расположения головки бедренной кости в вертлужной впадине.
При нормальном развитии тазобедренный сустав образован проксимальным отростком бедренной кости, которая имеет округлую головку, входящую в вертлужную впадину, являющуюся суставной поверхностью и образованную костями таза.
При дисплазии происходит растягивание капсулы сустава, недоразвитие связочного аппарата, а вертлужная впадина приобретает плоскую эллипсовидную форму. Болезнь наблюдается у новорожденных, и процент страдающих этой патологией составляет примерно три процента. Аномалии, связанные с возникновением дисплазии, могут формироваться как во время внутриутробного развития плода, в постнатальном периоде у грудничков, так и у взрослых людей на любом этапе их жизни.
В период беременности в организме женщины вырабатывается гормон релаксин, который отвечает за формирование бедренно-крестцовых суставов. Они должны быть эластичными, чтобы роды прошли успешно. Воздействуя на кости матери, релаксин оказывает влияние и на костные ткани ребенка. Они еще плохо сформированы и легко травмируются. Если тазобедренный сустав матери устойчив к этому воздействию, то у малыша наблюдается дисплазия.
В международной классификации болезней этому заболеванию выделен отдельный класс. МКБ 10 определила ее под кодом М 24.8.
При врожденном вывихе бедра происходит развитие неправильной формы суставной поверхности, формируемой тазовыми костями, которая получила название дисплазия вертлужной впадины.
У новорожденных, а также в период внутриутробного развития, полость вертлужной впадины увеличивается за счет хрящевой губы (лимбуса). Сама впадина состоит из трех костей, окостенение которых завершается к восемнадцати годам. У новорожденных головка бедренной кости всегда больше по размерам суставной поверхности таза. Несоответствие суставных поверхностей создает предпосылки для развития предвывиха бедра, т. е. такого состояния, при котором происходит самопроизвольный вывих головки бедра, а затем ее обратное вправление. У некоторых новорожденных вправление головки кости происходит самопроизвольно и сустав развивается нормально. У других новорожденных, за счет длительного развития предвывиха, смещается головка и развивается подвывих сустава.
В том случае, если подобное состояние существует долго, то по истечению определенного времени за счет набирания мышцами тонуса, конечность подтягивается кверху, и в сторону, вследствие чего развивается вывих бедренной кости. Постепенно, при окостенении головка фиксируется в области передненижней лобковой кости, получая точку опоры. И как следствие, происходит уменьшение относительно длины конечности.
У новорожденных может развиваться дисплазия тазобедренных суставов, которую медики определяют как тип 2а, выраженную нарушением и замедлением процесса окостенения.
Тип 2а развивается у новорожденных до трех месяцев и проявляется наличием закругленной и короткой крыши у вертлужной впадины, величина углов альфы и бета составляет пятьдесят пять градусов, а центрирование головки кости происходит без смещения. Если запустить этот процесс, то болезнь может перейти к стадии вывиха.
Виды дисплазии тазобедренных суставов
Существует множество видов дисплазии, но медики обращают внимание на три основных типа:
- Ацетабулярная.
- Эпифизарная или дисплазия Майера.
- Ротационные дисплазии.
Первый тип дисплазии характеризуется аномалиями развития вертлужной впадины.
Дисплазия Майера поражает проксимальный отдел бедра и выражена нарушением эндохондрального окостенения. Дисплазия Майера проявляется в патологических изменениях шеечно-диафизарного угла, который обуславливает форму головки бедренной кости.
Третий тип дисплазии выражается в нарушении взаимного расположения костей в горизонтальной плоскости.
Известен такой тип дисплазии, как остаточная, которая может развиться у взрослых и стать причиной диспластического коксоартроза. Причиной может стать беременность, физические нагрузки.
Иногда у новорожденных наблюдается такой тип патологии, как септохиазмальная дисплазия и представляет собой врожденный порок развития головного мозга, который проявляется отсутствием перегородки между желудочками головного мозга. Патологии развития головного мозга сопровождаться гидроцефалией, и выражаться в отставании умственного развития.
Шейный отдел позвоночника и дисплазия
Кроме того, дисплазия может проявляться в нестабильности позвонков шейного отдела позвоночника. Всевозможные заболевания, которые развиваются в шее, а также травмы, выражаются разрушением передних и задних фундаментальных структур, и это приводит к ограничению движения.
Также существуют факторы, которые предрасполагают к лишней подвижности шейного отдела позвоночника. Это возраст и локализация позвонка. Показателем дисплазии шейного отдела позвоночника является смещение позвонков.
Нарушения, которые развиваются в области шейного отдела позвоночника, приводят к головным болям, проблемам с верхними конечностями. Со временем, при неправильном развитии позвоночного столба в этом отделе, может образоваться горб.
Такой тип нестабильности позвонков шейного отдела позвоночника приводит к изменению наклона шеи, и развитию невротических расстройств.
Лечить проблемы шейного отдела позвоночника необходимо, соблюдая регуляцию процесса фиброза межпозвонкового диска в нестабильном сегменте позвоночника. Если носить специальный держатель для шеи и головы, то развивается фиброз диска и происходит остановка прогрессивного смещения позвонков. У взрослого человека развивающийся фиброз шейного отдела позвоночника постепенно снимает болевые ощущения.
В основном патология шейного отдела позвоночника лечится консервативными методами. Но эти методы приемлемы только при незначительной степени выраженности дисплазии, без резкого болевого синдрома и спинальной симптоматики.
Консервативные методы лечения нестабильности позвонков шейного отдела позвоночника, вызванной дисплазией, включают в себя соблюдение щадящего режима, прием обезболивающих и противовоспалительных препаратов. Также хорошо делать массаж и лечебную физкультуру при легком течении патологии шейного отдела позвоночника.
Если симптомы дисплазии не лечить в зародыше заболевания, то дальнейшие последствия болезни могут быть серьезными. С возрастом они станут все более заметными. В первую очередь у подростков может наблюдаться укорочение ноги. При тяжелом течении заболевания исправить нежелательный отпечаток недуга у подростков можно только хирургическим путем.
Операция рекомендована врачами только в том случае, когда дисплазия у подростков вызывает грубое изменение в структуре сустава и консервативные методы лечения не дали своих результатов.
Дисплазия тазобедренного сустава у взрослых может быть обнаружена в тех случаях, когда с рождения у человека была предрасположенность к этой болезни. На протяжении лет, при отсутствии лечения, заболевание начнет проявляться. Важно отметить, что приобретенная дисплазия встречается реже, чем врожденная.
Нередко медики наблюдают случаи, когда у взрослых форма суставной поверхности вертлужной впадины не соответствует поверхности головки кости бедра. Обычно такие особенности развития болезни встречаются у женщин. Быстрый износ сустава встречается у взрослых пациентов при сильных физических нагрузках, занятиях спортом.
Лечение дисплазии тазобедренного сустава у новорожденных начинается с того, что малыша на определенное время ограничивают в движении. После чего дети могут отставать в развитии, поскольку ткани в суставах развиваются не так стремительно, как у здорового человека.
После установки диагноза рекомендовано проводить консервативное или хирургическое лечение патологии.
Первое заключается в том, что конечностям малыша придают правильное положение. Для этого новорожденных:
- пеленают ребенка до достижения трех месяцев;
- полгода применяют специальные подушки и стремена;
- устраняют дефекты развития путем применения шин.
На ранних сроках заболевания пеленание дает хорошие результаты, поскольку способствует правильному формированию ткани тазобедренного сустава, предотвращения вывиха бедра.
Врачи рекомендуют лечить болезнь с помощью пеленания по причине того, что происходит иммобилизация тазобедренных суставов, которая ускоряет рост хрящевой ткани сустава. Малыш находится в позе лягушки с отведенными под прямым углом ножками, благодаря чему происходит правильное развитие хрящевой ткани головки бедренной кости.
Лечение дисплазии тазобедренных суставов продолжают с использованием шин и распорок. Наибольшей популярностью пользуются стремена Павлика. Это специальный бандаж, который сшит из хлопчатобумажной ткани и мягких ремешков, закрепляемых на груди малыша. Свой положительный эффект они оказывают до четырех месяцев жизни ребенка.
Кроме стремян, врачи широко используют шины. Например, применение шины Фрейка показано при дисплазии тазобедренного сустава без вывиха, при подвывихе. Чтобы определить размер шины для малыша, следует развести его ножки и измерить расстояние между поколенными ямками.
Кроме того, заболевание лечится с помощью шины Виленского, которая представляет собой конструкцию из двух ремней со шнуровкой и металлической распоркой между ними. Первое одевание шины Виленского необходимо проводить под контролем врача.
Количество применяемых шин для лечения заболевание на самом деле разнообразно, и их применение зависит от рекомендаций доктора, и степени развития недуга. Только врач определяет, сколько необходимо носить конструкции для того, чтобы полностью исправить дефекты.
Массаж и гимнастика при лечении дисплазии способны творить чудеса. Производя массаж нижних конечностей, специалист снимает повышенный тонус нижних конечностей, улучшает кровообращение в ткани сустава, связках. Курс массажа проводится не один раз, и в комплексе с гимнастикой, может полностью избавить ребенка от проблемы.
Патология тазобедренного сустава лечится также с помощью гимнастики. Основная задача целебной физкультуры — это стабилизация тазобедренного сустава, восстановление двигательной функции. В первое время делаются рефлекторные упражнения: поглаживание, выкладывание на живот с рефлекторным отведением ног.
После достижения малышом трехмесячного возраста, упражнения становятся более энергичными. Правильно подобранные движения усиливают снабжение кровью ткани хряща и мышц. Курс лечебной гимнастики проводится под наблюдением врача. Неправильные упражнения могут принести вред здоровью ребенка.
Кроме того, лечить патологию следует электрофорезом и парафиновыми аппликациями. Усилить целебный эффект от консервативных методов, можно, если давать ребенку витамин Д и кальций. Недостаток минеральных и питательных веществ в период беременности негативно сказывается на здоровье новорожденного, поэтому необходимо восполнить витамин Д во время лечения патологии. Далее, для профилактики дисплазии врачи назначают витамин С. Витамин В способствует питанию хрящевой ткани, поэтому нередко его также рекомендуют при лечении болезни.
Пороки развития соединительной ткани у взрослых приводят к повышенной мобильности сустава, а у младенцев к врожденной дисплазии. Поэтому лечится необходимо комплексно, не запуская процесс разрушения. Ответ на вопрос, сколько времени лечится эта патология суставов, может дать только врач на основании клиники и результатов терапии.
2016-11-28
Кому необходима замена тазобедренного сустава — реабилитация после операции

Чашеобразное углубление с наружной стороны тазовой кости (вертлужная впадина) и шарообразная кость головки бедра вместе образуют тазобедренный сустав, который представляет собой некую шарнирную конструкцию.
Головка бедра связана с бедренной костью шейкой, которую в простонародье называют «шейкой бедра». Внутренность вертлужной впадины и сама головка бедра покрыты слоем специального суставного хряща (гиалинового).
Хрящ является упругой и, одновременно, прочной и гладкой прослойкой в суставе. Обеспечивает скольжение при работе сустава, выделяя суставную жидкость, распределяет нагрузку при движении и необходимую амортизацию.
Вокруг головки сустава расположена капсула, состоящая из очень плотной и прочной фиброзноволокнистой ткани.
Крепление сустава происходит с помощью:
- Связок. Внешние крепятся одним концом к бедренной кости, другим – к тазовой. А внутренняя связка головки тазовой кости связывает саму головку с вертлужным углублением тазовой кости.
- Мышц. Они окружают тазобедренный сустав – ягодичные сзади и бедренные спереди. Чем лучше развит мышечный каркас сустава, тем меньше травматических нагрузок на него при беге, неудачных прыжках и перемещениях тяжестей. Еще немаловажно то, что хороший объем крепких работающих мышц доставляет с кровью достаточный объем питательных веществ суставу.
С помощью тазобедренного сустава человеку обеспечены одновременно такие функциональные возможности:
- устойчивость тела (опора, равновесие);
- разнообразие движений.
К очевидным причинам, вызывающим поражение, относятся травмы. Примерами являются перелом шейки бедра, вывих ТС или его подвывих.
К неочевидным – заболевания (инфекционные и нет артриты, остеоартроз, воспалительные процессы в суставе и околосуставных тканях).
- воспаление тазового сустава — обычно вызываем артритами различной этиологии, бурситом, синовитом и т.д.;
- патология отклонения сустава – дисплазия;
- омертвение в головке ТС некоторых участков костного мозга – неинфекционный некроз (аваскулярный).
Когда и кому нужна замена тазобедренного сустава
Возникновение боли в тазобедренном суставе – сигнал о том, что следует обратиться к профессионалу для установления ее причин. Для этого на начальной стадии 
Решением проблемы для изношенного или безвозвратно травмированного сустава может стать эндопротезирование, которое может быть показано в таких случаях:
- не срастающийся перелом головки ТС;
- переломы шейки бедра или вертлужной впадины у больных преклонного возраста;
- асептический некроз;
- опухолевидные заболевания ТС;
- деформирующий артроз третьей стадии;
- врожденный вывих бедра и т.д.
Какие виды операций предлагает медицина
В условиях современной медицины пациентам по виду протезирования предлагается три вида операций:
- Замена поверхностей ТС – удаление хрящевых прослоек из вертлужной впадины с заменой специальным искусственным материалом и обточка головки бедренной кости с надеванием на нее металлического колпака. Скольжение, благодаря такой замене суставных поверхностей, достигается близкое к естественному.
- Частичное протезирование – замена, например, головки тазового сустава с частью шейки бедренной кости, суставного ложа.
- Полное протезирование – удаление всего тазобедренного сустава и замена его на ЭП (эндопротез).
В современной медицине день существует более шести десятков модификаций эндопротезов. Они подразделяются по способу фиксации и по материалу. Способов фиксации сегодня предлагается три:
- бесцементный – фиксация происходит за счет того, что кость сустава врастает в поверхность ЭП;
- цементный – эндопротез фиксируется с использованием особого костного цемента;
- смешанный (гибридный) – чашка крепится без костного цемента, а ножка – с цементом.
Современные комбинации материалов, из которых изготавливают протезы, подбираются в зависимости от заболевания пациента, его возраста и образа жизни. Они могут быть таковы:
- металл – металл;
- металл – пластик очень высокого качества;
- керамика – керамика;
- керамика – пластик.
Вся необходимая информация по подготовке к операции будет изложена вам лечащим врачом.
Однако существую моменты, к которым пациенту придется подготовить заранее (особенно тем, кто одинок).
Так как реабилитация после того, как произведена замена сустава продолжается и дома, то стоит подготовить свой дом к послеоперационному периоду восстановления:
- приобрести специальное оборудование в виде ходунков или костылей, специальный стульчак и прочее;
- прекратить прием некоторых препаратов (аспиринсодержащих, противовоспалительных);
- при необходимости снизить свой вес;
- заняться физической подготовкой;
- посетить стоматолога;
- отказаться от вредных привычек (курения).
Перед операцией пациент обязан оформить необходимые документы (проведение операции за наличный расчет, по договору в рамках медстрахования или по квотам федеральной программы оказания бесплатной высокотехнологичной медпомощи); побеседовать с анестезиологом по поводу наиболее благоприятного для вас варианта анестезии; минимум за 12 часов до операции прекратить есть.
Современные достижения медицины позволяют проводить как открытые операции по эндопротезированию ТС, так и малоинвазивные и минимально инвазивные.
Сегодня малоинвазивные операции (МО) наиболее распространены из-за своего минимального воздействия на организм.
Для проведения МО необходимы:
- высокая квалификация и профессионализм хирурга и всего медперсонала;
- наличие технических возможностей (эндоскопическое оборудование, высокотехнологичные материалы).
В зависимости от сложности операции (частичное или полное протезирование) время ее может длиться от одного до трех-четырех часов:
- анестезия;
- установка катетера в мочеиспускательный канал (для предотвращения непроизвольного мочеиспускания и контроля за количеством жидкости, выделяемым организмом);
- разрез с наружной части бедра (или два малых – на бедре и в паховой области);
- отслаивание и сдвиг тканей вокруг ТС;
- установка протеза;
- восстановление целостности тканей и зашивание раны.
На видео четко видно, как проходит эндопротезирование тазобедренного сустава.
Любое оперативное вмешательство в организм может иметь свои негативные последствия. Осложнения после процедуры чаще всего возникают у оперируемых:
- с большой деформацией сустава;
- с ожирением или большой мышечной массой;
- имеющие ряд серьезных сопутствующих заболеваний – диабет, заболевания крови, сердца и всей ССС и т.д.
Замена сустава может вызвать такие осложнения:
- не правильные положения эндопротеза;
- повреждения нервных волокон, артерий;
- нарушения процесса послеоперационного заживления раны;
- возникновение инфекций;
- перелом кости бедра, вывих или «выскакивание» протеза;
- тромбозные явления в венах глубокого залегания.
Реабилитация после хирургического вмешательства
Реабилитация после эндопротезирования может быть долгой и занимать до 6 месяцев.
Пациент должен вести наблюдение за швом, температурой тела и своими ощущениями. Боль в этот период может проходить и возвращаться, пациент должен быть готов к этому и прилагать усилия для полного восстановления двигательных функций организма.
Первые несколько дней пациенту назначают обезболивающие препараты, противовоспалительные.
Дальнейшая реабилитация после замены тазобедренного сустава заключается в назначении специальной легкой гимнастики и дыхательных упражнений.
Для предотвращения рубцовых стягиваний сухожилий и кожи, для укрепления мышечного каркаса вокруг протеза пациенту назначается лечебная физкультура (ЛФК).
Как указывают отзывы пациентов, которым была проведено эндопротезирование, стоит максимально придерживаться рекомендаций специалистов и тогда реабилитация будет быстрой и практически безболезненной.
Как проходит реабилитация после операции на тазобедренном суставе подробно изложено в ролике.
Где можно сделать операцию в России
Операция по протезированию ТС является высокотехнологичным процессом.
В 2015 году включение высокотехнологичной медицинской помощи (ВМП) в систему обязательного медстрахования предусмотрено новым законодательным проектом «Об обязательным медицинском страховании в РФ».
Поэтому здесь мы не будем уточнять, кто будет платить за операцию – пациент или страховые компании.
Цена замены тазобедренного сустава складывается из протеза и самой операции. На сегодняшний день стоимость операции (тотальное эндопротезирование тазобедренного сустава) составляет от 210 до 300 тысяч рублей (в зависимости от стоимости протеза).
Замена тазобедренных суставов в России делают как в федеральных бюджетных учреждениях здравоохранения (ФЦ травматологии, ортопедии и эндопротезирования, краевых клинических больницах, научно-исследовательских институтах), так и в частных клиниках РФ.
- ОАО «Медицина»;
- Клиника Семейная;
- ГКБ № 67 (г. Москва);
- КБ МГМУ им. Сеченова;
- СМ-Клиника;
- ЦКБ РАН;
- Многопрофильный медицинский центр «К+31»;
- ДКБ им. Семашко;
- ЦКБ № 2 ОАО «РЖД» и т.д.
Источник: fiz.lechenie-sustavy.ru
РЕАБИЛИТАЦИЯ ПОСЛЕ ПЛАСТИКИ ПЕРЕДНЕЙ КРЕСТООБРАЗНОЙ СВЯЗКИ
(первая неделя после операции — в стационаре)
После операции по реконструкции передней крестообразной связки Вы несколько дней проведете в стационаре, где будет оказано лечение, направленное на обеспечение благоприятного заживления ран. Колено будет обездвижено гипсовой лонгетой или съемной фиксирующей шиной — ортезом. В течение первых 1-2 суток в колене будет стоять дренажная трубка, герметично соединенная с пластиковой емкостью для удаления послеоперационной крови из полости сустава. Вы сможете вставать с кровати и ходить с помощью костылей без нагрузки на ногу со 2-3-х суток после операции. Вам будут рекомендованы некоторые физические упражнения для улучшения тонуса мышц. Заживление хирургических ран происходит в течение 10-14 дней, тогда Вам будут сняты операционные швы.
После заживления ран Вам будет предписано ношение функционального ортеза с регулируемыми шарнирами для защиты новой связки от повреждения в период восстановления подвижности, опороспособности и мышечного контроля оперированной ноги. Вам будет необходимо добросовестно выполнять комплекс восстановительных мероприятий согласно предложенной программе, регулярно поддерживая контакт с хирургом и врачом-физиотерапевтом. Ходьба с полной нагрузкой на ногу будет разрешена примерно через 4-6 недель после операции при условии восстановления мышечного контроля и отсутствия послеоперационного отека сустава. После 6 недель вы можете сесть за руль автомашины и вернуться к повседневной бытовой деятельности и нефизическому труду.Следует понимать, что приживление трансплантата в коленном суставе происходит в течение 12 недель с момента операции. В этот период новая связка наиболее слабая и ранимая. Поэтому Вы должны в этот период вести себя осторожно и исключить возможность чрезмерной нагрузки на связку. Нельзя бегать, танцевать, прыгать, приземляться с высоты на оперированную ногу, глубоко приседать, выполнять скручивающие движения в колене, оступаться и подворачивать ногу, стоять на коленях. Для защиты сустава при ходьбе надо носить функциональный ортез.
Планируя реконструкцию передней крестообразной связки, Вы должны быть готовы к длительной упорной работе по восстановлению функциональной стабильности колена после операции. Биологический процесс перестройки и укрепления новой связки продолжается не менее 6-12 месяцев. Поэтому в этот период Вы можете испытывать некоторый дискомфорт, тепло и небольшую отечность в колене и местах забора трансплантата после физических нагрузок. Возвращение к спортивной деятельности возможно примерно через 7-9 месяцев при условии, что при интенсивных физических нагрузках Ваше колено не болит и не отекает, а сила и координация работы мышц восстановлены на 85-90% от уровня здоровой ноги.
Таким образом, если после повреждения передней крестообразной связки Вы испытываете неустойчивость и подвывихи в колене, и это снижает качество жизни, то Вам показана операция. Реконструкция передней крестообразной связки даст шанс улучшить стабильность колена в повседневной жизни и спорте. Нашей общей задачей является «создать и воспитать» новую связку, сделать коленный сустав функционально стабильным на долгие годы. Ваши ожидания должны быть реалистичными, оперированное колено после операции вряд ли будет таким же, каким оно было до травмы, но при благоприятном исходе Вы сможете вернуться к прежнему уровню физической и спортивной деятельности.
Цель — предупреждение послеоперационных тромбоэмболических и раневых осложнений, уменьшение послеоперационной боли и отека, восстановление тонуса мышц.
- Иммобилизация коленного сустава гипсовой лонгетной повязкой (или съемной шиной, ортезом) в положении полного разгибания в колене. Если есть повреждение и боковых связок, то разгибание будет ограничено до 20-30° в течение 2-3 недель.
- Лечение:
1) профилактика инфекционных осложнений: антибиотик широкого спектра действия однократно во время предоперационной анестезии и в течение 2-5 дней после операции;
2) профилактика тромбоэмболических осложнений: низкомолекулярные гепарины (фраксипарин, фрагмин или клексан) в профилактической дозе накануне операции и в течение 3-7 дней после операции;
3) уменьшение послеоперационной боли и воспаления: нестероидные противовоспалительные препараты внутрь в средних терапевтических дозах (парацетамол, кетонал и т. п.) в течение 7-14 дней;
4) создание условий для неосложненного заживления ран: дренирование сустава и послеоперационной раны в течение 12-24 часов; туалет и перевязки ран с растворами антисептиков; пункции сустава и эвакуация внутрисуставного экссудата пр.’. массивном скоплении крови в полости сустава (гемартрозе);
5) местное охлаждение: прикладывание к переднему отделу коленного сустава пакета со льдом или замороженным гелем (завернутым в полотенце) на 20 минут каждые 2 часа;
6) давящая повязка: эластичный бинт (или компрессионный чулок) -от переднего отдела стопы до средней трети бедра;
7) возвышенное положение конечности: в постели нога должна лежать выше уровня сердца на подушке, помещенной под голенью и стопой.
- Ходьба с помощью костылей и с обозначением опоры на оперированную ногу (ставить стопу на пол). Длительность — по 5-15 минут 4-5 раз в день. В течение первых 2-3 дней после операции ходить только по необходимости (в туалет и обратно).
- Опорная нагрузка: опираться на выпрямленную ногу с нагрузкой равной весу конечности (опора на пятку, а не на носок). Нагрузка не должна вызывать боль в коленном суставе.
- Физические упражнения:
1) активные разгибательно-сгибательные движения стопами (носки на себя — носки от себя) по 30 раз каждые 2 часа в течение дня (рис. 4);
2) произвольное напряжение передней и задней группы мышц бедра в течение 5 секунд по 10-15 раз каждые 2 часа в течение дня (рис. 5);
3) дыхательная гимнастика:
- поднять выпрямленные руки над головой и сделать глубокий вдох, задержать дыхание на 3 секунды, затем опустить руки вниз, делая форсированный выдох. Выполнять упражнение по 10-15 раз каждые 2 часа в течение дня;

Рис. 4. Активные разгибательно-сгибательные движения стопами
А. Положение — лежа на спине, ноги выпрямлены в коленных суставах. Под стопами — валик из свернутого банного полотенца или плотная подушка. Потяните носки стоп на себя и задержите напряжение мышц на 3 секунды
Б. Выпрямите носки стоп, максимально напрягая икроножные мышцы в течение 3 секунд. Повторяйте упражнение по 30 раз каждые 2 часа в течение дня

Рис. 5. Произвольное напряжение передней и задней групп мышц бедра
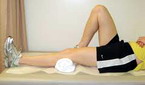
1. Положение — лежа на спине, ноги выпрямлены в коленных суставах. Напрягите переднюю группу мышц бедер и удержите максимальное напряжение в течение 5 секунд, затем расслабьтесь. Повторяйте упражнение по 10-15 раз каждые 2 часа в течение дня.
2. В том же положении напрягите заднюю группу мышц бедер и ягодичные мышцы, прижимая пятки к кровати и приподнимая таз на локтях. Удержите напряжение в течение 5 секунд, затем расслабьтесь. Повторяйте упражнение по 10-15 раз каждые 2 часа в течение дня.
- надувание резинового шарика или мяча — 3-4 раза в день;
4) гимнастические упражнения для рук и плечевого пояса — по 15 минут 3 раза в день.
1) ходить с опорой на полусогнутую ногу;
2) активное разгибание голени в коленном суставе в пределах от 0° до 40°.
Цель — предупреждение послеоперационных тромбоэмболичес-ких и раневых осложнений, уменьшение послеоперационной боли и отека, возобновление подвижности в коленном суставе (полное разгибание — сгибание в пределах болевых ощущений не более 60°), улучшение опороспособности оперированной ноги.
1. Иммобилизация: снятие лонгеты и замена ее функциональным ортезом с шарнирами. Ношение ортеза постоянно: в период выполнения упражнений устанавливать ограничения шарниров в пределах от 0° до 60°, днем в покое и ночью — замыкать шарниры в положении разгибания.
- Профилактика тромбоэмболических осложнений: Тромбо-Асс по 100 мг 1 раз в день в течение 2-3 недель. Трентал по 1 таблетке 3 раза в день — 2-3 недели.
- Создание условий для неосложненного заживления ран: туалет и перевязки ран с растворами антисептиков; пункции сустава и эвакуация внутрисуставного экссудата при массивном выпоте; снятие операционных швов на 10-14-й день после операции. Местное применение мазей (актовегина или солкосерила) на неокрепшие послеоперационные рубцы — 1-2 недели.
- Уменьшение послеоперационной боли и воспаления: нестероидные противовоспалительные препараты внутрь в средних терапевтических дозах (парацетамол, кетонал и т. п.) в течение 7-14 дней. Местное применение противовоспалительных и противоотеч-ных гелей (долобене, лиотон, диприлиф, вольтарен, финалгель и т. п.) на область коленного сустава и подкожных кровоподтеков — 3 раза в день.
- Местное охлаждение: прикладывание к переднему отделу коленного сустава пакета со льдом или замороженным гелем (завернутым в полотенце) на 20 минут каждые 3 часа.
- Давящая повязка: эластичный бинт (или компрессионный чулок) — от переднего отдела стопы до средней трети бедра.
- Возвышенное положение конечности: в постели нога должна лежать выше уровня сердца на подушке, помещенной под голенью и стопой.
- Физиотерапевтические процедуры: массаж — лимфодренаж, электростимуляция мышц бедра, магнитотерапия, ультразвук.
- Контрольный осмотр оперировавшего хирурга — 1-2 раза в неделю.
- Тревожные симптомы, при которых следует немедленно позвонить хирургу:
- жар и повышение температуры тела;
- озноб;
- жар и покраснение вокруг коленного сустава;
- постоянная и возрастающая боль;
- значительный отек коленного сустава;
- возрастающая боль в икроножной мышце;
- затруднения дыхания, одышка и боль в груди.
3. Ходьба с помощью костылей. Длительность — по 10-15 минут 4-5 раз в день.
4. Опорная нагрузка: опираться на выпрямленную ногу с нагрузкой 25-50% от веса тела.
5. Физические упражнения:
- Активные разгибательно-сгибательные движения стопами (носки на себя — носки от себя) по 30 раз 3-4 раза в день (см. рис. 4).
- Произвольное напряжение передней и задней группы мышц бедра в течение 5 секунд по 10-15 раз 3-4 раза в день (см. рис. 5).
- Активное сгибание и пассивное разгибание в коленном суставе до чувства боли по 10-15 раз 1-2 раза в день (рис. 6). Пациентам, которым была произведена пластика связки с использованием подколенных сухожилий, упражнение выполнять без сильного напряжения задней группы мышц бедра, помогая себе руками с захватом за нижнюю треть бедра.
- Поднимание прямой ноги на весу в положении лежа или, если Вы не можете сделать это, стоя по 10-15 раз 2-3 раза в день (рис. 7,8).
- Восстановление подвижности (мобилизация) надколенника: смещать коленную чашечку рукой вверх и вниз, кнаружи и вовнутрь -по 10-15 раз 3 раза в день (рис. 9).
- Полное пассивное разгибание в коленном суставе с размещением на переднем отделе коленного сустава пакета со льдом по 15 минут 1-2 раза в день (рис. 10). Упражнение выполняйте в конце цикла занятий.
- ходить с опорой на полусогнутую ногу;
- активное (силой мышц) разгибание в колене в пределах от 0° до 40°.

Рис. 6. Активное сгибание и пассивное разгибание в коленном суставе
А. Положение — лежа на спине, нога выпрямлена. Прижмите пятку к полу и сгибайте ногу в колене до ощущения легкой боли, скользя пяткой по поверхности. Помогайте себе руками с захватом за нижнюю треть бедра.
Б. Удержите достигнутое сгибание в течение 5 секунд. Затем расслабьте мышцы и медленно выпрямите ногу, не отрывая пятку от поверхности. Повторяйте упражнение по 10-15 раз 1-2 раза в день.

Рис. 7. Поднимание прямой ноги в положении лежа
А. Положение — лежа на спине, нога выпрямлена в колене. Потяните стопу на себя и напрягите переднюю группу мышц бедра.
Б. Медленно поднимите прямую ногу примерно на 15-30 см от пола и удержите ее на весу 5 секунд. Затем медленно опустите ее на пол и расслабьтесь. Повторяйте упражнение по 10-15 раз 2-3 раза в день.

Рис. 8. Поднимание прямой ноги в положении стоя
А. Положение — стоя у стены. Поддержите себя рукой и медленно поднимите выпрямленную в колене ногу примерно на 15-30 см от пола. Удержите ее на весу 3-5 секунд, затем медленно опустите ее в исходное положение. Повторяйте упражнение по 10 раз 2-3 раза в день.
Б. Если Вам трудно выполнить упражнение, попробуйте делать его с развернутой стопой кнаружи.



Рис. 9. Восстановление подвижности (мобилизация) надколенника Положение — сидя на ровной поверхности. Нога выпрямлена в колене, мышцы бедра полностью расслаблены. Смещайте коленную чашечку пальцами рук вверх и вниз (А, Б), кнаружи и вовнутрь (В, Г). Повторяйте каждое движение по 10-15 раз 3 раза в день

РЕАБИЛИТАЦИОННЫЙ ПЕРИОД (3-5-я НЕДЕЛИ ПОСЛЕ ОПЕРАЦИИ)
Цель — улучшение подвижности коленного сустава в пределах от полного разгибания до сгибания под углом около 90″, восстановление опороспособности ноги, повышение тонуса и эластичности мышц бедра.
1. Иммобилизация: ношение функционального ортеза с шарнирами постоянно: в период выполнения упражнений устанавливать ограничения шарниров в пределах от 0° до 90°, днем в покое и ночью -замыкать шарниры в положении разгибания. Физические упражнения можно выполнять без ортеза.
- Профилактика тромбоэмболических осложнений: продолжение приема Тромбо-Асс по 100 мг 1 раз в день и Трентала по 1 таблетке 3 раза в день — в течение 3-й недели.
- Местное применение противовоспалительных и противоотеч-ных гелей или мазей на область коленного сустава и подкожных кровоподтеков — 3 раза в день.
- Местное охлаждение: прикладывание к переднему отделу коленного сустава пакета со льдом или замороженным гелем, завернутым в полотенце, на 15-20 минут 3-4 раза в день.
- Давящая повязка: компрессирующие чулки или бинтование ноги эластичным бинтом от лодыжек до средней трети бедра.
- физиотерапевтические процедуры: массаж, электростимуляция мышц бедра и голени, магнитотерапия, ультразвук.
- Занятия в бассейне под руководством методиста лечебной физкультуры: сгибание в колене, ходьба в воде, махи выпрямленными ногами, отведение бедра, ножницы, медленное плавание кролем с прямыми ногами. Не плавать стилем брасс!
- Контроль нагрузок и интенсивности упражнений: отек и боль в суставе не должны быть постоянными. Если отек колена не проходит после отдыха и к утру, то надо прекратить нагрузки на 2-3 дня. Если после отдыха отек сохраняется, следует показаться врачу-травматологу.
- Контрольный осмотр оперировавшего хирурга — 1 раз в 2 недели.
3. Ходьба с помощью костылей и частичной опорой на оперированную ногу. Длительность ходьбы 15-30 минут 4-5 раз в день.
4. Опорная нагрузка: до 50% веса тела.
5. Физические упражнения:
- Произвольное напряжение передней и задней группы мышц бедра в течение 5 секунд по 10-15 раз 3-4 раза в день (см. рис. 5).
- Активное сгибание и пассивное разгибание в коленном суставе по 10-15 раз 2-3 раза в день (см. рис. 6).
- Последовательное поднимание и удержание прямой ноги на весу в положении лежа по 10 раз 3 раза в день (рис. 11).
- Активное сгибание ноги в колене из положения лежа на животе по 10-15 раз 2-3 раза в день (рис. 12). Пациентам, которым была произведена пластика связки с использованием подколенных сухожилий, упражнение выполнять с 5-6-й недели.
- Восстановление подвижности (мобилизация) надколенника: смещать коленную чашечку рукой вверх и вниз, кнаружи и вовнутрь -по 10-15 разЗ раза в день (см. рис. 9).
- Полное пассивное разгибание в коленном суставе с размещением на переднем отделе коленного сустава пакета со льдом по 15 минут 2-3 раза в день (см. рис. 10). Упражнение выполняйте в конце цикла занятий.
- Ходить с опорой на полусогнутую ногу;
- Активное (силой мышц) разгибание в колене в пределах от 0 до 40°.

Рис. 11. Последовательное поднимание и удержание прямой ноги на весу
А. Положение — лежа на спине. Здоровая нога согнута в колене, оперированная — выпрямлена и лежит на полу.
Б. Медленно поднимайте прямую ногу в три приема, удерживая ее на весу в течение 3-5 секунд через каждые 15 см подъема. Затем также медленно в три приема опустите ногу на пол. Выполняйте по 10 раз 3 раза в день.
Рис. 12. Сгибание в колене в положении лежа на животе Под стопу подложить валик из банного полотенца или плотную подушку. Согните ногу в коленном суставе насколько возможно и удержите в течение 5 секунд. Затем медленно опустите стопу в исходное положение. Выполняйте упражнение по 10-15 раз 2-3 раза в день.
Цель — восстановление подвижности в коленном суставе, восстановление тонуса, эластичности и повышение силы мышц бедра, восстановление опороспособности ноги и навыков ходьбы, восстановление повседневной бытовой трудоспособности.
1. Иммобилизация: ношение функционального ортеза с шарнрами без ограничений подвижности — днем во время ходьбы. Ночью можно спать без ортеза.
- Местное применение противоотечных гелей (лиотон, долобене) на область коленного сустава (при сохранении отека и болезненности).
- Физиотерапевтическое лечение: массаж мышц бедра и голени. 3) Занятия в бассейне: сгибание в колене, ходьба в воде, махи выпрямленными ногами, отведение бедра, ножницы, полуприседания. Не плавать стилем брасс!
- Контроль нагрузок и интенсивности упражнений: отек и боль в суставе не должны быть постоянными. Если отек колена не проходит после отдыха и к утру, то надо прекратить нагрузки на 2-3 дня. Если после отдыха отек сохраняется, то следует показаться врачу-травматологу.
- Контрольный осмотр оперировавшего хирурга — в конце периода.
3. Ходьба с одним костылем или тростью, в конце периода — без дополнительной опоры. Длительность — по 20-40 минут 4-5 раз в день.
4. Физические упражнения:
- Восстановление подвижности (мобилизация) надколенника: смещать коленную чашечку рукой вверх и вниз, кнаружи и вовнутрь — по 10-15 разЗ раза в день (см. рис. 9).
- Сгибание ноги в коленном суставе с помощью ручной тяги за петлю из полотенца или резинового бинта по 10-15 раз 2-3 раза в день (рис. 13).
- Отведение ноги в положении лежа на боку с внешним сопротивлением по 10-15 раз 2-3 раза в день (рис. 14).
- Активное сгибание ноги в коленном суставе в положении лежа на животе с внешним сопротивлением по 10-15 раз 2-3 раза в день (рис. 15).
- Приведение ноги в положении лежа на боку с внешним сопротивлением по 10-15 раз 2-3 раза в день (рис. 16).
- Поднимание прямой ноги вперед в положении стоя с внешним сопротивлением по 10-15 раз 2-3 раза в день (рис. 17).
Рис. 13. Увеличение объема сгибания в коленном суставе с помощью ручной тяги за петлю из резинового бинта
Рис. 14. Отведение ноги в положении лежа на боку с внешним сопротивлением. Положение — лежа на боку с упором на локоть. Петля из резинового бинта на уровне коленей. Поднимите ногу вверх насколько возможно и удержите ее в этом положении в течение 5 секунд. Затем медленно опустите ее в исходное положение. Повторяйте упражнение по 10-15 раз 2-3 раза в день.
Рис. 15. Активное сгибание ноги в колене из положения лежа на животе с внешним сопротивлением. Петля из резинового бинта на стопах. Удерживая здоровую ногу прямой, согните оперированную ногу насколько возможно и удержите ее в этом положении 5 секунд. Затем расслабьтесь и опустите ногу в исходное положение. Повторяйте упражнение по 10-15 раз 2-3 раза в день.
Рис. 16. Приведение ноги в положении лежа на боку с внешним сопротивлением. Положение — лежа на боку с упором на локоть. Петля из резинового бинта на стопах. Оперированная нога прямая. Здоровая нога согнута в колене и опирается на пол стопой перед бедром оперированной ноги. Поднимите оперированную ногу на весу насколько возможно и удержите ее в этом положении 5 секунд. Затем опустите ее в исходное положение. Повторяйте упражнение по 10-15 раз 2-3 раза в день.
Рис. 17. Поднимание прямой ноги вперед в положении стоя у стены с внешним сопротивлением Петля из резинового бинта на стопах. Поднимите прямую ногу вперед насколько возможно и удержите ее в этом положении в течение 5 секунд. Затем верните ее в исходное положение. Повторяйте упражнение по 10-15 раз 2-3 раза в день.
Рис. 18. Поднимание прямой ноги назад в положении стоя у стены с внешним сопротивлением Положение — стоя у стены. Петля из резинового бинта на стопах. Поднимите прямую ногу назад насколько возможно и удержите ее в этом положении в течение 5 секунд. Затем верните ее в исходное положение. Повторяйте упражнение по 10-15 раз 2-3 раза в день.
- Поднимание прямой ноги назад в положении стоя с внешним сопротивлением по 10-15 раз 2-3 раза в день (рис. 18).
- Сгибание ноги в коленном суставе в положении стоя с внешним сопротивлением по 10-15 раз 2-3 раза в день (рис. 19).
- Полуприседания у стула от 10′ до 60* по 10-15 раз 2-3 раза в день (рис. 20).
Рис. 19. Сгибание ноги в колене в положении стоя у стены с внешним сопротивлением Петля из резинового бинта на стопах. Согните прямую ногу насколько возможно и удержите ее в этом положении в течение 5 секунд. Затем верните ее в исходное положение. Повторяйте упражнение по 10-15 раз 2-3 раза в день.

Рис. 20. Полуприседания у стула
А. Положение — стоя с опорой на спинку стула руками, ступни развернуты кнаружи. Удерживаясь руками за спинку стула, согните ноги в коленях примерно на 10°.
Б. Присядьте на обеих ногах до 60°и задержитесь в этом положении 5 секунд. Затем медленно вернитесь в исходное положение. Повторяйте упражнение по 10-15 раз 3 раза в день. Обратите внимание, что вставать из полуприседа надо медленно и оставлять колени слегка согнутыми. Резкое разгибание ноги в коленном суставе может привести к растяжению еще не окрепшей реконструированной связки!
5. Запрещено активное (силой мышц) разгибание в колене в пределах от 0′ до 40′

Рис. 21. Растяжение задней группы мышц бедра
А. Положение — сидя на полу с прямыми ногами. Наклонитесь вперед, достав руками до голеней. Удержитесь в этом положении 3-5 секунд.
Б. Расслабьтесь на несколько секунд и затем наклонитесь вперед насколько возможно, стараясь достать руками стоп. Задержитесь в этом положении на 5 секунд и затем вернитесь в исходное положение. Повторяйте упражнение по 10 раз 3 раза в день.
ФУНКЦИОНАЛЬНЫЙ ПЕРИОД (8-12-я НЕДЕЛИ ПОСЛЕ ОПЕРАЦИИ)
Цель — восстановление физиологической подвижности коленного сустава, восстановление тонуса, эластичности и повышение силы мышц бедра, улучшение мышечного баланса и координации движений, восстановление повседневной активности, возвращение к офисному и легкому физическому труду.
1. Иммобилизация: ношение функционального ортеза с шарнирами без ограничений подвижности — днем во время ходьбы и на работе.
- Местное применение противовоспалительных и противоотеч-ных гелей ил и мазей на область коленного сустава <при сохранении отека и болезненности). Массаж мышц бедра и голени.
- Занятия в бассейне: сгибание в колене, ходьба и медленный бег в воде, махи выпрямленными ногами, отведение бедра, «ножницы», полуприседания. Не плавать стилем брасс!
- Контроль нагрузок и интенсивности упражнений: отек и боль в суставе не должны быть постоянными. Если отек колена не проходит после отдыха и к утру, то надо прекратить нагрузки на 2-3 дня. Если после отдыха отек сохраняется, следует показаться врачу-травматологу.
- Если сохраняется ограничение разгибания и сгибания в коленном суставе, обратитесь к оперировавшему Вас хирургу с целью возможной оперативной мобилизации сустава — артроскопического артролиза.
- Контрольный осмотр оперировавшего хирурга — в конце периода.
3. Ходьба без ограничений.
4. Физические упражнения:
- Восстановление подвижности (мобилизация) надколенника: смещать коленную чашечку рукой вверх и вниз, кнаружи и вовнутрь -по 10-15 раз 2 раза в день (см. рис. 9).
- Сгибание ноги в коленном суставе с помощью ручной тяги за петлю из полотенца или резинового бинта по 10-15 раз 2-3 раза вдень (см. рис. 13).
- Отведение ноги в положении лежа на боку с внешним сопротивлением по 10-15 раз 2-3 раза в день (см. рис. 14).
- Активное сгибание ноги в коленном суставе в положении лежа на животе с внешним сопротивлением по 10-15 раз 2-3 раза в день (см. рис. 15).
- Приведение ноги в положении лежа на боку с внешним сопротивлением по 10-15 раз 2-3 раза в день (см. рис. 16).
- Поднимание прямой ноги вперед в положении стоя с внешним сопротивлением по 10-15 раз 2-3 раза в день (см. рис. 17).
- Поднимание прямой ноги назад в положении стоя с внешним сопротивлением по 10-15 раз 2-3 раза в день (см. рис. 18).
- Сгибание ноги в коленном суставе в положении стоя с внешним сопротивлением по 10-15 раз 2-3 раза в день (см. рис. 19).
- Упражнения на восстановление координации работы мышц оперированной ноги и удержания равновесия тела на неустойчивой опоре. Тренировки на равновесие надо начинать с простых упражнений со страховкой методистом ЛФК или самостраховкой у стенки: повороты, наклоны, покачивания корпуса на двух полусогнутых ногах с открытыми и закрытыми глазами. В качестве опоры используйте вначале твердый пол и лишь по мере появления уверенности в ноге переходите на неустойчивые опоры (матрац, диванная подушка, гимнастический мат, специальные надувные подушки или качающиеся платформы) (рис. 22-25).
- Полуприседания на одной ноге от 10° до 60′ по 10-15 раз 1-2 подхода (рис. 26).
- Занятия на велотренажере по 10-30 минут в день (рис. 27).

Рис. 22. Удержание равновесия, стоя на надувной подушке
А. Положение — стоя на двух слегка согнутых в коленях ногах на надувной подушке. Удерживайте равновесие в течение 3-5 минут, перенося вес тела с одной ноги на другую и обратно.
Б. Попытайтесь выполнить то же упражнение с закрытыми глазами.

Рис. 23. Удержание равновесия, стоя на надувной подушке на согнутых ногах
А. Положение — стоя на надувной подушке. Согните ноги в коленях примерно на 30- 60° и удерживайте равновесие в течение 3-5 минут, перенося вес тела с одной ноги на другую и обратно.
Б. Вес тела переносите с пяток на носки и обратно.

Рис. 24. Удержание равновесия на надувной подушке в положении выпада вперед
А. Положение — стоя в выпаде вперед с опорой оперированной ногой на надувную подушку, нога согнута в колене примерно на 60°. Удерживайте равновесие и балансируйте на ноге в течение 3-5 минут, выполняя пружинящие движения в колене. Можно дополнительно выполнять повороты корпуса.
Б. Увеличьте глубину выпада и согните ногу в колене примерно до 90°. Удерживайте равновесие и балансируйте на ноге в течение 3-5 минут.
Рис. 25. Удержание равновесия на надувной подушке в положении бокового выпада
Положение — стоя в боковом выпаде, нога полусогнута в колене. Удерживайте равновесие и балансируйте на ноге в течение 3-5 минут.
Рис. 26. Полуприседания с опорой на одну ногу Положение — стоя с опорой на спинку стула руками. Согните ноги в коленях примерно на 10° и перенесите вес тела на оперированную ногу. Присядьте на оперированной ноге до 60° и задержитесь в этом положении 5 секунд. Затем медленно вернитесь в исходное положение. Повторяйте упражнение по 2 подхода по 10-15 раз. Обратите внимание, что вставать из полуприседа надо медленно, оставляя колено слегка согнутым. Резкое разгибание ноги в коленном суставе может привести к растяжению еще не окрепшей реконструированной связки!
Рис. 27. Занятия на велотренажере Вы можете начать занятия на велотренажере с 9-й недели с момента операции. Начинайте занятия с 5-10 минут в день с сопротивлением педалей «легкое». Увеличивайте длительность занятий на 1 минуту в день до 20-30 минут в день.
ТРЕНИРОВОЧНЫЙ ПЕРИОД (13-30 недель после операции)
Цель — восстановление нормальной подвижности и стабильности в коленном суставе, силы и выносливости мышц, мышечного контроля и координации сложных движений, восстановление способности к физическому труду и занятиям спортом (для спортсменов).
1. Иммобилизация: ношение функционального ортеза с шарнирами без ограничений подвижности в период значительных физических нагрузок (при длительных походах, ходьбе и беге по пересеченной местности, спортивных тренировках). После 20 недель можно тренироваться без ортеза.
- Местное применение противоспалительных и противоотечных гелей или мазей на область коленного сустава (при сохранении отека и болезненности). Лечебный и спортивный массаж.
- Занятия в бассейне: плавание кролем, махи, бег и прыжки в воде, приседания на одной ноге. Не плавать стилем брасс до 28-й недели.
- Контроль нагрузок и интенсивности упражнений: отек и боль в суставе не должны быть постоянными. Если отек колена не проходит после отдыха и к утру, то надо прекратить нагрузки на 2-3 дня. Если после отдыха отек сохраняется, следует показаться врачу-травматологу.
- Если сохраняется ограничениё*разгибания и сгибания в коленном суставе, обратитесь к оперировавшему Вас хирургу с целью возможной оперативной мобилизации сустава — артроскопического артролиза.
- Контрольный осмотр оперировавшего хирурга — 1 раз в месяц и в конце периода.
3. Ходьба без ограничений.
4. Физические упражнения:
- Выполнение комплекса упражнений, аналогичного периоду 8-12 недель.
- Тренировка удержания равновесия тела на неустойчивой опоре (см. рис. 22-25). Позаботьтесь о страховке. Можете усложнить упражнения и стоять на одной ноге, удерживая в руках мяч перед собой, над головой, передавая его из одной руки в другую, переводя вокруг опорной ноги, играя с мячом (рис. 28-30)
- Занятия на велотренажере по 30 минут 1-2 раза в день, разрешен медленный бег по бегущей дорожке.
- Упражнения на силовых тренажерах, направленные на укрепление силы задней и передней группы мышц бедра, других мышечных групп — 2 раза в неделю. Примерный комплекс упражнений указан на рисунках 31-37. Обратите внимание, что до 6 месяцев после операции не следует тренировать переднюю группу мышц бедра на тренажере с блоком (рис. 38): преждевременная силовая нагрузка на коленную чашечку может привести к повреждению хряща надколенника.
- Бег трусцой на улице — с 16-18-й недели.
- Приседания от 0′ до 90* — с 18-20-й недели.
- Приседания от 0° до 90° с весом, шаги в сторону, прыжки, упражнения со скакалкой, бег змейкой и с ускорениями — с 20-24-й недели.


Рис. 28. Удержание равновесия, стоя на надувной подушке на одной ноге
A. Положение — стоя на надувной подушке на одной ноге. Свободную ногу располагайте рядом, слегка касаясь носком стопы пола. Удерживайте равновесие в течение 3-5 минут.
Б. Положение — то же, но с поднятой перед собой свободной ногой. Удерживайте равновесие в течение 1-3 минут.
B. Положение — то же, но с отведенной за спину свободной ногой. Удерживайте равновесие в течение 1-3 минут.


Рис. 29. Удержание равновесия, стоя на надувной подушке на одной ноге с мячом в руках Положение — стоя на надувной подушке на одной ноге. Сохраняйте равновесие и балансируйте, удерживая мяч в руках перед собой (А), над головой <Б), в одной руке (В). Одновременно вы можете изменять положение свободной ноги: поднимать ее перед собой, сгибать в колене, заводить за спину, отводить в сторону


Рис. 30. Удержание равновесия, стоя на надувной подушке на одной ноге и управляя мячом в руках Положение — стоя на надувной подушке на одной ноге. Сохраняйте равновесие и балансируйте, удерживая мяч в руках перед собой на уровне колена (А), переведите мяч руками вокруг колена (Б, В). Можно выполнять и другие манипуляции: ловить мяч, брошенный ассистентом, бросать и ловить мяч с отскока о стену и т. п.

Рис. 31. Укрепление задней группы мышц бедра на тренажере с петлей
А. Положение — стоя, манжета с проволочной тягой на голеностопном суставе. Держитесь руками за стойку тренажера для повышения устойчивости. Упражнение начинайте выполнять здоровой ногой. Вес в первую неделю — легкий. По мере тренированности добавьте до среднего.
Б. Согните ногу в колене до 90° и задержите на 5 секунд, затем медленно опустите стопу на пол. Выполняйте 2-3 подхода по 10-15 раз. Повторите упражнение оперированной ногой.

Рис. 32. Укрепление задней группы мышц бедра и ягодичных мышц на тренажере с петлей
А. Положение — стоя, манжета с проволочной тягой на голеностопном суставе. Держитесь руками за стойку тренажера для повышения устойчивости. Упражнение начинайте выполнять здоровой ногой.
Б. Отведите прямую ногу назад и задержите на 5 секунд, затем медленно вернитесь в исходное положение. Выполняйте 2-3 подхода по 10-15 раз. Повторите упражнение оперированной ногой.

Рис. 33. Укрепление передней группы мышц бедра на тренажере с петлей
А. Положение — стоя, манжета с проволочной тягой на голеностопном суставе. Держитесь руками за стойку тренажера для повышения устойчивости. Упражнение начинайте выполнять здоровой ногой.
Б. Поднимите прямую ногу перед собой примерно на 45° и задержите на 5 секунд, затем медленно опустите стопу на пол. Выполняйте 2-3 подхода по 10-15 раз. Повторите упражнение оперированной ногой.

Рис. 34. Укрепление передней группы мышц бедра и таза на тренажере с петлей
А. Положение — стоя, манжета с проволочной тягой на голеностопном суставе. Держитесь руками за стойку тренажера для повышения устойчивости. Упражнение начинайте выполнять здоровой ногой.
Б. Согните ногу в тазобедренном и коленном суставах до прямого угла и задержите на 5 секунд, затем медленно опустите стопу на пол. Выполняйте 2-3 подхода по 10-15 раз. Повторите упражнение оперированной ногой.

Рис. 35. Укрепление приводящих мышц бедра на тренажере с петлей
А. Положение — стоя, манжета с проволочной тягой на голеностопном суставе. Держитесь руками за стойку тренажера для повышения устойчивости. Упражнение начинайте выполнять здоровой ногой.
Б. Приведите ногу к центру тела перед опорной ногой и задержите на 5 секунд, затем медленно отведите в исходное положение. Выполняйте 2-3 подхода по 10-15 раз. Повторите упражнение оперированной ногой.
Рис. 36. Укрепление задней группы мышц бедра на тренажере с блоком Положение — лежа на животе, ноги прямые, голени — под опорами блока. Согните ноги в коленных суставах до острого угла и задержите на 5 секунд, затем медленно опустите их в исходное положение. Выполняйте 2-3 подхода по 10-15 раз.
Рис. 37. Укрепление мышц бедра на тренажере с платформой Положение — сидя, ноги прямые, стопы опираются на платформу. Медленно сгибайте ноги в коленях до прямого угла и задержитесь на 5 секунд. Затем также медленно выпрямите ноги, толкая стопами платформу. Выполняйте 2-3 подхода по 10-15 раз.
Рис. 38. Запрещено до 6 месяцев с момента операции выполнять силовые упражнения для передней группы мышц бедра на тренажере с блоком
- Работа с мячом на поле без участия в двухсторонней контактной игре — с 22-25-й недели.
- Начало общих и специальных спортивных тренировок по координации сложных движений, силы, скорости и выносливости мышц под руководством и контролем тренера и врача-физиотерапевта команды — с 24-25-й недели после операции.
ОРИЕНТИРОВОЧНЫЕ СРОКИ ВОЗВРАЩЕНИЯ К СПОРТУ
- Спортивное плавание — после 6 месяцев.
- Велосипед — после 6 месяцев.
- Быстрый бег, кроссы — после 7-9 месяцев.
- Коньки, беговые лыжи, биатлон — после 7-9 месяцев.
- Горные лыжи — после 9-12 месяцев.
- Теннис — после 7-9 месяцев.
- Конный спорт — после 9 месяцев.
- Легкая атлетика — после 7-9 месяцев.
- Балет, спортивные танцы, акробатика, фигурное катание — после 9 месяцев.
- Контактные виды спорта (футбол, волейбол, баскетбол, гандбол, хоккей, борьба, бокс и т. п.) — после 9 месяцев.
Повреждение передней крестообразной связки влечет за собой существенное нарушение функции коленного сустава. Современная техника оперативной реконструкции связки позволяет в большинстве случаев добиться восстановления стабильности сустава непосредственно на операционном столе. Но будет ли колено функционально-стабильным на многие годы, зависит во многом от характера реабилитационного лечения и поведения пациента после операции. Следует помнить, что процесс приживления, восстановления прочности и жизнеспособности новой связки занимает около года. К сожалению, по данным мировой медицинской статистики, у каждого десятого оперированного пациента новая связка впоследствии держит не так, как хотелось бы.
Мы надеемся, что предложенная реабилитационная программа поможет вам без осложнений преодолеть последствия травмы и оперативного вмешательства. Помните, что Вы и Ваше колено — уникальны. Поэтому указанные в программе сроки и темпы восстановления носят ориентировочный, усредненный характер. Излишнее раздражение, боль и воспалительная реакция в колене а ответ на упражнения и нагрузку лишь задержат и снизят качество Вашего восстановления. Поддерживайте постоянный контакт с Вашим лечащим врачом, чтобы он мог своевременно скорректировать лечебно-восстановительные мероприятия и предупредить развитие возможных осложнений. Нашей общей целью является не устранить как можно раньше ограничение подвижности колена, не «отбросить костыли» при первой возможности, не вернуться быстрее к труду и спорту, а постепенно, шаг за шагом «воспитать» новую связку, восстановить нарушенные нервно-мышечные связи и координацию работы мышц, устойчивость и уверенность в колене на всю последующую жизнь.
Возможно, уже через 3-4 месяца после операции Вам может показаться, что колено в порядке. Но прочность новой связки в этот период в два раза ниже нормы! Будьте осторожны, избегайте травмирующих скручивающих движений, скользких поверхностей, прыжков, преждевременных занятий теми видами спорта, в которых нужно быстро менять направление (игры с мячом, горные лыжи, коньки, контактные единоборства). Если Вы не занимались спортом до травмы, то вряд ли стоит начинать теперь. По-видимому, для обычных пациентов некоторые предложенные упражнения тренировочного периода будут лишними. Не старайтесь делать то, что Вы не могли делать прежде. Для поддержания физического здоровья можно плавать, кататься на велосипеде, бегать на лыжах, ходить в походы. Если же Вы — спортсмен, то необходимо пройти все этапы реабилитации, в том числе и восстановить специальные навыки, присущие Вашему виду спорта. Вы можете вернуться к участию в соревнованиях только после того, как колено будет уверенно выдерживать тренировочные нагрузки без боли, отека и дискомфорта, а сила мышц составит не менее 85-90% от силы здоровой ноги.
Желаем Вам терпения, настойчивости и успеха!
Источник: ortoscop.ru
Разрыв вертлужной губы тазобедренного сустава
Довольно часто можно встретить людей, имеющих те или иные проблемы с тазобедренным суставом. Учитывая исключительно важную роль этого сочленения в передвижении человека, нарушение его функции неизбежно отражается на качестве жизни. Суставная патология может стать причиной существенного ограничения повседневной активности.
Приходя на прием врача, люди предъявляют самые разнообразные жалобы. Большинство обращает внимание на болевые ощущения, но немало и тех, кого беспокоит хруст и щелчки в тазобедренном суставе. На первый взгляд, это достаточно безобидный симптом и многие могут сказать, что когда-либо ощущали нечто подобное. Однако, если детальнее изучить причины такого явления, придется соблюдать определенную осторожность и быть внимательнее к состоянию опорно-двигательной системы.
Сказать, почему хрустит тазобедренный сустав, может лишь врач. Чтобы расширить познания пациентов в этом вопросе, следует рассмотреть наиболее распространенные факторы, провоцирующие подобное явление. Не стоит пренебрегать щелчками в суставе, думая, что они появляются из-за какой-то индивидуальной особенности организма и совершенно не имеют негативных последствий. Если сейчас все кажется вполне нормальным, то это не означает, что неприятности не появятся в будущем.
Хруст в суставе даже выделили в отдельную клиническую единицу, называя синдромом щелкающего бедра. Это лишь подтверждает важность рассматриваемого явления. Как правило, его можно связать со следующими состояниями:
- Синдром подвздошно-поясничной мышцы.
- Синдром подвздошно-большеберцовой фасции.
- Разрыв суставной губы.
- Остеоартроз.
- Остеохондропатия.
- Травматические повреждения.
- Дисплазия сустава.
Щелканье в тазобедренном суставе следует рассматривать как однозначную патологию. Физиологическое состояние не предполагает появления каких-либо посторонних звуков или ощущений. Любые сомнения в отношении происхождения хруста развеет лишь врач.
Клинический осмотр и дополнительное обследование – вот необходимые компоненты диагностики патологии тазобедренной зоны.
Дифференцировать хруст в тазобедренном суставе позволяет тщательное исследование симптоматики. Если даже он станет единственной жалобой пациента – что встречается не столь редко – то необходимо детализировать, когда возникают щелчки и чем сопровождаются. При выявлении сопутствующих симптомов обязательно установить их характер и связь с определенными движениями. Это позволит предположить вероятный источник постороннего звука.
Синдром подвздошно-поясничной мышцы
Наиболее распространенной причиной щелчков становится подвздошно-поясничная мышца, которая прикрепляется к малому вертелу бедренной кости. Во время активных и продолжительных движений ее сухожилие перескакивает через головку бедра и вертлужную губу, из-за чего появляется хруст. Такие ощущения, сначала возникая достаточно редко, со временем становятся практически постоянными и сочетаются с другими симптомами:
- Тупые боли в паховой области при сгибании или разгибании бедра.
- Ощущение «заедания» сустава, «пружинящего» движения.
- Слабость в бедре, «непослушность» конечности.
При врачебном осмотре проводят специальную пробу, во время которой натягивается сухожилие указанной мышцы: сгибают, отводят и разворачивают наружу бедро, после чего возвращают его в исходное положение. Если в этот момент возникает щелчок, то диагноз считают подтвержденным.
Частое трение сухожилия может привести к появлению подвздошно-гребенчатого бурсита, который осложняет состояние пациентов.
Синдром подвздошно-большеберцовой фасции
Ощущение хруста может появиться из-за повышенного трения подвздошно-большеберцовой фасции, расположенной по наружной поверхности ноги, о вертел бедренной кости. Это часто происходит у спортсменов, вынужденных часто сгибать конечность – велосипедистов, футболистов, тяжелоатлетов, лыжников. Кроме щелчков, пациенты ощущают боли снаружи сустава.
Часто присоединяется воспаление вертельной сумки – трохантерит. В этом случае симптомы усиливаются, появляется покраснение, припухлость и болезненность в околосуставной области.
Хрящевая губа расположена по краю вертлужной впадины и способствует стабилизации тазобедренного сочленения. Ее разрывы могут иметь травматический или дистрофический характер. Чаще всего этому подвержены спортсмены и танцоры, которые сталкиваются с частым сгибанием и вращением бедра. Разрыв суставной губы сопровождается такими признаками:
- Боли в области паха или вверху бедра.
- Щелканье в суставе.
- Ощущение препятствия.
- Ограничение движений.
Для выявления подобного повреждения проводят пробу с приведением согнутого и повернутого внутрь бедра. Появление болезненного хруста свидетельствует о разрыве вертлужной губы.
Хруст в тазобедренном суставе нередко появляется из-за дегенеративно-дистрофической патологии, в частности остеоартроза. Болезнь имеет такую локализацию преимущественно у мужчин, которые занимались тяжелым физическим трудом или спортом. Кроме щелчков и хруста, коксартроз имеет следующие признаки:
- «Стартовые» боли, возникающие при первых шагах.
- Ощущение трения хрящевых поверхностей.
- Скованность в суставе.
- Деформация околосуставной зоны.
- Ограничение подвижности бедра.
Болевые ощущения беспокоят не только при ходьбе, но и во время опоры на пораженный сустав, со временем сохраняясь даже в покое. По мере прогрессирования патологии формируются контрактуры, что приводит к существенному снижению объема движений. Пациенты с коксартрозом зачастую требуют оформления группы инвалидности.
При появлении похожих признаков, нельзя медлить с посещением врача, поскольку остеоартроз будет только прогрессировать.
Если щелчки в суставе появились в детском возрасте, то можно предположить остеохондропатию, которая также известна под названием болезни Пертеса. Патология заключается в формировании некроза головки бедра. Как правило, это сопровождается следующими признаками:
- Боли в тазобедренном суставе.
- Усталость при ходьбе.
- Ограничение движений в бедре.
- Нарушение походки (хромота).
- Укорочение конечности.
Со временем болезнь способствует появлению деформирующего остеоартроза, что усугубляет состояние пациентов.
Нередко щелчки в суставах появляются в результате предшествующих травм. Такой симптом может наблюдаться при растяжениях и разрывах связок, ушибах, вывихах или переломах. Как правило, это сопровождается болью различной интенсивности, отеком околосуставных тканей, ограничением определенных движений.
Вывихи сопровождаются вынужденным положением конечности, сильным напряжением тазобедренных мышц. После ушибов наружной поверхности бедра можно увидеть ссадины или гематомы, при переломах пациенты не могут стать на ногу, оторвать ее от поверхности кровати.
Щелчки в тазобедренном суставе могут появиться из-за его дисплазии, однако, подобный симптом характерен только для периода новорожденности. Он определяется путем отведения согнутой в колене ноги наружу и назад. В более позднем возрасте щелчки исчезают, уступая место другим признакам:
- Нарушение походки: хромота, ходьба носком внутрь, «утиная походка».
- Усталость в бедре.
- Чувство неустойчивости сустава.
Дисплазия сопровождается высоким риском развития коксартроза, начальные признаки которого могут проявиться в достаточно юном возрасте.
Щелчки в тазобедренном суставе являются довольно распространенным явлением, которое требует дифференциальной диагностики.
Окончательное заключение о том или ином состоянии можно сделать лишь по результатам дополнительного обследования. После осмотра врач выдаст направление пациенту на необходимые диагностические процедуры. Как правило, они будут включать инструментальные методы:
- Рентгенографию.
- УЗИ сустава.
- Магнитно-резонансную томографию.
Выбор в пользу определенного исследования делается исходя из клинической ситуации и диагностических возможностей клиники. После получения результата необходима консультация ортопеда-травматолога.
Когда появляется хруст и щелчки в тазобедренном суставе, не стоит рассматривать этот симптом как совершенно безобидный. За ним может скрываться довольно серьезная патология, требующая своевременной и адекватной коррекции.
УЗИ тазобедренных суставов: что это такое и для чего делается
- Избавляет от боли и отеков в суставах при артрите и артрозе
- Восстанавливает суставы и ткани, эффективен при остеохондрозе
Тазобедренные, коленные и плечевые суставы подвержены различным патологическим изменениям. Основной метод выявления заболеваний в данных областях – МРТ.
Однако часто врачи для точной постановки диагноза назначают дополнительное ультразвуковое обследование. УЗИ тазобедренного сустава позволяет увидеть больше информации, чем аналогичное исследование методом МРТ. Например, УЗИ тазобедренных суставов позволяет обнаружить выпоты (чрезмерное скопление физиологической жидкости) в суставе с точностью до 1 мм.
Тазобедренный сустав является скоплением сосудисто-нервных пучков. Именно сюда идут метастазы от опухолевых образований и воспаления малого таза, брюшной полости и ног. Для осуществления диагностики с помощью аппарата УЗИ тазобедренных суставов применяется устройство с датчиком в охвате от 3 до 7 МГц.
Тазобедренный сустав имеет сложное строение. Он состоит из двух поверхностей, образованных из двух костей: головки бедра и вертлужной впадины таза. К впадине крепится вертлужная губа, к краю которой присоединяется суставная капсула.
В нее вставляется головка бедренной кости и крепится по межвертельной линии. Сзади капсула прикрывает большую часть шейки бедра.
При проведении УЗИ тазобедренных суставов исследуемую область делят на две части: суставную и околосуставную. Околосуставная также имеет свое деление:
- на переднюю,
- на заднюю,
- на атеральную,
- на медиальную части.
Каждая из областей обследуется в двух перпендикулярных плоскостях. Такой метод исследования позволяет до подробностей изучить состояние сустава и на основе полученных данных поставить правильный диагноз.
Обследование через передний доступ

На длинной оси бедра устанавливается датчик прибора УЗИ. Монитор выводит изображение полуокружности головки кости бедра и подвздошной кости. Это является своеобразным ориентиром.
Между данными двумя костями просматривается вертлужная губа, образующая гиперэхогенную линейную треугольную структуру. Также данное положение дает доступ к обследованию гиалинового хряща, синовиальной капсулы сустава, состоящей из эластичных волокон нескольких связок: седалищно-бедренной, лобково-бедренной и подвздошно-бедренной.
Обзор из этого положения позволяет сделать панорамное сканирование. Если сустав имеет патологию в форме выпота в его полости, визуализация синовиальной капсулы становится четче.
Расстояние от шейки бедра до суставной капсулы зависит от индивидуальных особенностей строения костного скелета человека (в среднем этот показатель составляет 6,4 мм).
Патологические изменения можно подразделить на два вида:
- внутрисуставные (выпот в полость сустава, деформирующий артроз, синовит, асептический некроз головки кости);
- внесуставные (разрывы мышц, сухожилий и связок, травмы мышц).
Основная задача УЗИ тазобедренных составов — диагностировать и дифференцировать между собой внутреннюю и внешнюю патологию сустава.
Диагностика патологий внутри сустава

Если во время УЗИ тазобедренных суставов врач определяет утолщение суставной капсулы, то возможна постановка диагноза – синовит тазобедренного сустава. В таких случаях сравнивается толщина ее со всех сторон. При разнице в более 1-2 мм устанавливается патологическое изменение синовиальной сумки.
УЗИ тазобедренных суставов широко применяется при обследовании протезов. Другие виды исследований таких, как МРТ и КТ, могут давать ложные сведения из-за металлических вставок. Ультразвуковое исследование позволяет предоставить более точные сведения о состоянии протеза и наличии жидкости вокруг него.
Диагностика околосуставной области
С помощью УЗИ тазобедренных суставов определяется состояние данной области в результате повреждений мягких тканей: травмы и разрывы мышц, связок и сухожилий. Обратите внимание на то, что подобная патология встречаются реже, чем аналогичная в плечевом и коленном суставах.
Автомобильные повреждения часто происходят на прямой бедренной мышце. В основном, это травмы спортсменов с их растяжением и разрывом.
Так же на тазобедренном пространстве могут образовываться гематомы в результате ушибов. Они возникают как в клетчатке, так и в подфасциальной области.
- Избавляет от боли и отеков в суставах при артрите и артрозе
- Восстанавливает суставы и ткани, эффективен при остеохондрозе
Узнать больше…
Источник: sustav-med.ru
Почему болит тазобедренный сустав после бега и занятий спортом: причины, диагностика и профилактика
Бег – один из наиболее полезных для здоровья видов физической активности, который служит прекрасной профилактикой заболеваний сердечно-сосудистой системы, опорно-двигательного аппарата и ожирения. Однако чрезмерные нагрузки и неправильная техника бега могут стать причиной травм: боль в тазобедренном суставе после тренировки – тревожный симптом, свидетельствующий о повреждении или воспалении хрящевых тканей или связок.
Причины появления болевого синдрома при занятиях спортом
Наиболее частой причиной болевых ощущений при занятиях спортом являются травмы различной степени тяжести. Боль в тазобедренном суставе после бега может быть связана с неправильным распределением нагрузки на стопу: приземление на пятку создает ощутимую ударную волну, распространяющуюся вверх последовательно на голеностопный, коленный и тазобедренный суставы. В некоторой степени снизить нагрузки помогает специальная спортивная обувь с системой амортизации стопы, но полностью решить проблему только с её помощью невозможно. В хрящевой ткани сустава образуются микротрещины, при попадании в которые болезнетворных организмов развиваются воспалительные процессы.
Занятия профессиональным спортом связаны с повышенными нагрузками: профессиональные спортсмены составляют основную группу лиц с травмами суставов, мышц и связок. Удары, ушибы, падения могут стать причиной вывихов тазобедренного сустава, растяжения и разрыва связок, отрывных переломов, при котором связки отделяются от места своего крепления с формированием костных отломков.
Чрезмерные регулярные нагрузки вызывают микроповреждения соединительной ткани, воспаление и рубцевание которой может стать причиной болей после занятий спортом.
Виды спортивных травм и их характерные симптомы
Тазобедренный сустав менее подвержен травматизации, чем коленный или голеностопный, и в быту его травмирование происходит сравнительно редко, к примеру, при падении с большой высоты или в автомобильных авариях. Однако чрезмерные нагрузки при занятиях спортом, особенно профессиональным, могут вызвать не только ушибы, но и вывихи и даже переломы ТБС.
Ушиб тазобедренного сустава возникает при падении на бок или ягодицы. Несмотря на то что ушиб считается легкой травмой, внутренние кровотечения и ущемления нервных корешков могут стать причиной развития осложнений.
- болевые ощущения от умеренных до незначительных, усиливающиеся при прощупывании;
- небольшой отёк тканей в пострадавшей области;
- активные движения ограничены из-за болевого синдрома, однако пассивные движения сохраняются в полном объеме.
Растяжения, надрывы и разрывы связок тазобедренного сустава могут возникать при резких движениях, рывках, ускорениях. Если тазобедренный сустав болит после растяжки, можно предположить травмы именно связочного аппарата. При растяжении в соединительной ткани сустава образуются микроразрывы, при нарушении целостности более чем 20-30% площади речь уже идет о надрыве связок. Разрыв связок происходит при полном отделении связки от места крепления.
В отдельных случаях может возникать отрывной перелом, когда вместе со связками отчленяется костный отломок.
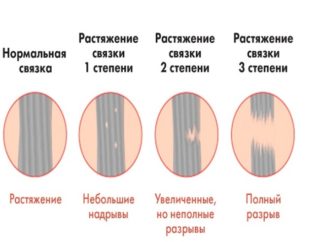
- выраженные болевые ощущения, усиливающиеся при движении;
- отек тканей в пострадавшей области;
- формирование обширных гематом при надрывах и разрывах;
- ограничение подвижности конечности;
- при разрыве связок – визуально различимые деформации в области сустава.
Разрыв губы вертлужной впадины
Так называемая вертлужная губа – это мягкая хрящевая ткань, которой изнутри выстлана вертлужная впадина. Повреждение её может возникать при активных вращательных движениях, часто такие травмы получают гимнасты и балерины. Если тазобедренный сустав болит после посадки на шпагат, скорее всего, речь идет о повреждении вертлужной губы.
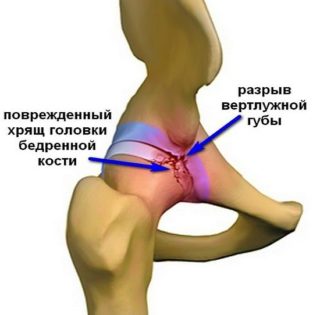
- тупая, ноющая боль, усиливающаяся при движении и стихающая в состоянии покоя,
- ограничение подвижности тазобедренного сочленения,
- характерные щелчки и хруст при движении.
Несмотря на то что болевые ощущения при разрывах вертлужной губы могут быть неявно выраженными, травма требует незамедлительного лечения, отсутствие которого может стать причиной дегенеративных изменений и в конечном итоге разрушения сустава.
При сильном ударе может возникнуть нарушение правильного расположения суставных поверхностей друг относительно друга — головка бедренной кости смещается относительно вертлужной впадины. Часто вывих сопровождается также разрывом связок и нарушениями целостности костной ткани.
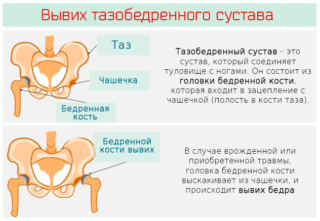
- выраженный болевой синдром;
- визуально различимое изменение длины пострадавшей конечности относительно здоровой;
- отек и покраснение тканей в пострадавшей области;
- полное ограничение движения поврежденной конечностью;
- утрата функций конечности, невозможность наступить на ногу.
Сильный удар или падение может стать причиной нарушения целостности тазобедренного сустава, головки или шейки бедренной кости.
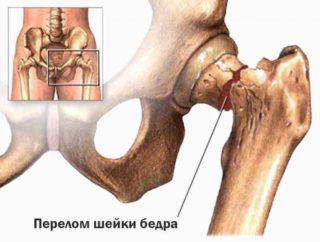
- интенсивно выраженный болевой синдром;
- визуально различимое укорочение пострадавшей конечности;
- вынужденное ротационное положение ноги кнаружи, различимое при положении лежа на спине;
- ограничение подвижности пострадавшей конечности;
- синдром «прилипшей пятки», когда пострадавший не может поднять и удерживать на весу прямую ногу из положения лежа на спине, при этом сгибание ноги в коленном суставе затруднений не вызывает.
В каких случаях необходимо обращаться к врачу
Любая боль – это тревожный сигнал организма, свидетельствующий о неблагополучии в определенном органе или зоне, поэтому выяснить причину её возникновения необходимо в любом случае. Незамедлительное обращение за медицинской помощью после спортивной травмы необходимо в таких случаях:
- пассивные движения конечностью ограничены,
- в месте травмы сразу начинает формироваться обширная гематома,
- наблюдается выраженный отёк и покраснение тканей,
- болевые ощущения ярко выражены,
- наблюдается изменение длины пострадавшей конечности относительно здоровой.
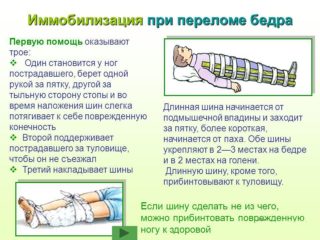
- Уложите пострадавшего так, чтобы ему было удобно, при этом постарайтесь, чтобы поврежденная конечность не двигалась.
- Приложите ледяной компресс к месту травмы на 15-20 минут. Спустя 20-25 минут повторите процедуру, чтобы уменьшить боль.
Ключом к успешному излечению травмы является точная диагностика и своевременно начатая терапия, поэтому при подозрении на повреждение тазобедренного сустава необходимо обратиться к врачу – травматологу, хирургу или ортопеду. Помимо сбора анамнеза и внешнего осмотра для уточнения диагноза и составления полной картины области повреждения могут быть назначены такие инструментальные методы диагностики:
- рентгенография тазобедренного сустава, тазовых костей и костей бедра;
- ультразвуковое исследование тканей сустава и тканей, его окружающих;
- МРТ и КТ для получения более четкой трехмерной картины.
Лечение спортивных травм тазобедренного сустава
Легкие и средней степени тяжести травмы, как правило, лечатся с применением консервативных методик, включающих в себя:
- иммобилизацию поврежденного сустава,
- купирование болевого синдрома,
- прием нестероидных противовоспалительных препаратов.
После прохождения острого этапа для скорейшего восстановления функций конечности назначаются физиотерапевтические процедуры: лечебная физкультура, массаж, электрофорез с препаратами, магнитотерапия, бальнеотерапия.
В случае разрыва связок и переломов может понадобиться хирургическое вмешательство для репозиции отломков и восстановления целостности тканей.
Избежать или свести к минимуму риски возникновения травм помогут простые правила профилактики:
- любые физические упражнения необходимо выполнять только после проведения специальной разогревающей предтренировочной разминки;
- по возможности следует избегать резких рывков и ускорений;
- нагрузки следует увеличивать постепенно с учетом собственной физической формы;
- при длительном беге необходимо правильно распределять нагрузку на стопу, приземляясь сначала на носок, а затем на пятку.
Источник: nogostop.ru
Занятие спортом очень важно для нормальной работы всего организма. Спорт укрепляет тело, делает его выносливым, способствует укреплению опорно-двигательного аппарата, нормализации кровообращения в тканях, и не позволяет набирать лишний вес. Но интенсивные занятия физкультурой могут стать причиной травмы ног и других частей тела.
При любой травме во время выполнения упражнений нужно обязательно обращаться за помощью к специалисту, это поможет предупредить осложнения и печальные последствия от травмы. Кроме того, пострадавшему нужно правильно оказать первую помощь, чтобы облегчить его состояние.
Существует несколько классификаций травм, в первую очередь, их разделяют на первичные, травмы от перегрузки и повторные. Первичные возникают внезапно, вследствие резкого движения или при падении, а повторные связаны с тем, что пораженная ранее ткань недостаточно восстановилась.
Травмы от перегрузки возникают чаще всего у детей, связаны они с чрезмерными физическими нагрузками, не соответствующими возрасту ребенка.
Также травмы бывают острые и хронические, первые связаны с внезапной механической травмой, а хронические возникают на фоне разрушения ткани. Например, при остеомиелите кости истончаются и, как следствие, может возникнуть спонтанный перелом, который не связан с ударом или падением.
По степени тяжести травмы разделяют на легкие, средние и тяжелые. К легким относят ссадины, несильные ушибы мягких тканей. Для средней тяжести характерны сильные ушибы, растяжения связок. В тяжелых случаях наблюдаются переломы, вывихи, разрывы мышц и связок.
В зависимости от места локализации и тяжести, возможны следующие травмы в спорте:
- Ушибы мягких тканей;
- Растяжение и разрывы связок и мышц;
- Разрыв мениска в колене;
- Разрыв вертлужной губы в тазобедренном суставе;
- Вывих сустава;
- Переломы.
Как правило, спортивные травмы получают при неудачных движениях, при падении или столкновении друг с другом. Существует ряд факторов, которые негативно влияют на человека во время тренировки и провоцируют травматизм:
- Плохо оборудованное помещение для тренировки. В частности, скользкие полы, недостаточное освещение, старые снаряды для упражнений.
- Плохо подобранная спортивная одежда. Обувь должна быть подобрана правильно, хорошо фиксировать стопы и подходить для конкретного вида спорта, а одежда должна быть подобрана по погоде, не должна сковывать движений.
- Чрезмерные нагрузки, не соответствующие физической подготовке спортсмена и его здоровью также могут быть причиной травмы.
- Причиной травмы может быть и отсутствие разминки перед выполнением упражнений.
- Плохая погода, например гололед, дождь, грязь, или наоборот чрезмерная жара, солнцепек.
- Переутомление спортсмена, совмещение сразу нескольких видов спорта, ежедневные тяжелые тренировки.
- Нарушение правил безопасности и дисциплины, слишком агрессивная борьба соперников.
Симптомы травмы могут серьезно отличаться, в зависимости от ее тяжести, но можно выделить ряд общих признаков, которые свидетельствуют о каком-либо повреждении тканей, и о необходимости срочно посетить специалиста:
- Болевые ощущения в области удара, которые ощущаются во время движения, попытке выполнять упражнения, а также при пальпации.
- Нарушение двигательной активности конечности, частичное или полное.
- Странные звуки при движении, похрустывания и щелчки, которые до травмы никогда не возникали.
- Гематома и отек в больном месте, особенно, если их размеры растут с течение времени.
- Деформация пораженной части тела, смещение суставов, углубления или выпуклости на костях.
- Кровотечения, особенно если кровь не останавливается от давящей повязки.
Как правило, при легких травмах боли выражены не сильно, они проходят уже через несколько дней и беспокоят только при надавливании на больное место или при больших нагрузках на пораженную область.
Средней тяжести травмы уже требуют врачебного вмешательства, иммобилизации конечности и приема лекарств при необходимости. При подобных травмах боли выраженные, наблюдается частичное нарушение двигательной активности, появляются отеки, гематомы.
При тяжелых травмах двигательная активность конечности нарушается полностью, может наблюдаться деформация, сильно выраженный отек и большая гематома. Нередко происходят открытые переломы, которые могут сопровождаться венозным и артериальным кровотечением, что требует немедленной первой помощи и доставки пострадавшего в больницу.
Травмы в спорте – это частое явление, поэтому каждый спортсмен должен ознакомиться с правилами первой помощи и в случае необходимости оказать ее пострадавшему.
Оперативная первая помощь может значительно облегчить состояние больного, а также обезопасить его от серьезных осложнений и даже предупредить летальный исход.
Правила оказания первой помощи зависят от вида травмы, рассмотрим каждый из них в отдельности:
- При ушибах и ссадинах необходимо приложить к больному месту холод, чтобы предупредить гематому, а ссадину промыть антисептиком и накрыть повязкой либо лейкопластырем.
- При растяжениях, разрывах связок и мышц пациента нужно показать врачу, но двигать больной конечностью нельзя, ее нужно обездвижить.
- При вывихах и переломах необходима иммобилизация конечности при помощи шины, чтобы не допустить смещения костей и травматического шока. Перед проведением иммобилизации пострадавшему нужно дать обезболивающее. При тяжелых травмах нужно немедленно вызвать скорую помощь или доставить пациента в больницу своими силами.
Любые спортивные травмы требуют своевременного врачебного вмешательства, если конечно пострадавший не хочет стать инвалидом и планирует продолжить тренироваться. Не стоит лечиться самостоятельно, в надежде что все само собой пройдет. Как правило, такие ситуации заканчиваются серьезными осложнениями и повторными травмами при начале тренировок.
В больнице пострадавшего сразу осматривает врач травматолог, который занимается диагностикой и лечением спортивных травм. Врач собирает анамнез, спрашивает при каких условиях произошло ранение, что беспокоит пациента, и проводит внешний осмотр.
Опытный специалист может стразу назвать тип травмы, но для уточнения диагноза, выявления количества отломков при переломах или степень разрыва связок, направляют на обследование, в него входят следующие исследования:
При необходимости может понадобиться консультация хирурга, это относится к тяжелым травмам.
Лечение травм в спорте может отличаться в каждом случае, в зависимости от тяжести, общего состояния пациента, наличия сопутствующих патологий. Как правило, легкие травмы в большинстве случаев специфического лечения не требуют, обычно достаточно первичной обработки.
Травмы средней тяжести лечатся консервативными методами, врачи назначают медикаменты, физиопроцедуры и лечебную физкультуру для постепенного восстановления. Тяжелые травмы могут лечить консервативно и оперативно, а период реабилитации в целом схож с лечением травм средней тяжести.
Для лечения травм в спорте назначают следующие лекарства:
- Обезболивающие и противовоспалительные препараты для снятия симптомов;
- Кроворазжижающие средства для предупреждения тромбоза;
- Мочегонные средства назначают при выраженных отеках;
- Витамины и иммуномодуляторы показаны для общего укрепления иммунитета и быстрого заживления пораженных тканей.
Также при травмах обычно выписывают наружные средства, в основном это мази с противовоспалительным и обезболивающим действием, например, Найз или Диклак. Такие средства особенно эффективные при ушибах, растяжениях, при болях в суставах.
В каждом конкретном случае препараты должен подбирать врач, рассчитывая дозировку согласно возраста и тяжести заболевания. Самолечением заниматься не рекомендуется, ведь лекарства убирают только симптомы, а нарушения структуры тканей никуда не денутся, и после неправильного срастания двигательная активность в пораженной области будет нарушена.
Показанием к хирургическому вмешательству являются следующие ситуации:
- Разрывы связок и мышц, требующие восстановления вручную;
- Застарелые вывихи суставов, а также вывихи, которые нельзя вылечить консервативно;
- Переломы со смещением, внутрисуставные переломы.
Во время операции врач проводит восстановление и фиксацию пораженных тканей, что обеспечивает их правильное сращение без последствий для дальнейшей жизни. Благодаря операции можно восстановить ткани даже после очень тяжелых и серьезных травм, но длительность лечения в таких случаях может составлять около года.
Спортивные травмы должны лечиться под контролем специалиста, но в комплексе могут применяться и рецепты народной медицины. Они помогут снять болевые ощущения и ускорить выздоровление, укрепить организм.
При травмах рекомендуют использовать следующие народные средства:
- Примочки и ванны с травами;
- Компресс с капустным листом и медом;
- Ванны с морской солью и эфирным маслом;
- При ушибах хорошо помогает йодовая сетка;
- При переломах и вывихах средство из яичной скорлупы и лимонного сока;
- При болях после травмы рекомендуют делать примочки с настоем арники, он продается в аптеке.
Важную роль в лечении спортивных травм играет реабилитация, она помогает восстановить организм и постепенно вернуть его в прежнее состояние, не допустив рецидива. К реабилитационным мероприятиям относят лечебную физкультуру, физиопроцедуры, посещения массажа.
После тяжелых травм рекомендуется проходить курс реабилитации в специализированных клиниках, опытные врачи и специальное оборудование сделает восстановление максимально быстрым и эффективным. Чтобы продолжить тренировки после тяжелых травм, не достаточно выполнять упражнения дома, нужен специальный подход.
Предупредить травмы в спорте возможно, если соблюдать меры профилактики:
- Во время тренировок соблюдать правила техники безопасности;
- Тренироваться только в специальной одежде, которая не сковывает движения, и в обуви, которая обеспечивает хорошее сцепление с полом и не скользит.
- Проводить занятия нужно по адекватному графику, нельзя допускать больших перерывов между тренировками и, наоборот, переутомляться.
- Очень важно в период тренировок правильно питаться, не переедать и не голодать, нельзя приходить на занятия сразу после еды, так же как и голодным.
- Заниматься нужно с учетом физических возможностей.
- Не стоит посещать занятия в нездоровом состоянии, сначала нужно проконсультироваться с врачом.
- Перед началом выполнения силовых упражнений необходимо обязательно разогреться.
Источник: nogi.guru
СИНДРОМ БЕДРЕННО-ВЕРТЛУЖНОГО СОУДАРЕНИЯ
Развитие синдрома бедренно-вертлужного соударения
Синдром бедренно-вертлужного соударения, или ущемления, (импиджмент-синдром тазобедренного сустава) возникает при аномальном строении костей тазобедренного сустава. За счет несоответствия костных поверхностей тазобедренного сустава друг другу возникает постоянное трение и повреждение сустава.
Анатомическое строение тазобедренного сустава
Тазобедренный сустав относится к шаровидным костно-хрящевым образованиям. Вертлужная впадина — это часть массивной тазовой кости, формирует чашку, в которую входит головка бедренной кости.
Суставные поверхности (впадину и головку бедренной кости), покрывает гладкая ткань под названием суставной хрящ. Она обеспечивает возможность беспрепятственного скольжения костей друг относительно друга без малейшего трения.
Вертлужная впадина ограничена прочным кольцом из волокнистого хряща, который формирует вертлужную губу. Вертлужная губа обеспечивает плотное прилегание костей друг к другу и стабильность тазобедренного сустава за счет его уплотнения.
Общие сведения о синдроме бедренно-вертлужного соударения
При синдроме бедренно-вертлужного соударения вокруг головки бедренной кости и/или вертлужной впадины образуются костные выросты (остеофиты). Избыточный рост костной ткани приводит к тому, что кости тазобедренного сустава теряют способность к гладкому скольжению при движении и соударяются друг с другом. С течением времени это приводит к разрыву вертлужной губы и изнашиванию суставного хряща. Формируется остеоартроз тазобедренного сустава.
Типы синдрома бедренно-вертлужного соударения
Выделяют три типа синдрома бедренно-вертлужного соударения:
Ацетабулярный тип синдрома бедренно-вертлужного соударения (пинсер-импиджмент; от англ. Pincer — щипцы). Возникает при избыточном разрастании костной ткани вокруг и в пределах вертлужной впадины. При этом отмечается разрушение вертлужной губы.
Эксцентрик-импиджмент (кэм-импиджмент, от англ. Cam — кулачковый механизм). Обусловлен асферической формой головки бедренной кости, которая не способна к гладкому скольжения внутри вертлужной впадины. При этом по краям головки бедренной кости формируются бугорки или выступы, которые травмируют суставной хрящ внутри вертлужной впадины.
Комбинированный тип синдрома бедренно-вертлужного соударения. Состояние одновременно обусловлено двумя вышеописанными механизмами.
Развитие синдрома бедренно-вертлужного соударения
Некоторые пациенты с синдромом бедренно-вертлужного соударения живут полноценной, активной жизнью и не предъявляют каких-либо жалоб. Появления симптомов указывает на выраженное повреждение суставного хряща или вертлужной губы и на прогрессирование заболевания.
Причины развития синдрома бедренно-вертлужного соударения
Возникает при нарушении нормального развития костей тазобедренного сустава в детском возрасте. На головке бедренной кости и/или в области вертлужной впадины формируются костные выросты (остеофиты), которые повреждают сустав и вызывают боли. При нарушении нормальной формы костей тазобедренного сустава предотвратить развитие импиджмент-синдрома практически невозможно. Так как нагрузка на тазобедренный сустав у физически активных людей и спортсменов велика, то они раньше начинают испытывать боли, чем малоподвижные люди. Но физическая активность сама по себе не является причиной развития синдрома бедренно-вертлужного соударения.
Симптомы синдрома бедренно-вертлужного соударения
Обычно синдром бедренно-вертлужного соударения проявляется болями в паховой области. В некоторых случаях неприятные ощущения возникают в наружных отделах бедра. При поворотах, наклонах, приседаниях возникает острая пронзительная боль. Иногда боль тупая и умеренная.
Диагностика синдрома бедренно-вертлужного соударения
Во время консультации врач оценивает общее состояние здоровья пациента и симптомы со стороны тазобедренного сустава. Он проводит осмотр области тазобедренного сустава. Врач должен провести провокационные импиджмент-тесты (или двигательные тесты для выявления импиджмент-синдрома). В ходе теста пациент лежит на спине, врач сгибает нижнюю конечность в колене и приводит ее к груди; затем приводит ногу к противоположному плечу. При возникновении болей в тазобедренном суставе тест считается положительным и может говорить о наличии импиджмент-синдрома.
Для точной диагностики синдрома бедренно-вертлужного соударения врач может назначить следующее обследование:
Рентгенологическое обследование. Позволяет получить снимок костных структур и увидеть аномальное строение костей тазобедренного сустава. На рентгенограмме могут быть видны признаки остеоартроза/артрита.
Компьютерная томография (КТ). Помогает получить более детальные снимки, чем рентгенография, что позволяет врачу точно говорить об аномалии строения костей.
Магнитно-резонансная томография (МРТ). Исследование позволяет получить точное изображение мягких тканей. МРТ помогает врачу выявить повреждение вертлужной губы и суставного хряща. Введение контрастного вещества/красителя в сустав перед МРТ делает снимок более отчетливым. Как часть диагностического процесса, врач может ввести в полость сустава анестетик. Если обезболивающий препарат вызывает улучшение состояния и сокращает боли, то это подтверждает диагноз синдрома бедренно-вертлужного соударения.
Лечение синдрома бедренно-вертлужного соударения
Консервативное лечение синдрома бедренно-вертлужного соударения
Модификация образа жизни. В качестве исходных лечебных мероприятий врач рекомендует изменить образ жизни и избегать той физической активности, которая вызывает боли.
Нестероидные противовоспалительные средства. Уменьшить воспаление и боль помогают лекарственные препараты: ибупрофен, аспирин и др.
Лечебная физкультура. Увеличить объем движений в тазобедренном суставе и укрепить мышцы, которые поддерживают сустав, помогают специальные физические упражнения. Они уменьшают нагрузку на поврежденную вертлужную губу и суставной хрящ.
Хирургическое лечение синдрома бедренно-вертлужного соударения
Хирургическое лечение рекомендуется в тех случаях, когда обследование показывает повреждение сустава на фоне синдрома бедренно-вертлужного соударения, а консервативные мероприятия не помогают справиться с болью.
Часто лечение синдрома бедренно-вертлужного соударения проводится артроскопически. Артроскопические процедуры проводятся с помощью хирургических инструментов через небольшие разрезы на коже. Для оценки состояния тазобедренного сустава изнутри врач использует небольшую камеру, артроскоп. В ходе артроскопии хирург может восстановить любые повреждения вертлужной губы и суставного хряща. При этом возможно удаление костных разрастаний вокруг и внутри вертлужной впадины и бугорков на поверхности головки бедренной кости. В тяжелых случаях синдрома бедренно-вертлужного соударения данные мероприятия требуют проведения открытой операции с более широкими разрезами.
Результаты хирургического лечения при синдроме бедренно-вертлужного соударения
Операция позволяет успешно справиться с симптомами импиджмент-синдрома. Устранение костных дефектов позволяет предотвратить дальнейшее повреждение сустава на фоне синдрома бедренно-вертлужного соударения. Но хирургическое лечение позволяет справиться не со всеми повреждениями, особенно если операция запоздала, а нарушения в суставе ярко выражены. В такой ситуации в будущем возможно прогрессирование синдрома бедренно-вертлужного соударения.
(495) 545-17-44 — хирургия тазобедренного сустава в Москве и за рубежом
ОФОРМИТЬ ЗАЯВКУ на ЛЕЧЕНИЕ
Эндопротезирование тазобедренных суставов в Израиле
Тотальное эндопротезирование тазобедренного сустава — это замена поврежденного сустава на искусственный эндопротез. В Израильских клиниках используется широкий диапазон моделей эндопротезов тазобедренного сустава. Это все модели эндопротезов от лучших производителей из США и Швейцарии, таких как Zimmer, DePuy J&J, Biomed.
Эндопротезирование тазобедренных суставов в Германии
Ортопедическая Клиника Кассель – это одна из ведущих клиник Германии. Более 30 лет специализируется в области ортопедии, травматологии, включая спортивную медицину, и ревматологии. Обладает высочайшими научными и результативными показателями в лечении заболеваний с поражением опорно-двигательного аппарата.
Эндопротезирование тазобедренных суставов в Латвии
Шведская ортопедическая клиника в Латвии проводит более 500 операций по эндопротезированию суставов в год. Стоимость протезирования тазобедренного сустава от 7500 евро. При одновременной замене двух суставов предоставляется скидка в размере 40% от общей стоимости операции.
Реабилитация после протезирования тазобедренных суставов в Москве
Частный реабилитационный центр в Подмосковье, в котором достижения восстановительной медицины сочетаются с прекрасным обслуживанием, домашней атмосферой и вниманием к каждому гостю создавался по примеру европейских центров, где людям помогают вернуться к активной жизни.
Источник: xn—-7sbbchjgboy7bah5auador0n.xn--p1ai
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.





























































.gif)