Для постановки диагноза заболеваний из категории сердечно-сосудистых, необходима главная часть исследования – липидограмма (другие названия: кровь на липиды, липидограмма крови, кровь на липидограмму, липидный профиль), выявляющая с помощью лабораторной методики подробные нарушения обмена жиров и степень риска развития болезни у пациента.
Липидограмма представляет собой таблицу со значениями спектрального анализа липидов в крови. Ее анализируют отдельно у мужчин и женщин в сравнении с нормативными показателями:

Зная уровень триглицеридов, можно легко рассчитать атерогенный индекс плазмы (AIP):
AIP =ТГ/ЛПВП.
При лечении болезней сердца и сосудов, обмена веществ назначается контроль липидограммы, который показывает изменение показателей в крови.
Чтобы результат был точным, требуется соблюсти некоторые правила подготовки к сдаче крови на липидограмму:
- не менять кардинально свой режим питания;
- в случае неважного самочувствия анализ следует отложить до лучших времен;
- не разрешается делать тест после рентгенологического обследования и физиопроцедур;
- при лечении атеросклероза нужно продолжать прием лекарств;
- тренировки необходимо отложить на день, еще лучше – на несколько дней;
- день-два не употреблять спиртное;
- непосредственно за час до сдачи анализа не курить;
- настроить себя на спокойствие;
- последний прием пищи – за 8-10 часов до процедуры;
- если возникает жажда накануне липидограммы, пить можно только чистую воду в небольшом количестве. Но вместо этого желательно прополоскать рот.
Анализ липидного профиля дает развернутые сведения, необходимые для предстоящего лечения, показывая пять основных значений.
Данный показатель не является «страшилкой» для пациента, сдающего анализ крови на липидограмму. Это необходимое для организма вещество участвует в формировании клеток тканей, клеточных мембран, половых гормонов, роста и развития человека. Холестерин производят клетки печени, а пятая часть общего количества (при условии нормального питания) приходит в организм через пищу.
Особенностью холестерина, как и любого липида (жирового вещества), является его неспособность растворяться в жидкой среде и перемещаться в ней. Функцию транспорта холестерина по кровеносным сосудам выполняют липопротеины, которые способны сочетаться с липидами благодаря смешанной белково-жировой оболочке.
Эти вещества для краткости называют хорошим холестерином, или ЛПВП. По структуре они на 50% состоят из белка и отвечают за здоровье человека, передавая в печень ненужный холестерин из сосудов, который перерабатывается в желчь. Таким образом, хороший холестерин контролирует сосуды от засорения плохим холестерином – ЛПНП.
Вредные вещества ЛПНП прилипают к стенкам сосудов. Концентрация плохого холестерина создает бляшки, препятствующие движению крови к жизненно важным органам. Такая ситуация подвергает человека риску возникновения сердечно-сосудистых патологий. По сравнению с ЛПВП основной составляющей ЛПНП является холестерин – 42%.
Три главных показателя липидного спектра в соответствии с возрастом представлены в таблице:
Липопротеины очень низкой плотности
Назначение фракции заключается в доставке нейтральных жировых веществ (триглицеридов, ТГ) от печени к периферической системе. ТГ преобладают в структуре транспортных веществ очень низкой плотности и составляют 55%.
Частицы ЛПОНП имеют сравнительно большие размеры и малую плотность, поэтому при перемещении по узким периферийным сосудам едва протискиваются вперед и могут распадаться на несколько липидных фрагментов. Эти кусочки обосновываются на стенках сосудов, затвердевают, становясь атеросклеротической бляшкой по аналогии с ЛПНП.
Это нейтральные жиры, поставляющие энергию в клетки организма. Неизрасходованные ТГ откладываются про запас, но при их избытке вредят здоровью. При повышенных значениях ТГ и ЛПНП опасность образования сердечно-сосудистых нарушений повышается в несколько раз.
Нормы значений ЛПВП, ЛПНП и ТГ у женщин по возрастной шкале представлены в таблице (значения веществ указаны в ммоль/л):
Липидограмма крови пациентов возрастной категории от 50 лет может значительно отклоняться от нормы. Женщины к этим годам постепенно теряют защиту половыми гормонами от атеросклеротических изменений в сосудах.
Что касается мужчин, то их организм совсем не защищен от риска сердечно-сосудистых заболеваний, а с годами у сильного пола накапливаются проблемы по липидному обмену веществ в связи с курением, принятием алкоголя, жирной пищей, подверженностью стрессам. Поэтому людям после 50-ти необходимо серьезно относиться к негативным изменениям в организме.
Норма показаний липидного спектра у детей в ммоль/л выглядит таким образом:
У младенцев младше месяца уровень холестерина в ммоль/л должен находиться в диапазоне 1,4-4,4; у детей от 2 до 12 месяцев – 1,7-4,9.
Этот показатель рассчитывают методом деления значения ЛПНП на ЛПВП.
КА = (Х – ЛПВП) / ЛПВП.
Числитель можно узнать, отняв от количества общего холестерина значение ЛПВП.
Соотношение хорошего и плохого холестерина, которое показывает КА, уведомляет о наличии либо отсутствии сердечно-сосудистого заболевания, а также стадии развития.
Сдача крови на липидограмму проводится при следующих показаниях:
- по достижении 30 лет и старше – каждые 5 лет;
- отсутствии физических нагрузок и, как следствие, различных степенях ожирения;
- заболеваниях с симптомом повышенного холестерина: сахарном диабете, сердечной патологии, проблем с сосудами головного мозга, гипертонии, атеросклерозе, эндокринных нарушениях – каждые полгода;
- курении;
- в профилактических целях во время массовых осмотров;
- повышенном значении холестерина в липидограмме;
- приеме препаратов для снижения ЛПНП;
- наследственных заболеваниях.
Сдача крови на липидограмму в частном медицинском центре оценивается в среднем в 700 руб. В зависимости от качества оборудования, уровня клиники, географического расположения и регионального статуса населенного пункта стоимость данного анализа может колебаться от 500 до 1500 руб. Анализы на липидный спектр действительны до 6 месяцев.
Кроме нарушения липидного обмена, о котором было подробно сказано выше, с помощью липидограммы исследуется степень риска ряда заболеваний при повышенных или пониженных уровнях веществ в крови. К таким патологиям относятся инфаркты, инсульты, почечные нарушения, болезни с сопутствующим отклонением холестерина от нормы.
В процессе лабораторной диагностики определяется группа риска пациента с учетом пола, возраста, наследственности, вредных привычек, избыточного веса, уровня холестерина и других факторов. Исходя из этого, кардиолог назначает медикаментозное лечение со строгим подбором препаратов и курса лечения.
Что означают отклонения показателей от нормы
Результаты спектрального анализа на липиды подсказывают о возможных или случившихся нарушениях в работе организма. Так, высокий холестерин, внутри которого спрятаны реальные причины повышения значения, может ориентировочно сообщить о патологиях:
- неправильном питании и недостаточной подвижности, которые рано или поздно приводят к сердечно-сосудистым проблемам;
- наследственности;
- вредных привычках (курении, алкоголе);
- сахарном диабете, заболевании поджелудочной железы;
- почечной недостаточности;
- остром воспалительном или инфекционном процессе.
Низкая концентрация холестерина подает предварительный сигнал при заболеваниях:
Также отклонения уровня холестерина в меньшую сторону могут предупреждать о злоупотреблении диетами, элементарном голодании и недостатке питания.
Перечень конкретных причин при неудовлетворительных результатах анализа дает расшифровка последующих за холестерином показателей.
ЛПВП немного повышенного значения гарантирует организму защиту от сосудистых заболеваний. Если этот показатель аномально высокий (более 2,3 ммоль/л), то он связан с нарушениями жирового обмена, передающимися по наследству; огромными физическими нагрузками, циррозом печени, злоупотреблением алкоголя, онкологическими заболеваниями.
В основном ЛПВП отклоняется от нормы в меньшую сторону и причастными к этому могут быть:
- хронические заболевания печени и почек;
- эндокринные патологии, в том числе сахарный диабет;
- острые вирусные инфекции;
- атеросклероз;
- инфаркт.
Избыток плохого холестерина, который приносят ЛПНП и опосредованно – ЛПОНП, извещает о наступивших проблемах:
- заболевании поджелудочной железы;
- ослабевании почечных функций;
- подагре (накоплении солей мочевой кислоты в суставах, тканях, органах);
- гипотиреозе (недостаточном функционировании щитовидной железы);
- атеросклерозе различной степени.
Низкое значение ЛПНП и ЛПОНП наблюдается в единичных случаях, информируя о следующем:
- проблеме с органами дыхания;
- гипертиреозе (аномально активной работе щитовидной железы);
- острой печеночной недостаточности (в основном у детей);
- малокровии.
Повышение уровня триглицеридов бывает при:
- почечных заболеваниях;
- гепатитах Ви С;
- циррозе печени;
- подагре;
- наследственной талассемии, возникающей при нарушении синтеза гемоглобина;
- воспалении поджелудочной железы;
- хроническом алкоголизме;
- избытке кальция в крови;
- атеросклерозе;
- перенесенном инфаркте.
Низкие триглицериды присутствуют у людей с нарушениями:
- в системе дыхания;
- избыточного функционирования щитовидной железы;
- в питании.
Коэффициент атерогенности (КА) отражает соотношение плохого холестерина и хорошего. Его значение прямо пропорционально ЛПНП, то есть чем выше плохой холестерин, тем больше коэффициент атерогенности. Вычислив КА, можно рассуждать о развитии заболеваний, связанных с кровоснабжением. Сниженный показатель свидетельствует о минимальном риске возникновения сердечно-сосудистых патологий.
Липидограмма крови – эффективная методика, дающая информацию для диагностики. Опытный специалист делает заключение, рассматривая все факторы в анамнезе больного.
Источник: net-holesterinu.ru
Липидограмма. Расшифровка липидограммы. Нормы липидограммы у мужчин и женщин. Отклонения в липидограмме. Липидограмма кала. Где сдать липидограмму?
В основе липидограммы лежат как процессы обмена жиров в организме человека, так и состояние организма в целом. Так, поступая вместе с пищей жиры, подлежат перевариванию и усваиванию. Однако уже эти процессы зависят от состояния слизистой оболочки, от наличия в организме необходимых элементов витаминов и коферментов.
Таким образом, обмен жиров состоит из нескольких взаимосвязанных процессов, происходящих в организме.
Различают следующие этапы обмена жиров в организме:
- поступление вместе с едой;
- расщепление жиров на более мелкие составляющие;
- переваривание поступивших жиров, главным образом, при помощи желчных кислот;
- всасывание жиров на уровне слизистой оболочки кишечника;
- транспорт с кровью к клеткам печени;
- синтез жирных кислот (липогенез);
- обмен триглицеридов, фосфолипидов;
- расщепление жиров (липолиз).
Липиды – это различные по химическому строению вещества, в народе часто называемые просто жирами. Они склонны формировать различные соединения с белками (в виде липопротеинов) и углеводами. Липиды, они же жиры, хорошо растворяются в других жировых растворителях (эфирах), в водной основе они растворяются плохо.
Неправильно предполагать, что жиры и жирные кислоты представляют угрозу для человека. Липиды и их соединения (эфиры, липопротеины) жизненно важны для организма. Наряду с другими структурными элементами (белками и углеводами) они осуществляют ряд структурных и регуляторных функций. Основная – это структурная, поскольку жиры являются незаменимыми компонентами клеточных мембран. Также липиды идут на синтез различных биологически активных веществ – гормонов, витаминов, желчных кислот, простагландинов (нейромедиатор, участвующий в процессах воспаления).
К основным функциям липидов относятся:
- Структурная. Жиры (а именно холестерин) являются составной частью клеточных мембран. Наибольшая концентрация холестерина содержится в нервных клетках, то есть в нейронах. Так, холестерин является базовым элементом нервных окончаний (миелиновой оболочки). Дефицит холестерина и других жиров в нервной ткани приводит к различным неврологическим заболеваниям, поскольку нейроны не способны выполнять в полном объеме свои функции без жиров.
- Регуляторная. Жиры и жировые комплексы входят в состав стероидных гормонов и большинства витаминов. Также они принимают активное участие в передаче нервного импульса.
- Транспортная. Жиры в комплексе с белками формируют соединения под названием липопротеины, которые, в свою очередь, выполняют транспорт различных веществ по всему организму.
- Защитная. Практически каждый орган в организме (в большей части почки) окружен жировой тканью. Формируя своеобразную жировую подушку, жиры предохраняют внутренние органы от внешних негативных воздействий.
- Поддерживающая. Жировая ткань формирует поддержку тех органов, которые окружает, а также нервных и сосудистых сплетений.
- Энергетическая. Жиры являются источником энергии в организме. По количеству образуемой энергии жиры превосходят углеводы в два, а белки – в три раза.
- Терморегуляторная. Жиры организма также формируют подкожную жировую клетчатку, которая предотвращает организм от переохлаждения.
- Трофическая. Липиды принимают участие во всасывании и усваивании витаминов и других активных веществ.
- Репродуктивная. Жиры играют одну из основных ролей в репродуктивной функции человека. Так, они принимают участие в синтезе половых гормонов, во всасывании витаминов и минералов, в регуляции гормонального фона.
- Эстетическая. Липиды принимают активное участие в обеспечивании эластичности кожных покровов, защищая, таким образом, кожу от избыточной потери влаги.
На скорость жирового обмена влияет множество факторов. В первую очередь, это сезонность, а также биологические ритмы, возраст, пол, наличие сопутствующей патологии. Так, наибольшим изменениям жировая масса подвержена во время тренировок в летнее время. У женщин максимальная скорость жирового обмена отмечается в возрасте до 35 лет. Кроме того, для каждого организма (вне зависимости от пола) характерны ритмичные колебания обмена веществ. Это могут быть суточные, недельные, месячные, сезонные ритмы. Наличие хронических патологий снижает скорость жирового обмена.
Человеческий организм наиболее адаптирован к сезонным ритмам. В районах с холодным климатом организм использует жировой запас для более экономного расхода энергии в холодное зимнее время. У некоторых народностей накопление жиров в зимнее время стало важным защитным приспособлением. Поэтому именно в зимнее время у человека максимально выражен жировой анаболизм (большее содержание жира в организме), в то время как в летнее преобладает катаболизм (минимальное содержание жира в организме).
Нарушение жирового обмена лежит в основе многих патологий. В свою очередь, эти нарушения могут иметь различную природу.

К параметрам липидограммы относятся:
- холестерин;
- липопротеины низкой плотности (ЛПНП);
- липопротеины очень низкой плотности (ЛПОНП);
- липопротеины высокой плотности (ЛПВП);
- триглицериды;
- индекс атерогенности.
Кроме этого вместе с липидограммой часто исследуются и ферменты печени – аланинаминотрансфераза и аспартатаминотрансфераза. Отдельным параметром в липидограмме является индекс атерогенности, который не является самостоятельным показателем, а высчитывается по формуле.
Холестерин находится практически в каждой клетке организма человека. Он входит в состав мембран клеток. Соединяясь вместе с фосфолипидами и белками, он придает им избирательную проницаемость, а также оказывает регулирующее влияние на активность клеточных ферментов. Кроме этого холестерин присутствует в цитоплазме клетки, где находится преимущественно в свободном состоянии с жирными кислотами, формируя мелкие капли – вакуоли. В плазме крови холестерин может находиться как в свободном состоянии (неэстерифицированный), так и в составе липопротеинов (эстерифицированный).
На уровне макроорганизма холестерин также осуществляет несколько важных функций. Так, он является источником синтеза желчных кислот и стероидных гормонов (андрогенов, эстрогенов, гормонов надпочечников). Промежуточный продукт окисления холестерина под воздействием солнечных лучей в коже превращается в витамин Д3. Таким образом, холестерин играет важную роль и в обмене веществ. В целом физиологические функции холестерина очень многообразны. Однако стоит знать, что холестерин присутствует исключительно в животных, но не в растительных жирах.
Проблема высокого уровня холестерина остро стоит в современном обществе. Объясняется это, в первую очередь, активной урбанизацией — засильем фаст-фуда, малоподвижным образом жизни, несбалансированным питанием, наличием сопутствующих патологий обмена. Учитывая эти факторы Всемирной Организацией Здравоохранения (ВОЗ) была разработана шкала для каждого показателя липидограммы, отражающая опасность каждого уровня.
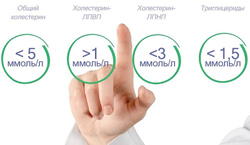
К референсным значениям общего холестерина по рекомендациям ВОЗ относятся:
- оптимальное значение – не более 5,15 миллимоль на литр;
- пограничное значение – от 5,15 до 6,18 миллимоль на литр;
- высокое значение – более 6,2 миллимоль на литр.
Липопротеины – это комплексные соединения липидов и белков. Поскольку сами по себе липиды являются нерастворимыми соединениями, для транспорта в сыворотке крови они соединяются с белками. По величине гидратированной плотности липидограмма выявляет три типа липопротеинов – липопротеины низкой плотности, очень низкой плотности и высокой плотности. Уровень липопротеинов в крови является важным индикатором. Он отражает развитие атеросклеротического процесса в организме, что, в свою очередь, учитывается при анализе факторов риска ишемической болезни сердца, артериальной гипертензии и сахарного диабета.
К составляющим кислотам липопротеинов относятся:
- миристиновая жирная кислота;
- пальмитиновая жирная кислота;
- стеариновая жирная кислота;
- олеиновая жирная кислота;
- линолевая жирная кислота;
- линоленовая жирная кислота.
Липопротеины низкой плотности синтезируются в клетках печени. Основной их функцией является транспорт триглицеридов из печени в кровеносную систему. Поэтому именно они наряду с липопротеидами очень низкой плотности являются основным коэффициентом атерогенности. В норме липопротеины низкой и очень низкой плотности содержат основную часть циркулирующего холестерина.
Синтез (образование) липопротеинов низкой и очень низкой плотности происходит в печени. Далее они секретируются в кровоток, уже, откуда достигают органов и тканей. Специфически связываясь с рецепторами, липопротеины высвобождают холестерин, который впоследствии идет на синтез мембран и других клеточных структур.
Липопротеины низкой и очень низкой плотности условно носят название «плохих» липопротеинов. Обладая маленькими размерами, они легко проникают через эндотелий сосудов, где впоследствии могут откладываться. Именно липопротеины низкой плотности являются фактором риска для развития атеросклероза сосудов. Также уровень липопротеинов напрямую влияет на концентрацию холестерина в крови.
Липопротеины очень низкой плотности (ЛПОНП)
Липопротеины высокой плотности (ЛПВП)
Триглицериды еще один липидный комплекс, основная функция которого – энергетическая. Так, этот класс липидов является основным источником энергии в организме. Однако, в то же время, повышение концентрации триглицеридов приводит к развитию сердечно-сосудистых заболеваний. В метаболизме триглицеридов главным условием является баланс между синтезируемым и расходуемым количеством. Если не все триглицериды ушли на энергию (то есть сожглись), то оставшееся часть идет на синтез холестерина или откладывается в жир.
Концентрация триглицеридов на один литр плазмы крови обычно коррелирует с общим уровнем холестерина. Это значит, что при различных патологиях эти показатели повышаются практически одновременно. Объясняется это тем, что и триглицериды, и холестерин переносятся одинаковыми липопротеидами. Если же отмечается изолированное повышение триглицеридов, то это может указывать на то, что человек недавно употребил большое количество жиров с пищей.
К референсным значениям триглицеридов по рекомендациям ВОЗ относятся:
- оптимальное значение – не более 1,7 миллимоль на литр;
- пограничное значение – от 1,7 до 2,2 миллимоль на литр;
- высокое значение – от 2,3 до 5,6 миллимоль на литр;
- крайне высокое значение – более 5.6 миллимоль на литр.
Аланинаминотрансфераза – активный внутриклеточный фермент печени, участвующий в многочисленных реакциях. Относится к группе трансаминаз – основной функцией которых является перенос функциональных групп от одной молекулы к другой. В небольших количествах данный фермент содержится в мышцах, миокарде, почках, печени. В сыворотке крови содержится лишь в небольшом количестве. В случае активного разрушения клеток печени (цитолиза), фермент в большом количестве выходит в кровь. В норме увеличение активности трансаминаз отмечается при белковых диетах или при употреблении пищи, богатой сахарозой. Однако, как правило, повышение аланинаминотрансферазы обусловлено патологическими процессами организма и/или применением некоторых лекарственных средств, обладающих гепатотоксичностью (способностью разрушать клетки печени).
Высокие цифры аланинаминотрансферазы преимущественно характерны для патологий печени, в то время как повышение уровня аспартатаминотрансферазы больше характерно для поражения сердечной мышцы.
К лекарственным препаратам, вызывающим повышение активности аланинаминотрансферазы, относятся:
- аспирин;
- индометацин;
- антидепрессанты из группы ингибиторов моноаминоксидазы (моклобемид);
- линкомицин;
- стероиды;
- эритромицин;
- гентамицин;
- азатиоприн.
В вышеуказанных случаях отклонение от нормы показателей может быть транзиторным или постоянным. В первом случае аланинаминотрансфераза (АЛАТ) повышается только на период лечения. Во втором случае в паренхиме печени происходят необратимые изменения, которые приводят к длительному повышению активности трансаминазы. Чаще всего повышение или снижение активности АЛАТ отмечается при различных патологических состояниях организма.
Патологии, характеризующиеся повышением уровня аланинаминотрансферазы (АЛАТ)
Патологии, характеризующиеся снижением уровня аланинаминотрансферазы (АЛАТ)
острый холецистит (воспаление желчного пузыря)
паразитарные заболевания (например, аскаридоз)
острые и хронические патологии печени (гепатиты, циррозы)
Аспартатаминотрансфераза (АСАТ) – также эндогенный внутриклеточный фермент печени, участвующий в реакциях переаминирования. Максимальная активность этого фермента отмечается в нервной ткани, скелетных мышцах, миокарде, а также печени. Повышение уровня аспартатаминотрансферазы отмечается при печеночной и сердечной патологии, а также при общих заболеваниях организма.
К патологиям, которые сопровождаются повышением уровня аспартатаминотрансферазы, относятся:
- опухолевые процессы в организме;
- герпесвирусная инфекция;
- вирусные гепатиты;
- рак печени;
- холангит;
- туберкулез легких и лимфатических узлов;
- острый период инфаркта миокарда.
Синтез фермента происходит внутри гепатоцитов, то есть внутриклеточно. Поэтому в норме только малая часть этого фермента попадает в кровоток. Однако при повреждениях печеночной и сердечной ткани, и, как следствие, разрушении клеток аспартатаминотрансфераза попадает в системный кровоток. Наличие повышенных титров фермента в крови обнаруживается с помощью лабораторных анализов.
Индекс или коэффициент атерогенности представляет собой соотношение разницы общего холестерина и липопротеинов высокой плотности к общему количеству липопротеинов высокой плотности. Также он может рассчитываться как соотношение суммы липопротеинов низкой и очень низкой плотности к липопротеинам высокой плотности.
Другими словами индекс рассчитывается по следующей формуле:
Коэффициент атерогенности = (общий холестерин — липопротеины высокой плотности)/липопротеины высокой плотности.
Или же,
Коэффициент атерогенности = (липопротеины низкой плотности + липопротеины очень низкой плотности)/липопротеины высокой плотности.
В норме индекс атерогенности варьирует в пределах от 2,2 до 3,5. Как видно из формулы коэффициент отражает соотношение между вредным и полезным холестерином. Расчет этого параметра помогает подвести итог проведению липидограммы и объективно оценить факторы риска. Просто уровень общего холестерина не дает полной оценки липидному обмену. Объясняется это тем, что сам по себе холестерин входит в состав различных соединений и везде одинаков. Поэтому лишь тип липопротеинов определяет, куда будет поступать холестерин.
Норма липидограммы у мужчин и женщин
Многочисленные нарушения метаболизма характеризуются повышением «плохих» липопротеинов крови и индекса атерогенности, а также снижением «хороших» Для того чтобы диагностировать нарушения липидного обмена, необходимы четкие биохимические критерии. Также важно знать, что более чем у 90 процентов лиц гиперлипидемия имеет наследственно обусловленный характер.
Поэтому анализ липидограммы должен происходить параллельно с анализом факторов риска – наследственности, наличия вредных привычек (курения) и сопутствующих заболеваний (артериальной гипертензии).
Нормы липидограммы по возрастам
- до 1 месяца – от 1,3 до 4,4 миллимоль на литр;
- до года – от 1,6 до 4,9 миллимоль на литр;
- до 14 лет – от 2,8 до 5,2 миллимоль на литр.
- от 15 до 65 лет – от 2,8 до 5,9 миллимоль на литр;
- старше 65 лет — 3,6 до 7,1 миллимоль на литр.
- от 15 до 65 лет – от 2,8 до 5,9 миллимоль на литр;
- старше 65 лет — 3,6 до 7,1 миллимоль на литр.
- до 14 лет — от 0,30 до 1,4 миллимоль на литр.
- до 20 лет – менее 1,7 миллимоль на литр;
- до 40 лет – от 1,7 до 2,25 миллимоль на литр.
- до 20 лет — от 1,7 до 2,3 миллимоль на литр
- до 40 лет – от 1,7 до 2,25 миллимоль на литр.
Липопротеины низкой плотности (ЛПНП)
- дети до 14 лет – от 1,76 до 3,63 миллимоль на литр;
- с 10 до 15 лет — от 1,76 до 3,52 миллимоль на литр.
- до 20 лет -1,53 -3,55 миллимоль на литр;
- до 40 лет – 1,94 до 4,45 миллимоль на литр;
- до 60 лет – 2,31 до 5,44 миллимоль на литр
- после 60 лет – 2.59 до 5,80 миллимоль на литр.
- до 20 лет -1,61 -3,37 миллимоль на литр;
- до 40 лет – 1,71 до 4,45 миллимоль на литр;
- до 60 лет – 2,25 до 5,26 миллимоль на литр;
- после 60 лет – 2,15 до 5,44 миллимоль на литр.
Липопротеины очень низкой плотности (ЛПОНП)
Липопротеины высокой плотности (ЛПВП)
- дети до 10 лет – от 0,93 до 1,89 миллимоль на литр;
- с 10 до 15 лет – от 0,91 до 1,93.
- до 20 лет -0,85 -1,91 миллимоль на литр;
- до 40 лет – 0,88 до 2,12 миллимоль на литр;
- до 60 лет – 0,96 до 2,35 миллимоль на литр;
- после 60 лет – 0,98 до 2,48 миллимоль на литр.
- до 20 лет -0,78 -1,63 миллимоль на литр;
- до 40 лет – 0,88 до 2,12 миллимоль на литр;
- до 60 лет – 0,72 до 1,84 миллимоль на литр;
- после 60 лет – 0,98 до 1,94 миллимоль на литр.
При анализе липидограммы очень важно учитывать особенности гормонального фона у лиц женского пола. Так, известно, что у женщин до менопаузы уровень липопротеинов высокой плотности (хороших) выше, чем у мужчин. Поэтому и риск сердечно-сосудистых заболеваний в этом периоде у них меньше, чем у мужчин. Однако после менопаузы происходит уменьшение «хороших» липопротеинов и увеличение общего холестерина, вследствие чего риск сердечно-сосудистых заболеваний увеличивается.
К основным отклонениям в липидограмме относятся:
- гиперлипидемия;
- гиполипемия;
- гиперхолестеринемия;
- гипохолестериемия.
Гиперлипидемией (синоним — гиперлипемия) называется увеличение концентрации общих липидов (жиров). При этом повышение жиров в анализе может быть как чисто физиологическим (после плотного приема пищи), так и патологическим. В первом случае гиперлипидемия носит название алиментарной – что отражает ее суть. Алиментарная гиперлипидемия отмечается в течение 1 – 4 часов после употребления пищи. Ее выраженность зависит от уровня липидов крови натощак. Так, чем ниже уровень липидов в крови больного натощак, тем выше они становятся после приема пищи. Патологическая гиперлипидемия отмечается при патологии обмена веществ, хронических заболеваниях не только желудочно-кишечного, но и других систем.
К патологиям, которые сопровождаются постоянным повышенным содержанием липидов, относятся:
- острые и хронические заболевания почек;
- цирроз;
- гепатиты в остром периоде;
- патологии поджелудочной железы.
Гиполипемия – это состояние обратное гиперлипидемии и характеризуется оно снижением количества общих липидов. Как правило, низкое количество жиров указывает на алиментарное голодание.
Гиперхолестеринемия – явление, характеризующееся повышенным содержанием холестерина (более 6,1 миллимоль на литр). Также как и предыдущие отклонения, может иметь различную природу. Холестерин по химическому строению представляет собой вторичный одноатомный ароматический спирт. По своим функциям это незаменимый компонент клеточных мембран. Недостаток холестерина в нервной ткани приводит к серьезным неврологическим и психическим нарушениям.
В крови холестерин представлен в нескольких формах – в форме липопротеинов (главным образом, низкой и очень низкой плотности), а также в свободном состоянии.
Гиперхолестеринемия также может быть алиментарного происхождения и наблюдаться после приема пищи. Однако чаще всего встречается патологическое повышение холестерина.
К состояниям, которые сопровождаются повышенным холестерином в крови, относятся:
- холестаз – застой желчи;
- патологии почек – хроническая почечная недостаточность, гломерулонефрит, нефротический синдром;
- злокачественные опухоли поджелудочной железы;
- подагра;
- эндокринные нарушения, в особенности сахарный диабет, гипотиреоз, недостаток витамина В, ожирение.
Гипохолестериемия – это состояние обратное повышенному содержанию холестерина. Отмечается гораздо реже, чем гиперхолестеринемия. Снижение уровня холестерина в плазме крови фиксируется не только при голодании, но и при некоторых заболеваниях.
Патологиями, характеризующимися снижением концентрации холестерина в крови, являются:
- синдромом мальабсорбции (нарушенного всасывания);
- поражение центральной нервной системы;
- хроническая сердечно-сосудистая недостаточность;
- гипертиреоз (повышенная функция щитовидной железы);
- острые инфекционные и гнойно-воспалительные заболевания;
- острый панкреатит;
- длительная лихорадка;
- туберкулез легких и лимфатических узлов;
- пневмония и бронхит;
- саркоидоз легочной системы;
- анемия (низкое содержание гемоглобина и эритроцитов крови);
- гемолитическая желтуха;
- онкологические заболевания (чаще при раке кишечника);
- ревматизм.
К ситуациям, когда необходимо сдать липидограмму, относятся:
- Профилактический осмотр здоровых людей. Всемирная Организация Здравоохранения (ВОЗ) рекомендует проверять уровень липидов людям после 20 лет минимум раз в 5 лет.
- Повышение уровня общего холестерина. Верхняя граница нормы общего холестерина является показанием для детального анализа липидного обмена (то есть для липидограммы).
- Повышенный уровень холестерина в анамнезе. Если ранее был выявлен повышенный уровень общего холестерина, то рекомендуется сдавать липидограмму раз в три месяца.
- Отягощенный семейный анамнез. Является основным показанием для активного выявления факторов риска сердечно-сосудистых заболеваний. Так, если хотя бы один член семьи страдает сахарным диабетом или артериальной гипертензией или же он перенес инсульт, то рекомендуется всем членам семьи сдавать липидограмму раз в квартал.
- Наличие факторов риска. Если у пациента были выявлены факторы риска сердечно-сосудистых заболеваний, а также патологий обмена веществ, то это является показанием для регулярного контроля липидного спектра.
- Контроль лечения статинами. Высокие концентрации холестерина и липопротеинов низкой плотности являются показанием для медикаментозного лечения. С этой целью назначают препараты, именуемыми статинами. Чтобы оценить эффект статинов липидограмму делают до и после лечения.
- Контроль эффективности гиполипидемической диеты. При высоких уровнях липидов также рекомендуется специальная гиполипидемическая диета. Ее эффективность также оценивается с помощью липидограммы.
Основным же показанием к липидограмме является оценка риска сердечно-сосудистых заболеваний. Так, высокие цифры общего холестерина и его фракции (липопротеинов) являются одним из главных факторов риска ишемической болезни сердца и инфаркта миокарда. Если к высокому холестерину присоединяются другие факторы (возраст, сопутствующий избыточный вес), то в этом случае необходимо придерживаться особой тактики лечения.
Факторами риска сердечно-сосудистых заболеваний являются:
- возраст более 45 лет для мужчин;
- возраст 55 лет для женщин;
- курение;
- избыточный вес;
- нарушения углеводного обмена – сахарный диабет первого или второго типа;
- артериальная гипертензия — повышение артериальное давление более 140 миллиметров ртутного столба;
- наличие инсультов в истории болезни;
- предыдущий инфаркт миокарда.
Как и любой другой анализ, липидограмма требует определенной подготовки. Основным условием является сдача анализа натощак (как, впрочем, и для большинства анализов). Также рекомендуется воздержаться от курения как минимум за полчаса до анализа, поскольку курение сильно концентрирует «сгущает» кровь. Это, в свою очередь, может привести к неверной интерпретации липидограммы.
Условиями подготовки к липидограмме являются:
- отказ от пищи в течение 12 часов до анализа;
- отказ от курения за 30 минут до анализа;
- исключение физического и эмоционального напряжения в день анализа.
Наиболее значимым фактором риска сердечно-сосудистых заболеваний считается количество общего холестерина. Однако важно знать, что значение этого показателя не всегда напрямую зависит от питания. В организме человека холестерин может образовываться и без поступления жиров извне, то есть он может синтезироваться внутри организма. Такой холестерин носит название эндогенного. Именно эндогенный (внутренний) холестерин считается основной причиной возникновения атеросклероза. На скорость синтеза эндогенного холестерина могут влиять некоторые патологические состояния.
Так, при сахарном диабете вследствие нарушенного метаболизма, синтезируется большое количество кетоновых тел и холестерина. Поэтому для данного заболевания чаще всего характерна гиперхолестеринемия (уровень холестерина более 6 миллимоль на литр). Большие титры эндогенного холестерина фиксируются при гломерулонефрите. Объясняется это тем, что при данной патологии отмечается ускоренное выведение белка плазмы. В результате этого нарушается вязкость и осмотическое давление крови, что и отражается на относительных показателях холестерина.
Количество триглицеридов сильно зависит от этого показателя, их увеличение при различных заболеваниях происходит одновременно. Связано это с тем, что данные соединения переносятся одними и теми же липопротеидами. Уровень триглицеридов помогает определить, правильно ли было выполнено исследование липидного спектра. Если обнаруживается увеличение количества этих веществ при норме холестерина, анализ признается недостоверным. Подобное наблюдается при употреблении жирных продуктов перед сдачей крови.
Липидограмма при инфаркте миокарда (ИМ)
Одной из важнейших ценностей липидограммы является ее применении в оценке факторов риска сердечно-сосудистой патологии, а в частности в оценке риска инфаркта миокарда. В то же время, сама по себе концепция факторов риска, лежит в основе для первичной и вторичной профилактики ишемической болезни сердца. Тщательное изучение факторов риска ишемической болезни необходимо как для установления причины заболевания, так и для разработки этапов ее профилактики.
Оценка риска инфаркта миокарда и его летального исхода проводится по системе SCORE. Шкала SCORE представляет собой опросник, специально разработанный для оценки риска смертельного сердечно-сосудистого заболевания (инфаркта миокарда) в течение 10 лет. При этом учитывается липидограмма, возраст, пол, курение и систолическое артериальное давление. Данные (систолическое артериальное давление, холестерин) вводятся в специально разработанный для этого калькулятор. Полученная в ходе вычисления цифра и представляет собой вероятность наступления смертельного исхода от инфаркта миокарда в процентах. Далее, если полученная сумма составила менее 5 процентов, то пациент относится к группе с низким уровнем риска. Если же цифра составила 5 и более, то пациент включается в группу с высоким уровнем риска. Однако на группу риска также оказывают влияние другие признаки. К таковым относятся низкий уровень хороших липопротеинов, высокий холестерин, сопутствующее ожирение и малоподвижный образ жизни.
Показатели липидограммы можно распределить на три основные группы риска. Данная трактовка соответствует международным рекомендациям.
Источник: www.tiensmed.ru
Что такое липидограмма крови — расшифровка, таблица норм
Часто врачи помимо стандартных способов обследования назначают пациентам с жалобами на сердечные боли, одышку, нестабильность артериального давления липидограмму – что это такое? Исследование липидного спектра, или липидограмма – лабораторный метод диагностики, позволяющий не только выявить степень текущих нарушений жирового обмена в организме, но и предположить риск развития патологии сердечной мышц, сосудов, а также других осложнений атеросклероза.
Диагностическая ценность этого лабораторного анализа крайне велика: с каждым годом в мире растет число пациентов, страдающих ишемическими заболеваниями сердца и церебральными нарушениями кровообращения. Причиной этих заболеваний в 70-80% случаев является атеросклероз – многофакторное нарушение жирового обмена, провоцирующее:
- отложение холестериновых бляшек на внутренней интиме сосудов;
- препятствие нормальному кровотоку;
- обеспечение кислородом внутренних органов.
Поставить диагноз атеросклероз или оценить риски его развития позволяет липидограмма: о том, что это такое и стоимость процедуры рассмотрим ниже.
Липидограмма крови – расширенный метод обследования, позволяющий получить подробную картину обмена липидов. Хотя некоторые показатели этого диагностического теста могут рассматриваться как составляющее биохимического анализа крови (например, общий холестерин), полную лабораторную картину позволяет получить только специализированное исследование.
Проведение липидограммы назначается при:
- повышении уровня липопротеинов, определенного биохимически;
- комплексном обследовании пациентов, страдающих патологией сердца, мозговых сосудов, артериальной гипертензией;
- эндокринных нарушениях;
- профилактическом обследовании пациентов с повышенным риском развития инфаркта миокарда, церебрального инсульта (например, людей с отягощенной наследственностью по сердечным заболеваниям, курящих мужчин и женщин старше 55 лет);
- обследовании пациентов, перенесших острую сосудистую катастрофу;
- при назначении гиполипидемических препаратов;
- для контроля эффективности лечебных мероприятий у всех пациентов, страдающих атеросклерозом.
Пациентам с повышенным холестерином рекомендуется проведение липидограммы 1 раз в 6 месяцев. По показаниям исследование может проводиться чаще. Средняя цена анализа в частных лабораториях составляет 700 р.
В ходе липидограммы определяется концентрация:
- общего холестерина — ОХ;
- ЛПВП – липопротеинов (липопротеидов) высокой плотности;
- ЛПНП — липопротеинов (липопротеидов) низкой плотности;
- ЛПОНП — липопротеинов (липопротеидов) очень низкой плотности;
- ТГ — триглицеридов;
- КА — коэффициента атерогенности.
Холестерин – одноатомный жирный спирт, по большей части синтезирующийся в человеческом организме клетками печени. Двадцать процентов вещества может поступать вместе с пищей. Вещество выполняет множество биологически важных функций:
- Входит в состав биоплазматической мембраны каждой клетки человеческого тела, обеспечивает ее проницаемость для ионов, активных компонентов межклеточной жидкости.
- Делает мембрану клеток более прочной, устойчивой.
- Участвует в продукции минералокортикостероидов, глюкокортикостероидов, половых гормонов клетками надпочечников.
- Защищает эритроциты (красные кровяные тельца) от действия гемолитических ядов.
- Является одним из компонентов синтеза желчи.
Так как холестерин практически нерастворим в воде, в составе крови он переносится специальными белками-переносчиками – аполипопротеинами. В зависимости от плотности и насыщенности аполипопротеинов жировыми молекулами выделяют несколько фракций холестерина.
Липопротеины высокой плотности (полезный, «хороший» холестерин) – наиболее мелкие жировые частицы, размер которых составляет всего 8-11 нм (норма). Их главная функция – взаимодействие с другими липопротеинами и клетками, сбор холестерина, транспортировка его в печень для дальнейшей утилизации. Таким образом, ЛПВП «чистит» стенки сосудов от жировых отложений, обеспечивает профилактику атеросклероза.
Липопротеины низкой плотности (вредный, «плохой» холестерин) – крупные жировые частицы размером 18-26 нм, которые насыщены жирными спиртами, но бедны белком. С током крови они переносятся по организму и легко отдают липиды соседним клетками. ЛПНП являются самой атерогенной фракцией липопротеинов. Они способствуют образованию жировых бляшек на внутренней стенке сосудов.
Липопротеины очень низкой плотности – еще один атерогенный класс холестерина, транспортирующий жировые молекулы к периферическим органам, провоцируя отложение липидов на поверхности сосудистой стенки. ЛПОНП имеют крупные размеры – их диаметр достигает 30-80 нм. Кроме того, этот класс липопротеинов преимущественно состоит из триглицеридов.
Триглицериды – органические вещества, составляющие основной энергетический запас клетки. При избыточном поступлении их с пищей, триглицериды образуют большое количество ЛПОНП – главной атерогенной фракции холестерина. Большое количество этих веществ содержится в продуктах, богатых животным жиром: сале и жирном мясе, сливочном масле, твердых сортах сыра, яичном желтке. Поэтому всем пациентам, страдающим атеросклерозом, рекомендуется соблюдать растительную диету, ограничивая вышеуказанные блюда.
Коэффициент атерогенности – относительный показатель, позволяющий оценить риск сердечных сосудистых, церебральных осложнений атеросклероза у пациента с дислипидемиями. Величина рассчитывается по формуле:
КА = (Х – ЛПВП) / ЛПВП
Таким образом определяется отношение «плохих» и «хороших» фракций холестерина, которые должны находиться в постоянном балансе для поддержания постоянства внутренней среды.
Липидограмма здорового человека отражает сбалансированное соотношение всех фракций холестерина. Норма анализа представлена в таблице ниже.
Также в зависимости от показателей липидограммы можно определить риск развития атеросклероза и его сердечно-сосудистых осложнений, поэтому расшифровка анализа должна проводиться специалистом.
Обратите внимание! Из-за разницы медицинского оборудования, используемого в лабораториях, нормы липидограммы могут различаться.
Это основной показатель анализа на липидный спектр. Он отражает уровень всех фракций липопротеинов и является первым этапом диагностики нарушений жирового обмена.
Повышение уровня общего холестерина почти всегда говорит о высоком риске развития сердечно-сосудистых заболеваний. Оно может быть спровоцировано:
- неправильным питанием, употреблением большого количества животных жиров;
- гиподинамией, малоподвижным образом жизни;
- избыточным весом;
- наследственной предрасположенностью, сердечно-сосудистыми заболеваниями у кровных родственников;
- курением и злоупотреблением алкоголя;
- пожилым возрастом: начиная с 20 лет, из-за замедления обмена веществ уровень холестерина начинает расти; своего максимума он достигает к 70-75 годам;
- сопутствующими болезнями: сахарным диабетом, снижением функции щитовидной железы.
Обратите внимание! Беременность, а также любое острое инфекционное или воспалительное заболевание может спровоцировать рост холестерина в крови. Для получения достоверных результатов повторите обследование через 2-3 месяца после родов или выздоровления.
Снижение концентрации холестерина в сыворотке крови может говорить о:
- гипертиреозе;
- заболеваниях печени, сопровождающихся нарушением ее синтетической активности, циррозе;
- голодании, строгой вегетарианской диете;
- мальабсорции (нарушении всасывания питательных веществ клетками кишечника);
- злокачественной форме анемии;
- сепсисе, генерализованной инфекции;
- ревматоидном артрите;
- хронических обструктивных заболеваниях легких.
Установить причину и последствия отклонения уровня холестерина от нормы может только врач в ходе комплексной оценки состояния пациента.
Снижение концентрации полезного холестерина специалисты связывают с риском атеросклеротических проблем. Доказано, что каждые 0,13 ммоль/л отклонения от средних значений повышают возможность развития ишемических проблем сердца и острой коронарной недостаточности на 25%.
Причины снижения ЛПВП:
- хроническая патология почек и печени;
- эндокринные нарушения, сахарный диабет;
- острые инфекции, вызванные вирусами и бактериями.
Об увеличении уровня ЛПВП говорят, если он превысил отметку 2,2 ммоль/л. Несмотря на то что высокий уровень «хорошего» холестерина защищает сосуды от образования атеросклеротических бляшек, не всегда такие изменения в липидограмме оцениваются положительно. Обычно повышение ЛПВП связано с наследственными генетическими аномалиями жирового обмена.
Медики отмечают прямую зависимость между ростом концентрации ЛПНП, ЛПОНП и риском формирования атеросклеротических бляшек. Увеличение низкомолекулярных фракций холестерина может быть вызвано:
- наследственной предрасположенностью: в группе повышенного внимания лица, чьи кровные родственники перенесли инфаркт, инсульт или другую острую сосудистую патологию в возрасте младше 50 лет;
- заболеваниями поджелудочной железы: панкреатитом, опухолями, сахарным диабетом;
- избыточным потреблением животных жиров с пищей;
- ожирением;
- хронической почечной недостаточностью;
- обменными нарушениями, подагрой;
- гормональными перестройками, беременностью.
Снижение концентрации «плохого» холестерина встречается редко. При общих нормальных показателях липидограммы это снижает риск развития атеросклероза.
Недостаток ЛПВП, «хорошего» холестерина, влечет за собой повышение триглицеридов. Кроме того, увеличение концентрации триглицеридной фракции жиров возникает при:
- артериальной гипертензии;
- ишемической болезни сердца, инфаркте миокарда;
- атеросклерозе;
- хронических заболеваниях почек;
- тромбозе артерий мозга;
- вирусных гепатитах В, С;
- циррозе печени;
- подагре, других обменных заболеваниях;
- талассемии;
- болезни Дауна;
- повышения уровня кальция в крови;
- хроническом панкреатите;
- алкоголизме.
Триглицериды имеют большое влияние на процесс формирования холестериновых бляшек, развитие атеросклероза.
Снижение триглицеридов наблюдается при:
- хронических обструктивных патологиях легких;
- мозговом инфаркте;
- гипертиреозе;
- миастении;
- ожогах;
- травмах;
- недостаточном питании.
Так как коэффициент атерогенности – относительная величина, оценивающая прогноз развития атеросклероза и его осложнений, его определение считается самым важным. Увеличение КА наблюдается при дисбалансе липидов в организме, связанных с увеличением концентрации «плохого» и снижением «хорошего» холестерина. Чем выше этот показатель, тем более вероятны острые сердечно-сосудистые и церебральные проблемы у пациента.
Подготовка к проведению обследования
Специальная подготовка к обследованию не проводится. Специалисты советуют соблюдать следующие правила:
- Так как анализ на липидный спектр сдается строго натощак, последний прием пищи должен быть примерно за 12 часов до забора крови (минимум 8, максимум 14). Соки, чай, кофе тоже считаются едой, поэтому воздержаться придется и от них. При сильной жажде разрешена чистая минеральная вода.
- Для достоверного результата не стоит резко садиться на диету: в течение двух недель до обследования питайтесь как обычно. Если накануне сдачи анализа вам предстоит крупное застолье, перенесите поход в лабораторию на 2-3 дня.
- Не употребляют спиртное как минимум за сутки до исследования.
- Так как уровень жиров в крови подвержен колебаниям, желательно сдавать кровь на липидограмму утром, с 8 до 10 часов.
- Не курите за час до забора крови.
- По возможности исключите факторы, влияющие на результат обследования: изнуряющие физические нагрузки, переутомление, психо-эмоциональные переживания, стресс.
- Перед забором крови рекомендуется перевести дух и спокойно посидеть 10-15 минут.
- Нельзя сдавать кровь после R-обследования, ректороманоскопии, физиотерапевтических процедур.
- Для контроля лечения атеросклероза с помощью назначенных гиполипидемических средств прием таблеток прекращать не нужно.
Для исследования берется 2-5 мл венозной крови, которая центрифугируется и отправляется в лабораторию для анализа. Результат обычно готовится в течение суток. При диагностированном атеросклерозе специалисты советуют пациентам сдавать кровь на липидограмму по крайней мере 1-2 раза в год.
При соблюдении рекомендаций врача и комплексном лечении заболевания наблюдается положительная динамика: снижение уровня холестерина и восстановление баланса между липопротеинами низкой и высокой плотности.
Таким образом, липидограмма представляет собой исследование, которое желательно пройти всем пациентам с атеросклерозом и другими нарушениями жирового обмена. Малая инвазивность, безболезненность, высокая результативность и возможность оценивать прогностические риски позволяет рассматривать этот лабораторный анализ основным методом диагностики дислипидемий у человека.
Источник: holesterinstop.ru
В наше время в обществе сформировалось не совсем верное восприятие жиров. Они иногда воспринимаются в резко негативном контексте. Насколько оправдано такое отношение?
Субстанция крови выполняет роль транспортера питательных компонентов к органам и тканям организма, насыщает их кислородом. На первый взгляд жиры лишние в ее составе, но на самом деле это не так.
Жиры и жирообразные вещества в организме человека
Липиды (жиры и жирообразные вещества) являются неотъемлемыми компонентами, важными для поддержания функций организма на уровне нормы. Роль жиров в организме невероятно велика, поэтому настолько важно поддерживать липидный баланс.
В числе других липидов наибольшее число разногласий вызывает холестерин, на котором базируется структура мембраны клеток. Липиды накапливаются в тканях жира и расходуются клетками по мере необходимости, предоставляя телу нужную энергию.
Синтез холестерина осуществляется печенью, он необходим при формировании желчных кислот, необходимых при переработке пищи, для синтеза гормонов надпочечника, участвующих в урегулировании многих процессов в организме. Это может вызвать удивление, но от недостатка холестерина организм страдает больше, чем о его избытка.
Практически каждый человек, хотя бы раз интересовавшийся вопросами, связанными со снижением содержания холестерина, знает, что его подразделяют плохой и хороший: α и β.
Вкратце отличия этих разновидностей:
Таким образом, недостаточно знать сколько холестерина содержится в кровяной субстанции человека. Важна его раскладка. При одинаково высоком уровне холестерина человек, у которого больше ЛПВП, будет более здоровым.
Для выяснения точного количества разных видов холестерина необходимо провести липидный анализ.
Липидограмма, как выявить количество холестерина?
Липидограмму составляют во время анализа крови. Во время его проведения выявляется численное значение липопротеинов.
Холестериновая бляшка в артерии
Липидограмма предназначена для выявления четырех важных показателей:
- Общего числа холестерина, применяется обозначение chol.
- Числа холестерина бета.
- Количества холестерина альфа.
- Выявляется число триглицеридов, которые составляют основу жировой ткани. Это производные от высших кислот. Они ответственны за насыщение клеток энергией. В данных анализа триглицериды обозначаются trig.
Внимание! Повышенный холестерин является индикатором нестабильного метаболизма у пациента, указывает на развитие сердечно-сосудистых заболеваний, патологические изменения печени. При низком холестерине организм тоже не способен полноценно выполнять свои функции.
Узнать точные показатели позволяет липидограмма, являющаяся неотъемлемым компонентом любых диагностических процедур, направленных на выявления сердечно-сосудистых и иных патологий.
Есть несколько категорий риска по повышенному холестерину:
- люди, ведущие малоактивный ОЖ;
- страдающие нарушениями эндокринной системы;
- страдающие от ожирения;
- генетическая предрасположенность:
- никотинозависимые;
- при переизбытке липидов животного типа в питании;
- злоупотребление алкоголем.
Биохимия относится к стандартным разновидностям обследований, производимых современными средствами. Она позволяет проанализировать показатели крови и мочи, которые выявляют степень работоспособности организма, качество функционирования отдельных его органов, полноценность обмена веществ.
Биохимия выявляет разнообразные аспекты, связанные со здоровьем. Чтобы при проведении биохимического исследования можно было получить более точные данные, обследуемый должен выполнить некоторые условия, на стадии подготовки к анализу.
Биохимический анализ крови
Если пациенту предписана биохимия, то за несколько суток до анализа он должен отказаться от приема лекарственных препаратов, увеличивающих или уменьшающих уровень холестерина.
Часто больные совершают промах, приступая к выполнению этого условия только за день до исследования. Если врачом было прописано проведение биохимического исследования, то прием препаратов, способных уменьшить или повысить содержание природных липидов в крови, следует прекратить не менее чем за две недели до назначенной для анализа даты.
Важно! Существуют исключения из этого общего правила. Прием медикаментозных средств может быть не отменен в том случае, если врачи хотят установить степень изменения холестерина в процессе приема этих лекарств.
Продукты повышающие и понижающие холестерин
В общих случаях основные правила подготовки к анализу можно свести к следующим пунктам:
- Анализ выполняется утром, натощак.
- Желательно отменить прием пищи за 4-6 ч. до сбора крови. За несколько дней рекомендовано снизить физическую нагрузку и уменьшить количество употребляемой жирной пищи.
- За две недели отказаться от приема препаратов, влияющих на уровень природных жиров в крови.
Холестерин содержится в абсолютно всех клетках животного типа. Натуральный жирный спирт принимает участие в таких процессах:
- образование витамина D в поверхностных слоях кожи;
- синтез гормонов, в числе которых половые;
- формирование и регенерация мембранных структур;
- обучение и память во время формирования мозговых клеток.
Верная расшифровка данных исследования осуществляется квалифицированными медиками, в ее основе анализ всего спектра информации с учетом заболеваний пациента на момент обследования.
Один лишь показатель содержания chol не станет основанием для составления правильного описания состояния. Даже если ранее у пациента уже были заподозрены нарушения сердечно сосудистой системы, потребуется сделать дополнительные анализы.
В то же время, если четыре произведенных обследования вкупе выявили повышение холестерина, нужно начать более внимательно следить за своим здоровьем.
Если во время анализа обнаружен высокий chol, можно заподозрить развитие атеросклероза, ишемического заболевания сердца. Высокий холестерин часто становится причиной развития заболеваний, возникающих из-за нарушения обмена веществ. Указать пациенту его индивидуальную норму chol способен лишь медик, так как уровень этого показателя отличается в зависимости от пола.
Показатель “норма холестерина” не является признаком низкого содержания низкоплотного липопротеина. Когда обнаружен высокий показатель бета холестерина, то это означает наличие атеросклеротических образований.
При низком количестве липопротеинов высокой плотности тоже говорят о серьезных нарушениях. ЛПВП противостоят липопротеинами НП, провоцирующими развитие патологий. При выявлении увеличенного числа плохого холестерина необходимо срочно принять меры. Это позволит уменьшить угрозу инфаркта и прочих болезней. При определении норм большую роль играет возраст больного.
Важно! Для всех возрастных категорий определено значение оптимального соотношения компонентов крови.
Не только холестерин для возрастов отличается. Не существует среднего показателя триглицеридов, значения которых могут разниться не только в зависимости от возраста, они отличаются у мужчин и у женщин. Числу триглицеридов придается такое же значение как показателям обоих видов холестерина. В реальности достаточно часто встречаются ситуации, когда при нормативном холестерине значение триглицеридов сильно превышает норму.
Образование триглицеридов происходит в печени, в жировых тканях. Триглицериды настолько же необходимы для правильного протекания обмена веществ, как альфа холестерин.
Понижение и повышение числа триглицеридов может быть равнозначно вредно для здоровья. При выявлении во время анализа “нормы холестерина” значения trig могут отличаться от нормативных по самых различным причинам.
Важно! Из-за того, что триглицериды коммутируют с иммунной системой, нарушении trig в крови негативно влияет на ее работу.
Норма липидов в крови
Таким образом, недостаточно знать сколько холестерина содержится в кровяной субстанции человека. Важна его раскладка. При одинаково высоком уровне холестерина человек, у которого больше ЛПВП, будет более здоровым.
Что означает повышение и понижение показателя trig?
Для выяснения точного количества разных видов холестерина необходимо провести липидный анализ. Если во время анализа крови был установлен высокий уровень триглицеридов, то это может означать следующее:
- Развитие ишемии или инфаркта.
- Нарушение синтеза триглицеридов провоцирует начало процесса ожирения, так как они привязаны к органам пищеварения.
- Высокое значение триглицеридов указывает на сбои в работе печени. Врачи учитывают это при исследованиях на гепатит.
- Рост триглицеридов наблюдается при циррозе, также при этой болезни анализ фиксирует высокий уровень холестерина.
- Триглицериды начинают превышать норму при поражениях костей и мышц, при травматических повреждениях и ожогах.
- Сахарный диабет — это заболевание, когда холестерин всегда повышен. Для диагностики этого заболевания всегда назначают проведение анализа крови. Однако, этот анализ выявляет и повышение содержания триглицеридов.
- При остром и хроническом панкреатите наблюдается высокий trig.
Роль холестерина в организме
Повышение показателя trig не всегда является признаком наличия какого-либо заболевания, иногда это естественно для организма. Например, у беременных и у пациентов, проходящих курс приема гормональных препаратов и противозачаточных средств число триглицеридов всегда более высокое.
На количество триглицеридов оказывает влияние ОЖ человека. После перенесенного инсульта, число всегда снижено. Также анализ, произведенный при недостатках почек, выявить заниженные результаты.
Низкие показатели trig могут означать высокое содержание витамина C.
Триглицериды участвуют в образовании волокон мышц, поэтому их недостаток всегда будет сопровождаться мышечной слабостью.
Видео — Для чего назначают липидограмму?
Приведем нормальные для большинства случаев значения липидограммы:
- chol — 3,1-5,2 mmol/l;
- ЛПВП — более 1,68 mmol/l для женского пола, 1,42 mmol/l для мужского пола;
- ЛПНП — меньше 1,39 mmol/l;
- trig — 0,14-1, 82 mmol/l.
Помимо ранее перечисленных показателей липидограмма, составленная при анализе крови, позволяет выявить особый параметр, который называется коэффициентом атерогенности (k).
Этот коэффициент является отношением разности значения общего холестерина (chol) и высокого (alfa) к высокому холестерину (alfa):
k= (chol — alfa)/alfa
Когда назначают липидограмму?
О чем могут свидетельствовать значения k:
- При получившимся значении k менее 3-х — в крови содержится достаточно хорошего холестерина и риск развития атеросклероза незначительный.
- При k в пределах 3-4 — существует риск развития атеросклероза.
- При k равном 5 и более — атеросклероз находится в развитой стадии.
Значение отдельных показателей липидограммы. Угроза атеросклероза
Триглицериды наравне с липопротеинами низкой плотности составляют угрозу формирования атеросклеротических изменений сосудов и являются риском развития ишемической болезни. При выявлении концентрации trig более 2, 9 mmol/l становится понятно, что оба заболевания уже сформировались.
Значения 1,9-2,2 mmol/l являются признаком того, что деградационные процессы запущены и требуется немедленно назначить профилактическое лечение.
При содержании в крови липопротеинов низкой плотности более 4,9 mmol/l диагностируют атеросклероз. Значения от 4 до 4,9 mmol/l признаются пограничными.
Продукты с высоким содержанием холестерина
Низкое содержание липопротеинов высокого уровня также является признаком развития атеросклероза. При показателе ЛПВП менее 1,16 mmol/l для мужчин и менее 0,9 mmol/l для женщин считается, что атеросклероз уже есть.
Если значения ЛПВП выше указанных в качестве нормы, то риск возникновения атеросклероза и ишемической болезни сердца считается минимальным. Пограничными значениями считаются 1,16 — 1,68 mmol/l у мужского населения и 0,9-1, 4 mmol/l у женщин.
Если больной имеет изменения сердечно-сосудистой системы, то назначается липидограмма. Это исследование становится индикаторов, позволяющим определить актуальность применяемого лечения. Перед назначением статинов врач просит больного пройти АСТ, АЛТ, чтобы выявить в каком состоянии находится печень.
Совокупность результатов этих анализов и липидограммы позволяет специалисту принять решение об эффективности назначенного лечения.
О чем говорят нарушения показателей липидограммы
Исследования липидного обмена назначается несколько раз, чтобы определить целесообразность продолжения курса.
Изучение липидного спектра позволяет произвести оценку общего самочувствия. Если отклонения были выявлены вовремя, то лечение будет успешным.
Источник: stomach-info.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.