Определение и классификация проникающего ранения
Любое ранение, в ходе которого происходит нарушение герметичности любой из четырех полостей тела из-за попадания в нее инородного тела, называется проникающим. Ввиду того, что полостей тела четыре, проникающие ранения в зависимости от локализации могут быть следующими:
1. Проникающее ранение головы;
2. Проникающее ранение грудной полости;
3. Проникающее ранение живота;
4. Проникающее ранение сустава.
Проникающие ранения всегда являются глубокими и могут быть нанесены любым относительно острым и длинным предметом, например, ножом, топором, стрелой, гарпуном, отверткой, гвоздем, стамеской и т.д. Кроме того, проникающее ранение образуется при попадании в любую полость тела пули, осколков снаряда, мины, камня или любого другого тяжелого предмета.
Стандарты и правила оказания первой помощи при проникающих ранениях определяются тем, какая именно полость тела (брюшная, грудная, черепная или суставная) оказалась поврежденной, и не зависят от того, чем именно оно было нанесено. Поэтому рассмотрим правила оказания первой помощи при ранениях всех четырех полостей тела по отдельности.
Первая помощь в критической ситуации начинается с того, что проникающее ранение должно быть распознано. Для этого следует знать, какой именно вид и локализацию может иметь проникающая рана.
Проникающим следует считать любую рану на животе, груди, голове или в области сустава, имеющую глубину более 4 см. Это означает, что, если растянув в стороны края раны, вы не можете четко увидеть ее дно, то следует считать ее проникающей. Не следует засовывать палец внутрь раны, пытаясь обнаружить ее дно, поскольку при отсутствии опыта таким образом можно только углубить и расширить раневой канал. Проникающие ранения снаружи могут иметь вид очень маленькой дырочки, а потому выглядеть безобидно и безопасно. При виде такой раны, расположенной на животе, груди, голове или в суставе, не стоит обманываться, поскольку она очень опасна.
Проникающее ранение в грудную полость. Помните, что проникающее ранение в грудную полость может быть расположено не только на передней поверхности груди, но и на боку, и на спине, и на плечах в области ключиц. Любое отверстие на теле, находящееся в области ребер или на плечах рядом с ключицами, следует считать проникающим ранением в грудную полость и оказывать первую помощь согласно соответствующим правилам.
Проникающее ранение в брюшную полость могло быть нанесено на любой поверхности живота – сбоку, спереди или сзади. Это означает, что любая рана, находящая на передней или боковой стенке живота, а также на участке спины между ребрами и крестцом, считается проникающим ранением в брюшную полость. Также проникающим ранением в брюшную полость считается рана, нанесенная в области промежности или в верхней части ягодицы. О возможной локализации проникающей раны на ягодице и в промежности следует помнить, и при выявлении раневого канала с подобной локализацией всегда оказывать первую помощь, как при проникающем ранении брюшной полости.
Проникающее ранение в голову может быть нанесено на любом участке черепа. Поэтому входное отверстие раны, расположенное на любой части черепа (под волосами, на лице, в носу, во рту, в глазу, на подбородке и т.д.), следует считать проникающим ранением головы.
Проникающее ранение сустава может быть нанесено только в области крупных суставов, например, коленного, бедренного, локтевого и др. Рана в области сустава в сочетании с болезненностью при сгибательных и разгибательных движениях считается проникающей.
Алгоритм оказания первой помощи при проникающих ранениях в грудную полость

2. Приступая к оказанию первой помощи, человеку с проникающим ранением грудной клетки следует запретить глубоко дышать и говорить, пока он не окажется в руках врачей;
3. Если человек без сознания, следует запрокинуть его голову назад и повернуть набок, поскольку именно в такой позиции воздух сможет свободно проходить в легкие, а рвотные массы будут удаляться наружу, не угрожая закупорить дыхательные пути;
4. Если в ране находится какой-либо предмет (нож, топор, гарпун, стрела, стамеска, гвоздь, арматура и т.д.), ни в коем случае не вытаскивайте его, поскольку это может привести к дополнительным повреждениям внутренних органов и, соответственно, к смерти пострадавшего человека в течение короткого промежутка времени (5 – 20 минут). Если предмет, торчащий из раны длинный, попробуйте его аккуратно обрезать, оставив только небольшую часть (около 10 см над кожей). Если предмет, торчащий из раны, обрезать или укоротить иными способами невозможно, то следует оставить его таким, какой он есть;
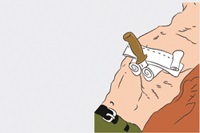
5. Постарайтесь зафиксировать и стабилизировать предмет, находящийся в ране, чтобы он не двигался и не перемещался. Фиксация предмета в ране необходима, поскольку любое его перемещение может спровоцировать дополнительную травматизацию органов, что существенно ухудшит состояние и прогноз пострадавшего человека. Для этого можно инородный предмет, торчащий в ране, обложить валиками из бинтов или любой ткани с двух сторон, после чего зафиксировать всю конструкцию повязкой, лейкопластырем или скотчем (см. рисунок 1). Можно зафиксировать инородный предмет в ране другим способом. Для этого сначала следует накинуть на предмет петлю из любого перевязочного материала (бинт, марля, ткань). Затем плотно обмотать предмет перевязочным материалом и завязать его концы. Обмотанный несколькими слоями перевязочного материала предмет будет хорошо зафиксирован. Причем чем тяжелее или длиннее объект, тем больше слоев перевязочного материала следует обмотать вокруг него для его фиксации;
Рисунок 1 – Фиксация и обездвиживание инородного предмета, торчащего из раны.
6. Если в ране отсутствует какой-либо инородный предмет, следует плотно прикрыть ее отверстие ладонью, чтобы перекрыть доступ воздуха. Если на теле имеются два отверстия – входное и выходное (по площади может быть в 10 раз больше входного), то следует прикрыть их оба. Затем если есть возможность, нужно наложить герметизирующую повязку на рану. Если повязку наложить невозможно, то придется зажимать ладонями отверстия раны до приезда «скорой помощи» или в течение всего периода самостоятельной транспортировки пострадавшего в ближайшую больницу;
7. Для наложения герметичной повязки прикройте рану чистым куском марли (не менее 8 слоев), сверху положите вату. Если ваты и марли нет, то просто положите на рану кусок чистой ткани. Марлю или ткань следует предварительно смазать любой мазью или маслом, чтобы она плотно прилегала к коже. Но при отсутствии масла или мази, можно не смазывать ткань. Поверх ткани или ватного тампона следует положить клеенку, пакет или кусок полиэтилена, который плотно со всех сторон прикрепить к коже скотчем, лейкопластырем или повязкой (см. рисунок 2);

Рисунок 2 – Порядок наложения герметичной повязки на проникающую рану грудной полости.
8. Если пострадавшему оказывается помощь по прошествии более 40 минут от момента ранения, то повязка накладывается в виде П-образного кармана. Для этого на рану просто накладывают кусок полиэтилена и прикрепляют его скотчем или лейкопластырем с трех сторон, четвертую оставляя свободной. Через такой клапан будет выходить воздух, скопившийся в грудной полости, но новые порции попадать не смогут, что профилактирует тяжелый пневмоторакс. Перед наложением полиэтилена на кожу, при наличии возможности, рекомендуется смазать его края любой антибактериальной мазью (например, Левомеколь, Банеоцин, Синтомицин и т.д.);
9. Если время получения ранения неизвестно, то всегда накладывают П-образный карман;
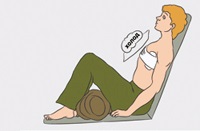
10. После наложения повязки пострадавшего необходимо привести в положение полусидя, подставив под спину какую-либо опору, согнув ноги в коленях и подложив под них валик из одежды (см. рисунок 3);
Рисунок 3 – Правильное положение человека при проникающем ранении в грудную полость.
11. На повязку при наличии возможности положить холод (лед в пакете или холодную воду в грелке);
12. Дождитесь «скорой помощи» на месте, если ее прибытие ожидается в течение получаса от момента вызова. Если «скорая помощь» не приедет в течение 30 минут, то следует самостоятельно транспортировать пострадавшего больницу. Транспортировка производится в полусидячем положении.
Алгоритм оказания первой помощи при проникающих ранениях в брюшную полость
7. После фиксации инородного предмета в ране следует придать пострадавшему сидячее положение с согнутыми в коленях ногами. В такой позе пострадавшего укутывают одеялами и транспортируют сидя;
8. Если в ране отсутствует какой-либо предмет, но наружу выпали внутренние органы, ни в коем случае не пытайтесь вправить их! Не засовывайте в брюшную полость выпавшие органы, поскольку это может повлечь очень быструю смерть пострадавшего от шока. В такой ситуации следует аккуратно собрать все выпавшие органы в чистую тряпочку или в пакет и приклеить его скотчем или пластырем к коже в непосредственной близости от раны. При этом внутренние органы нельзя прижимать и придавливать. Если приклеить пакет или тряпочку с органами к коже нечем, то следует изолировать их от внешней среды другим способом. Вокруг органов следует наложить валики из бинтов или ткани. Затем поверх валиков следует сделать повязку, не придавливая и не прижимая выпавшие органы;
9. После наложения повязки или фиксации выпавших органов необходимо придать человеку сидячее положение с полусогнутыми ногами, положить на рану холод и укутать пострадавшего одеялами или одеждой. Транспортировать в сидячем положении;
10. Пока человек не будет доставлен в больницу, следует смачивать выпавшие органы водой, чтобы они были постоянно влажными. Если допустить пересыхание выпавших органов, то их придется удалять, поскольку они отомрут;
11. Если в ране отсутствует какой-либо предмет, то следует наложить чистую повязку из стерильного бинта, марли или просто ткани. Для этого 8 – 10 слоев марли или бинта или кусочек ткани в два сложения накладывают на рану, чтобы они ее полностью закрыли. После чего приматывают марлю или ткань к телу. Если примотать марлю или ткань к телу нечем, то можно просто приклеить их к коже скотчем, лейкопластырем или клеем;
12. На повязку при наличии возможности приложить холод в виде льда в пакете или ледяной воды в грелке. После наложения повязки следует придать пострадавшему сидячее положение с полусогнутыми в коленях ногами, и укрыть его одеялами или одеждой. Транспортировать пострадавшего следует в положении сидя.
Важно! Пока человек с проникающим ранением в брюшную полость не будет доставлен в больницу, категорически нельзя его поить, кормить и вводить обезболивающие препараты.
Алгоритм оказания первой помощи при проникающих ранениях в полость черепа
Алгоритм оказания первой помощи при проникающих ранениях в суставную полость
1. При любом ранении в суставную полость следует сначала вызвать «скорую помощь», и после этого начать оказывать первую помощь пострадавшему;
2. Если «скорая помощь» не приедет в течение 30 минут, то следует оказать первую помощь пострадавшему, после чего доставить его в ближайшую больницу собственными средствами (на своей машине, на попутном транспорте и т.д.);
3. Если человек без сознания, следует запрокинуть его голову назад и повернуть набок, поскольку именно в такой позиции воздух сможет свободно проходить в легкие, а рвотные массы будут удаляться наружу, не угрожая закупорить дыхательные пути;
4. При обнаружении проникающего ранения в суставную полость следует, в первую очередь, при наличии такой возможности ввести местные обезболивающие препараты в ткани, окружающие рану. Для этого можно использовать Новокаин, Лидокаин, Трикаин, Морфин и т.д. Для обезболивания необходимо при помощи одноразового шприца ввести весь раствор из ампулы с имеющимся лекарством в мышечные ткани вокруг раны. Только после обезболивания можно продолжать оказание первой помощи;
5. Если из раны торчит какой-либо инородный предмет, оставьте его и не пытайтесь вынимать;
6. Если из раны торчат обломки костей или куски разорванных мышц, сухожилий или связок, то следует оставить их в покое и не пытаться вправлять или обрабатывать;
7. Если из раны сочится кровь, не останавливайте ее;
8. Кожу вокруг раны следует обмыть чистой водой или любым антисептическим раствором (например, спирт, Хлоргексидин, перекись водорода, Фурацилин, марганцовка, водка, спирт, коньяк или любая другая спиртосодержащая жидкость). Для обмывания кожи вокруг раны нужно обильно смочить кусок бинтам, марли или ткани антисептиком или водой и совершить им протирающее аккуратное движение направлении от края раны к периферии. Таким образом обтереть всю кожу вокруг раны;
9. Затем на рану наложить чистую повязку из бинта, марли или куска ткани. Повязку следует накладывать в том положении, в котором оказался сустав, не пытаясь его вправить;
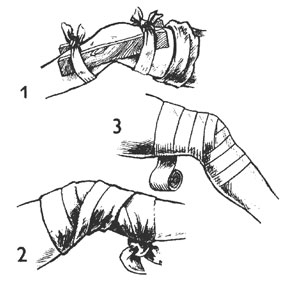
10. После наложения повязки на рану следует зафиксировать (иммобилизовать) сустав. Для этого к суставу в том положении, в котором он оказался, прикладывают любую плотную, неподвижную шину, например, палку, металлический штырь, деревянную доску и т.д. Затем эту шину плотно прибинтовывают к телу выше и ниже раны, не изменяя положения сустава (см. рисунок 4);
Рисунок 4 – Правило иммобилизации сустава при помощи шины.
11. Если есть возможность, то на кожу немного выше поврежденного сустава прикладывают холод;
12. Пострадавшего укутывают одеялами и транспортируют в удобном для него положении.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
Источник: www.tiensmed.ru
Травма живота, груди. Повреждения грудной клетки и ее органов
ПЕРЕЛОМЫ РЕБЕР могут быть изолированными и множественными. Причина перелома — падение на выступающий предмет, наезд автомашины, поезда, автомобильная авария. У детей переломы ребер вследствие эластичности грудной клетки встречаются редко; у лиц пожилого и среднего возраста даже небольшие по силе травмы могут привести к множественному перелому ребер. При переломах ребер по двум и более анатомическим линиям может возникнуть флотация (парадоксальное движение) грудной стенки: в момент вдоха участок грудной стенки западает, в момент выдоха — выбухает. Флотация вызывает значительные расстройства внешнего дыхания и кровообращения.
Симптомы. Резкая локальная боль в месте перелома ребер. Крепитация отломков, ограничение подвижности поврежденной половины грудной клетки. Могут быть ссадины и раны грудной стенки, гематомы. Дыхание учащенное, сопровождается болью. Особенно трудно менять положение тела из лежачего в сидячее.
Диагноз. Помимо указанных выше симптомов, аускультативно можно услышать крепитацию отломков ребер в виде резкого хлопающего звука в момент вдоха. Необходимо исключить повреждение внутренних органов брюшной полости при травме нижних ребер.
Дифференциальный диагноз проводят: а) с ушибами грудной клетки (отсутствуют крепитация и одышка, болезненность более разлитая); б) с опоясывающим лишаем (имеются высыпания лишая по ходу межреберных промежутков, боль жгучая, нет крепитации отломков); в) с межреберной невралгией (боль стреляющая, возникает на вдохе и проходит в покое, отсутствуют указания на травму).
Неотложная помощь: обезболивание (2 мл 50% раствора анальгина внутримышечно), возвышенное положение, кислород. При задержке госпитализации межреберная или паравертебральная новокаиновая блокада.
Госпитализация. Изолированные переломы лечат амбулаторно, поэтому пациента следует направить в травматологический пункт. При множественных переломах ребер, сопровождающихся одышкой, цианозом, признаками шока, госпитализация в реанимационное отделение. При переломах с компенсированным дыханием — госпитализация в травматологическое или торакальное отделение.
ПЕРЕЛОМЫ ГРУДИНЫ. Наблюдаются при прямой травме — ударе кулаком, падении на выступающий предмет, ударе рулевого колеса автомобиля.
Симптомы. Резкая боль в области перелома, ступенеобразная деформация грудины. При сильном ударе могут быть признаки ушиба сердца (нарушение ритма, боль в области сердца и за грудиной, цианоз). При наличии в анамнезе тяжелых заболеваний сердца (стенокардия, инфаркт миокарда) перелом грудины может вызвать приступ основного заболевания.
Диагноз прост, если имеется деформация грудины. При отсутствии смещения отломков диагноз ставится предположительно. Дифференцировать перелом грудины (особенно у пожилых людей) следует от сердечных заболеваний, сопровождающихся сильными загрудинными болями (стенокардия, инфаркт миокарда), так как наличие травмы может направить мысль врача по неправильному руслу. Это надо иметь в виду в случае бытовых и семейных конфликтов.
Неотложная помощь: обезболивание (2 мл 50% раствора анальгина внутримышечно), возвышенное положение. Переломы без смещения лечат амбулаторно в травматологическом пункте. Если перелом грудины сопровождается смещением, показана госпитализация в травматологическое или торакальное отделение.
ПНЕВМОТОРАКС ТРАВМАТИЧЕСКИЙ ЗАКРЫТЫЙ. Является осложнением травмы грудной клетки и служит бесспорным признаком разрыва легкого или (реже) бронха. Может наблюдаться одновременно с подкожной эмфиземой. Разрыв легких происходит вследствие непосредственной травмы отломками сломанного ребра или (реже) резкого натяжения легких в области корней в момент удара о землю при падении с высоты. Может также наблюдаться при отбрасывании пешехода на мостовую при наезде автомобиля, движущегося с большой скоростью. При пневмотораксе через разрыв легких или бронха в плевральную полость выходит воздух, в результате чего наступает спадение легкого от небольшого поджатия до тотального спадения с полным выключением его из дыхания. При больших разрывах воздух нагнетается при каждом вдохе по типу клапанного механизма, вследствие чего резко повышается давление в плевральной полости. Это приводит к смещению средостения в здоровую сторону, перегибу крупных сосудов и развитию острой дыхательной недостаточности. В этих случаях пневмоторакс называется напряженным, или клапанным. Как двусторонний, так и напряженный пневмоторакс является опасным для жизни осложнением и при отсутствии помощи может привести к смерти.
Симптомы. Небольшой пневмоторакс может протекать без дыхательной недостаточности и выявляется только при врачебном обследовании больного. Для такого пневмоторакса характерны «тимпанический» перкуторный звук, ослабление дыхательных шумов на больной стороне по сравнению со здоровой. При напряженном пневмотораксе определяются признаки острой дыхательной недостаточности: пострадавший беспокоен, ловит ртом воздух, выражена одышка, кожные покровы и слизистые оболочки бледные, с синюшным оттенком. Перкуторно на стороне повреждения высокий «тимпанический» звук, отсутствие или резкое ослабление дыхательных шумов. Пульс учащен, систолическое АД, может быть повышено до 140-150 мм рт. ст.
Диагноз. Без перелома ребер пневмоторакс наблюдается редко, поэтому у пострадавшего будут отмечаться все признаки переломов ребер и симптомы наличия воздуха в плевральной полости, описанные выше. Диагноз затруднен при развитии подкожной эмфиземы, нередко сопровождающей травму груди, поскольку перкуторно в этом случае отмечается приглушение звука. Основным симптомом является отсутствие или резкое ослабление дыхательных шумов, особенно в верхних или передних легочных полях (в положении сидя).
Дифференциальный диагноз следует проводить с так называемым спонтанным пневмотораксом, при котором наступает разрыв буллы легкого у больного с кистозными изменениями в легких. Обычно это происходит вследствие кашля, натуживания и реже небольшой травмы. Переломов ребер при этом нет, боли в грудной клетке незначительные или отсутствуют.
Неотложная помощь: обезболивание (50% раствор анальгина — 2 мл внутримышечно), возвышенное положение головного конца постели, ингаляция кислорода.
При тяжелом общем состоянии и бесспорных признаках напряженного пневмоторакса необходимо сделать пункцию во II и III межреберье по среднеключичной линии (см.). Убедившись, что воздух поступает через иглу в шприц под напором непрерывной струей, иглу соединяют с трубкой от одноразовой системы, на конце которой делают клапан из пальца от перчатки. Трубку опускают во флакон с фурацилином. При напряженном пневмотораксе видны пузырьки воздуха, выделяющиеся из трубки и проходящие через фурацилин. Конец иглы, выступающей над кожей грудной стенки, обматывают лейкопластырем и им же прикрепляют ее к грудной стенке.
Госпитализация в травматологическое или торакальное отделение.
ГЕМОТОРАКС. Излияния крови в плевральную полость — одно из частых осложнений закрытых и открытых травм грудной клетки. Чаще всего источником гемоторакса являются сосуды грудной стенки, реже сосуды легкого. Количество излившейся крови может достегать 2 л и более. При большом гемотораксе имеет место повреждение межреберных артерий, в редких случаях аорты и других крупных сосудов грудной полости. Опасность гемоторакса заключается как в нарастающем сдавлении легкого и появлении вследствие этого дыхательной недостаточности, так и в развитии острой внутренней кровопотери.
Симптомы. Небольшой гемоторакс может не вызвать особых жалоб у пострадавшего. Перкуторно отмечается укорочение звука с линией Дамуазо, аускультативно — ослабление дыхания в нижнезадних отделах легкого. При большом гемотораксе на фоне симптомов острой внутренней кровопотери (бледность, холодный пот, тахикардия, низкое АД) развивается острая дыхательная недостаточность. Перкуторно отмечается тупость в средних и нижних отдела легкого, аускультативно — отсутствие или резкое ослабление дыхательных шумов. Больные испытывают тяжесть в грудной клетке, нехватку воздуха.
Диагноз устанавливают на основании перечисленных выше признаков. Дифференцировать следует от острого экссудативного плеврита (см.).
Неотложная помощь. Обезболивающее (50% раствор анальгина 2 мл внутримышечно), сердечно-сосудистые средства (кордиамин или сульфокамфокаин по 2 мл подкожно). Пострадавшему придают возвышенное положение с поднятым изголовьем, дают кислород. Производится внутривенное вливание кровезаменителей при острой кровопотере; если госпитализация задерживается, производят пункцию плевральной полости в VII межреберье по заднеподмышечной линии и эвакуируют излившуюся кровь.
Госпитализация в торакальное или травматологическое отделение.
ТРАВМАТИЧЕСКАЯ АСФИКСИЯ (сдавление грудной клетки, синдром верхней полой вены) возникает вследствие резкого и относительно длительного сдавления грудной клетки. Один из основных видов травматических повреждений при массовых поражениях — землетрясение, шахтных обвалах и др. Как правило, переломов ребер не бывает. Вследствие нарушения венозного оттока от верхней половины тела резко повышается давление в системе верхней полой вены с образованием множественных мелких кровоизлияний (петехий) в коже, слизистых оболочках и во внутренних органах, прежде всего в головном мозге. Может отмечаться стойкое синее окрашивание верхней половины туловища и лица.
Симптомы. Клиническая картина в зависимости от продолжительности и силы сдавления различна. В легких случаях пострадавшие возбуждены, лицо одутловато, немного цианотично, на конъюнктивитах имеются отдельные петехий, дыхание учащено. При средней степени тяжести компрессии грудной клетки больные заторможены или возбуждены, дезориентированы, лицо отечно, цианотично, множественные петехий на лице, шее, конъюнктиве глаз, выраженная одышка, нарушение зрения. В тяжелых случаях больные без сознания, отмечается резкий цианоз всего тела, иногда лица, шеи, верхней половины туловища, рук. Множественные петехий на лице, конъюнктиве глаз и на коже верхней половины туловища, лица, шеи, рук. Дыхание поверхностное, частое, при отсутствии лечения сменяется редким агональным вплоть до полной остановки.
Диагноз в типичных случаях несложен и устанавливается на основе анамнеза, характерного внешнего вида больных, наличия петехий на конъюнктивах и коже. Дифференцировать следует от закрытой черепно-мозговой травмы, асфиксии вследствие регургитации и аспирации рвотных масс, попадания инородных тел в дыхательные пути.
Неотложная помощь. В легких случаях — покой, лед на голову; при возбуждении вводят седативные средства (седуксен или реланиум, 1 % раствор димедрола); в случаях средней тяжести — возвышенное положение, дача кислорода, сердечно-сосудистых средств (кордиамин 2 мл); в тяжелых случаях — искусственное дыхание с использованием маски от аппарата АМБУ. Внутривенно вводят 20 мл 40% раствора глюкозы, лазикс 40-80 мг для предупреждения отека легких и уменьшения отека мозга.
Госпитализация в тяжелых случаях в реанимационное отделение, при травматической асфиксии средней тяжести — в травматологическое или торакальное отделение многопрофильной больницы. Транспортировка в положении лежа с поднятым изголовьем.
В легких случаях после диагностического наблюдения в течение часа в приемном отделении больницы больной может быть отпущен на амбулаторное лечение при отсутствии дыхательной недостаточности и невропатологии.
РАНЕНИЯ ГРУДНОЙ СТЕНКИ. В мирное время чаще всего наблюдаются резанные и колотые раны. Опасность для жизни представляют ранения, сопровождающиеся вскрытием плевральной полости (открытый пневмоторакс — см. ниже) и повреждением внутригрудных органов — сердца, крупных сосудов, легких, а при ранении нижних отделов грудной клетки — повреждением органов брюшной полости (торакоабдоминальные ранения).
Симптомы. Пострадавшие жалуются на боль в области раны, кровотечение. При ранах, проникающих в плевральную полость, наблюдается подсасывание воздуха, подкожная эмфизема (крепитация пузырьков воздуха вокруг краев раны).
Диагноз не представляет затруднений, когда пострадавший в сознании и точно указывает на местоположение раны. В то же время бессознательное состояние больного, глубокое алкогольное опьянение при отсутствии очевидцев происшествия, особенно при расположении ранения в области спины, могут привести к просмотру ранения. Следует учитывать также, что в зимнее время рана может быть прикрыта одеждой. Аналогичная ситуация складывается при множественных ранениях туловища и конечностей, когда небольшие раны грудной клетки могут быть не обнаружены. В этих случаях наличие признаков дыхательной недостаточности (одышка, цианоз и т.д.) или признаков острой кровопотери должны заставить тщательно осмотреть грудную клетку пострадавшего. Необходимо исключить опасные для жизни повреждения органов груди и живота.
Неотложная помощь. Временная остановка кровотечения тампонадой, наложением асептической повязки, холодом. Введение обезболивающих, сердечно-сосудистых средств, наложение герметичной повязки на рану при открытом пневмотораксе.
Госпитализация в хирургическое или торакальное отделение.
ОТКРЫТЫЙ ПНЕВМОТОРАКС. При открытом пневмотораксе имеется зияющее ранение грудной стенки, сопровождающееся повреждением париетальной плевры и сообщением плевральной полости с внешней средой. Легкое при этом спадается и выключается из дыхания. При рваных лоскутных ранах нередко развивается клапанный пневмоторакс: в момент вдоха рана расширяется и воздух поступает в грудную полость, в момент выдоха края раны спадаются и воздух не успевает выйти наружу. Все это приводит к колебаниям средостения, а при развитии большого давления в плевральной полости — к смещению средостения в здоровую сторону. Двусторонний открытый пневмоторакс при отсутствии помощи приводит к смерти.
Симптомы. Общее состояние больного тяжелое. Резкий цианоз, одышка, пострадавший пытается зажать рану рукой. При каждом вдохе в рану с «хлюпаньем» входит воздух. Нередко развивается подкожная эмфизема. При небольших ранах сообщения с внешней средой может и не быть, а воздух в плевральную полость проникает вследствие ранения легких.
Диагноз в типичных случаях нетруден. Сложнее решить вопрос о том, есть ли, помимо открытого, еще и клапанный пневмоторакс. О наличии последнего говорят нарастающая подкожная эмфизема и отсутствие улучшения состояния больного после наложения окклюзионной повязки. Аускультативно дыхательные шумы на стороне ранения не выслушиваются.
Неотложная помощь. Придание возвышенного положения больному, наложение окклюзионной повязки, дача кислорода, сердечных средств. Накладывают окклюзионную повязку. Обрабатывают края раны 5% настойкой йода и закрывают рану несколькими большими стерильными салфетками, которые черепицеобразно закрывают полосками пластыря. При отсутствии пластыря сверху повязки кладут кусок клеенки, пищевого целлофана, который прибинтовывают к грудной клетке бинтом.
Необходимо дренирование плевральной полости через рану при клапанном пневмотораксе, переливании кровезаменителей при шоке.
Госпитализация в травматологическое или торакальное отделение.
РАНЕНИЕ ЛЕГКИХ. Поверхностные раны легких могут мало отражаться на общем состоянии пострадавшего. Глубокие раны, особенно в прикорневой зоне, могут быть крайне опасными для жизни вследствие возникающего кровотечения в полость плевры или в просвет бронха, а также напряженного пневмоторакса.
Симптомы. Безусловным признаком ранения легкого является наличие гемопневмоторакса или пневмоторакса, может наблюдаться кровохарканье, а вследствие повреждения межреберных сосудов — гемоторакс.
Диагноз устанавливается на основании наличия раны грудной стенки, признаков пневмоторакса («коробочный» перкуторный звук, отсутствие или резкое ослабление дыхательных шумов при аускультации), кровохарканье.
Неотложная помощь. Наложение повязки на рану грудной клетки, кислород, сердечные средства. Пункция плевральной полости.
Госпитализация в торакальное отделение.
РАНЕНИЕ СЕРДЦА. Относится к числу крайне опасных повреждений. Обширные ранения приводят к немедленной смерти. Около 15% пострадавших с колотыми и небольшими резаными ранами сердца могут даже при отсутствии помощи жить некоторое время. Погибают они, как правило, не от острой кровопотери, а от развивающейся тампонады сердца. Имеет значение локализации раны.
Симптомы. Для развивающейся тампонады сердца характерны тяжелое общее состояние больного, низкое систолическое и высокое диастолическое АД, тахикардия с очень мягким, едва ощутимым пульсом, вздутие вен шеи, верхних конечностей, лица, цианоз кожи и слизистых оболочек.
Нужно помнить, что всякая рана, располагающаяся в проекции сердца и крупных сосудов, опасна в отношении возможных ранений сердца. Обращает на себя внимание несоответствие тяжести состояния пострадавшего и размеров раны, причем состояние может ухудшаться на глазах.
Диагноз устанавливают на основании локализации раны, признаков тампонады сердца, общего тяжелого состояния больного. Ошибки возможны, когда ранение наносят длинным ножом или же шилом, а рана располагается вне проекции сердца, особенно в области спины, и сопровождается открытым пневмотораксом. При множественных ранениях туловища и конечностей рана в проекции сердца может быть просмотрена.
Неотложная помощь и госпитализация. При малейшем подозрении на ранение сердца необходима немедленная доставка пострадавшего в стационар для экстренной торакотомии и ушивания раны сердца. Во время транспортировки в больницу должны быть оповещены все хирургические службы и все подготовлено к экстренной операции. Пострадавшего доставляют прямо в операционную, минуя приемное отделение. Лечебные мероприятия в пути следования сводятся к поддерживанию жизнедеятельности: кислород, искусственная вентиляция легких, переливание кровезаменителей, сердечные средства. При отсутствии возможности быстро доставить больного в хирургический стационар — пункция перикарда по Ларрею с оставлением тонкого полиэтиленового катетера в полости перикарда. Конец катетера пережимают зажимом и прикрепляют пластырем к грудной стенке. Каждые 15-20 мин. (или чаще) отсасывают кровь из полости перикарда. В некоторых случаях тонкий катетер удается ввести через рану в область сердца и удалить хотя бы часть крови из полости перикарда.
ПОРАЖЕНИЯ СЕРДЦА ПРИ ТУПОЙ ТРАВМЕ ГРУДНОЙ КЛЕТКИ. Выделяют следующие виды поражений сердца: ушиб сердца, травматический инфаркт миокарда и посттравматическую миокардиодистрофию. Клинические проявления поражения сердца при тупой травме грудной клетки зависят от характера травмы.
Ушиб сердца. Больных беспокоит интенсивная боль в груди, которая возникает сразу или через несколько часов после травмы. Чаще всего она локализуется в месте ушиба или в области сердца, может иррадиировать в спину, в руки, челюсть и может имитировать стенокардию. Боль может быть весьма интенсивной, напоминать боль при инфаркте миокарда. В некоторых случаях боль в области сердца отсутствует и появляется только при физической нагрузке через несколько часов или дней после травмы. Чаще всего боль носит преходящий характер, особенно у больных молодого возраста. Больные жалуются на сердцебиение, одышку и общую слабость.
При осмотре грудной клетки, как правило, обнаруживаются внешние признаки закрытой травмы. Нарушение ритма сердечной деятельности — наиболее частый вид патологии у больных с ушибом сердца. При ушибе сердца могут наблюдаться почти все виды аритмий: У большинства больных отмечается синусовая тахикардия, реже синусовая брадикардия. Частое нарушение ритма желудочковая экстрасистолия. Экстрасистолы, как правило, бывают переходящими. Однако у пожилых лиц они могут иметь тенденцию к рецидивированию. Нередко возникает мерцание-трепетание предсердий. Как правило, при ушибе сердца мерцание или трепетание предсердий возникает спустя некоторое время после травмы и в течение первых суток проходит самостоятельно или под влиянием лечения, но может вновь появиться при физической нагрузке. Иногда при ушибе сердца может возникнуть преходящее нарушение внутрижелудочковой проводимости вплоть до полной атриовентрикулярной блокады сердца. При физическом исследовании сердца перкуторные границы существенно не изменены. При выслушивании отмечается глухость тонов, иногда шум трения перикарда, маятникообразный ритм или ритм галопа. АД у отдельных больных имеет тенденцию к понижению.
При ушибе сердца клинические симптомы нарастают постепенно, и обратное их развитие происходит медленно.
Травматический инфаркт миокарда развивается, как правило, у людей пожилого возраста, страдающих атеросклеротическим кардиосклерозом, гипертонической болезнью. У большинства из них незначительная по силе травма (падение на улице с ушибом груди о край тротуара и т.д.) может привести к развитию инфаркта миокарда. У молодых людей лишь в отдельных случаях сильная травма грудной клетки может вызвать инфаркт миокарда.
Клинические проявления травматического инфаркта миокарда существенно не отличаются от таковых при инфаркте миокарда коронарного генеза. Основным клиническим критерием травматического инфаркта миокарда является развитие status anqinosus, реже status qastralricus сразу после травмы или в ближайшие часы после нее.
Посттравматическая миокардиодистрофия — повреждение миокарда, связанное с нарушением метаболизма. Это наиболее распространенный вид поражения сердца при закрытой травме груди, особенно сочетающейся с множественным поражением других органов и систем.
Клиническая симптоматика посттравматической миокардиодистрофии стертая, особенно в первые дни после травмы. Иногда может возникать боль в области сердца к концу 2-х суток или спустя 2-4 дня после травмы. Чаще всего это ноющая, щемящая или сжимающая боль, не иррадиирующая и, как правило, не купирующаяся приемом нитроглицерина. Характерны синусовая тахикардия, предсердная или желудочковая экстраситолия и нарушения проводимости, реже наблюдаются мерцание или трепетание предсердий. Границы сердца не изменены. При выслушивании тоны сердца у большинства больных значительно приглушены. Нередко выслушивается короткий систолический шум на верхушке, иногда — ритм галопа. Характерна тенденция к длительной артериальной гипотонии.
Неотложная помощь. Для купирования болевого синдрома эффективна нейролептанальгезия: фентанил — 1-2 мл 0,005% раствора с 1-2 мл 0,25 раствора дроперидола, разведенными в 20 мл изотонического раствора хлорида натрия, внутривенно медленно. Для купирования боли можно применять также морфии или омнопон в обычных дозах. При отсутствии нарушения внешнего дыхания целесообразно применение закиси азота с кислородом в соотношении от 4:1 до 1:1.
Единичные экстрасистолы специального лечения не требуют. При частых или групповых предсердных или желудочковых экстрасистолах для предупреждения мерцательной тахиритмии, пароксизмальной тахикардии необходимо медикаментозное лечение. При предсердной экстрасистолии показан изоптин по 40 мг 2-3 раза в день или тразикор по 20 мг 3-4 раза вдень. Одновременно назначают панангин, учитывая возможную гипокалиемию; целесообразно также введение хлорида калия внутривенно. Для устранения ацидоза показано внутривенное капельное введение 150-250 мл 5% раствора гидрокарбоната натрия. При мерцании или трепетании предсердий, а также при наджелудочковой тахикардии внутривенно вводят бета-блокаторы.
Появление пароксизмальной желудочковой тахикардии требует немеделнного внутривенного введения 10-15 мл 10% раствора новокаинамида или 250 мг мекситала. При гипотонии новокаинамид вводят с 0,30,5 мл 1% раствора мезатона. При отсутствии эффекта от проводимой терапии и появлении признаков острой левожелудочковой недостаточности, а также при развитии фибрилляции желудочков показано срочное проведение электроимпульсной терапии. Для предупреждения повторных нарушений ритма необходимо применять лидокаин.
Неполная атриовентрикулярная блокада 1 степени лечения не требует. В случае развития неполной атриовентрикулярной блокады II степени рекомендуется внутривенное введение 0,1% раствора атропина по 0,5-1 мл через каждые 4-6 ч. Можно также вводить внутривенно капельно изопреналин по 1-2 мг в 500 мл 5% раствора глюкозы со скоростью 1020 капель в 1 мин. При развитии полной поперечной блокады с ухудшением гемодинамики проводят электрокардиостимуляцию. При невозможности ее проведения назначают введение атропина, изопреналина.
При острой левожелудочковой недостаточности показано применение сердечных гликозидов, мочегонных средств. Следует соблюдать осторожность при применении сердечных гликозидов в остром периоде травмы, когда наблюдается гипокалиемия, порой значительная (при политравме). В этих случаях строфантин может не только вызывать желудочковые экстрасистолы, но и способствовать возникновению фибрилляции желудочков.
Госпитализация. Больные с закрытой травмой сердца подлежат срочной госпитализации. Пострадавших с поражением сердца при изолированной закрытой травме грудной клетки, не нуждающихся в немедленной и серьезной травматологической помощи, помещают в отделение интенсивного наблюдения.
ПОВРЕЖДЕНИЕ ЖИВОТА И ЕГО ОРГАНОВ
Повреждение живота и органов брюшной полости относятся к числу опасных для жизни и во многих случаях требуют экстренного оперативного лечения. Задержка с операцией вследствие несвоевременного распознавания этих повреждений или каких-либо других причин резко ухудшает жизненный прогноз.
УШИБ БРЮШНОЙ СТЕНКИ. Возникает вследствие прямой травмы.
Симптомы. Могут обнаруживаться ссадины брюшной стенки, гематома. Когда пострадавший лежит спокойно, боль неинтенсивная. Она усиливается при перемене положения тела, напряжения мышц живота (больному в постели предлагают поднять голову). Чтобы точно локализовать болезненность в области брюшной стенки, пользуются следующим приемом: осторожно захватывают кистями обеих рук участки брюшной стенки, слегка их приподнимая. При сдавлении зоны ушиба определяется болезненность. При глубокой пальпации болезненность и симптомы раздражения брюшины отсутствуют.
Диагноз ушиба брюшной стенки можно ставить с большой осторожностью только при незначительных травмах на основании перечисленных симптомов. Всегда нужно иметь в виду возможность повреждения внутрибрюшных органов.
Неотложная помощь и госпитализация. Пострадавшего необходимо доставить в хирургический стационар для клинического наблюдения и исключения закрытой травмы органов брюшной полости.
ЗАКРЫТЫЕ ПОВРЕЖДЕНИЯ ЖИВОТА, СОПРОВОЖДАЮЩИЕСЯ ВНУТРИБРЮШНЫМ КРОВОТЕЧЕНИЕМ. Возникают вследствие ударов значительной силы по животу: при наезде автомобиля, автомобильных авариях, падения с большой высоты, ударами ногами по животу и нижним отделам грудной клетки. Источником кровотечения являются разорванная селезенка, печень, сосуды брыжейки тонкой и толстой кишок.
Симптомы. Пострадавшие находятся в тяжелом состоянии, нередко у них имеются повреждения других областей тела. Выражены травматический шок (см.) и симптомы внутреннего кровотечения (см. Кровотечение травматическое). Живот умеренно вздут, при ощупывании мягкий, может быть разлитая болезненность. При перкуссии определяется притупление в боковых частях живота (слева — при повреждении селезенки, справа — при повреждении печени). Положительный симптом Щеткина — Блюмберга (легкое постепенное надавливание на брюшную стенку безболезненно или малоболезненно, в то время как при быстром отнимании руки возникает боль).
Диагноз устанавливают на основании наличия серьезной травмы, симптомов внутреннего кровотечения, гидроперитонеума (наличие жидкости в брюшной полости) и симптомов раздражения брюшины. Дифференцировать следует от кровотечения в плевральную полость, при котором, помимо признаков острой кровопотери, имеются дыхательная недостаточность (одышка, цианоз), притупление при перкуссии в нижних отделах грудной полости и отсутствие так же дыхательных шумов при аускультации.
Неотложная помощь и госпитализация. Пострадавшего необходимо максимально быстро доставить в хирургический
Наркотические анальгетики не вводить, так как это может завуалировать клиническую картину. В пути следования в больницу при общем тяжелом состоянии больного — струйное переливание полиглюкина или желатиноля.
ЗАКРЫТЫЕ ПОВРЕЖДЕНИЯ ЖИВОТА, СОПРОВОЖДАЮЩИЕСЯ РАЗРЫВОМ ПОЛОГО ОРГАНА.
Чаще всего повреждаются тонкая кишка, затем толстая, желудок, мочевой пузырь.
Симптомы. Выход желудочно-кишечного содержимого в брюшную полость вызывает резкую («кинжальную») боль в животе. Пострадавший бледен, выражение лица напряженное, так как любое движение приводит к усилению боли в животе. Язык суховат, обложен. Живот напряжен (при больших разрывах желудка или кишки — «как доска»), пальпация вызывает болезненность: в первый момент после травмы локальную (в эпигастрии, в области пупка и т.д.), а затем разлитую по всему животу. Пульс частый, слабого наполнения, АД понижено. Симптом Щеткина — Блюмберга резко положительный. Печеночная тупость может исчезнуть из-за выхождения воздуха из желудка в брюшную полость.
Диагноз в типичных случаях установить нетрудно на основании описанной выше клинической картины. Сложнее определить травму органов брюшной полости у пострадавшего с нарушением сознания в глубоком алкогольном опьянении. В этих случаях диагноз будет предположительным на основании наличия напряжения мышц брюшной стенки и общего тяжелого состояния с нестабильной гемодинамикой.
Неотложная помощь и госпитализация. Решающее значение имеют своевременное распознание и быстрая доставка в стационар. При сильной боли можно ввести 50% раствор анальгина — 2 мл (наркотические анальгетики не вводить!). Если отмечается падение АД и развиваются явления травматического шока, вводят полиглюкин и другие высокомолекулярные кровезаменители. Транспортировка на носилках в положений лежа.
ЗАКРЫТЫЕ ПОВРЕЖДЕНИЯ ОРГАНОВ ЗАБРЮШИННОГО ПРОСТРАНСТВА. К их числу относятся: повреждения почек, поджелудочной железы, двенадцатиперстной кишки. Возникают при наездах автомобиля, поезда с ударом сзади, избиениях, падениях с высоты на спину.
Симптомы. Состояние пострадавших тяжелое, выражен травматический шок. Живот мягкий, умеренно вздут, симптомов раздражения брюшины и напряжения мышц брюшной стенки нет. Травма поджелудочной железы и двенадцатиперстной кишки дает нетипичную картину острого живота: на фоне общего тяжелого состояния отмечается небольшое разлитое напряжение мышц брюшной стенки, большие локализующееся в эпигастрии или в правом подреберье, может быть рвота. Симптом Щеткина — Блюмберга слабоположительный.
Диагноз может представить затруднения. На мысль о повреждении органов забрюшинного пространства наводит наличие гематурии (исключить травму мочевого пузыря и уретры), несоответствие тяжести состояния и стертых симптомов острого живота (при разрыве двенадцатиперстной кишки).
Неотложная помощь и госпитализация. Необходима быстрая доставка в хирургическое отделение, противошоковых инфузионная терапия. Транспортировка на носилках в положении на спине.
РАНЕНИЯ ЖИВОТА. В мирное время большинство ранений живота наносится колющими или режущими предметами и возникает при бытовых эксцессах, асоциальных действиях (преступлениях), суицидальных попытках. Нередко пострадавшие находятся в состоянии алкогольного опьянения.
Симптомы. Рана брюшной стенки может быть различных размеров, может проникать в брюшную полость или тупо заканчиваться в пределах брюшной стенки. Если ранен орган брюшной полости, то клиническая картина будет зависеть от того, преобладает ли кровотечение в брюшную полость или ранение полого органа с излиянием содержимого. Симптомы этих повреждений описаны выше.
Диагноз при локализации раны в области брюшной стенки несложен. Однако следует иметь в виду, что при ранах, расположенных вне передней стенки живота, в области таза, нижних отделов грудной клетки, и при длинном ранящем орудии (нож, шило, стамеска) могут быть повреждены органы брюшной полости или забрюшинного пространства.
Безусловным признаком проникающего ранения является выпадение сальника или органа брюшной полости (чаще всего кишечника) в рану.
Неотложная помощь и госпитализация. На рану накладывают стерильную повязку, укрепляя ее полосками лейкопластыря. Нельзя вправлять выпавший сальник или внутренности в брюшную полость. Их нужно укрыть стерильными салфетками, смоченными раствором фурацилина. При необходимости проводят противошоковую инфузионную терапию. Из обезболивающих средств вводят 50% раствор анальгина — 2 мл. Транспортировка в положении лежа на носилках.
При задержке госпитализации помощь больным с травмой живота и его органов: пострадавшего укладывают на спину с приподнятым изголовьем. Не следует давать пить никаких жидкостей, можно смачивать водой только губы. Если боль очень сильная или имеется выпадение внутренних органов, внутримышечно вводят наркотические анальгетики (2% раствор омнопона — 1 мл, 1% раствор морфия — 1 мл). Внутривенно капельно вводят солевые растворы, кровезаменители в дозе не менее 2 л/сут., изотонический раствор хлорида натрия — 500 мл, раствор Рингера — 500 мл, полиглюкин — 500 мл, желатиноль — 500 мл. Проводят массивную антибиотикотерапию, лучше антибиотиками широкого спектра (канамицин по 500000 ЕД 4 раза в сутки внутримышечно, гентамицин по 80 мг 3 раза в сутки). При отсутствии вводят внутримышечно пенициллин по 1 000000 ЕД каждые 4 ч. Повязка, прикрывающая выпавшие внутренности, должна быть смочена теплым стерильным раствором фурацилина и быть постоянно влажной. При парезе кишечника и рвоте трансназально вводят тонкий желудочный зонд в желудок и отсасывают шприцом Жане желудочное содержимое.
Вопросы для фронтального опроса.
Поражение электрическим током. Клиника, неотложная помощь.
Поражение молнией. Клиника, неотложная помощь.
Тепловой удар. Патогенез, клиника, неотложная помощь.
Солнечный удар. Патогенез, клиника, неотложная помощь.
Первичное утопление в пресной воде. Патогенез, клиника, неотложная помощь.
Первичное утопление в морской воде. Патогенез, клиника, неотложная помощь.
Асфиксическое и вторичное утопление. Патогенез, клиника, неотложная помощь.
Отморожение. Патогенез, клиника.
Общее переохлаждение. Патогенез, клиника.
Неотложная помощь при отморожении и общем переохлаждении.
Повешение. Патогенез, клиника, неотложная помощь.
Травма живота и груди.
Переломы ребер, грудины. Клиника, диагностика, неотложная помощь.
Пневмоторакс травматический закрытый. Клиника, диагностика, неотложная помощь.
Гемоторакс. Клиника, диагностика, неотложная помощь.
Ранение грудной стенки, открытый пневмоторакс. Клиника, диагностика, неотложная помощь.
Ранение легких и сердца. Клиника, диагностика, неотложная помощь.
Поражение сердца при тупой травме грудной стенки. Клиника, диагностика, неотложная помощь.
Ушиб брюшной стенки. Закрытое повреждение живота, сопровождающееся внутрибрюшным кровотечением.
Закрытое повреждение живота, сопровождающееся повреждением полого органа. Повреждение органов забрюшинного пространства. Клиника, диагностика, неотложная помощь.
Ранения живота. Клиника, диагностика, неотложная помощь.
Источник: studfiles.net
Ранение грудной клетки: виды, первая помощь, транспортировка, лечение
Зачастую повреждения и различного рода травмы грудного отдела означают перелом ребер, кроме того, бывают травмированы важнейшие органы человеческого организма (сердце, легкие, основные кровеносные сосуды). Оказывая первую помощь пострадавшему, не забудьте определить, есть ли нарушения дыхания, чрезвычайно опасные для жизни человека. Именно такое последствие наиболее характерно для рассматриваемого типа травмы.
Различают несколько наиболее опасных последствий травм груди:
- Пневмоторакс (накапливание в плевральной полости большого количества воздуха).
- Гемоторакс (попадание крови в плевральную полость).
- Эмфизема средостения (начинает давить на крупные вены).
- Травматическое удушье.
- Ушиб сердца.
- Тампонада сердца (скопление крови в перикарде в результате его повреждения обломками ребер).
- травмы грудного отдела (повреждения могут быть открытые и закрытые);
- повреждения легких;
- травмы, отличающиеся повышенной сложностью (это может быть разрыв бронхов или диафрагмы, нарушение функции сердечной мышцы).
Данные виды ранений грудной клетки могут быть нанесены ножом или другим оружием. Ножевые ранения часто происходят в ходе драк и разных бытовых ссор, также могут возникать колотые раны по неосторожности и в ходе ДТП, ЧС и различных природных и техногенных катастроф.
Ранения, полученные человеком от огнестрельного оружия, в основном возникают в ходе военных действий, демонстраций, пикетов, а также в ходе драк, перестрелок и ссор. Эти ранения могут быть нанесены человеческому организму пулей, автоматной или пулеметной очередью, осколком или дробью. А также в ходе разрыва мин, гранат и применения разрывных кассетных снарядов.
В зависимости от применяемого оружия они делятся на сквозные, слепые и касательные ранения. У первых ранений есть два отверстия — в которое вошел повреждающий предмет, и второе отверстие, откуда этот предмет вышел. У второго вида ранений есть только входное отверстие, выходное отверстие отсутствует.
Ранения грудной клетки могут быть нанесенные по касательной, тогда повреждаются только мягкие ткани. При проникающем ранении могут быть поломаны кости грудной клетки, нарушена область вокруг легких, повреждены легкие. В результате ранения, нанесенного ножом, в основном разрушается целостность мягких тканей и повреждаются сосуды, кости остаются целыми. Если же ранение получено после применения любого из видов оружия, разрушаются не только мягкие ткани и сосуды, а ломаются кости, и сломанные кости под силой выстрела вслед за собой ломают и разрывают внутренние органы и кости грудной клетки.
Ранения, нанесенные острыми колющими и режущими предметами, сопровождаются следующими повреждениями органов, мягких тканей и сосудов. Во многих случаях при проникающем ранении повреждаются легкие, в результате чего в них попадает воздух или открывается кровотечение.
Причиной кровотечения могут быть разорванные внутренние междуреберные и другие артерии, которые находятся в грудной клетке. В результате этого кровотечения у человека ухудшается дыхательная функция и работа сердца. В том случае, когда в легкие попал воздух, но нет кровотечения, нужно принять все необходимые медицинские методы. Через несколько суток воздух сможет выйти из легких.
Кроме мягких тканей, артерий и сосудов, ранение может задеть как оболочку сердца, так и сам орган. Это ранение очень серьезное, так как может привести к остановке данного органа, в результате чего человек умирает.
В основном в результате ранения такого органа, как сердце, поврежденными оказываются предсердие или желудочки, в редких случаях повреждается только оболочка органа. Ранение очень опасно из-за кровотечения в виде фонтана, а также кровь наполняет близлежащие органы.
При огнестрельном ранении грудной клетки повреждения более серьезные, так как влекут за собой разрыв тканей, сухожилий, костей, сосудов и артерий. Кроме самого зарядного вещества, которое попадет в рану, в нее еще и вовлекаются куски одежды, и другие посторонние предметы. При таком ранении, кроме органов, которые находятся в груди, поврежденными могут оказаться и органы, находящиеся в брюшном отделе человеческого организма.
Локальность раны зависит от применяемого вида оружия, угла и расстояния, с которого производится выстрел. Если выстрел осуществляется сверху, пуля может через дыхательные пути попасть в желудок. В зависимости от мощности и калибра пуль или снарядов в организме могут быть повреждены также печень, почки и остальные внутренние органы.
Так как нарушается дыхание, человек плохо себя чувствует из-за недостатка кислорода в крови. Кроме этого, ощущается боль, нарушение сердцебиения. Из раны выступает кровь, как бы наполненная кислородом, в виде пены. Значит, повреждены легкие, а также у раненого может проявляться кровь в слюне. Или кровотечение из ротовой полости и одновременно из раны. В случае ранения сердца, человек имеет измененный цвет лица, на теле повышается потоотделение. Люди с данным видом ранения находятся в шоке, часто в больницу поступают без сознания. При проверке пульса результат едва ощутимый. В случае пулевого ранения давление артериальное сильно понижено.
Визуально при повреждении сердца можно увидеть на груди в районе сердца увеличенную область. Если в ходе выстрела пуля попала в печень, сосуды или селезенку, кровь из этих органов заполняет все пустое пространство и все органы внутри брюшной части тела.
Грудная клетка, несмотря на свою жесткую структуру, чаще подвержена травматизации, чем иной другой участок костного скелета. Неосторожное падение, резкий удар, болезнь или чрезвычайная ситуация вполне способны нарушить целостность реберной дуги и грудины, привести к возникновению множественных проблем с дыхательной, сердечно-сосудистой системой.
Для того чтобы диагностировать у себя начало серьезных сбоев, необходимо знать симптомы повреждения стенок грудины:
- Болевой синдром, возникающий каждый раз при глубоком вдохе или выдохе.
- Кашель грудной и очень сильный, со свистящим звуком.
- Кровоотхаркивание. Если имеет место внутреннее кровотечение и воспаление внутренних органов, кашель быстро дополняется мокротой с примесью крови.
- Деформация костного корсета. Если имел место перелом сводов.
- Развитие пневматоракса – то есть избыточного накопления воздуха в плевральной полости. Его признаками служат булькающие, свистящие, хриплые тоны при совершении вдоха или выдоха. Главная опасность этого состояния – развитие острой дыхательной недостаточности, асфиксия, атония.
- Увеличение температуры тела до 38-39 градусов.
- Лихорадка.
- Отек легкого. Проявляется появлением белой пены около рта в сочетании с нарушением дыхательной функции, учащенным сердцебиением, снижением или резким подъемом артериального давления, головокружением, слабостью, тошнотой.
Оказывается она как на месте, так и в срочном порядке в ближайшем медицинском учреждении. Первую помощь при проникающем ранении грудной клетки нужно оказать на месте, если этого не сделать, медицинская помощь уже будет бесполезна. Это в случае повреждения легкого, когда в организм не поступает нужное количество кислорода. Нужно срочно наложить ватный или марлевый тампон на место ранения, смазав чем-то жирным, чтобы воздух не попадал в рану. Затем сверху необходимо наложить кусок полиэтилена и повязку.
При любом виде ранения больного срочно нужно доставить в ближайшее медицинское лечебное заведение.
Первая помощь при проникающем ранении грудной клетки – дать пациенту обезболивающее, поскольку такие травмы довольно болезненны. Можно применить метамизол натрия, кеторолак, трамадол в дозировке 1-2 мл. И только медицинские работники в исключительных случаях могут дать пострадавшему наркотический анальгетик, например 1%-ый раствор промедола. Также необходимо найти, чем обработать открытую рану (перекись водорода, йод, бриллиантовая зелень).
При переломе ребер первое, что нужно сделать, — наложить фиксирующую герметичную повязку. Если есть раны, они должны быть обработаны, следом на поврежденный участок накладывается целлофан и только после этого фиксирующая повязка.
При ушибе сердца, сопровождающемся болями в области груди, пониженным давлением и учащенным сердцебиением, применяются медицинские препараты, блокирующие боль. Как правило, вводятся они внутривенно.Транспортировка пострадавших возможна только в лежачем положении со слегка приподнятой верхней частью тела на носилках. При тампонаде сердца перевозка осуществляется в полусидячем положении с использованием носилок. Все без исключения пострадавшие с травмами грудной клетки нуждаются в срочном медицинском вмешательстве. Для этого больного доставляют в ближайшее хирургическое отделение, где врачи останавливают кровотечение, а также применяют снимающие боль препараты и средства для поддержки функции сердца. Дополнительно применяют кислородные ингаляции.
В случае тампонады сердца необходимо сделать пункцию перикарда. Из иглы, которой прокололи перикард, начинает непрерывно бежать кровь. Ее не вынимают до доставки больного в больницу, где врачи полностью остановят кровотечение. Также при развитии клапанного пневмоторакса врач прокалывает иглой плевральную полость, после чего удаляет скопившиеся там воздух и кровь.
Как транспортировать с ранением грудной клетки?
Транспортировку пострадавшего следует производить, соблюдая определенные правила относительно того, в каком положении он находится. Таким образом, сопровождающий должен проявлять особое внимание к позе, в которой транспортируется раненный. Следует оказать ему помощь по приведению в полусидячее положение с подогнутыми коленями. Приведя пострадавшего в данную позу, необходимо подложить под него валик. Транспортировка должна производиться также в соответствии со следующими принципами:
- оперативность;
- безопасность – требуется обеспечение проходимости дыхательных путей пострадавшего, обеспечение газообмена, а также наличие доступа к дыхательному руслу;
- щадящее отношение — не допускается причинение боли пострадавшему от ранения путем несоблюдения условий транспортировки, поскольку это может привести к шоковому состоянию.
Вероятность спасения жизни раненного напрямую зависит от успешности произведенной транспортировки, в частности, от занимаемого положения. Таким образом, соблюдение принципов транспортировки — один из наиболее важных пунктов в оказании первой помощи при ранении в область грудной клетки.
Необходимая первичная медицинская помощь— найти, чем обработать открытую рану, наложение повязки с толстым слоем стерильной ваты, обшитой бинтом, края должны быть на несколько сантиметров больше диаметра повреждения. Также поможет прекращение поступления воздуха в ткани при помощи специального пластыря.
Перед транспортировкой раненного следует ввести обезболивающие препараты:
При пулевых ранениях следует удалить раздробленные части или сильные ушибы хирургическим путем. Это поможет предотвратить сепсис и дальнейшее загнивание тканей.
При сильном ушибе грудной клетки нужно обеспечить пациенту свободный доступ к кислороду, ввести обезболивающую блокаду. Независимо от типа ранения грудной клетки требуется сделать рентген для полного понимания масштабов повреждения.
Только после этого назначается дальнейшее лечение и принимается решение насчет того, нужно ли хирургическое вмешательство. При механическом сотрясении грудной клетки у потерпевшего наступает шоковое состояние и появляются проблемы с самостоятельным дыханием. В таком случае требуется организовать поступление воздуха искусственным путем.
В случае получения открытых, рваных повреждений необходимо остановить кровотечение.Также при травмах такого характера нельзя обойтись без наложения швов. При переломе ребер следует ограничить телодвижения пострадавшего до прибытия скорой помощи, так как кость может задеть сердце, сосуды или легкие, что приведет к более серьезным последствиям, например, к кровоизлиянию. В больнице ребра зафиксируют в правильном положении с помощью специального корсета. Не следует пренебрегать рентгенографией, так как с ее помощью можно выявить наличие осколков, которые нужно удалять хирургическим путем. На протяжении периода процесса заживления (от 4 до 7 недель) применяются болеутоляющие препараты, к примеру, «Новокаин».
При ранении легких в первую очередь необходимо наложить тугую повязку во время выдоха. Нельзя давать пострадавшему потерять сознание от потери крови, так как это может привести даже к летальному исходу. Далее раненному требуется искусственное аппаратное дыхание, принятие мер по обработке мягких тканей антисептическими средствами для предотвращения заражения и наложение швов. Позже при ранении легких в первую очередь необходимы регулярные перевязки во избежание появления гнойных ран.
Источник: fb.ru
Ранения грудной клетки могут быть проникающими и непроникающими (сквозные и слепые).
Непроникающие ранения грудной клетки могут сопровождаться значительным разрушением мягких тканей, особенно при ранениях крупнокалиберными пулями, а также повреждением некоторых костей плечевого пояса — лопатки, ключицы, ребер. Они могут сопровождаться закрытой травмой легких, сердца, крупных сосудов.
Проникающие ранения грудной клетки опасны тем, что при них могут повреждаться жизненно важные органы и крупные кровеносные сосуды (сердце, легкие, аорта и др.) ранения которых ведут к тяжелому внутреннему кровотечению и быстрой смерти. Проникающие ранения грудной клетки опасны и без повреждения внутренних органов. Это обусловлено тем, что при ранении в плевральную полость проникает воздух и развивается пневмоторакс.
Пневмоторакс. Различают следующие виды пневмоторакса: закрытый, открытый и клапанный. Призакрытом пневмотораксе происходит одномоментное поступление воздуха в плевральную полость, что приводит к умеренному расстройству дыхания и кровообращения. Большие зияющие раны сопровождаются открытым пневмотораксом, при котором воздух во время дыхательных движений грудной стенки входит и выходит из плевральной полости.
Открытый пневмоторакс сопровождается более значительными и опасными для жизни нарушениями дыхания и сердечной недостаточности, чем закрытый. Легкое спадается, средостение при каждом дыхательном движении смещается из стороны в сторону, что вызывает тяжелые расстройства сердечной деятельности. Нарушается приток крови к правому сердцу по верхней полой вене и создается застой крови в большом круге кровообращения. Спавшееся легкое затрудняет прохождение крови по малому кругу, снижается объем циркулирующей крови, и возникает сердечно-сосудистая недостаточность. Дыхание при открытом пневмотораксе носит парадоксальный характер. При вдохе на неповрежденной стороне грудной клетки легкое расширяется, на поврежденной — спадается. При выдохе, наоборот, здоровое легкое спадается, и часть воздуха из него попадает в расширяющееся при этом ранее спавшееся легкое. При открытом пневмотораксе нарушается функция обоих легких, что приводит к дыхательной недостаточности. Чем больше отверстие в грудной клетке, тем тяжелее течение. Двусторонний открытый пневмоторакс дает высокую смертность. Особенно опасен клапанный, или напряженный, пневмоторакс. Клапан может быть наружным — в ране грудной стенки, и внутренним — в ране легкого. При клапанном пневмотораксе с каждым дыхательным движением в полость плевры поступают все новые порции воздуха, обратному выходу которого препятствует клапан.
Ранения живота (брюшной стенки) чрезвычайно опасны: даже небольшие раны могут быть проникающими, при которых возможно повреждение органов брюшной полости. Наиболее частым и тяжелым видом повреждений живота являются огнестрельные ранения, которые по виду ранящего снаряда делятся на пулевые и осколочные. Особенно тяжело протекают осколочные и множественные ранения.
Среди открытых повреждений живота 75% составляют проникающие ранения и 25% — непроникающие.
Непроникающие ранения живота характеризуются, как правило, изолированным повреждением брюшной стенки. Проникающие ранения живота, особенно множественные, относят к группе наиболее тяжелых. Тяжесть состояния обусловлена такими осложнениями, как развитие раневого шока, внутреннего кровотечения, воспаления брюшины (перитонит), развивающимися у 72% раненых. Характерными симптомами при этом являются: резкая бледность, холодный пот, частый, слабого наполнения пульс, низкое артериальное давление.
Перитонит может развиваться при ранении любого органа брюшной полости. При повреждении печени, почек, поджелудочной железы он возникает от излияния в брюшную полость смешанных с кровью желчи, мочи, панкреатического сока. При сочетании ранения кишечника и паренхиматозного органа тяжесть течения перитонита обусловлена наличием в брюшной полости крови, смешанной с кишечным содержимым (каловый перитонит).
Изолированные повреждения паренхиматозных органов при проникающих ранениях живота встречаются редко (7,2%), значительно чаще они сочетаются с повреждением полых органов брюшной полости. Повреждение печени встречается в 5 раз чаще, чем селезенки. Кроме того, возникает опасное кровотечение и истечение желчи, что создает угрозу развития желчного перитонита. Опасное для жизни внутреннее кровотечение характерно также для повреждений селезенки. Ранения поджелудочной железы с обширными повреждениями ее головки и тела почти всегда являются смертельными вследствие тяжелого кровотечения и шока. Если повреждение поджелудочной железы ограниченное, главную опасность представляют некрозы и тромбозы сосудов, которые возникают вследствие переваривающего действия панкреатического сока, изливающегося в брюшную полость и забрюшинное пространство.
Ранними симптомами проникающих в брюшную полость ранений и развития перитонита являются:
а) неподвижность передней брюшной стенки при дыхании вследствие защитного рефлекторного сокращения мышц;
б) напряжение мышц брюшной стенки;
в) раздражение брюшины (симптом Щеткина-Блюмберга).
Все перечисленные симптомы в совокупности указывают на повреждение органов брюшной полости, что является показанием для неотложной хирургической помощи.
Источник: studopedia.su
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.