Мелкоклеточный рак легкого – это одна из самых агрессивных форм злокачественных новообразований дыхательной системы. Опухоль быстро растёт и даёт метастазы. Это связано с тем, что она формируется из энтероэндокринных клеток, которые выделяют множество биологически активных веществ. Клинические признаки заболевания ярко выраженные. По статистике, мелкоклеточный рак фиксируется у 25% пациентов с опухолями лёгких, преимущественно у мужчин. Если патологию не выявить на ранней стадии, то прогноз исхода крайне неблагоприятный.
Причины образования и формирования опухоли

В развитии мелкоклеточной формы также играет роль мутация генов. Это происходит после отравления радиоактивным изотопом полонием -210, который имеет длительный период полураспада. Во время курения он вместе с дымом проникает в организм и аккумулируется в тканях, вызывая мутагенные изменения ДНК и РНК. Одновременное воздействие полония и канцерогенных компонентов очень быстро приводит к перерождению нормальных клеток в раковые, так как вещества усиливают активность друг друга.
В медицинской практике и по итогам исследований существуют данные о том, что вирусы способны приводить к онкологической болезни лёгких (вирус папилломы человека, цитомегаловирус). Микроорганизмы влияют на жизненный цикл клетки, подавляет физиологический процесс гибели, что приводит к неконтролируемому размножению атипичных форм ацинуса (структурная единица лёгкого).
Доказана прямая взаимосвязь между воздействием частиц пыли на органы дыхания и формирование рака. При высоких концентрациях пылевых частиц риск развития опухоли возрастает с 1 до 15%. Здесь важна дисперсность. Чем меньше размер частиц, тем глубже они проникают в бронхи и лёгкое.
Заболевания, которые способствуют развитию рака:
- хронические бронхиты;
- рецидивирующие нагноительные процессы в лёгком;
- пневмосклероз – дистрофия или воспаление паренхимы, при котором происходит замещение здоровой ткани соединительной (фиброзной);
- хронические формы туберкулёза;
- доброкачественные новообразования – кисты, поликисты;
- аденома бронха – доброкачественное формирование желез слизистой и её протоков.
На фоне этих заболеваний опухоль развивается медленно, в течение 15-20 лет. Поэтому она диагностируется у пациентов после 45 лет.
В 10-15% случае мелкоклеточный рак обнаруживается у людей, которые не курят. Это говорит о том, что пассивные курильщики, вдыхающие воздух с никотином, попадают в группу риска.
Патогенетическая картина развития болезни
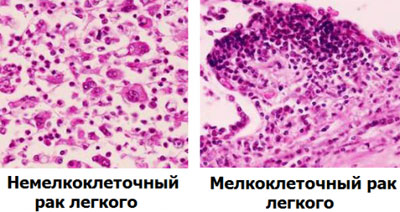
Мелкоклеточный нейроэндокринный рак лёгких относится к опухолям, которые выделяют биологически активные вещества – инсулин, адренокортикотропный гормон, соматотропин, кальцитонин.
Развитие рака – это сложный процесс, который проходит в несколько этапов. Постепенно накапливаются генетические изменения и мутации. Это нарушает основные функции клеток паренхимы и бронхов.
Происходят такие трансформации:
- отсутствует дифференцировка клеток;
- нарушается естественный апоптоз (гибель структурной единицы);
- утрата наследственной информации, содержащейся в ДНК;
- усиленное разрастание тканей (пролиферация).
Классификация патологии
- Овсяноклеточный – атипичные элементы имеют вытянутую форму. Опухоль продуцирует адренокортикотропный гормон. Это наиболее часто встречающийся вид рака. У пациента развивается недостаток калия в организме. Проявляется синдром Кушинга – эндокринные расстройства с повышенной секрецией надпочечников.
- Лимфоцитоподобный – «голые» клетки маленьких размеров. Содержат минимальное количество цитоплазмы и стеснённое ядро.
- Веретеноклеточный – атипичные клетки выстроены в виде переплетающихся дорожек. Внутри опухолевой клетки есть лентовидные структуры. Ядро большое, овальное, напоминающее глыбу.
- Полигональноклеточный – плоские по виду клетки, которые связаны между собой неровными краями. Образуют гирлянды. Ядро содержит хроматин (белок, РНК, ДНК).
Стадии развития мелкоклеточного рака:
- 1-я – злокачественное образование не превышает 3 см в максимальной проекции, расположено на определённом участке лёгкого, не выходит за пределы доли, метастазы отсутствуют;
- 2-я – опухоль по размерам до 6 см, находится в одном сегменте, даёт единичные метастазы в близлежащие лимфатические узлы;
- 3-я – новообразование по длине превышает 6 см, распространяется на другие сегменты и доли лёгких, прорастает в бронхи разного калибра, в том числе и главный, метастазы обнаруживаются в лимфоузлах трахеи;
- 4-я – рак выходит за границы органа, даёт обширные и отдалённые метастазы по всему организму, присоединяется стойкое воспаление плевры и околосердечной сумки.
Симптомы раковой опухоли лёгких
Отсутствие внешних признаков и проявлений, которые свидетельствуют о злокачественном образовании, не позволяют своевременно диагностировать заболевание. В связи с этим высокие показатели статистики относительно неблагоприятного исхода и высокой смертности.
Первый симптом патологии – кашель. Люди, особенно курильщики, часто не обращают на это внимание, так как он не снижает трудоспособность и физическую активность. Кашель может долго не проходить, иметь затяжной характер.
Из-за нарушения функциональности лёгких постепенно развивается одышка. Параллельно развиваются предвестники стойкой гипоксии (кислородного голодания) бледность кожи, быстрая утомляемость, нарушение качества сна, постепенное снижение работы внутренних органов и систем.
На 2-й и 3-й стадии мелкоклеточного рака лёгкого периодически поднимается температура тела, иногда случаются лихорадки. На этом этапе часто присоединяется пневмония.
С разрастанием опухоли появляются боли в грудной клетке. Они усиливаются при попытке сделать глубокий вдох. Чтобы снизить выраженность болевого симптома, люди вынуждены дышать поверхностно.
На поздних стадиях кашель сопровождается отхаркиваем мокроты с кровью. Создаётся риск развития лёгочного кровотечения. Оно связано с разветвлением злокачественных новообразований в сосудистую сеть органа.
На 4-й стадии мелкоклеточного рака лёгкого с метастазами проявляются симптомы, связанные с прорастанием опухоли по всему организму:
- боли, иррадиирующие в спину, плечи, верхние конечности;
- изменение фонетики (голос охрипший, осипший);
- отеки лица, кистей рук;
- затруднённый акт глотания.
При поражении метастазами печени у пациента развивается желтуха, появляются сильные боли в правом подреберье.
Опасность представляет разрастание опухоли в головной мозг. Это может привести к таким тяжёлым последствиям:
- кратковременные, но частые потери сознания;
- нарушение речи;
- параличи;
- интенсивные боли в костях.
Мелкоклеточная карцинома лёгких сопровождается заметным снижением массы тела, отсутствием аппетита, выраженной хронической усталостью.
Методы диагностики заболевания
- При рентгенологическом исследовании патология обнаруживается у 80% больных. Снимки делают в двух проекциях. На плёнке видна интенсивная тень с неровными краями. Мелкоклеточный рак корня лёгкого определяется в виде нескольких округлых теней, которые сливаются между собой. Если рисунок нечёткий и картина не ясна, пациенту показана бронхография.
- В обязательном порядке делают бронхоскопию. Она позволяет визуализировать состояние прохода бронхов в режиме реального времени. При исследовании чётко просматривается опухоль, уплотнения стенки, инфильтрация слизистой, признаки сдавления.
- При компьютерной томографии опухоль отображается в виде белого плотного узла. Чаще он локализуется в просвете крупного бронха, при этом диаметр органа сужен. Также фиксируется уплотнение ткани сегмента или доли, где организовался рак. Это обусловлено ателектазом паренхимы (спаданием участка лёгкого). Фиксируются очаги хронического воспаления, которые сформировались на фоне частых пневмоний, и также фиброзные изменения тканей.
- Чтобы определить характер опухоли, делают трансторакальную биопсию с целью взятия материала для гистологического исследования. Метод используют толь тогда, когда другие анализы неинформативны. Одним из показаний для биопсии является наличие множественных шаровидных теней в тканях лёгкого.
Эффективный и доступный метод обнаружение рака – ультразвуковое исследование грудной клетки. Определяющиеся параметры:
- врастание опухоли в бронхиальные стенки;
- нахождение плеврального выпота и уплотнений;
- измерение опухолевого узла;
- определение поражения соседних органов – полая вена, околосердечная сумка, крупные лёгочные сосуды, аорта, стенки сердца, пищевод.
Методы лечения злокачественного образования
Способы лечения мелкоклеточного рака лёгкого зависят от стадии и агрессивности заболевания. Его условно разделяют на 3 группы – радикальное (хирургическое), условно-радикальное и паллиативное (продлевающее жизнь на некоторое время).
Операция при раке
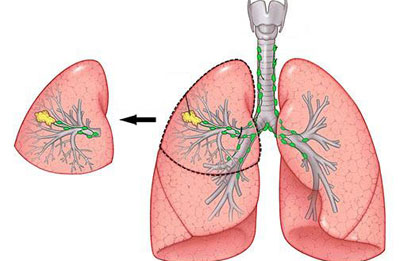
Если опухоль обширная, занимающая большую часть органа, но нет метастазов, проводят пульмонэктомию – удаление одного лёгкого.
Противопоказания к хирургическому лечению:
- метастазы в соседние органы;
- невозможно удалить пораженный участок технически;
- нецелесообразность из-за присутствия метастазов в отдалённых органах (головной мозг);
- тяжёлые функциональные нарушения сердечно-сосудистой системы и органов дыхания.
Хирургические методы лечения включают удаление не только паренхимы, но и близлежащих лимфатических узлов, части перикарда, пищевода, кровеносных сосудов, клетчатки.
Применение лучевой терапии
Лучевая терапия проводится как самостоятельный способ борьбы с раком, так и после хирургического удаления опухоли.
Излучение направляют на область образования опухоли, а также по пути оттока лимфы в узлы. Средняя доза облучения для взрослого человека составляет 5-70 Гц. Такое лечение может быть как радикальным, так и паллиативным.
К современным методам относится стереотаксическая лучевая терапия – однократное облучение высокими дозами ионизации. Это позволяет точно дозировать лучи, а с помощью специального оборудования направлять их точно в цель. Лечение эффективно и востребовано при начальных стадиях болезни и отсутствии возможности проведения операции.
Химиотерапия
Среднее число курсов химической терапии составляет 6-7. Интервалы между ними до 1 месяца. Препараты:
- Цисплатин;
- Циклофосфамид;
- Блеомицин;
- Доцетаксел.
Химиотерапия категорически противопоказана очень ослабленным пациентам.
Паллиативное лечение
Оно направлено на снижение интенсивности проявления симптомов, для облегчения самочувствия пациента.
Цели поддерживающей терапии:
- купирование боли;
- обеспечение организма кислородом;
- выведение токсинов из организма;
- обновление компонентов крови;
- психологическая поддержка.
Продолжительность жизни, если человека не лечить, не превысит и 2 лет. Только 15% пациентов могут прожить дольше (с учетом возраста и физиологических особенностей организма). После операции выживаемость в течение 5 лет не превышает 30%. Если рак выявить на 1-2 стадии, то 80% людей могут жить до 10-15 лет, или полностью выздороветь. При наличии метастазов, как отдалённых, так и близлежащих, прогноз значительно ухудшается.
Источник
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.