Обструктивный бронхит у детей: причины, признаки, методы лечения
Воспаление бронхов — нередкое явление в детском возрасте. Простые формы заболевания при соблюдении схемы лечения, назначенной врачом, успешно лечатся и в домашних условиях. Но это не относится к такому виду недуга, как обструктивный бронхит у детей, поскольку большинство малышей с подобным диагнозом нуждаются в госпитализации.
Задача родителей — вовремя обратить внимание на признаки обструкции и вызвать врача. При обструктивном бронхите риск развития серьезных осложнений достаточно высок, и только своевременная терапия помогает избежать опасных для жизни последствий болезни.
Что такое обструктивный бронхит у детей?
Термином «обструктивный бронхит» в медицине обозначается воспаление всех элементов бронхиального дерева, протекающее с нарушением нормальной проходимости бронхов (обструкцией). В результате затрудняется отхождение вырабатываемой слизи, в свою очередь это связано со следующими изменениями:
- бронхиальные мышцы спазмируются, и, как следствие, просвет бронхиального дерева сужается;
- повышается вязкость мокроты, она становится плотной, трудноотделимой. Одновременно слизи начинает вырабатываться больше;
- нарастает отечность слизистых оболочек, что еще больше сужает дыхательные пути.
Обструктивный бронхит у детей чаще всего возникает в первые три года их жизни. Согласно статистике, в этом возрасте более 20 % малышей переносят бронхит с явлениями обструкции. В группу риска входят часто болеющие респираторными инфекциями (более 6 раз в год) дети и дошкольники с аллергозаболеваниями в анамнезе. В большинстве случаев обструктивный бронхит возникает в холодные месяца года.
Рецидивирующая форм обструктивного бронхита повышает вероятность развития бронхиальной астмы, облитерирующего бронхиолита, эмфиземы, хронического бронхита.
В большей половине случаев причиной обструктивного бронхита в возрасте до трех лет является заражение дыхательной системы вирусами. Чаще всего это:
- вирусы гриппа и парагриппа;
- энтеровирус;
- аденовирусы;
- респираторно-синцитиальный вирусный микроорганизм.
Среди бактериальных возбудителей болезни выделяют Strеptococcuspneumoniae, Haemophilusinfluenza. Moraxellacatarrhalis. Обструкция может развиться на фоне вирусно-бактериального заражения, привыявлении рецидивирующих форм патологии необходимо исключить наличие в организме микоплазм, хламидий, цитомегаловируса, герпесной инфекции. Чаще всего первые признаки обструкции бронхов у детей младшего возраста появляются на фоне ОРВИ.
Выделяют несколько провоцирующих факторов заболевания, объясняющих частое возникновение обструкции в детском возрасте, это:
- особенности строения и функций дыхательной системы:
- узость просвета всех дыхательных путей;
- недостаточное функционирование органов местного иммунитета;
- недостаточная эластичность каркаса бронхиального дерева;
- слабость мышц дыхательной системы;
- повышенная вязкость вырабатываемой слизи;
- у детей раннего возраста — преобладание сна над активным периодом, длительное пребывание в положении на спине, что ухудшает дренажные свойства бронхов;
- патологии матери в период вынашивания ребенка — угроза выкидыша, гестоз и токсикоз, инфекции;
- вредные привычки беременной женщины — злоупотребление алкоголем, курение;
- наследственная предрасположенность к аллергическим заболеваниям;
- гиперреактивность бронхов;
- врожденные аномалии развития бронхо-легочной системы.
- недоношенность ребенка;
- низкий вес малыша при рождении;
- дефицит витамина Д в организме и рахит;
- ОРВИ, возникающие в первые месяцы жизни;
- ранний перевод ребенка на искусственное питание.
Вероятность возникновения заболевания повышена, и если ребенок вместе с пищей недополучает основных витаминов и микроэлементов.
Бронхиальная обструкция развивается по определенному механизму.
- Патогенный микроорганизм внедряется в слизистые оболочки бронхов, что приводит к появлению местной воспалительной реакции.
- Под воздействием вирусов или бактерий иммунная система начинает в большом количестве производить интерлейкин-1 — медиатор воспаления. В свою очередь под его влиянием повышается проницаемость сосудистых стенок, слизистые оболочки отекают, и нарушается микроциркуляция в бронхах.
- Увеличивается секреция слизи, и меняются ее реологические свойства, то есть она становится вязкой и менее текучей.
- Ухудшается дренажная функция бронхиального дерева, это приводит к накоплению мокроты, в результате чего создаются идеальные условия для дальнейшего развития и размножения патогенного микроорганизма.
- Повышается реактивность бронхов, возникает бронхоспазм.
Все изменения, сопровождающие развитие обструкции бронхов, снижают результативность дыхания и приводят к недостаточному поступлению кислорода в большинство тканей и внутренних органов.
Клиническая картина обструктивного бронхита
На начальном этапе заболевание может проявиться только першением и болью в горле, повышением температуры, ринореей. Ребенок может беспокоиться, часто отказывается от еды, в раннем возрасте не исключаются диспепсические явления.
Признаки обструкции бронхов обычно появляются через 1-2 дня. Патологию можно определить самостоятельно по следующим симптомам:
- частота дыхания ребенка увеличивается до 60 вдохов в минуту;
- увеличивается продолжительность выдоха, за счет чего дыхание становится свистящим, шум хорошо слышно на расстоянии;
- кашель при обструкции приступообразный, мокрота практически не отходит;
- во время дыхания грудная клетка приподнимается, а межреберные промежутки втягиваются;
- кожные покровы бледнеют, а в области рта может появиться цианоз кожи.
Бронхообструкция может сохраняться на протяжении 4-7 дней, по мере уменьшения воспалительного процесса снижается и выраженность основных признаков заболевания.
Диагноз устанавливается на основании осмотра, аускультации дыхательных путей, лабораторных и инструментальных методов обследования. При прослушивании фонендоскопом выявляются разнокалиберные хрипы (сухие и влажные), удлиненный выдох.
Диагностика включает в себя:
- общий анализ крови — показывает воспалительную реакцию;
- биохимическое, иммунологическое и серологическое исследование крови;
- аллергопробы. Большее значение имеют при рецидивирующей форме бронхита;
- бакпосев мокроты для выявления возбудителя болезни;
- рентгенографию. Применяется для исключения пневмонии, инородных тел в бронхиальном дереве, эмфиземы;
- бронхоскопию;
- ФВД — исследование функций внешнего дыхания.
Комплекс диагностических мероприятий подбирается в зависимости от выраженности проявлений обструкции и возраста ребенка. Обструктивный бронхит необходимо дифференцировать с приступом бронхиальной астмы, при резком развитии бронхоспазма не исключается попадание в дыхательные пути малыша инородного предмета.
Госпитализация ребенка с обструктивным бронхитом в стационар необходима:
- если ребенку меньше одного года;
- при выраженной интоксикации, на что указывает высокая температура тела, рвота, отказ от еды, сонливость;
- при выявлении признаков дыхательной недостаточности — акроцианоза (синюшности носогубного треугольника и ногтей), одышки. Частоту дыхания у детей нужно подсчитывать во время сна, так как при плаче и беспокойстве дышать ребенок будет чаще. При неосложненных формах бронхита частота дыхания за минуту у детей до 40 в минуту, превышение этого значение указывает на обструкцию.
В остальных случаях лечение о госпитализации болеющего ребенка принимается врачом. Ребенок оставляется для лечения дома, если родители осознают всю необходимость выполнения назначенной терапии.
В острую фазу заболевания необходимо соблюдать полупостельный режим. Комната ребенка должна проветриваться, 2-3 раза в день в ней следует делать влажную уборку, при повышенной сухости воздуха необходимо использовать увлажнители.
Если обструктивный бронхит начинается с симптомов ОРВИ, то целесообразно в первые дни болезни назначать противовирусные препараты — Виферон, Гриппферон, Кагоцел, Арбидол.
Антибиотики при обструктивном бронхите используются не во всех случаях. Показания для назначения антибактериальной терапии:
- температура повышается в течение 3 дней и больше;
- заболевание протекает с выраженной интоксикацией;
- при кашле отделяется гнойная желто-зеленая мокрота (указывает на бактериальное воспаление);
- повышен риск развития пневмонии.
Во всех случаях обструкции бронхов назначаются препараты от кашля. Вначале необходимо использовать те средства, которые способны разжижить мокроту и улучшить ее выход из бронхов. К таким лекарствам относят Лазолван, Амброксол, Флюдитек, Бронхобос. Продолжительность их приема может доходить до 10 дней.
После того как приступообразный кашель становится влажным, назначают отхаркивающие средства — Туссин, Гербион, Проспан, Бронхикум. Их ребенку нужно пропить в среднем одну неделю.
При склонности к аллергическим реакциям основная лекарственная терапия дополняется приемом антигистаминных препаратов. При повышении температуры используются жаропонижающие средства.
Обструкция у ребенка быстро проходит при введении бронхорасширяющих препаратов через небулайзер. Используются такие препараты, как Беродуал, Пульмикорт. Ингаляции в основном проводят до трех раз в сутки, доза лекарства подбирается исходя из возраста ребенка.
Из народных средств можно использовать только отвары трав, смягчающих горло и облегчающих кашель. Это ромашка, мать-и-мачеха, богородская трава, душица.
Нужно запомнить, что при обструктивном бронхите нельзя:
- ставить согревающие компрессы. Их применение создает идеальные условия для размножения бактерий, что ухудшает протекание болезни;
- растирать ребенка водкой при температуре. Это может вызвать спазм сосудов, то есть обструкция усилится;
- натирать грудь ребенка жирами. Масляная пленка нарушает терморегуляцию, вследствие чего вязкость слизи еще больше повышается.
В момент приступа допускается делать горячие ножные ванны. Облегчает дыхание и паровая ингаляция, только дышать нужно над теплым, а не горячим паром.
Массаж улучшает отхождение скопившейся мокроты из дыхательных путей. Если ребенку всего несколько месяцев или лет, то достаточно проводить вибрационный массаж. Для этого его нужно положить животиком на подушку, так чтобы голова опустилась ниже спины. Массаж проводят, постукивая по спинке кончиками пальцев или ребром ладони. Процедуру не проводят после кормления, так как она может вызвать рвоту.
Ребенок старшего возраста может выполнять постуральный дренаж. Для этого утром после пробуждения он должен свеситься головой вниз с кровати, упереться в пол ладонями и продержаться в таком положении до 20 минут.
Дыхательные упражнения, помогающие улучшить проходимость бронхиального дерева, могут выполнять малыши 2-3 лет. Самые простые – это имитация надувания губами воздушного шарика, задувание свечки, глубокие вдохи носом.
При развитии обструктивного бронхита питание ребенка нужно пересмотреть. Диета должна быть гипоаллергенной, предпочтение следует отдать молочно-растительной пищи, кашам на воде, овощным супам.
Обструктивный бронхит у детей может перейти в хроническую форму с обострениями до нескольких раз в год. К возможным осложнениям также относят пневмонию, бронхиальную астму. Хроническая гипоксия негативно отражается и на общем развитии ребенка.
Вероятность развития обструктивного бронхита у детей уменьшается при соблюдении следующих условий:
- остро протекающие респираторные заболевания необходимо вовремя и полностью пролечивать;
- очаги хронической инфекции ротовой полости и носоглотки должны быть просанированы;
- дети должны жить в благоприятных социально-бытовых условиях;
- питание всегда должно быть разнообразным и витаминизированным;
- необходимо улучшать работу иммунной системы ребенка, в этом помогает закаливание, прогулки на свежем воздухе, подходящие по возрасту тренировки.
Обструктивный бронхит, развивающийся у детей, может стать причиной бронхоспазма с удушьем. Чтобы этого не произошло, при фиксировании первых симптомов заболевания нужно получить консультацию педиатра. Самостоятельно подобранное лечение может принести вред ребенку, и родителям всегда нужно об этом помнить.
Источник: adella.ru

Может проявляться в острой форме, приобретать характерные черты хронического обструктивного бронхита и переходить в бронхиальную астму. В основном провоцируют развитием болезни бактериальные и вирусные инфекции.
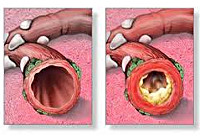
Бронхи – это разветвленная сеть трубок, причем разного диаметра, пропускающих воздух. Он поступает, проходя через гортань, бронхи и попадает в легкие. Когда в бронхи попадает инфекция, и они воспаляются, происходит нарушение циркуляции воздуха и затрудняется движение воздуха к легким. Обструктивный бронхит по сути является острым бронхитом, который протекает с синдромом бронхиальной обструкции.
Чтобы обструктивный бронхит у детей он не обрел острую или хроническую форму, необходимо знать о его причинах, методах лечения (в этом помогут советы доктора Комаровского) и особенностях профилактики.
Какие причины способствуют развитию недуга?
Давайте для начала рассмотрим само слово «обструктивный». Это название происходит от слова обструкция, которое обозначает сдавливание, сужение или спазм. Понятие «бронхит» произошло от слова бронхи, что означает название лёгочного отдела в теле человека.
Подведём итог: обструктивный бронхит – это сужение бронхов или спазм, в результате которого накопившаяся слизь ни как не может выйти наружу и тем самым затрудняет дыхание.
К причинам обструктвного бронхита у детей относят;
- аллергическое воспаление бронхов – связано с аллергической реакцией ребенка (пыль, пыльца, шерсть животных и др.);
- вирусные инфекции;
- переохлаждение или перегрев;
- пассивное курение – помимо того, что в целом вдыхание табачного дыма приводит к снижению иммунитет, также дым провоцирует чрезмерное выделение слизи, которая и может стать бронхообструкцией;
- загрязненная экологическая обстановка;
- частый плач, во время которого нарушаются естественные функции дыхания;
- родовые травмы и состояние здоровья в первые 2 года жизни ребенка;
- высокая влажность в приводит к образованию грибка помещении, который и провоцирует бронхообструкцию;
Необходимо сразу же после постановки диагноза предпринимать меры. Как лечить обструктивный бронхит у детей будет зависеть тяжести симптоматики, а также возраста ребенка и его самочувствия.
Первые признаки бронхита – насморк и сухой кашель, усиливающийся в ночное время. Больной ребенок ощущает слабость, боли за грудиной, обычно они очень беспокойны, капризны, наблюдается повышенная нервная возбудимость.
- Появляются признаки затрудненного экспираторного дыхания, его частота и продолжительность выдоха увеличивается, он шумный и сопровождается свистом, который слышен на расстоянии.
- Иногда грудная клетка ребенка визуально увеличивается в размере.
- Появляется бледность кожи.
- Кашель сначала малопродуктивный и нечастый.
- Температура тела невысокая или в норме.
- На поздних сроках заболевания возникают влажные хрипы.
- Рентген показывает признаки вздутия легких.
У детей старшего возраста острый обструктивный бронхит иногда сопровождается ангиной или шейным лимфаденитом, он имеет затяжное течение.
Симптомы обструктивного бронхита у детей

Бронхиальная обструкция может присоединяться уже в первые сутки заболевания или через 2-3 дня. При этом отмечается увеличение частоты дыхания (до 50-60 в мин.) и продолжительности выдоха, который становится шумным, свистящим, слышимым на расстоянии.
Кроме тахипноэ, экспираторной или смешанной одышки у детей с обструктивным бронхитом отмечается задействованность в акте дыхания вспомогательной мускулатуры, увеличение переднезаднего размера грудной клетки, втяжение ее уступчивые мест при дыхании, раздувание крыльев носа.
Кашель у детей с обструктивным бронхитом малопродуктивный, со скудной мокротой, иногда мучительный, приступообразный, не приносящий облегчения. Даже при влажном кашле мокрота отходит с трудом.
Отмечается бледность кожных покровов или периоральный цианоз. Проявления обструктивного бронхита у детей могут сопровождаться шейным лимфаденитом. Бронхообструкция держится 3-7 дней, исчезает постепенно по мере стихания воспалительных изменений в бронхах.
Прежде всего, профилактика обструктивного бронхита у детей заключается в укреплении иммунитета: сохранение грудного вскармливания минимум до года, больше прогулок на свежем воздухе, разнообразное и здоровое питание, приём витаминов, закаливание.
Кроме того, очень важно своевременно и правильно лечить простуды, не допуская развития осложнений. Самолечение – первый враг здоровья. Хотя последствия могут проявляться далеко не сразу. Что и вводит родителей в заблуждение относительно вреда их действий.
Лечение обструктивного бронхита у детей: Комаровский
Подробно о симптомах, а также о том, как лечить обструктивный бронхит у детей расскажет известный специалист — доктор Комаровский. Рекомендуем к просмотру всем родителям.
Острый обструктивный бронхит у детей – это серьезная патология, которая длительно не проходит без лечения или осложняется воспалением легких, развитием дыхательной недостаточности и нарушениями метаболизма в тканях тела.
Есть несколько ситуаций, когда наличие обструктивного бронхита у детей требует срочного лечения в условиях стационара:
- Наличие обструкции у грудничка.
- Если на фоне заболевания развиваются такие симптомы, как очень высокая температура, общая сонливость и вялость, тошнота и снижение аппетита.
- Появление признаков недостаточности в дыхании, таких как акроцианоз и сильная одышка.
От госпитализацией и лечения обструктивного бронхита у ребенка при указанных выше симптомах в условиях стационара нельзя отказываться, т.к. под маской обычного бронхита может скрываться опасная острая пневмония.
Целью терапии при данном заболевании является устранение причин, которые его вызвали, снятие бронхиальной обструкции, улучшение функционирования органов дыхания, симптоматическое лечение в зависимости от проявлений. В первую очередь принимаются меры по очищению бронхов от слизи, назначаются бронхорасширяющие и противовоспалительные мероприятия.
Противовирусные препараты показаны в первые дни болезни. У маленьких детей используют свечи (Генферон), капли в нос (Гриппферон), сиропы (Орвирем), с 3-летнего возраста можно применять таблетированные формы (Арбидол, Кагоцел и т. д.).
Антибактериальная терапия не является обязательным компонентом лечения обструктивного бронхита, а назначение и выбор препарата должны производиться только врачом. Показаниями к подключению антибиотиков служат:
- Высокая температура дольше 3 дней;
- Выраженная интоксикация;
- Воспалительные изменения в анализах крови;
- Гнойная (желтая, желто-зеленая) мокрота – признак бактериального поражения бронхов;
- Выслушиваемые педиатром влажные хрипы или другие признаки возможной пневмонии.
Для того, чтобы уменьшить отек и облегчить прохождение мокроты используется ингаляция с помощью ингалятора-небулайзера с применением особых растворов, при этом создается холодный пар из мельчайших частиц, которые доставляются к легким. Данная процедура легка в применении.
Сухой мучительный кашель и трудно отделяемая мокрота лечатся с помощью препаратов-муколитиков, такие препараты, стимулируют отхождение мокроты у ребенка и оказывают противовоспалительное действие. Для детей используют раствор или сироп, вводятся такие препараты через рот. Отменить муколитические препараты следует при обнаружении у ребенка продуктивного кашля с отделением мокроты.

Очень эффективен препарат «Амброксол». Нередко его назначают в виде ингаляции через небулайзер. Курс лечения вышеназванными средствами длится 7-10 дней.
После такого лечения кашель переходит из приступообразного, мучительного во влажный. Мокрота уже менее вязка, но плохо отходит. При такой стадии мукорегуляторы заменяются отхаркивающими препаратами.
Предпочтение отдается лекарствам растительного происхождения:
Противокашлевые кодеинсодержащие препараты не показаны и могут быть рекомендованы (только врачом) при навязчивом приступообразном сухом кашле с обязательным контролем состояния ребенка и коррекцией лечения.
Очень полезен массаж для отхождения мокроты. Малышу необходимо легонько постукивать ребром ладони по спинке. Старшим ребятам говорят сделать вдох и медленный плавный выдох, на котором и осуществляют постукивание.
Рекомендуется детям специальная дыхательная гимнастика. Такие упражнения стимулирует организм самостоятельно избавляться от мокроты. Малышам можно порекомендовать надувать шарик или задувать свечу.
Источник: simptomy-lechenie.net
Обструктивный бронхит у детей — воспалительное поражение бронхиального дерева, протекающее с явлением обструкции, т. е. нарушением проходимости бронхов. Течение обструктивного бронхита у детей сопровождается малопродуктивным кашлем, шумным свистящим дыханием с форсированным выдохом, тахипноэ, дистанционными хрипами. При диагностике обструктивного бронхита у детей учитываются данные аускультации, рентгенографии грудной клетки, спирометрии, бронхоскопии, исследования крови (общего анализа, газов крови). Лечение обструктивного бронхита у детей проводится с помощью ингаляционных бронхолитиков, небулайзерной терапии, муколитиков, массажа, дыхательной гимнастики.
Бронхиты у детей являются самими распространенными заболеваниями респираторного тракта. У детей раннего возраста воспаление бронхов нередко протекает с бронхообструктивным синдромом, обусловленным отеком слизистой, повышенной бронхиальной секрецией и бронхоспазмом. В первые три года жизни обструктивный бронхит переносят около 20% детей; у половины из них в дальнейшем эпизоды бронхообструкции повторяются, как минимум 2-3 раза.
Дети, неоднократно болеющие острыми и обструктивными бронхитами, составляют группу риска по развитию хронической бронхолегочной патологии (хронического бронхита, облитерирующего бронхиолита, бронхиальной астмы, бронхоэктатической болезни, эмфиземы легких). В связи с этим вопросы трактовки этиологии и патогенеза, клинического течения, дифференциальной диагностики и современного терапевтического лечения являются приоритетными для педиатрии и детской пульмонологии.
Причины обструктивного бронхита у детей
В этиологии обструктивного бронхита у детей первостепенную роль играют респираторно-синцитиальный вирус, вирус парагриппа 3 типа, энтеровирусы, вирусы гриппа, адено- и риновирусы. Подтверждением ведущего значения вирусных возбудителей служит тот факт, что в большинстве наблюдений манифестации обструктивного бронхита у ребенка предшествует ОРВИ.
При повторных эпизодах обструктивного бронхита у детей в смыве с бронхов часто выявляется ДНК персистирующих инфекций — хламидий, микоплазм, герпесвирусов, цитомегаловируса. Часто бронхит с обструктивным синдромом у детей провоцируется плесневым грибком, который интенсивно размножается на стенах помещений с повышенной влажностью. Оценить этиологическое значение бактериальной флоры довольно затруднительно, поскольку многие ее представители выступают условно-патогенными компонентами нормальной микрофлоры дыхательных путей.
Немаловажную роль в развитии обструктивного бронхита у детей играет аллергический фактор – повышенная индивидуальная чувствительность к пищевым продуктам, лекарственным препаратам, домашней пыли, шерсти животных, пыльце растений. Именно поэтому обструктивному бронхиту у детей часто сопутствуют аллергический конъюнктивит, аллергический ринит, атопический дерматит.
Рецидивам эпизодов обструктивного бронхита у детей способствует глистная инвазия, наличие очагов хронической инфекции (синуситов, тонзиллита, кариеса и др.), активное или пассивное курение, вдыхание дыма, проживание в экологически неблагоприятных регионах и т. д.
Патогенез обструктивного бронхита у детей
Патогенез обструктивного бронхита у детей сложен. Вторжение вирусного агента сопровождается воспалительной инфильтрацией слизистой бронхов плазматическими клетками, моноцитами, нейтрофилами и макрофагами, эозинофилами. Выделение медиаторов воспаления (гистамина, простагландинов и др.) и цитокинов приводит к отеку бронхиальной стенки, сокращению гладкой мускулатуры бронхов и развитию бронхоспазма.
Вследствие отека и воспаления увеличивается количество бокаловидных клеток, активно вырабатывающих бронхиальный секрет (гиперкриния). Гиперпродукция и повышенная вязкость слизи (дискриния) вызывают нарушение функции реснитчатого эпителия и возникновение мукоцилиарной недостаточности (мукостаза). Вследствие нарушения откашливания, развивается обтурация дыхательных путей бронхиальным секретом. На этом фоне создаются условия для дальнейшего размножения возбудителей, поддерживающих патогенетические механизмы обструктивного бронхита у детей.
Некоторые исследователи в бронхообструкции видят не только нарушение процесса внешнего дыхания, но и своего рода приспособительные реакции, которые в условиях поражения реснитчатого эпителия защищают легочную паренхиму от проникновения в нее патогенов из верхних дыхательных путей. Действительно, в отличие от простого бронхита, воспаление с обструктивным компонентом значительно реже осложняется пневмонией у детей.
Для обозначения обструктивного бронхита у детей иногда используются термины «астматический бронхит» и «спастический бронхит», однако они являются более узкими и не отражают всей полноты патогенетических механизмов заболевания.
По течению обструктивный бронхит у детей может быть острым, рецидивирующим и хроническим или непрерывно-рецидивирующим (при бронхолегочной дисплазии, облетирующем бронхиолите и др.). По степени выраженности бронхиальной обструкции выделяют: легкую (I), среднетяжелую (II), тяжелую (III) степень обструктивного бронхита у детей.
Симптомы обструктивного бронхита у детей
Чаще всего первый эпизод обструктивного бронхита развивается у ребенка на 2-3-м году жизни. В начальном периоде клиническая картина определяется симптомами ОРВИ – повышенной температурой тела, першением в горле, насморком, общим недомоганием. У детей раннего возраста нередко развиваются диспептические симптомы.
Бронхиальная обструкция может присоединяться уже в первые сутки заболевания или через 2-3 дня. При этом отмечается увеличение частоты дыхания (до 50-60 в мин.) и продолжительности выдоха, который становится шумным, свистящим, слышимым на расстоянии. Кроме тахипноэ, экспираторной или смешанной одышки у детей с обструктивным бронхитом отмечается задействованность в акте дыхания вспомогательной мускулатуры, увеличение переднезаднего размера грудной клетки, втяжение ее уступчивые мест при дыхании, раздувание крыльев носа. Кашель у детей с обструктивным бронхитом малопродуктивный, со скудной мокротой, иногда мучительный, приступообразный, не приносящий облегчения. Даже при влажном кашле мокрота отходит с трудом. Отмечается бледность кожных покровов или периоральный цианоз. Проявления обструктивного бронхита у детей могут сопровождаться шейным лимфаденитом. Бронхообструкция держится 3-7 дней, исчезает постепенно по мере стихания воспалительных изменений в бронхах.
У детей первого полугодия, особенно соматически ослабленных и недоношенных, может развиваться наиболее тяжелая форма обструктивного синдрома — острый бронхиолит, в клинике которого преобладают признаки тяжелой дыхательной недостаточности. Острый обструктивный бронхит и бронхиолит нередко требуют госпитализации детей, поскольку данные заболевания приблизительно в 1% случаев заканчиваются летальным исходом.
Затяжное течение обструктивного бронхита наблюдается у детей с отягощенным преморбидным фоном: рахитом, хронической ЛОР-патологией, астенизацией, анемией.
Диагностика обструктивного бронхита у детей
Клинико-лабораторное и инструментальное обследование детей с обструктивным бронхитом проводится педиатром и детским пульмонологом; по показаниям ребенку назначаются консультации детского аллерголога-иммунолога, детского отоларинголога и других специалистов.
При аускультации выслушивается удлиненный выдох, разнокалиберные влажные и рассеянные сухие хрипы с двух сторон; при перкуссии над легкими определяется коробочный оттенок.
На рентгенограммах органов грудной клетки выражены признаки гипервентиляции: повышение прозрачности легочной ткани, горизонтальное расположение ребер, низкое стояние купола диафрагмы. В общем анализе крови может выявляться лейкопения, лимфоцитоз, небольшое увеличение СОЭ, эозинофилия. При исследовании газового состава крови обнаруживается умеренная гипоксемия. В случае необходимости дополнительно проводится иммунологическое, серологическое, биохимическое исследование крови; определение ДНК основных респираторных патогенов в крови методом ПЦР, постановка аллергологических проб. Выявлению возбудителей могут способствовать микроскопическое исследование мокроты, бакпосев мокроты на микрофлору, исследование смывов из носоглотки.
При обструктивном бронхите у детей необходимо исследование дыхательных объемов (ФВД), в том числе с лекарственными пробами. С целью визуальной оценки состояния слизистой оболочки бронхов, проведения бронхоальвеолярного лаважа, цитологического и бактериологического исследования промывных вод детям с обструктвиным бронхитом выполняется бронхоскопия.
Повторные эпизоды обструктивного бронхита требуют дифференциальной диагностики с бронхиальной астмой у детей.
Лечение обструктивного бронхита у детей
Терапия обструктивного бронхита у детей раннего возраста проводится в стационаре; более старшие дети подлежат госпитализации при тяжелом течении заболевания. Общие рекомендации включают соблюдение полупостельного режима и гипоаллергенной (преимущественно молочно-растительной) диеты, обильное питье (чаи, отвары, морсы, щелочные минеральные воды). Важными режимными моментами служат увлажнение воздуха, регулярная влажная уборка и проветривание палаты, где лечатся дети с обструктивным бронхитом.
При выраженной бронхообструкции активно применяется кислородотерапия, горячие ножные ванны, баночный массаж, удаление слизи из верхних дыхательных путей электроотсосом. Для снятия обструкции целесообразно использовать ингаляции адреномиметиков (сальбутамола, тербуталина, фенотерола) через небулайзер или спейсер. При неэффективности бронхолитиков лечение обструктивного бронхита у детей дополняется кортикостероидами.
Для разжижения мокроты показано применение препаратов с муколитическим и отхаркивающим эффектами, лекарственных и щелочных ингаляций. При обструктивном бронхите детям назначаются спазмолитические и противоаллергические средства. Антибактериальная терапия проводится только в случае присоединения вторичной инфекции.
С целью обеспечения адекватного дренажа бронхиального дерева детям с обструктивным бронхитом показана дыхательная гимнастика, вибрационный массаж, постуральный дренаж.
Прогноз и профилактика обструктивного бронхита у детей
Около 30-50% детей склонны к повторению обструктивного бронхита в течение одного года. Факторами риска рецидива бронхообструкции служат частые ОРВИ, наличие аллергии и очагов хронической инфекции. У большинства детей эпизоды обструкции прекращаются в дошкольном возрасте. Бронхиальная астма развивается у четверти детей, перенесших рецидивирующий обструктивный бронхит.
К мерам профилактики обструктивного бронхита у детей относится предупреждение вирусных инфекций, в том числе при помощи вакцинации; обеспечение гипоаллергенной среды, закаливание, оздоровление на климатических курортах. После перенесенного обструктивного бронхита дети находятся на диспансерном наблюдении у педиатра, возможно — детского пульмонолога и аллерголога.
Источник: www.krasotaimedicina.ru
Обструктивный бронхит у детей: лечение и профилактика
Обструктивный бронхит, основным признаком которого является сужение (обструкция) бронхов и развивающееся в результате затруднение выдоха, – весьма распространенный вариант поражения нижних дыхательных путей среди детей, особенно младшего возраста. Предпосылки для развития обструкции у малышей даже на фоне относительно легко протекающих ОРВИ создает физиологически узкий просвет бронхов у детей в возрасте до 3 лет.
Помимо анатомо-физиологических особенностей предрасполагающими факторами к формированию обструктивного бронхита являются:
- аллергия и склонность к аллергическим реакциям;
- курение – как пассивное, так и активное.
При своей высокой распространенности обструктивный бронхит имеет весьма яркую клинику, зачастую пугающую родителей, что приводит к залечиванию ребенка сильнодействующими и не всегда нужными лекарственными средствами.
Основные симптомы обструктивного бронхита
- Громкое, слышимое на расстоянии свистящее или хриплое дыхание;
- вздутие грудной клетки и втяжение межреберных промежутков во время дыхания;
- приступообразный мучительный кашель, иногда до рвоты.
Бронхиты обычно протекают нетяжело и хорошо поддаются лечению в домашних условиях. Однако присоединение обструкции утяжеляет состояние ребенка, а в ряде случаев может представлять серьезную угрозу его жизни.
Когда требуется экстренная госпитализация
Но и в тех случаях, когда ребенок получает лечение дома, это не должно означать отсутствие врачебной консультации. Даже если малыш склонен к частым обструкциям и со схемой лечения вы прекрасно знакомы, осмотром врача пренебрегать не стоит. Врач определит нуждаемость ребенка в тех или иных медикаментах, подкорректирует их дозировку в зависимости от тяжести состояния. Кроме того, не забывайте, что под маской обструктивного бронхита может скрываться пневмония, а часто повторяющиеся обструкции нередко приводят к формированию бронхиальной астмы.
Постельный режим показан ребенку только на фоне температуры. При ее отсутствии режим относительно свободный, но желательно контролировать физическую активность ребенка: большинство детей субъективно хорошо переносят обструкцию и могут бегать и играть до появления выраженной одышки.
Прогулки на свежем воздухе не только разрешены, но даже рекомендованы – гулять можно дважды в день по 1–1,5 часа. С ребенком следует гулять ежедневно, одевая его соответственно времени года и погодным условиям (при сильном ветре и морозе прогулки исключаются). Места для прогулок следует выбирать, придерживаясь следующих правил:
- вдали от пыльных дорог и автомобильных трасс;
- вдали от детских площадок и других скоплений детей, чтобы не провоцировать ребенка на активные игры.
В период лихорадки показана легкоусвояемая витаминизированная пища в теплом виде, жидкой и полужидкой консистенции (супы, пюре). На весь период заболевания рекомендуется обильное питье, способствующее снятию интоксикации и разжижению мокроты: компоты и морсы из свежих ягод, отвары сухофруктов, свежевыжатые соки (не из цитрусовых), некрепкий чай, щелочная минеральная вода. Из питания исключаются мед, шоколад, цитрусовые (кроме чая с лимоном), пряности – это высокоаллергенные продукты, способные вызвать бронхоспазм.
Гигиена жилища и другие особенности ухода за больным ребенком
Обязательно ежедневно проветривать помещение, в особенности перед сном (в отсутствие ребенка). Желательно ежедневно проводить влажную уборку, хотя бы частично, но без использования моющих и дезинфицирующих средств, тем более хлорсодержащих. Контролируйте влажность воздуха: летом и зимой в хорошо протапливаемых помещениях пользуйтесь увлажнителями или заменяйте их подручными средствами (сбрызгивайте из пульверизатора сетки на окнах и занавески, ставьте в комнате емкость с водой и т. д.). Чрезмерно сухой воздух утяжеляет и затягивает болезнь, способствует возникновению обострений.
Исключите контакт ребенка с синтетическими моющими средствами и оградите его от пассивного курения.
Противовирусные препараты показаны в первые дни болезни. У младших детей используют свечи (Генферон), капли в нос (Гриппферон), сиропы (Орвирем), с 3-летнего возраста можно применять таблетированные формы (Арбидол, Кагоцел и т. д.).
Антибактериальная терапия не является обязательным компонентом лечения обструктивного бронхита, а назначение и выбор препарата должны производиться только врачом. Показаниями к подключению антибиотиков служат:
- высокая температура дольше 3 дней;
- выраженная интоксикация;
- воспалительные изменения в анализах крови;
- гнойная (желтая, желто-зеленая) мокрота – признак бактериального поражения бронхов;
- выслушиваемые педиатром влажные хрипы или другие признаки возможной пневмонии.
Обязательным условием эффективного лечения является обеспечение отхождения мокроты, для чего используются современные мукорегуляторные препараты, способствующие разжижению вязкой мокроты и ее скорейшему отхождению. К ним относятся препараты на основе амброксола (Амбробене, Амброксол, Лазолван) и карбоцистеина (Бронхобос, Флюдитек, Мукосол). Амброксол весьма эффективен также в виде ингаляций через небулайзер. Длительность лечения этими препаратами составляет 7–10 дней.
Когда кашель из мучительного приступообразного переходит во влажный, а мокрота становится менее вязкой, но все еще плохо отходит, мукорегуляторы заменяют на отхаркивающие средства растительного происхождения (Бронхикум, Бронхосан, Геделикс, Гербион, Туссин, Проспан, Бронхипрет, Доктор Мом, Доктор Тайсс, грудные сборы № 1–4 и др.). Их назначают курсом еще на 5–10 дней.
Противокашлевые кодеинсодержащие препараты не показаны и могут быть рекомендованы (только врачом) при навязчивом приступообразном сухом кашле с обязательным контролем состояния ребенка и коррекцией лечения.
Препараты для купирования обструкции и снятия бронхоспазма
Оптимальный вариант снятия обструкции – ингаляция через небулайзер. Детям младшего возраста рекомендуется раствор Беродуала для ингаляций в разведении с физиологическим раствором. Ингаляции проводят 2–3 раза в день (при необходимости возможно и чаще) до снятия выраженной обструкции, затем продолжают выполнять их на ночь. Дозировка, кратность ингаляций и продолжительность курса в каждом случае согласовывается с лечащим врачом.
При отсутствии небулайзера у детей младшего возраста применяются сиропы, содержащие бронхолитики: Кленбутерол, Аскорил, Сальметерол и др. Их главный недостаток – частое возникновение побочных действий в виде сердцебиения, тремора.
Для старших детей могут быть использованы дозированные ингаляторы-аэрозоли (Сальбутамол, Беродуал и др.).
До сих пор назначаются таблетированные препараты теофиллина (Эуфиллин, Теопэк), особенно для лечения детей с рецидивирующими обструктивными бронхитами. Однако по сравнению с ингаляционными формами они более токсичны, вызывают больше нежелательных побочных эффектов.
Эреспал – современный препарат, обладающий противовоспалительной активностью, снижающий избыточное образование мокроты и способствующий снятию бронхиальной обструкции. Его назначение с первых дней болезни снижает вероятность возникновения осложнений, ускоряет процесс лечения.
Антигистаминные средства показаны детям с аллергическими проявлениями и склонностью к аллергическим реакциям. У детей старше 6 месяцев пользуются препаратами второго поколения (Зиртек, Кларитин). При обильной жидкой мокроте для «подсушивания» могут назначаться антигистаминные средства из первого поколения (Супрастин, Тавегил).
Гормональные препараты позволяют быстро снять воспаление и обструкцию бронхов. Показаны они при тяжелом и среднетяжелом течении обструктивного бронхита и назначаются обычно ингаляционно (через небулайзер). Чаще всего применяется Пульмикорт.
На фоне высокой температуры обязательно использование жаропонижающих средств. По окончании лечения (когда количество одновременно принимаемых препаратов не превышает 3–4) рекомендуются поливитамины. Неплохой эффект иногда дает подключение гомеопатических препаратов.
Физиотерапия и согревающие процедуры
В острый период физиотерапия малоэффективна. При затяжном кашле после купирования обструкции рекомендуются электрофорез, УВЧ, лазер. В домашних условиях можно выполнять нейтрально-тепловые компрессы, прогревание с солью, гречкой, картофелем. Применение горчичников, мазей и бальзамов на растительной основе, ингаляций с эфирными маслами и других средств с резким запахом для лечения обструктивного бронхита категорически запрещено, особенно у детей до 3 лет – они часто провоцируют бронхоспазм.
Для улучшения отхождения мокроты используется массаж, гимнастика и специальные положения тела (постуральный дренаж). Массаж проводится вибрационный: поколачивание по спине ребенка ладонями, сложенными «лодочкой». Старших детей просят делать глубокий вдох, плавный длительный выдох и на выдохе осуществляют постукивание. Малышей укладывают, подложив под животик подушку (головкой вниз) и делают массаж, быстро поколачивая кончиками пальцев.
Постуральный дренаж осуществляется следующим образом: ребенок утром, не вставая с постели, свешивается головой и туловищем с кровати, упираясь ладонями или предплечьями в пол, и остается в таком положении минут 15–20.
Гимнастику следует проводить с одновременным выполнением дыхательных упражнений на усиленный выдох. В качестве отдельных дыхательных упражнений подойдет задувание свечи, надувание воздушных шариков.
Важно помнить, что обструктивный бронхит может быть вызван сочетанием факторов инфекционной и неинфекционной природы или только неинфекционными причинами. У маленьких детей возможно развитие обструкции инородным телом, у подростков – бронхит на фоне курения, часто встречается обструктивный бронхит аллергического происхождения.
Отличительные признаки обструкции инородным телом:
- Кто-то из окружающих видел, как ребенок заглотил или вдохнул мелкий предмет.
- Кашель и одышка возникли внезапно, во время игры или за едой. До этого ребенок был абсолютно здоров.
В таких ситуациях необходима немедленная госпитализация с проведением консультации ЛОР-врача, рентгенологического обследования, при необходимости – бронхоскопии и других процедур.
Обструктивный бронхит на фоне курения можно заподозрить, когда состояние ребенка относительно удовлетворительное, но кашель сильный, со свистом, особенно по утрам, в течение длительного времени.
Обструкция при аллергии – частое явление. Бронхиты у детей, склонных к аллергии, возникают как из-за инфекции, так и без нее, когда обструкцию вызывают провоцирующие факторы или контакт с аллергеном. Обструктивные бронхиты затяжные, повторяющиеся, высок риск формирования бронхиальной астмы.
Профилактика обструктивного бронхита
При повторных эпизодах обструктивного бронхита необходимо принимать меры по предотвращению его развития. Для детей-аллергиков требуется максимальное ограничение от контакта с аллергенами и провоцирующими факторами, в роли которых могут выступать табачный дым; излишне сухой воздух в помещении; резкие запахи от новых игрушек, мебели, при ремонте и т. д.
При рецидивирующих обструктивных бронхитах обязательна консультация пульмонолога для исключения бронхиальной астмы и разработки подробного плана реабилитации. Всем детям требуется нормализация режима дня, достаточный сон, ежедневные прогулки, закаливание. Хороший эффект дают поездки на море (при отсутствии противопоказаний), иглоукалывание, аэроинотерапия. В отдельных случаях показаны иммуностимуляторы.
При появлении у ребенка свистящего дыхания, кашля, одышки необходимо вызвать «Скорую помощь» или педиатра на дом. Если проводится госпитализация, ребенка также осматривает пульмонолог. Дополнительную пользу принесет консультация аллерголога. В лечении обструктивного бронхита принимает участие врач-физиотерапевт, специалист по лечебной физкультуре и массажу.
О лечении бронхита у детей рассказывает программа «Школа доктора Комаровского!»:
Источник: myfamilydoctor.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.