Нередко люди замечают учащение сердцебиения при простуде. С чем это может быть связано?
Учащенный пульс
Учащенный, или высокий пульс наблюдается при усиленной работе сердечно-сосудистой системы. Это может быть как компенсаторной реакцией на возросшую нагрузку, так и патологическим явлением.
Чаще всего тахикардия при простуде связана со следующими болезнями и состояниями:
- Лихорадкой.
- Передозировкой кофеина.
- Обезвоживанием.
- Повышением артериального давления.
- Заболеваниями сердечно-сосудистой системы.
Лихорадка
Повышение температуры практически всегда сопровождает простуду, ОРВИ и грипп. Чтобы справиться с инфекцией, иммунная система активно вырабатывает антитела, которые с током крови разносятся по организму и выполняют защитную функцию.
Для достижения максимального иммунного ответа сердечно-сосудистая система также работает в усиленном режиме. Количество сердцебиений увеличивается и учащается пульс. Это приводит к тому, что кровь (и антитела) быстрее попадают в место назначения.
Кроме того, усиленное кровообращение способствует быстрому выведению продуктов распада бактерий или вирусов, а также их токсинов. Таким образом, осуществляется детоксикация организма.
Частота пульса напрямую зависит от высоты лихорадки. В среднем, повышение температуры на каждый градус учащает сердцебиение на 10 ударов в минуту.
Чем тяжелее протекает заболевание, тем сильнее тахикардия. При гнойно-воспалительных процессах частота сердцебиения может достигать значительных цифр.
Что делать, если человек простудился, у него появился насморк, кашель и повысился пульс? При тахикардии 100–110 ударов в минуту поводов для паники нет. Нужно соблюдать постельный режим, пить достаточно жидкости и при необходимости пользоваться жаропонижающими препаратами.
При наличии факторов риска – например, ишемической болезни или пороках сердца – чрезмерная тахикардия нежелательна. При первых признаках простудного заболевания нужно показаться врачу.
Передозировка кофеина

Любой человек знает: «Если простужаемся, нужно больше пить». И следуя этому правилу, он начинает употреблять в больших количествах крепкий чай, периодически чередуя его с кофе.
Это приводит к поступлению в организм значительного количества кофеина.
Данный алкалоид стимулирует не только центральную нервную, но и сердечно-сосудистую систему, вызывая тахикардию и подъем артериального давления. В сочетании с учащением пульса из-за лихорадки это может отрицательно сказаться на работе сердца и общем состоянии организма.
При простуде действительно необходимо пить больше, чтобы ускорить выведение токсинов из организма. Но из напитков лучше употреблять компоты, морсы, воду, соки, некрепкий чай, травяные отвары, молоко.
Обезвоживание
Если же при простуде с лихорадкой ограничить питье, то может развиться обезвоживание. Это характерно для болезней с высокой температурой – например, гриппа. Также обезвоживание на фоне гипертермии нередко развивается у маленьких детей.
Чтобы обеспечить кислородом и питательными веществами все органы, к ним должен быть нормальный приток крови. В условиях дефицита жидкости ее объем уменьшается. Сердечно-сосудистая система вынуждена усилить работу сердца для обеспечения адекватного кровоснабжения органов.
Однако пульс при обезвоживании хоть и частый, но слабый, кровенаполнение сосудов и артериальное давление снижено.
Обезвоживание требует немедленного осмотра врачом. Если оно развивается у малышей, нужно вызывать бригаду «Скорой помощи».
Повышение артериального давления

У людей с заболеваниями сердечно-сосудистой системы – гипертонией, в частности – нередко на фоне простуды или гриппа с лихорадкой повышается артериальное давление. При гипертоническом кризе, в свою очередь, может участиться пульс.
В данном случае тахикардия связана с лихорадкой косвенным образом, она является не компенсаторной, а патологической реакцией организма и способна отрицательно сказаться на состоянии здоровья.
Если гипертермия сопровождается не только учащением пульса, но и подъемом давления следует немедленно принять меры. Оптимальным вариантом помощи будет прием жаропонижающего средства. У взрослых пациентов чаще всего используют следующие лекарства:
Кроме того, обязательно нужно выпить антигипертензивный препарат короткого действия. Это может быть:
Если после приема таблеток состояние не улучшается, следует немедленно вызвать врача.
Заболевания сердечно-сосудистой системы

Иногда под маской ОРВИ протекают воспалительное заболевание сердечной мышцы – миокардит. Для него характерны следующие симптомы:
- лихорадка;
- тахикардия;
- боль в области сердца;
- одышка;
- слабость;
- потливость;
- снижение толерантности к физической нагрузке;
- быстрая утомляемость.
Как правило, эти признаки проявляются не сразу, а спустя 5–7 дней от начала заболевания. В некоторых случаях симптомы миокардита манифестируют и позже.
Эта патология, как правило, вирусного происхождения и может возникать на фоне обычной простуды. Заподозрить ее можно, если в течение недели не наступает улучшение и динамика болезни не соответствует таковой при обычной ОРВИ.
Кроме того, о миокардите заставляют думать специфические сердечные жалобы – одышка и боль в груди. При их появлении, особенно в сочетании со слабостью, непереносимостью обычных физических нагрузок осмотр врача обязателен.
Обычно тахикардия при простуде с температурой является физиологической компенсаторной реакцией. Но в некоторых случаях она может оказаться патологическим симптомом, свидетельствующим об осложнении или другом заболевании. Об этом следует знать и вовремя обращаться к врачу. Медицинская помощь поможет справиться с неприятными симптомами или установить правильный диагноз.
Источник: elaxsir.ru
Тахикардия при ОРВИ
Острые респираторные вирусные инфекции сопровождаются различными симптомами, среди которых наиболее известны насморк, кашель, боли в горле и пр. Однако если не лечить заболевание, человек сталкивается с куда более серьезными осложнениями в виде гайморита, сильных головных болей и даже тахикардии. Последний симптом подразумевает учащенное сердцебиение или увеличение частоты сердечных сокращений. Зачастую возникновение болезни связывают с ранее перенесенными сердечно-сосудистыми недугами, но не стоит исключить и появление тахикардии при ОРВИ или гриппе. С чем это связано? Какие причины развития болезни, ее симптомы, методы лечения? На все эти вопросы вам вскоре предстоит узнать объективные ответы.

Что провоцирует возникновение ОРВИ?
Появление респираторной инфекции провоцируют вирусы, которые поражают верхние дыхательные пути, вызывая воспалительные процессы, отек, повышение температуры тела и другие неприятные симптомы. Основным способом инфицирования является воздушно-капельный путь, хотя не исключены и другие варианты, например, через тактильный контакт с уже заболевшим человеком через предметы обихода.
Симптомы ОРВИ следующие:
- насморк и заложенность носа;
- чихание;
- повышенная температура тела;
- общая слабость организма;
- сухой кашель;
Иногда симптомы проявляются не сразу, а постепенно, вводя человека в заблуждение. Кроме того, при простудном заболевании может возникнуть тахикардия, которая является довольно опасным осложнением болезни.
Сегодня существует множество способов лечения ОРВИ и гриппа, при этом важно выбрать правильное лечение, обратившись за медицинской помощью к опытному врачу. Только квалифицированный лечащий врач может назначить эффективный и безопасный курс, который приведет к улучшению состояния здоровья.

Что такое тахикардия?
В медицине тахикардия зачастую обозначается не как отдельное заболевание, а как симптом целого ряда сердечно-сосудистых заболеваний, например, инфаркта миокарда, сердечной недостаточности и пр.
В то же время недуг может проявиться и при острых респираторных болезнях. Он возникает по разным причинам, в том числе и из-за негативного воздействия болезнетворных бактерий. Данный симптом опасен тем, что может привести к ужасным последствиям в виде сбоев в работе нервной системы, неврозов, анемии и т.д.
Причины тахикардии
Причины возникновения этого симптома могут быть совершенно разными:
- Недостаток кислорода в воздухе.
- Чрезмерные эмоциональные и физические нагрузки.
- Ослабление иммунной системы.
- Перенесенные ранее заболевания сердца.
- Применение определенных лекарственных препаратов.
- Злоупотребление алкоголем.
- Действие отдельных групп вирусов.
Тахикардия при ОРВИ без температуры – также нередкое явление, которое сопровождается повышением температуры тела, ознобом и другими признаками простуды.

Тахикардия при простудных заболеваниях
Специалисты продолжают изучать вопрос о том, почему тахикардия возникает при простудных болезнях. Основные теории объясняют такое появление следующими факторами:
- При гриппе и ОРВИ происходит снижение иммунитета, что позволяет определенным вирусам проникать внутрь организма и повреждать работу внутренних органов, в том числе и сердца.
- При простудных недугах нарушается работа нервной системы, что приводит к повышению ее чувствительности и учащению нервных импульсов.
- Как известно, ОРВИ обостряет другие заболевания, особенно это касается сердечных болезней. Так, вирусы провоцируют возникновение инфаркта, сердечной недостаточности и других болезней.
Кроме того, при простудных недугах и тахикардии есть общие симптомы:
- одышка;
- общая слабость и быстрое утомление;
- ощущение нехватки воздуха в легких;
- обмороки или ощущение приближающейся потери сознания;
- нарушение процесса кровоснабжения мозга.
С этим симптомом при острых инфекциях нельзя шутить, ведь он может стать причиной печальных последствий, вплоть до летального исхода. Следует немедленно обратиться за профессиональной помощью, если вы заметили у себя хотя бы один из вышеперечисленных признаков.

Диагностика
Тахикардия при гриппе и ОРВИ – это лишь один из возможных симптомов заболеваний, другими словами, одно из осложнений, которое необходимо вылечить как можно скорее. Для того чтобы врач назначил верное лечение, необходимо пройти диагностику, которая включает:
- Электрокардиограмма, позволяющая выяснить, с каким типом тахикардии имеет дело пациент. Процедура поможет также определить степень нарушения сердечного ритма.
- Анализы крови и мочи. Это необходимо сделать для определения болезней крови и выявления наличия или отсутствия вирусных инфекций.
- МРТ сосудов головного мозга. Процедура требуется для того, чтобы узнать, насколько хорошо функционирует центральная нервная система, и не произошло ли каких-то серьезных нарушений за время существования тахикардии.
Диагностику желательно осуществлять при помощи современных медицинских аппаратов, которые можно найти в частных клиниках.
Особенности лечения
Если говорить о тахикардии, которая возникает по причине ранее перенесенных сердечных заболеваний, то здесь лечение будет включать применение особых препаратов, а иногда потребуется даже хирургическое вмешательство.
Но что делать, если тахикардия возникла при гриппе или ОРВИ? В данной ситуации врачи рекомендуют начинать лечение именно с тех препаратов, которые способны уничтожить вирусную инфекцию, и уже после этого заниматься нормализацией сердечного ритма. Такая методика связана с тем, что оставшиеся в организме вирусы спровоцируют повторные признаки заболевания, и предыдущее лечение окажется бесполезным.

Препараты для лечения
Специалисты рекомендуют использовать следующие лекарственные средства:
- Жаропонижающие: Ибупрофен, Милистан, Парацетамол. Все эти препараты необходимы для снижения показателей температуры тела и уничтожения возбудителей простудных болезней.
- Противовирусные для непосредственной борьбы с инфекциями и опасными микроорганизмами: Амизон, Озельтамивир, Амиксин.
- Сосудосуживающие лекарственные средства: Тетризолин, Нафазолин, Фенилэфрин.
- Бета-Блокаторы, снижающие действие гормонов стресса: Ацебуталол, Метопролол и др.
- Антиоксиданты, улучшающие кровоснабжение: Мексикор, Предуктал.
- Сердечные гликозиды: Сотагексал, Кордарон.
Многие из вышеперечисленных препаратов выпускаются в разных формах: таблетках, капсулах, в виде раствора для инъекций. Необходимо получить разрешение от лечащего врача, чтобы принимать одно из этих средств, ведь некоторые лекарства могут оказать побочные действия, которые недопустимы при тахикардии.
К хирургическому вмешательству прибегают лишь в том случае, если медикаментозное лечение оказалось неэффективным. Если вы своевременно примите необходимые меры для лечения данного симптома при ОРВИ или гриппе, то не столкнетесь с подобной ситуацией.
Профилактика тахикардии при ОРВИ
Чтобы нормализовать пульс при ОРВИ, привести в норму сердцебиение, необходимо придерживаться следующих профилактических мер:
- Исключить из рациона острую, слишком жирную пищу, не употреблять препараты, содержащие в своем составе кофеин.
- В период повышенной заболеваемости простудными инфекциями не посещать общественные места, носить медицинскую маску для уменьшения риска инфицирования.
- Рекомендуется прием медицинских препаратов, предназначенных для укрепления общего иммунитет человека.
- Также рекомендуются совершение утренней гимнастики и регулярные занятия физкультурой. Умеренные нагрузки позволяют нормализовать работу сердца и нервной системы, защищают организм от различных вирусов и бактерий.
- Больше отдыхать, хорошо высыпаться, обеспечить себе полноценный ночной покой.

Тахикардия при ОРВИ является серьезным симптомом, который требует незамедлительного лечения, причем лечить придется как нарушение частоты сердечного ритма, так и респираторную инфекцию. Благо, что сегодня есть множество способов эффективного избавления от этих заболеваний, обусловленных действием вирусов, вам остается лишь найти квалифицированного специалиста, который поможет вам справиться с данной проблемой.
Источник: gripptips.ru
Тахикардия при гриппе
Инфекционный миокардит
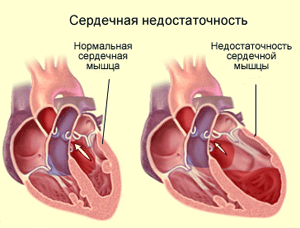
Острый и подострый миокардит чаще всего возникает при инфекционных заболеваниях — дифтерии, скарлатине, тифе, сепсисе, вирусной пневмонии, хроническом тонзиллите. Воспалительные изменения миокарда могут быть диффузными или очаговыми. При диффузном миокардите поражается главным образом рабочая мускулатура, в связи с чем часто развивается недостаточность сердечной деятельности, может поражаться проводниковая система. При очаговом миокардите чаще поражается система, вырабатывающая и проводящая импульсы, поэтому в клинической картине преобладают симптомы нарушения ритма сердечной деятельности.
Клиническая картина инфекционного миокардита
Клиническая картина инфекционного миокардита варьирует от небольших субъективных ощущений до очень тяжелого синдрома сердечной недостаточности. Между довольно разнообразными морфологическими проявлениями воспаления миокарда и клинической картиной нет полного совпадения; сердце несколько увеличено в поперечнике, тоны глухие, особенно первый. Отмечается мягкий систолический шум (мышечный). Тахикардия является ранним симптомом; при этом она не соответствует температуре тела, так как обусловлена не температурной реакцией, а слабостью сердечной мышцы. Иногда наблюдается брадикардия, вызванная поражением синусового узла с понижением его возбудимости. При значительной тахикардии и тяжелом поражении миокарда может наступить эмбриокардия — исчезает разница между первым и вторым тоном как по тембру, так и по расстоянию между ними. Может быть экстрасистолическая и мерцательная аритмия. Иногда наступает блокада сердца. При значительном понижении тонуса сердечной мышцы наблюдается ритм галопа. Артериальное давление понижено.
При тяжелых формах отмечаются бледность кожных покровов и слизистых оболочек, боли в области сердца, одышка. При особенно тяжелых острых миокардитах имеется сердечная недостаточность. При инфекционных миокардитах наблюдается также сосудистая недостаточность.
Следует помнить, что этиологический фактор всегда накладывает известный отпечаток на клиническую картину миокардита.
Течение у многих больных вполне благоприятное; болезнь может закончиться полным выздоровлением. У других больных после миокардита в сердечной мышце образуются рубцы, постепенно развивается стойкая и прогрессирующая сердечная недостаточность.
Диагноз миокардита
Диагноз представляет значительные трудности при легкой форме острого и подострого миокардита. При тяжелой форме может быть поставлен на основании быстрого развития общих клинических симптомов сердечной недостаточности, а также по данным электрокардиограммы — снижение вольтажа зубцов, синусовая тахикардия, экстрасистолия, нарушение проводимости. Если после окончания инфекции длительно держится тахикардия, нарушение ритма, всегда следует думать об остром миокардите.
Миокардит при гриппе
Особое внимание должно привлечь поражение миокарда при вирусном гриппе; поражается сама сердечная мышца и нервный аппарат, регулирующий функцию сердечно-сосудистой системы. Часто гриппозный миокардит протекает с болями в области сердца, напоминающими стенокардию. Сердце увеличено в поперечнике; нередко констатируется систолический шум над верхушкой, связанный с относительной недостаточностью митрального клапана, тахикардия.
Миокардит при дифтерии
При дифтерии острый миокардит развивается более чем у половины больных. Дифтерийный токсин поражает миокард (жировая дегенерация, миолиз, межуточное воспаление миокарда) и, что особенно характерно, нервнопроводниковую систему сердца. Заболевание чаще развивается в конце 1-й недели. Особенно тяжело протекает острый диффузный миокардит в тех случаях, когда он развивается в первые дни заболевания дифтерией. В этих случаях прогноз бывает особенно серьезным. Смерть иногда наступает внезапно при поражении проводниковой системы. Наблюдаются различные типы аритмии: экстрасистолическая, мерцательная и блокада сердца. Характерна тахикардия, а при поражении проводниковой системы — брадикардия, острая дилятация сердца, цианоз, сменяющийся бледностью, одышка, рвота и т. д.
Профилактика заключается в своевременном и рациональном лечении дифтерии, особенно токсической (введение противодифтерийней антитоксической сыворотки),
Миокардиты при острых тонзиллитах
Поражение миокарда при тонзиллитах клинически в период обострения их проявляется в неприятных ощущениях, частых болях в области сердца, сердцебиении, тахикардии, одышке; нередко бывают: субфебрильная температура, систолический шум у верхушки и во втором межреберье слева, экстрасистолия, гипотония, боли в суставах без объективных изменений (артральгия). Для правильной диагностики необходимо динамическое наблюдение в целях исключения ревмокардита.
Лечение. Терапия основного заболевания, при показаниях — тонзиллэктомия, которая приводит к излечению.
«Инфекционный миокардит» и другие статьи из раздела Миокардиты
Грипп и ОРВИ, как отличить?
06 Февраля 2014
 Факты о гриппе и ОРВИ
Факты о гриппе и ОРВИ
В России ежегодно болеют гриппом и ОРВИ 19-20 тысяч человек на 100 тысяч взрослого населения, а на 100тысяч детей, болеют примерно 66 тысяч, что составляет цифру в 3,4 раза выше, чем среди взрослых.
Чаще всего респираторными заболеваниями страдают дети до трех лет.
95% всех заболеваний в мире составляют грипп и ОРВИ.
Ежегодно более 15% населения в мире страдают от эпидемии гриппа.
Во время чихания появляется от 4000 и до 40000 капель, чей диаметр 20-100кмк, они могут разлететься на расстояние до 3 метров.
Во время чихания в воздух выбрасывается до 100 тысяч вредных микробов.
В течение 2-3- часов вирус гриппа способен сохраняться на частицах пыли в воздухе.
Из-за чего мы простужаемся?
Основной причиной частых простуд выступает слабый иммунитет. Также стоит обратить внимания и на другие причины:
-
локальное переохлаждение ( поясница, стопы и кисти рук) стресс, который выступает основной причиной понижения иммунитета хронические заболевания и присутствие очагов хронических инфекций дисбактериоз любые аллергические реакции болезни желудочно-кишечного тракта, энзимопатии (проблемы с ферментами) небрежное отношение к соблюдению норм гигиены плохая экологическая обстановка неблагоприятное постнатальное и внутриутробное развитие, раннее посещение общественных мест детьми
Чем отличается ОРВИ от гриппа?
Заболевание гриппом тяжелее протекает, и, как правило, начинается довольно остро, первые симптомы протекают как после тяжелой интоксикации – слабость, озноб, боль в мышцах, резь в глазах, головные боли и головокружение, повышенная температура тела, тахикардия, иногда рвота и нарушение сна.
Самые опасные симптомы гриппа и ОРВИ. В каком случае необходима неотложная медицинская помощь?
-
Повышение температуры тела выше 40С, особенно при отсутствии реакции на жаропонижающие средства Нарушенное сознание, обмороки, состояние бреда Постоянная и сильная головная боль, отсутствие возможности и сил подтянуть к груди руки Сыпь, кровоподтеки на теле Болевые ощущения в грудной клетке при вздохе, затрудненное дыхание, чувство нехватки воздуха. Болевые ощущения в грудине, вне зависимости от дыхания Кашель с мокротой зеленого, розового, коричневого цвета или с присутствием в ней прожилок крови Отеки
Осложнения после простуды
Самые часто встречающиеся осложнения ОРВИ и гриппа это отиты и синуситы.
Отит – воспалительные процессы уха, которые выражаются болью в ухе, области около уха, понижением слуха, повышенной температурой, общим плохим самочувствием, если провести перфорацию барабанной перепонки, возможен гной из уха.
Как предостеречь себя от простуды?
-
Самым главным правилом, чтобы не подцепить простуду является соблюдение гигиены, в том числе регулярное мытье рук и проветривание помещений. Одеваться необходимо не только по погоде, но и соответственно климатическим условиям вашего региона Постарайтесь держаться от окружающих, как минимум в 70 см. В местах большого скопления людей, во время эпидемии, используйте медицинскую маску или марлевую повязку. Это также относится к общественному транспорту Укрепляйте иммунитет Используйте одноразовые платки при чихании и насморке Больного члена семьи изолируйте в отдельную комнату Регулярно промывайте нос изотоническим раствором во время эпидемии гриппа. Детям младшего возраста давайте капли изотонической морской воды Чтобы продезинфицировать в доме воздух используйте эфирные масла, которые обладают противовирусным противомикробным действием, например масло гвоздики или эвкалипта.
Учащенное сердцебиение
Учащенное сердцебиение (тахикардия) — это симптом различных патологических и физиологических состояний, верхней границей нормы для сердцебиения является 90 ударов в минуту. Cильное сердцебиение физиологического характера (испуг, волнение, физическая нагрузка) не несет опасности здоровью человека при отсутствии ССЗ. Но учащенное сердцебиение, возникшее беспричинно требует к себе пристального внимания. В первую очередь такое состояние опасно недостаточным обеспечением кровью внутренних органов. Сильное учащенное сердцебиение увеличивает кислородопотребление сердечной мышцей, одновременно с ухудшением её кровотока. Это является риском развития приступа стенокардии и развития инфаркта миокарда.
Учащенное сердцебиение — причины развития
Если у человека есть учащенное сильное сердцебиение что делать вопрос встает сам по себе. Первым этапом борьбы с тахикардией является определение причины, которая её вызвала. Повышенное сердцебиение имеет место при нарушениях вегетативной нервной системы, эндокринологических нарушениях (рекомендуется консультация эндокринолога ). Обычно при таких состояниях имеются нарушения в работе надпочечников, либо, в случае феохромоцитомы, имеется опухолевое их поражение.
Всегда следует помнить о том, что сердцебиение увеличивается в ответ на повышение температуры. Повышение температуры тела на один градус приводит к усилению ритма сердца на 9-11 ударов в минуты. Таким образом, у больного гриппом с температурой в 39 градусов нормальным будет являться развитие сердцебиения в 100-105 ударов в минуту.
Также часто имеет место учащенное сердцебиение при анемии любой этиологии, а также при хронической патологии дыхательных путей. Это связано с тем, что организм испытывает недостаток кислорода, который восполняется усилением кровообращения.
Гораздо тяжелее ситуация при наличии истинной, сердечной, тахикардии. Развитие приступа пароксизмальной (частота сокращений 180-300 ударов в минуту, резкое начало приступа) тахикардии, наличие постоянного сердцебиения при отсутствии вышеуказанных нарушений обычно указывает на тяжелое поражение миокарда. Такая ситуация развивается при аномальных проводящих путях (синдромы WPW, CLS), длительно протекающей ишемической болезни сердца, перенесенном инфаркте, миокардитах. Все эти патологии при наличии симптома тахикардии требуют срочной диагностики (ЭКГ, ЭХО-КГ, холтеровское мониторирование) и безотлагательного лечения.
Учащенное сердцебиение при беременности чаще имеет физиологический характер, что связано с повышением объема циркулирующей крови за счет дополнительной системы кровообращения плода. Поэтому развитие тахикардии у беременной, при отсутствии дискомфорта, не является поводом для беспокойства.
Учащенное сердцебиение — лечение
Итак, имеется диагностированное учащенное сердцебиение что делать. Больному с тахикардией требуется стационарная помощь, лечение основного заболевания и введение антиаритмических препаратов. На сегодняшний день синтезировано множество фармакологических средств, помогающих бороться с тахикардией, и врач может подобрать наиболее оптимальное из них. Первым этапом является внутривенное введение антиаритмиков, далее назначаются таблетированные препараты, которые человек получает амбулаторно. Диспансерное наблюдение за человеком, у которого имеется учащенное сердцебиение, должно проводиться минимум раз в полгода.
Лечение физиологической тахикардии обычно не требуется. Однако если учащенное сердцебиение развивается часто, следует знать простые способы предотвращения развития приступа тахикардии. Таким людям требуется полноценный отдых, прогулки на свежем воздухе и отказ или ограничение вредных привычек. Эти небольшие правила помогут избавиться от частого развития такого состояния, как учащенное сердцебиение .
Источник: heal-cardio.ru
После гриппа аритмия
Инфекционный миокардит
Острый и подострый миокардит чаще всего возникает при инфекционных заболеваниях — дифтерии, скарлатине, тифе, сепсисе, вирусной пневмонии, хроническом тонзиллите. Воспалительные изменения миокарда могут быть диффузными или очаговыми. При диффузном миокардите поражается главным образом рабочая мускулатура, в связи с чем часто развивается недостаточность сердечной деятельности, может поражаться проводниковая система. При очаговом миокардите чаще поражается система, вырабатывающая и проводящая импульсы, поэтому в клинической картине преобладают симптомы нарушения ритма сердечной деятельности.
Клиническая картина инфекционного миокардита
Клиническая картина инфекционного миокардита варьирует от небольших субъективных ощущений до очень тяжелого синдрома сердечной недостаточности. Между довольно разнообразными морфологическими проявлениями воспаления миокарда и клинической картиной нет полного совпадения; сердце несколько увеличено в поперечнике, тоны глухие, особенно первый. Отмечается мягкий систолический шум (мышечный). Тахикардия является ранним симптомом; при этом она не соответствует температуре тела, так как обусловлена не температурной реакцией, а слабостью сердечной мышцы. Иногда наблюдается брадикардия, вызванная поражением синусового узла с понижением его возбудимости. При значительной тахикардии и тяжелом поражении миокарда может наступить эмбриокардия — исчезает разница между первым и вторым тоном как по тембру, так и по расстоянию между ними. Может быть экстрасистолическая и мерцательная аритмия. Иногда наступает блокада сердца. При значительном понижении тонуса сердечной мышцы наблюдается ритм галопа. Артериальное давление понижено.
При тяжелых формах отмечаются бледность кожных покровов и слизистых оболочек, боли в области сердца, одышка. При особенно тяжелых острых миокардитах имеется сердечная недостаточность. При инфекционных миокардитах наблюдается также сосудистая недостаточность.
Следует помнить, что этиологический фактор всегда накладывает известный отпечаток на клиническую картину миокардита.
Течение у многих больных вполне благоприятное; болезнь может закончиться полным выздоровлением. У других больных после миокардита в сердечной мышце образуются рубцы, постепенно развивается стойкая и прогрессирующая сердечная недостаточность.
Диагноз миокардита
Диагноз представляет значительные трудности при легкой форме острого и подострого миокардита. При тяжелой форме может быть поставлен на основании быстрого развития общих клинических симптомов сердечной недостаточности, а также по данным электрокардиограммы — снижение вольтажа зубцов, синусовая тахикардия, экстрасистолия, нарушение проводимости. Если после окончания инфекции длительно держится тахикардия, нарушение ритма, всегда следует думать об остром миокардите.
Миокардит при гриппе
Особое внимание должно привлечь поражение миокарда при вирусном гриппе; поражается сама сердечная мышца и нервный аппарат, регулирующий функцию сердечно-сосудистой системы. Часто гриппозный миокардит протекает с болями в области сердца, напоминающими стенокардию. Сердце увеличено в поперечнике; нередко констатируется систолический шум над верхушкой, связанный с относительной недостаточностью митрального клапана, тахикардия.
Миокардит при дифтерии
При дифтерии острый миокардит развивается более чем у половины больных. Дифтерийный токсин поражает миокард (жировая дегенерация, миолиз, межуточное воспаление миокарда) и, что особенно характерно, нервнопроводниковую систему сердца. Заболевание чаще развивается в конце 1-й недели. Особенно тяжело протекает острый диффузный миокардит в тех случаях, когда он развивается в первые дни заболевания дифтерией. В этих случаях прогноз бывает особенно серьезным. Смерть иногда наступает внезапно при поражении проводниковой системы. Наблюдаются различные типы аритмии: экстрасистолическая, мерцательная и блокада сердца. Характерна тахикардия, а при поражении проводниковой системы — брадикардия, острая дилятация сердца, цианоз, сменяющийся бледностью, одышка, рвота и т. д.
Профилактика заключается в своевременном и рациональном лечении дифтерии, особенно токсической (введение противодифтерийней антитоксической сыворотки),
Миокардиты при острых тонзиллитах
Поражение миокарда при тонзиллитах клинически в период обострения их проявляется в неприятных ощущениях, частых болях в области сердца, сердцебиении, тахикардии, одышке; нередко бывают: субфебрильная температура, систолический шум у верхушки и во втором межреберье слева, экстрасистолия, гипотония, боли в суставах без объективных изменений (артральгия). Для правильной диагностики необходимо динамическое наблюдение в целях исключения ревмокардита.
Лечение. Терапия основного заболевания, при показаниях — тонзиллэктомия, которая приводит к излечению.
«Инфекционный миокардит» и другие статьи из раздела Миокардиты
Грипп и ОРВИ, как отличить?
06 Февраля 2014
 Факты о гриппе и ОРВИ
Факты о гриппе и ОРВИ
В России ежегодно болеют гриппом и ОРВИ 19-20 тысяч человек на 100 тысяч взрослого населения, а на 100тысяч детей, болеют примерно 66 тысяч, что составляет цифру в 3,4 раза выше, чем среди взрослых.
Чаще всего респираторными заболеваниями страдают дети до трех лет.
95% всех заболеваний в мире составляют грипп и ОРВИ.
Ежегодно более 15% населения в мире страдают от эпидемии гриппа.
Во время чихания появляется от 4000 и до 40000 капель, чей диаметр 20-100кмк, они могут разлететься на расстояние до 3 метров.
Во время чихания в воздух выбрасывается до 100 тысяч вредных микробов.
В течение 2-3- часов вирус гриппа способен сохраняться на частицах пыли в воздухе.
Из-за чего мы простужаемся?
Основной причиной частых простуд выступает слабый иммунитет. Также стоит обратить внимания и на другие причины:
Чем отличается ОРВИ от гриппа?
Заболевание гриппом тяжелее протекает, и, как правило, начинается довольно остро, первые симптомы протекают как после тяжелой интоксикации – слабость, озноб, боль в мышцах, резь в глазах, головные боли и головокружение, повышенная температура тела, тахикардия, иногда рвота и нарушение сна.
Самые опасные симптомы гриппа и ОРВИ. В каком случае необходима неотложная медицинская помощь?
Осложнения после простуды
Самые часто встречающиеся осложнения ОРВИ и гриппа это отиты и синуситы.
Отит – воспалительные процессы уха, которые выражаются болью в ухе, области около уха, понижением слуха, повышенной температурой, общим плохим самочувствием, если провести перфорацию барабанной перепонки, возможен гной из уха.
Как предостеречь себя от простуды?
Учащенное сердцебиение
Учащенное сердцебиение (тахикардия) — это симптом различных патологических и физиологических состояний, верхней границей нормы для сердцебиения является 90 ударов в минуту. Cильное сердцебиение физиологического характера (испуг, волнение, физическая нагрузка) не несет опасности здоровью человека при отсутствии ССЗ. Но учащенное сердцебиение, возникшее беспричинно требует к себе пристального внимания. В первую очередь такое состояние опасно недостаточным обеспечением кровью внутренних органов. Сильное учащенное сердцебиение увеличивает кислородопотребление сердечной мышцей, одновременно с ухудшением её кровотока. Это является риском развития приступа стенокардии и развития инфаркта миокарда.
Учащенное сердцебиение — причины развития
Если у человека есть учащенное сильное сердцебиение что делать вопрос встает сам по себе. Первым этапом борьбы с тахикардией является определение причины, которая её вызвала. Повышенное сердцебиение имеет место при нарушениях вегетативной нервной системы, эндокринологических нарушениях (рекомендуется консультация эндокринолога ). Обычно при таких состояниях имеются нарушения в работе надпочечников, либо, в случае феохромоцитомы, имеется опухолевое их поражение.
Всегда следует помнить о том, что сердцебиение увеличивается в ответ на повышение температуры. Повышение температуры тела на один градус приводит к усилению ритма сердца на 9-11 ударов в минуты. Таким образом, у больного гриппом с температурой в 39 градусов нормальным будет являться развитие сердцебиения в 100-105 ударов в минуту.
Также часто имеет место учащенное сердцебиение при анемии любой этиологии, а также при хронической патологии дыхательных путей. Это связано с тем, что организм испытывает недостаток кислорода, который восполняется усилением кровообращения.
Гораздо тяжелее ситуация при наличии истинной, сердечной, тахикардии. Развитие приступа пароксизмальной (частота сокращений 180-300 ударов в минуту, резкое начало приступа) тахикардии, наличие постоянного сердцебиения при отсутствии вышеуказанных нарушений обычно указывает на тяжелое поражение миокарда. Такая ситуация развивается при аномальных проводящих путях (синдромы WPW, CLS), длительно протекающей ишемической болезни сердца, перенесенном инфаркте, миокардитах. Все эти патологии при наличии симптома тахикардии требуют срочной диагностики (ЭКГ, ЭХО-КГ, холтеровское мониторирование) и безотлагательного лечения.
Учащенное сердцебиение при беременности чаще имеет физиологический характер, что связано с повышением объема циркулирующей крови за счет дополнительной системы кровообращения плода. Поэтому развитие тахикардии у беременной, при отсутствии дискомфорта, не является поводом для беспокойства.
Учащенное сердцебиение — лечение
Итак, имеется диагностированное учащенное сердцебиение что делать. Больному с тахикардией требуется стационарная помощь, лечение основного заболевания и введение антиаритмических препаратов. На сегодняшний день синтезировано множество фармакологических средств, помогающих бороться с тахикардией, и врач может подобрать наиболее оптимальное из них. Первым этапом является внутривенное введение антиаритмиков, далее назначаются таблетированные препараты, которые человек получает амбулаторно. Диспансерное наблюдение за человеком, у которого имеется учащенное сердцебиение, должно проводиться минимум раз в полгода.
Лечение физиологической тахикардии обычно не требуется. Однако если учащенное сердцебиение развивается часто, следует знать простые способы предотвращения развития приступа тахикардии. Таким людям требуется полноценный отдых, прогулки на свежем воздухе и отказ или ограничение вредных привычек. Эти небольшие правила помогут избавиться от частого развития такого состояния, как учащенное сердцебиение .
Заболевания по алфавиту:
Можно ли тренироваться при простуде
Некоторые рекомендации для лечения и профилактики аритмий
Следует отказаться от курения, употребления алкоголя, крепкого чая и кофе. Прием пищи должен быть регулярным, порции небольшими. Дополнительно в рацион питания стоит включать мед (до 80-100 г в день), курагу, изюм, пшеничные и ржаные отруби (1-2 ст. ложки), настой шиповника, свежие овощи и фрукты, ягоды (калина, рябина, брусника). Помимо этого следует исключить психо-эмоциональные перегрузки, стрессы. Постарайтесь побольше ходить пешком (по 30-40 минут 2 раза в день), наладить сон, создать здоровый микроклимат в семье. Иными словами, не прибегая к лечению в стационаре или на курорте, вполне возможно создать благоприятные условия для нормального функционирования жизненно важных систем.
Опыт применения комплексной фитотерапии нарушений сердечных ритмов и проводимости позволяет сделать ряд выводов.
1. Применяя растительные средства на протяжении длительных курсов (от 1 месяца до года), удается восстановить нормальный ритм сердца.
2. Возможно уменьшить лекарственную нагрузку за счет употребления растительных композиций.
3. Прогнозы у больных, которые сочетают медикаментозное и травное лечение, лучше, чем у тех, кто принимает только травы или только медикаменты.
4. Средства фитотерапии доступны по цене и не имеют побочных эффектов (печень, почки, нервная система).
5. Рецепты травяных сборов могут изменяться по составу и дозировке. Практика лечения показывает, что можно снижать суточную дозу трав в 3-5 раз и продолжать профилактический прием месяцами и годами.
6. Применяемые при аритмиях лекарственные растения рационально использовать в кардиологических отделениях при широком спектре сердечно-сосудистых заболеваний, в том числе после операций на сердце, электрокардиостимуляций, при передозировке сердечных препаратов и кардио-токсических лекарств.
Если сердце бьется неровно
Чаще всего к нарушениям сердечного ритма приводят те или иные патологии нервной системы. К ним относятся неврозы (вегетативные) сердца, функциональные дистонии (нейро-циркуляторные) по гипертоническому, гипотоническому или нормотоническому типам (в последнем случае дистония протекает при нормальном давлении крови), миокардиопатии и миокардиодистрофии, ишемическая, гипертоническая болезнь, миокардиты, врожденные пороки сердца и приобретенные в результате тех или иных заболеваний (чаще всего ревматизм). Но это могут быть и органические заболевания мышцы сердца — миокарда: аллергическое поражение (например, при ревматизме), сосудистое (инфаркт и атеросклероз), токсическое (отравление грибами, никотином, алкоголем и проч.), инфекционное (дифтерия и др.), эндокринное (повышенная функция щитовидной железы) и другие, реже встречающиеся факторы. Нарушения проводимости и ритма сердца зачастую могут быть непосредственной причиной смерти.
Встречаются различные нарушения ритма сердца и внутрисердечной проводимости.
Виды аритмий
1. Блокады сердца — синусного узла, т.е. водителя ритма сердца. При этом виде аритмии на фоне нормальных ритмических сокращений сердца некоторые удары выпадают. Их нет. Пульса нет. Если больной проверяет свой пульс, то он сможет зарегистрировать периодическое выпадение пульса.
Если выпадения редкие (1-2 раза в день), то больной их не ощущает. При более частых нарушениях сердечного ритма могут появиться головокружение, чувство замирания сердца, дискомфорт, иногда страх. Это особенно характерно для тех случаев, когда сердечные сокращения выпадают одно за другим.
Из средств народной медицины, если нет возможности лечиться у врача, применима смесь трав:
корни валерианы, пустырник, мята перечная и хмель (взять в равных пропорциях по весу).
1 ст. ложку смеси залить 200 мл воды, отварить 5 минут, настоять 1 час, процедить. Принимать по 1 ст. ложке 2-3 раза в день до еды в течение 10-15 дней.
Хорошо действует аптечный экстракт красавки по 10 капель 2 раза в день с водой до еды.
2. Атриовентрикулярная (предсердно-желудковая) блокада, когда импульс от синусного узла — водителя ритма не проходит к сердечным желудочкам. Полная — когда не проходит к двум желудочкам (еще называется полная блокада пучка Гиса, и к одному — неполная блокада пучка Гиса). Причинами возникновения этой формы нарушения сердечного ритма могут стать стрессы, вегето-сосудистые кризы, отравления ядами и лекарствами, а также нарушение питания мышцы сердца при инфарктах, ревматизме и проч.
Проявляется: сокращением числа ударов сердца (до 30-40 в минуту), при далеко зашедших случаях нередки кратковременные потери сознания. Такие потери сознания отличаются от эпилептических числом сердечных сокращений (при эпилепсии — более 100 ударов).
Лечение — как и в предыдущем случае, а также эффективно применение настойки зюзника европейского.
10 г сырья залить 100 мл 70-процентного спирта, настоять 2 недели.
Принимать по 20-25 капель на 30 мл воды 2-3 раза в день до еды на протяжении 2 недель. При этом нарушении ритма может быть рекомендована регулярная лечебная гимнастика:
вращение рук, наклоны вперед, в стороны, пешеходные прогулки, положительные эмоциональные факторы.
3. Мерцательная аритмия.
Это такое состояние сердца, когда водитель ритма (синусовый узел) из-за ряда причин не в силах задавать ритм работы сердца. Предсердия сокращаются беспорядочно, отдельные мышечные волокна сокращаются, иные — нет. Это явление называется «мерцанием». Их число может доходить до 200-400 в одну минуту.
Часть импульсов доходит до желудочков. Число их сокращений может быть 100-130 в минуту. Это состояние может принимать тахиаритмическую форму, когда число сокращений желудочков большое (выше 100 в минуту), брадиаритмическую, когда число сокращений желудочков в пределах 60-80 в минуту. Первая форма более опасна для больного.
Причинами таких нарушений ритма могут быть:
— заболевания сердца — пороки,
— постинфарктные состояния,- повышенная функция щитовидной железы.
При повышении функции щитовидной железы необходимо посетить эндокринолога, провести УЗИ этого органа, исследовать кровь на гормоны. Советую не терять время и приготовить настой из сбора трав.
Взять поровну: листья дурнишника, зюзника, мяты, корни валерианы, цветы боярышника, шишки хмеля, траву пустырника и дрока красильного. Измельченное сырье в объеме 1-1,5 ст. ложки залить крутым кипятком (300 мл), выдержать 1-1,5 часа, укутав одеялом. В процеженный настой добавить по 1 ч. ложке настоек календулы и пиона и 1 ст. ложку одного из соков: зюзника, пустырника, мяты или дурнишника. Принимать по 70 мл 3 раза в день до еды и на ночь в течение месяца. Если ритм сердца восстановился, рекомендую еще 1-2 месяца лечиться по этой методике, сократив дозу в 2 раза.
К такому лечению можно возвращаться не раз, особенно при стрессах, переутомлении, экзаменах и пр.
При тахиаритмической форме у больных возникают неприятные ощущения в области сердца, чувство дрожания сердца. При брадиаритмической форме больные жалоб не предъявляют. На ЭКГ такие виды нарушения ритма легко определяются.
Лечение этих форм аритмии сходны. Народная медицина в лице фитотерапии пока не дифференцирует, а лишь индивидуализирует лечение данной категории больных. Применение трав эффективно независимо от степени аритмии и состояния больного. Например, сбор:
сушеница болотная — 1 часть, календула — 2 части, цветы боярышника — 2 части и листья барвинка — 0,5 части. Сырье измельчить.
На 200 мл воды взять 1 ст. ложку смеси, варить 5 минут, настоять час, процедить, добавить 2 ч. ложки меда, по 2 ч. ложки сока пустырника и мяты.
Принимать по 1 ст. ложке 3-4 раза в день за 20-30 минут до еды. Рекомендую настой подержать во рту 1-2 минуты перед проглатыванием. Дозу (2 ст. ложки) можно удвоить через 3-4 дня лечения. Рецепт больше подходит при тахиаритмии. Курс лечения 1 месяц.
Сбор при брадиаритмии: цветы боярышника — 2 части, трава желтушника — 1 часть, трава чистотела — 0,5 части, плоды укропа — 1 часть, трава ландыша — 0,3 части. Сырье измельчить, заваривать также. Добавлять по 1-2 ч. ложке сока пшеницы, цикория, хвоща, меда. Принимать по 1 -2 ст. ложке 3 раза в день перед едой в течение 1-1,5 месяцев.
4. Перемежающаяся аритмия (ПА)
После и во время протекания тяжелых форм гриппа, при тяжелых органических поражениях (инфаркт, кардиосклероз) может возникнуть перемежающаяся аритмия. Ее симптомы: один удар сердца достаточно сильный, нормальный, второй (на него не хватает сил у больного сердца) – очень слабый. Такие больные находятся в угрожающем положении — физические нагрузки следует минимизировать, питание дробное, порции небольшие. Требуются врачебное наблюдение и помощь. А пока ее нет, было бы целесообразным приготовить настой:
иван-чай — 1 часть, корни валерианы — 1 часть, плоды и цветы боярышника — 2 части, мелисса — 2 части. 2 ст. ложки измельченных трав залить кипятком (300 мл) на 1 час. Варить не следует! Процедить.
Принимать по 1 ст. ложке 3-5 раз в день до еды, добавляя каждый раз по 1 ч. ложке меда. Для поддержания сердца в этот период показан прием цветочной пчелиной пыльцы с пыльцой сосны — по 2 ч. ложки 3-4 раза в день. Курс лечения — 3-4 недели и более, до ликвидации симптомов болезни. Если этот вид аритмии возник при гриппе или другом инфекционном, вирусном заболевании, добавьте в сбор 2 части ряски и 1 часть цветов липы. Используйте как хорошее противовирусное средство цитросепт по 10 капель на 50 мл сока калины 5-6 раз в день на протяжении 10 дней или до исчезновения аритмии.

1. Тахикардия — учащенные, а иногда беспорядочные сокращения сердца (выше 90 в 1 минуту — до 120-140)
— повышение температуры тела,
— после приема обильной пищи и алкоголя,- при физических нагрузках,- при гиперфункции щитовидной железы,- при волнении и стрессах,- при анемии.
Можно приготовить настой из горицвета, однако, следует учесть, что он противопоказан при аритмиях, наступивших в результате инфаркта.
2 ч. ложки травы горицвета залить стаканом кипятка, настоять 1 час. Принимать по 1 ст. ложке 3-4 раза в день до еды. Курс лечения — 3-4 недели.
Или можно приготовить лекарство из других компонентов.
Взять валериану и пустырник в равных пропорциях, перемешать, 1 ст. ложку сырья залить стаканом кипятка, настоять 1 час, процедить. Добавить 1 ст. ложку меда. Принимать по 1/3 стакана 3 раза в день до еды. Курс лечения — 3-4 недели.
Следующий сбор особенно помогает при тахикардии, вызванной повышенной функцией щитовидной железы. Смешать в равных пропорциях дурнишник, хмель, ландыш, боярышник. 1,5 ст. ложки сырья залить 300 мл воды, вскипятить, настоять 1 час, процедить. Принимать по 1-2 ст. ложки с медом. Курс лечения — 1-1,5 месяца.
При гипертонической болезни, отягощенной тахикардией, рекомендую такой состав.
Приготовить сбор из сушеницы топяной, мяты перечной, хвоща полевого, барвинка малого, взятых поровну. 1,5 ст. ложки сырья залить 300 мл воды, вскипятить, настоять 1 час, процедить. Принимать по 100 мл 3 раза в день до еды. Курс лечения — 1,5-2 месяца. Полезно добавить по 1 ч. ложке сока пустырника или зюзника в каждую порцию настоя.
При мерцательной аритмии, кардиосклерозе, тахикардии, гипертонии, неврозах, сердечных и почечных отеках хорошо зарекомендовал себя желтушник серый или левкойный. 2 ч. ложки растения залить 200 мл кипятка, настоять 2 часа. Принимать сначала по 2 ч. ложки 3-5 раз в . день вне зависимости от еды. Затем дозу уменьшить до 1 ст. ложки 3-4 раза в день. Курс лечения — 1 месяц, не более.
Ландыш майский — 1 часть, валериана, боярышник, пустырник, мята — всех трав по 2 части. 1 ст. ложку измельченного сырья залить 1,5 стакана воды, довести до кипения и настоять 1,5 часа. Процедить и принимать по 1 -2 ст. ложки 3-5 раз в день независимо от еды. Лекарство действует лучше, если держать его во рту, не проглатывая, 2-3 минуты. Длительность лечения не ограничена.
Это средство эффективно при неврозах, бессоннице, отеках, отягощенных тахикардией.
Цветы цикория настоять 2 недели на воде в пропорции 1:2. Принимать по 15-20 капель на 30 мл воды 3 раза в день до еды Курс лечения — 1 месяц.
Специального лечения тахикардия требует при тиреотоксикозе.
Сбор трав при гиперфункции щитовидной железы: дрок красильный — 1 часть, валериана (корни) — 2 части, боярышник (цветы) — 2 части, дурнишник — 1 часть, зюзник — 1 часть.
Измельченные травы заваривают в пропорции 1 ст. ложка на 0,4 л воды, кипятят 3-5 минут. Настаивают 1 час. Процеживают и добавляют (на выбор) 1 ст. ложку сока мяты, подорожника, дурнишника, зюзника или 2 ч. ложки сока кирказона.
Принимают по 100 мл 3 раза в день за 20-30 минут до еды и на ночь. В каждую порцию добавляют 1 ч. ложку пчелиного меда. Курс лечения — 1,5-2 месяца. Лечение следует сочетать с медикаментозным, которое назначит врач-эндокринолог.
При анемиях прежде всего следует выяснить причину и устранить ее. Для лечения можно порекомендовать сбор:
крапива — 3 части, подорожник — 2 части, тысячелистник — 2 части, плоды рябины и шиповника — по 2 части. На 0,5 л воды добавить 2-3 ст. ложки измельченного сырья, прокипятить 5 минут. Настоять 1 час. Процедить, добавить 1-2 ст. ложки тысячелистника, софоры или подорожника. На 4 приема до еды.
Лечение сопровождать приемом пыльцы пчелиной: по 1 ч. ложке 3-4 раза в день до еды, рассасывать и запивать настоем трав. Курс лечения — 1,5-2 месяца под контролем анализов крови.
2. Синусовая брадикардия — возникает главным образом при неврозах, опухолях мозга, энцефалитах, снижении функции щитовидной железы, при некоторых инфекционных заболеваниях (брюшной тиф), у хорошо тренированных спортсменов, при приеме некоторых лекарств (дигиталис). Пульс при этом может быть от 30 до 50 ударов в минуту. Этот вид нарушения ритма сердца исчезает при излечении состояния или заболевания, вызвавшего его.
Для снятия симптомов брадикардии рекомендую приготовить настойку из листьев дурмана. Кстати, она хорошо помогает при атонических запорах и обильном слюнотечении.
1 г сырья залить 400 мл 40-процентного спирта, настоять 2 недели. Принимать по 1-2 капли на 30 мл воды 2 раза в день до еды в течение 7-10 дней. Если эта мера не помогла, следует обратиться к врачу.
3. Пароксизмальная тахикардия — это приступ следующих одна за другой экстрасистол. Больные могут почувствовать сильный толчок сердца, за которым появляется ощущение дрожания или трепетания. Количество ударов может доходить до 180-200 в минуту. Приступ обычно длится от нескольких секунд до нескольких минут или часов. Заканчивается ощущением толчка или удара. При длительном приступе наступает явление сердечной недостаточности: больной синеет, учащается дыхание, появляется боль в области сердца. Причиной пароксизмальной тахикардии являются чаще заболевания нервной системы. Эти состояния могут сопровождаться тошнотой, рвотой, учащенным стулом, усиленным мочеотделением или его задержкой. А Провоцируется приступ стрессом, обильной едой, вздутием кишечника, аллергией, приливами при климаксе.
Если больной не может получить квалифицированной врачебной помощи, то нужно принимать меры по прекращению приступа. Кто-нибудь может попытаться произвести сильное надавливание большими пальцами рук на закрытые глазные яблоки больного 3-10 секунд. Также можно рекомендовать больному принять глубокое положение присеста (на корточках). Может помочь неожиданный укол или резкий громкий окрик (испуг).
Хорошо снимаются приступы настойкой боярышника или зюзника.
1 часть растения залить 10 частями спирта 70-npoцентного, настоять 2 недели. Принимать по 1 ч. ложке на 20 мл воды. Повторить в течение часа 2-3 раза, если приступ не снимается.
Для профилактики пароксизмов необходимо своевременно заботиться и лечить нервную систему, вести здоровый образ жизни, соблюдать режим труда и отдыха, лечить сопутствующие заболевания. В качестве профилактики также можно использовать различные композиции лекарственных растений.
Цветки боярышника, трава мяты, пустырника зюзника, дурнишника, ландыша в равных весовых пропорциях. Сырье измельчается, 1 ст. ложку сбора залить 300 мл воды. Нагреть и варить 5 минут. Настоять 1 час. Процедить. Добавить в настой 1 ст. ложку меда и по 1 ч. ложке сока пустырника и тысячелистника (можно заменить соком калины и мяты). Принимать по 100 мл 3 раза в день до еды. Лечение (профилактику) можно проводить длительно, меняя дозу и состав сбора, переходя от одних соков к другим, вводя в лечение поочередно настойки календулы, пиона, боярышника, мяты.
Хорошо зарекомендовали себя растительные квасы по Болотову с использованием трав:
желтушник, чистотел, астрагал, зюзник, боярышник, дурнишник.
1 стакан высушенной травы залить 3 л теплой кипяченой воды, добавить 1 стакан сахара (или меда), 1 ст. ложку сметаны (натуральной, нестерилизованной). Оставить бродить на 2 недели в теплом месте. Принимать по 1/2 стакана 3 раза в день за 30 минут до еды. Курс лечения — месяц.
Александр Печеневский,
врач-фитотерапевт.
Источник: lor-prostuda.ru
Грипп тахикардия
Как проявляется тахикардия
Тахикардия при простуде и ОРВИ
Бронхит, простуда, грипп и ОРВИ посещают нас достаточно часто и протекают в самых разнообразных формах, влекущих осложнения. Среди них наиболее опасным является тахикардия.
Оглавление:
Собственно нарушение сердечного ритма может быть как самостоятельным заболеванием, так и достаточно серьезным следствием гриппа и достаточно большой группы явлений подобного типа.
Общие проблемы сезонных инфекций
В холодные месяцы года, когда наступает осень, а за ней и зима практически каждый человек болеет так называемой простудой. Она может быть совершенно незаметной, протекать с минимальными сглаженными симптомами. А может проходить с сильно выраженной интоксикацией, которая проявляется болями повсюду в теле, прочими хорошо знакомыми неприятными симптомами. Именно они являются подтверждением болезнетворного процесса, протекающего вследствие поражения вирусами острого респираторного типа и разнообразных высоковирулентных штаммов гриппа. На сегодняшний день, благодаря длительным исследованиям было установлено, что именно реакция человеческого организма на активную жизнедеятельность вирусов и его отравление продуктами их присутствия является наиболее опасной в части поражения сердца и сосудистой системы.
В наше время все достижения науки и прикладной фармакологии направлены на то, чтобы победить самые тяжелые заболевания, ежегодно уносящие сотни тысяч жизней по всей планете. Но ни онкология, ни туберкулез и тропические инфекции не могут принести столько жертв, как простой и, казалось бы, банальный грипп. Тем не менее, современная медицинская статистика причисляет его к наиболее опасным инфекционным патологиям. Рассматривая возможность проявления осложнений области сердца и кровообращения в виде тахикардии необходимо учитывать, что простая простуда или все тот же грипп имеют более 250 разнообразных видов, а их возбудители склонны к стремительным мутациям. Никакой, даже самый сильный и крепкий организм не способен естественным путем приспосабливаться и вырабатывать защитные механизмы против подобной опасности.
Связь гриппа, простуды и сердечного здоровья
По традиционному жизненному правилу, которое в течение столетий люди выработали сами для себя под названиями простуда или грипп чаще всего связывают с поражением бронхов, трахеи, других участков системы дыхания. Но это далеко не является правильным. Присутствие возбудителей инфекции в наиболее важных органах человека без адекватного своевременного лечения приводит к их серьезным органическим поражениям.
В большинстве случаев даже самая тяжелая простуда или грипп протекают на фоне повышения температуры до определенных цифр. Обычно до уровня +380С доктора не рекомендуют снижать жар и только после его превышения начинаются активные мероприятия в направлении снижения температуры тела. Это достаточно неприятное состояние, поэтому многие пациенты считают более приемлемым протекание простуды или гриппозное состояние на фоне нормальной и даже сниженной температуры. Но именно в данной ситуации существует наиболее серьезная опасность поражения сердца, тахикардия при ОРВИ, бронхите, гриппе, является наиболее часто диагностируемым заболеванием.
Почему высокая температура желательна для простуды или гриппа и как она может способствовать расстройствам ритма сердечной мышцы:
- Рост температуры вызывают микроорганизмы, которые при попадании в благоприятную среду нашего организма активно синтезируют ядовитые вещества, как результат их биологического существования;
- Эти вещества вызывают дисбаланс центров головного мозга, которые отвечают за температурный режим и деятельность миокарда.
Простудные проблемы
Сердце по праву считают самым важным органом, от которого зависит не только наше состояние здоровья, но и жизнь в целом. При малейшем сбое работы ведущего двигателя в уникальной системе человеческого организма начинаются глобальные разрушительные процессы. Именно это требует особого внимания к своему состоянию, когда развиваются острые респираторные сезонные заболевания, среди которых наиболее опасен грипп.
Наиболее распространенными симптомами этой вирусной инфекции являются низкая температура и тахикардия. Физиологически это нормальное явление, так как защитные резервы иммунитета истощены, происходит значительный дисбаланс обменных и других функций. Учащенное сердцебиение на фоне + 350С, а то и ниже означает, что сопротивление атакующим вирусам и бактериям полностью сломлено.
При внедрении в организм инфекционного агента происходит интоксикация и выраженная аллергическая реакция за счет выработки нашим организмом биологически активных веществ, выделяющихся как ответная реакция на вирусные инфекции — простагландинов, серотонина, гистаминов. При первичном поражении слизистых дыхательных путей в организме происходит следующее:
- Общая интоксикация органов и систем;
- Разрушение токсинами эпителиальных клеток бронхиального дерева и поверхности трахеи;
- Локальное отмирание клеток эпителия;
- Нарушается питание клеток, изменяются их очертания и размеры, нарушаются функции.
- Пласты эпителия массово отслаиваются, наблюдается эффект десквамации.
Воздействие на сосуды
Несмотря на серьезные патологические процессы в сфере органов дыхания, наибольшие разрушительные явления при гриппе происходят в сердце и сосудистом русле. Это главное звено патологических процессов. Происходит значительное повышение проницаемости стенок сосудов, отекают слизистые оболочки сердечных клапанов и предсердий, возникают масштабные кровоизлияния в ткани легких, сердца, печени, почек и головного мозга. При этом воздействие опасных токсинов более всего проявляется на кровеносной системе:
- Сосудистая стенка теряет функции сокращения, мышечный слой атрофируется;
- Основные органы становятся полнокровными, сердце, легкие, печень, почки наполняются бедной кислородом и питательными веществами венозной кровью;
- Плазма крови выходит из сосудов, активизируются признаки плазморрагии;
- Проявляется геморрагия в виде мелкоточечных кровоизлияний на поверхности слизистых оболочек сердечной сумки, выстилающих внутренность сердца – эпикард и перикард.
- Кровь движется более медленно, чем обычно, что потенцирует риски формирования сгустков и тромбов;
- Нарушенная гемодинамика, недостаточность кислорода, отсутствие жизненно важных питательных веществ приводит дистрофическим процессам в сердечной мышце;
- Интоксикация центров головного мозга, важнейших узлов центральной и вегетативной нервной системы приводит к нарушению иннервации сердца, в частности – ножек Гиса, что в свою очередь приводит к нарушению ритма сердца.
Учитывая общее состояние организма, истощенного достаточно разнообразными проявлениями вирусов и болезнетворных микроорганизмов при инфекциях в подавляющем большинстве случаев проявляется тахикардия – учащение ритма сокращений. В восстановительном периоде ее может сопровождать мерцательная аритмия или фибрилляция желудочков сердца.
Что такое тахикардия
Банальное учащение сердцебиения может появляться как следствием самых разных причин. Это может быть как нормальная физиологическая реакция на нагрузку, перенесенный стресс, переживание, так и признак патологии. Например, при значительном повышении или понижении температуры тела при ОРВИ, простуде, гриппе, трахеитах и бронхите.
Отклонения от физиологического норматива температуры буквально на 1 – 1,5 градуса приводит к увеличению ритма сердечных сокращений на 10 ударов в секунду. И первыми, наиболее достоверными признаками тахикардии, которые может почувствовать пациент — это учащение пульса и ударов сердца.
При этом обычно состояние может быть вполне удовлетворительным, когда расстройства ритма незначительные. В случаях, когда заболевание достаточно запущено, простуда, ОРВИ или грипп не подверглись должному лечебному воздействию, симптоматика тахикардии более ярко выражена. Больной может спонтанно терять сознание, у него кружится голова, темнеет в глазах, ощущается боль в груди, нарастают признаки слабости – потливость и одышка.
В этой ситуации в обязательном порядке следует обратиться к врачу, пройти комплекс диагностических процедур, наиболее точными являются физикальное исследование и лабораторные анализы. При этом необходимо строго дозировать физические нагрузки и строго следовать всем рекомендациям кардиолога.
Терапия тахикардии
Тахикардия – достаточно неприятный спутник, особенно на фоне острого периода заболевания гриппом или на стадии восстановления и реабилитации. Лечение опасного состояния, каким является тахикардия при гриппе, простуде, бронхите должно быть комплексным, куда включаются наиболее действенные методы с применением медикаментов и народных средств. В отношении аритмии народная медицина позволяет получать достаточно устойчивый эффект. Но какими бы ни были успешными методики лечения от древних знахарей, самолечение категорически противопоказано.
В первую очередь, следует проводить терапию основного заболевания, ставшего причиной возникновения расстройства ритма. Сюда входят следующие средства:
- Жаропонижающие обезболивающие средства – парацетамол или аспирин;
- Антигистаминные средства на основе фенирамина или хлорфенирамина;
- Сосудосуживающие компоненты в виде деконгестанта, фенилэфрина;
- Противокашлевые и отхаркивающие средства на основе терпингидрата;
- Препараты для стабилизации центральной нервной системы;
- Общеукрепляющие витаминные комплексы с большим содержанием витамина С.
Сюда же подключается специализированная терапия для устранения симптомов тахикардии. Доктор может назначить успокоительные натуральные и синтетические препараты – настойку пустырника, валерианы, боярышника персен, Ново-пассит или диазепам, фенобарбитал. Вводится курс верапамила, флекаинида, аденозина как наиболее эффективных антиаритмических препаратов.
Отличный эффект позволяют достичь отвары из адониса, мелиссы, ромашки, тысячелистника, мяты, зверобоя, чабреца, фенхеля с медом. Для улучшения ритма не лишним будет пройти курс иглоукалывания, точечного массажа, занятий лечебной йоги и релаксирующие дыхательные методики.
Советуем так же прочесть:
Синусовая тахикардия
Синусовая тахикардия – это учащение частоты сердечных сокращение (ЧСС) более 100 ударов в минуту. Источником такой ускоренной импульсации, как и в норме, является синусовый узел, при этом все структуры сердца работают в нормальном режиме, соблюдена последовательность работы желудочков и предсердий.
Данный синдром не часто проявляется какими-либо симптомами и обычно является случайной находкой при регистрации ЭКГ или подсчете пульса.
В основном синусовая тахикардия наблюдается у молодых людей. Причиной этому является незрелость нервной системы. В норме в регуляции частоты сердечных сокращений (ЧСС) принимают участие симпатическая и парасимпатическая нервная системы.
Активация симпатической нервной системы происходит вследствие высвобождения адреналина, что ведет к повышению артериального давления и пульса.
Активация же парасимпатической нервной системы оказывает совершенно противоположный эффект.
В норме эти две системы должны находиться в равновесии, конечно в случае необходимости происходит сдвиг в определенную сторону. Например, во время сна превалирует парасиматика и артериальное давление и ЧСС снижается, тогда как при стрессе или физической нагрузке происходит все с точностью до наоборот.
У молодых людей это равновесие удерживается плохо, два отдела нервной системы постоянно перевешивают друг друга и в ряде случаев наблюдается неадекватная регуляция ЧСС, чаще в виде тахикардии, иногда такое состояние называют кардионевроз.
Необходимо сказать, что существует ряд других причин, по которым может возникнуть тахикардия: физическая работа, стресс, подъем температуры тела, заболевания щитовидной железы с ее гиперфункцией (гипертиреоз), курение, анемии и т.д. И хотя сама по себе синусовая тахикардия не несет опасности для здоровья, но возможная причина ее возникновения может оказаться не такой безобидной.
Учащенное сердцебиение после приема пищи – норма или патология?
В том случае, если человек замечает, что у него развивается тахикардия после еды, что следует предпринять? Для этого нужно понять, каковы причины этого явления.
Тахикардией называется частота сокращения сердца в минуту, превышающая 90 ударов. Это приводит к увеличению нагрузки на сердечную мышцу, и может повлечь за собой весьма неприятные последствия. Следует разобраться, почему у человека пульс увеличивается при попадании пищи в желудок.
При каких условиях бывает частый пульс?
Учащенное сердцебиение после еды не является нормой, для этого должны быть причины:
- патология щитовидной железы;
- диабет;
- избыточная масса тела;
- нарушения иннервации;
- заболевания желудка;
- отклонения в работе сердца или дыхательная недостаточность;
- потребление большого количества кофе или крепкого чая;
- вредные привычки (прием алкоголя или наркотических средств).
В ряде случаев даже у здорового человека может участиться пульс, если количество еды намного превышает допустимую норму. Это вызывает не только тахикардию, но и дискомфортные ощущения в желудке.
Как проявляется?
Если развивается тахикардия после еды, то она может сопровождаться:
- головокружением;
- повышенным потоотделением;
- чувством нехватки воздуха;
- болью в груди;
- повышенной тревожностью;
- зевотой.
Патологические состояния и тахикардия
Необходимо рассмотреть ряд состояний, при которых увеличивается пульс после принятия пищи. Причины, по которым нагрузка на сердце многократно увеличивается, могут быть достаточно серьезными, и их не стоит игнорировать.
Болезни сердца и сосудов
Наибольшую опасность представляет состояние, при котором учащается пульс при нарушениях в работе сердца и сосудов. Такая симптоматика сопровождает инфаркт миокарда, сердечную недостаточность, гипертоническую болезнь. Нередко это явление встречается при обострении вегетососудистой дистонии.
Ожирение
При избыточной массе тела жир начинает откладываться не только на животе или бедрах. Он накапливается на стенках всех органов. В случае поражения сердечной мышцы (синдром Пиквика), сердце, сдавленное жиром, не в состоянии полноценно сокращаться. Это приводит к развитию недостаточности.
Заболевания желудка
Обострение гастрита или язвенной болезни может вызвать при нарушении сильные боли в области желудка, и это также иногда сопровождается тем, что пульс превышает нормальные показатели.
Если рассматривать прочие причины тахикардии, то она может проявляться после оперативных вмешательств. Резекция желудка приводит к уменьшению объема этого органа, и избыток пищи вызывает боль, растяжение и увеличивает количество сердечных сокращений. Положение усугубляется тем, что в такой ситуации часть непереваренной еды попадает напрямую в тонкий кишечник.
Другие состояния
Причины того, что пульс во время трапезы становится чаще, могут скрываться в нарушениях со стороны эндокринных органов. При тиреотоксикозе существует множество провоцирующих факторов, способных привести к тахикардии, в том числе и нарушения в питании.
Такая же симптоматика может сопровождать невротические состояния или прием некоторых групп лекарственных средств.
Как помочь?
Тахикардия после приема пищи не является заболеванием. Но она может сигнализировать о начинающихся проблемах со здоровьем. При появлении такого признака следует сразу обратиться к врачу и пройти полный курс обследований.
Лечение заключается в устранении основного заболевания или перевода его в состояние ремиссии.
Тахикардия при гриппе: что делать, лечение, причины
Учащенное сердцебиение (тахикардия) может быть как нормальной реакцией организма на стресс, так и свидетельствовать о нарушениях здоровья. Так, нередко учащается биение сердца при простуде. Тахикардия при простудных заболеваниях не несет большой опасности для здоровья и обычно проходит, когда состояние больного улучшается. Однако важно знать, что повысился пульс от простуды, а не из-за других более серьезных патологических процессов, протекающих в человеческом организме. Для этого больному потребуется посетить медучреждение и пройти диагностическое обследование.
Виды тахикардии
В медицине тахикардию у взрослых и детей подразделяют на 2 формы, и они описаны в таблице:
Причины возникновения
Нередко диагностировать тахикардию можно при ОРВИ, неполадках в работе эндокринной системы, а также при гриппе, анемии и отравлении организма токсическими веществами или ядами.
Но, кроме этого, повышенное сердцебиение способны спровоцировать и такие факторы:
- расстройство нервной системы;
- вегето-сосудистая дистония;
- тяжелые психологические состояния;
- недостаток ионов К и Mg в организме;
- недостаточная двигательная активность;
- неправильный образ жизни;
- злоупотребление спиртосодержащими напитками.
Бывает ли при простуде?
Одним из симптомов простудных заболеваний является высокая температура тела, которая и служит причиной развития тахикардии. При этом существует даже некая закономерность, что каждые 10 ударов/мин. добавляются при увеличении температуры тела даже на 1 градус. Повышаться частота сердечных сокращений может и после ОРВИ, и после гриппа. Это связано с тем, что организм больного при гриппе или другой болезни ослабевает, и у него нет сил бороться с вирусными и инфекционными атаками.
Другие симптомы простуды
Незначительное повышение температуры еще один симптом простуды.
Указывают на то, что у человека простуда, различные симптомы. Обычно они начинаются с болевых ощущений в носовых пазухах и незначительного повышения температуры тела. Больные отмечают кашель, покраснения и боль в горле, ломоту суставов и головную боль. Симптоматика длится от 5-ти до 7-ми суток, но кашель может продолжаться и до 2-х недель. Сопровождает простуду насморк с зелеными или желтоватыми выделениями. Эта слизь свидетельствует о борьбе иммунной системы с патогенными микроорганизмами и является естественной защитной реакцией организма на вирус.
Что делать при приступе?
Когда ритм сердечный сокращений при простуде повышен, врачи назначают пациентам соответствующие лекарственные средства. Дополнительно больные могут использовать методы нетрадиционной медицины, наиболее эффективные из которых представлены в таблице:
После гриппа аритмия
Инфекционный миокардит
Острый и подострый миокардит чаще всего возникает при инфекционных заболеваниях — дифтерии, скарлатине, тифе, сепсисе, вирусной пневмонии, хроническом тонзиллите. Воспалительные изменения миокарда могут быть диффузными или очаговыми. При диффузном миокардите поражается главным образом рабочая мускулатура, в связи с чем часто развивается недостаточность сердечной деятельности, может поражаться проводниковая система. При очаговом миокардите чаще поражается система, вырабатывающая и проводящая импульсы, поэтому в клинической картине преобладают симптомы нарушения ритма сердечной деятельности.
Клиническая картина инфекционного миокардита
Клиническая картина инфекционного миокардита варьирует от небольших субъективных ощущений до очень тяжелого синдрома сердечной недостаточности. Между довольно разнообразными морфологическими проявлениями воспаления миокарда и клинической картиной нет полного совпадения; сердце несколько увеличено в поперечнике, тоны глухие, особенно первый. Отмечается мягкий систолический шум (мышечный). Тахикардия является ранним симптомом; при этом она не соответствует температуре тела, так как обусловлена не температурной реакцией, а слабостью сердечной мышцы. Иногда наблюдается брадикардия, вызванная поражением синусового узла с понижением его возбудимости. При значительной тахикардии и тяжелом поражении миокарда может наступить эмбриокардия — исчезает разница между первым и вторым тоном как по тембру, так и по расстоянию между ними. Может быть экстрасистолическая и мерцательная аритмия. Иногда наступает блокада сердца. При значительном понижении тонуса сердечной мышцы наблюдается ритм галопа. Артериальное давление понижено.
При тяжелых формах отмечаются бледность кожных покровов и слизистых оболочек, боли в области сердца, одышка. При особенно тяжелых острых миокардитах имеется сердечная недостаточность. При инфекционных миокардитах наблюдается также сосудистая недостаточность.
Следует помнить, что этиологический фактор всегда накладывает известный отпечаток на клиническую картину миокардита.
Диагноз миокардита
Диагноз представляет значительные трудности при легкой форме острого и подострого миокардита. При тяжелой форме может быть поставлен на основании быстрого развития общих клинических симптомов сердечной недостаточности, а также по данным электрокардиограммы — снижение вольтажа зубцов, синусовая тахикардия, экстрасистолия, нарушение проводимости. Если после окончания инфекции длительно держится тахикардия, нарушение ритма, всегда следует думать об остром миокардите.
Миокардит при гриппе
Особое внимание должно привлечь поражение миокарда при вирусном гриппе; поражается сама сердечная мышца и нервный аппарат, регулирующий функцию сердечно-сосудистой системы. Часто гриппозный миокардит протекает с болями в области сердца, напоминающими стенокардию. Сердце увеличено в поперечнике; нередко констатируется систолический шум над верхушкой, связанный с относительной недостаточностью митрального клапана, тахикардия.
Миокардит при дифтерии
При дифтерии острый миокардит развивается более чем у половины больных. Дифтерийный токсин поражает миокард (жировая дегенерация, миолиз, межуточное воспаление миокарда) и, что особенно характерно, нервнопроводниковую систему сердца. Заболевание чаще развивается в конце 1-й недели. Особенно тяжело протекает острый диффузный миокардит в тех случаях, когда он развивается в первые дни заболевания дифтерией. В этих случаях прогноз бывает особенно серьезным. Смерть иногда наступает внезапно при поражении проводниковой системы. Наблюдаются различные типы аритмии: экстрасистолическая, мерцательная и блокада сердца. Характерна тахикардия, а при поражении проводниковой системы — брадикардия, острая дилятация сердца, цианоз, сменяющийся бледностью, одышка, рвота и т. д.
Профилактика заключается в своевременном и рациональном лечении дифтерии, особенно токсической (введение противодифтерийней антитоксической сыворотки),
Миокардиты при острых тонзиллитах
Поражение миокарда при тонзиллитах клинически в период обострения их проявляется в неприятных ощущениях, частых болях в области сердца, сердцебиении, тахикардии, одышке; нередко бывают: субфебрильная температура, систолический шум у верхушки и во втором межреберье слева, экстрасистолия, гипотония, боли в суставах без объективных изменений (артральгия). Для правильной диагностики необходимо динамическое наблюдение в целях исключения ревмокардита.
Лечение. Терапия основного заболевания, при показаниях — тонзиллэктомия, которая приводит к излечению.
«Инфекционный миокардит» и другие статьи из раздела Миокардиты
Грипп и ОРВИ, как отличить?
06 Февраля 2014
Факты о гриппе и ОРВИ
В России ежегодно болеют гриппом и ОРВИтысяч человек на 100 тысяч взрослого населения, а на 100тысяч детей, болеют примерно 66 тысяч, что составляет цифру в 3,4 раза выше, чем среди взрослых.
Чаще всего респираторными заболеваниями страдают дети до трех лет.
95% всех заболеваний в мире составляют грипп и ОРВИ.
Ежегодно более 15% населения в мире страдают от эпидемии гриппа.
Во время чихания появляется от 4000 и докапель, чей диаметркмк, они могут разлететься на расстояние до 3 метров.
Во время чихания в воздух выбрасывается до 100 тысяч вредных микробов.
В течение 2-3- часов вирус гриппа способен сохраняться на частицах пыли в воздухе.
Из-за чего мы простужаемся?
Основной причиной частых простуд выступает слабый иммунитет. Также стоит обратить внимания и на другие причины:
Чем отличается ОРВИ от гриппа?
Заболевание гриппом тяжелее протекает, и, как правило, начинается довольно остро, первые симптомы протекают как после тяжелой интоксикации – слабость, озноб, боль в мышцах, резь в глазах, головные боли и головокружение, повышенная температура тела, тахикардия, иногда рвота и нарушение сна.
Самые опасные симптомы гриппа и ОРВИ. В каком случае необходима неотложная медицинская помощь?
Осложнения после простуды
Самые часто встречающиеся осложнения ОРВИ и гриппа это отиты и синуситы.
Отит – воспалительные процессы уха, которые выражаются болью в ухе, области около уха, понижением слуха, повышенной температурой, общим плохим самочувствием, если провести перфорацию барабанной перепонки, возможен гной из уха.
Как предостеречь себя от простуды?
Учащенное сердцебиение
Учащенное сердцебиение (тахикардия) — это симптом различных патологических и физиологических состояний, верхней границей нормы для сердцебиения является 90 ударов в минуту. Cильное сердцебиение физиологического характера (испуг, волнение, физическая нагрузка) не несет опасности здоровью человека при отсутствии ССЗ. Но учащенное сердцебиение, возникшее беспричинно требует к себе пристального внимания. В первую очередь такое состояние опасно недостаточным обеспечением кровью внутренних органов. Сильное учащенное сердцебиение увеличивает кислородопотребление сердечной мышцей, одновременно с ухудшением её кровотока. Это является риском развития приступа стенокардии и развития инфаркта миокарда.
Учащенное сердцебиение — причины развития
Если у человека есть учащенное сильное сердцебиение что делать вопрос встает сам по себе. Первым этапом борьбы с тахикардией является определение причины, которая её вызвала. Повышенное сердцебиение имеет место при нарушениях вегетативной нервной системы, эндокринологических нарушениях (рекомендуется консультация эндокринолога ). Обычно при таких состояниях имеются нарушения в работе надпочечников, либо, в случае феохромоцитомы, имеется опухолевое их поражение.
Всегда следует помнить о том, что сердцебиение увеличивается в ответ на повышение температуры. Повышение температуры тела на один градус приводит к усилению ритма сердца на 9-11 ударов в минуты. Таким образом, у больного гриппом с температурой в 39 градусов нормальным будет являться развитие сердцебиения вударов в минуту.
Также часто имеет место учащенное сердцебиение при анемии любой этиологии, а также при хронической патологии дыхательных путей. Это связано с тем, что организм испытывает недостаток кислорода, который восполняется усилением кровообращения.
Гораздо тяжелее ситуация при наличии истинной, сердечной, тахикардии. Развитие приступа пароксизмальной (частота сокращенийударов в минуту, резкое начало приступа) тахикардии, наличие постоянного сердцебиения при отсутствии вышеуказанных нарушений обычно указывает на тяжелое поражение миокарда. Такая ситуация развивается при аномальных проводящих путях (синдромы WPW, CLS), длительно протекающей ишемической болезни сердца, перенесенном инфаркте, миокардитах. Все эти патологии при наличии симптома тахикардии требуют срочной диагностики (ЭКГ, ЭХО-КГ, холтеровское мониторирование) и безотлагательного лечения.
Учащенное сердцебиение при беременности чаще имеет физиологический характер, что связано с повышением объема циркулирующей крови за счет дополнительной системы кровообращения плода. Поэтому развитие тахикардии у беременной, при отсутствии дискомфорта, не является поводом для беспокойства.
Учащенное сердцебиение — лечение
Итак, имеется диагностированное учащенное сердцебиение что делать. Больному с тахикардией требуется стационарная помощь, лечение основного заболевания и введение антиаритмических препаратов. На сегодняшний день синтезировано множество фармакологических средств, помогающих бороться с тахикардией, и врач может подобрать наиболее оптимальное из них. Первым этапом является внутривенное введение антиаритмиков, далее назначаются таблетированные препараты, которые человек получает амбулаторно. Диспансерное наблюдение за человеком, у которого имеется учащенное сердцебиение, должно проводиться минимум раз в полгода.
Лечение физиологической тахикардии обычно не требуется. Однако если учащенное сердцебиение развивается часто, следует знать простые способы предотвращения развития приступа тахикардии. Таким людям требуется полноценный отдых, прогулки на свежем воздухе и отказ или ограничение вредных привычек. Эти небольшие правила помогут избавиться от частого развития такого состояния, как учащенное сердцебиение .
Можно ли тренироваться при простуде
Некоторые рекомендации для лечения и профилактики аритмий
Следует отказаться от курения, употребления алкоголя, крепкого чая и кофе. Прием пищи должен быть регулярным, порции небольшими. Дополнительно в рацион питания стоит включать мед (дог в день), курагу, изюм, пшеничные и ржаные отруби (1-2 ст. ложки), настой шиповника, свежие овощи и фрукты, ягоды (калина, рябина, брусника). Помимо этого следует исключить психо-эмоциональные перегрузки, стрессы. Постарайтесь побольше ходить пешком (поминут 2 раза в день), наладить сон, создать здоровый микроклимат в семье. Иными словами, не прибегая к лечению в стационаре или на курорте, вполне возможно создать благоприятные условия для нормального функционирования жизненно важных систем.
Опыт применения комплексной фитотерапии нарушений сердечных ритмов и проводимости позволяет сделать ряд выводов.
1. Применяя растительные средства на протяжении длительных курсов (от 1 месяца до года), удается восстановить нормальный ритм сердца.
2. Возможно уменьшить лекарственную нагрузку за счет употребления растительных композиций.
3. Прогнозы у больных, которые сочетают медикаментозное и травное лечение, лучше, чем у тех, кто принимает только травы или только медикаменты.
4. Средства фитотерапии доступны по цене и не имеют побочных эффектов (печень, почки, нервная система).
5. Рецепты травяных сборов могут изменяться по составу и дозировке. Практика лечения показывает, что можно снижать суточную дозу трав в 3-5 раз и продолжать профилактический прием месяцами и годами.
6. Применяемые при аритмиях лекарственные растения рационально использовать в кардиологических отделениях при широком спектре сердечно-сосудистых заболеваний, в том числе после операций на сердце, электрокардиостимуляций, при передозировке сердечных препаратов и кардио-токсических лекарств.
Если сердце бьется неровно
Чаще всего к нарушениям сердечного ритма приводят те или иные патологии нервной системы. К ним относятся неврозы (вегетативные) сердца, функциональные дистонии (нейро-циркуляторные) по гипертоническому, гипотоническому или нормотоническому типам (в последнем случае дистония протекает при нормальном давлении крови), миокардиопатии и миокардиодистрофии, ишемическая, гипертоническая болезнь, миокардиты, врожденные пороки сердца и приобретенные в результате тех или иных заболеваний (чаще всего ревматизм). Но это могут быть и органические заболевания мышцы сердца — миокарда: аллергическое поражение (например, при ревматизме), сосудистое (инфаркт и атеросклероз), токсическое (отравление грибами, никотином, алкоголем и проч.), инфекционное (дифтерия и др.), эндокринное (повышенная функция щитовидной железы) и другие, реже встречающиеся факторы. Нарушения проводимости и ритма сердца зачастую могут быть непосредственной причиной смерти.
Встречаются различные нарушения ритма сердца и внутрисердечной проводимости.
Виды аритмий
1. Блокады сердца — синусного узла, т.е. водителя ритма сердца. При этом виде аритмии на фоне нормальных ритмических сокращений сердца некоторые удары выпадают. Их нет. Пульса нет. Если больной проверяет свой пульс, то он сможет зарегистрировать периодическое выпадение пульса.
Если выпадения редкие (1-2 раза в день), то больной их не ощущает. При более частых нарушениях сердечного ритма могут появиться головокружение, чувство замирания сердца, дискомфорт, иногда страх. Это особенно характерно для тех случаев, когда сердечные сокращения выпадают одно за другим.
Из средств народной медицины, если нет возможности лечиться у врача, применима смесь трав:
корни валерианы, пустырник, мята перечная и хмель (взять в равных пропорциях по весу).
1 ст. ложку смеси залить 200 мл воды, отварить 5 минут, настоять 1 час, процедить. Принимать по 1 ст. ложке 2-3 раза в день до еды в течениедней.
Хорошо действует аптечный экстракт красавки по 10 капель 2 раза в день с водой до еды.
2. Атриовентрикулярная (предсердно-желудковая) блокада, когда импульс от синусного узла — водителя ритма не проходит к сердечным желудочкам. Полная — когда не проходит к двум желудочкам (еще называется полная блокада пучка Гиса, и к одному — неполная блокада пучка Гиса). Причинами возникновения этой формы нарушения сердечного ритма могут стать стрессы, вегето-сосудистые кризы, отравления ядами и лекарствами, а также нарушение питания мышцы сердца при инфарктах, ревматизме и проч.
Проявляется: сокращением числа ударов сердца (дов минуту), при далеко зашедших случаях нередки кратковременные потери сознания. Такие потери сознания отличаются от эпилептических числом сердечных сокращений (при эпилепсии — более 100 ударов).
Лечение — как и в предыдущем случае, а также эффективно применение настойки зюзника европейского.
10 г сырья залить 100 мл 70-процентного спирта, настоять 2 недели.
Принимать покапель на 30 мл воды 2-3 раза в день до еды на протяжении 2 недель. При этом нарушении ритма может быть рекомендована регулярная лечебная гимнастика:
вращение рук, наклоны вперед, в стороны, пешеходные прогулки, положительные эмоциональные факторы.
3. Мерцательная аритмия.
Это такое состояние сердца, когда водитель ритма (синусовый узел) из-за ряда причин не в силах задавать ритм работы сердца. Предсердия сокращаются беспорядочно, отдельные мышечные волокна сокращаются, иные — нет. Это явление называется «мерцанием». Их число может доходить дов одну минуту.
Часть импульсов доходит до желудочков. Число их сокращений может бытьв минуту. Это состояние может принимать тахиаритмическую форму, когда число сокращений желудочков большое (выше 100 в минуту), брадиаритмическую, когда число сокращений желудочков в пределахв минуту. Первая форма более опасна для больного.
Причинами таких нарушений ритма могут быть:
— заболевания сердца — пороки,
— постинфарктные состояния,- повышенная функция щитовидной железы.
При повышении функции щитовидной железы необходимо посетить эндокринолога, провести УЗИ этого органа, исследовать кровь на гормоны. Советую не терять время и приготовить настой из сбора трав.
Взять поровну: листья дурнишника, зюзника, мяты, корни валерианы, цветы боярышника, шишки хмеля, траву пустырника и дрока красильного. Измельченное сырье в объеме 1-1,5 ст. ложки залить крутым кипятком (300 мл), выдержать 1-1,5 часа, укутав одеялом. В процеженный настой добавить по 1 ч. ложке настоек календулы и пиона и 1 ст. ложку одного из соков: зюзника, пустырника, мяты или дурнишника. Принимать по 70 мл 3 раза в день до еды и на ночь в течение месяца. Если ритм сердца восстановился, рекомендую еще 1-2 месяца лечиться по этой методике, сократив дозу в 2 раза.
К такому лечению можно возвращаться не раз, особенно при стрессах, переутомлении, экзаменах и пр.
При тахиаритмической форме у больных возникают неприятные ощущения в области сердца, чувство дрожания сердца. При брадиаритмической форме больные жалоб не предъявляют. На ЭКГ такие виды нарушения ритма легко определяются.
Лечение этих форм аритмии сходны. Народная медицина в лице фитотерапии пока не дифференцирует, а лишь индивидуализирует лечение данной категории больных. Применение трав эффективно независимо от степени аритмии и состояния больного. Например, сбор:
сушеница болотная — 1 часть, календула — 2 части, цветы боярышника — 2 части и листья барвинка — 0,5 части. Сырье измельчить.
На 200 мл воды взять 1 ст. ложку смеси, варить 5 минут, настоять час, процедить, добавить 2 ч. ложки меда, по 2 ч. ложки сока пустырника и мяты.
Принимать по 1 ст. ложке 3-4 раза в день заминут до еды. Рекомендую настой подержать во рту 1-2 минуты перед проглатыванием. Дозу (2 ст. ложки) можно удвоить через 3-4 дня лечения. Рецепт больше подходит при тахиаритмии. Курс лечения 1 месяц.
Сбор при брадиаритмии: цветы боярышника — 2 части, трава желтушника — 1 часть, трава чистотела — 0,5 части, плоды укропа — 1 часть, трава ландыша — 0,3 части. Сырье измельчить, заваривать также. Добавлять по 1-2 ч. ложке сока пшеницы, цикория, хвоща, меда. Принимать по 1 -2 ст. ложке 3 раза в день перед едой в течение 1-1,5 месяцев.
4. Перемежающаяся аритмия (ПА)
После и во время протекания тяжелых форм гриппа, при тяжелых органических поражениях (инфаркт, кардиосклероз) может возникнуть перемежающаяся аритмия. Ее симптомы: один удар сердца достаточно сильный, нормальный, второй (на него не хватает сил у больного сердца) – очень слабый. Такие больные находятся в угрожающем положении — физические нагрузки следует минимизировать, питание дробное, порции небольшие. Требуются врачебное наблюдение и помощь. А пока ее нет, было бы целесообразным приготовить настой:
иван-чай — 1 часть, корни валерианы — 1 часть, плоды и цветы боярышника — 2 части, мелисса — 2 части. 2 ст. ложки измельченных трав залить кипятком (300 мл) на 1 час. Варить не следует! Процедить.
Принимать по 1 ст. ложке 3-5 раз в день до еды, добавляя каждый раз по 1 ч. ложке меда. Для поддержания сердца в этот период показан прием цветочной пчелиной пыльцы с пыльцой сосны — по 2 ч. ложки 3-4 раза в день. Курс лечения — 3-4 недели и более, до ликвидации симптомов болезни. Если этот вид аритмии возник при гриппе или другом инфекционном, вирусном заболевании, добавьте в сбор 2 части ряски и 1 часть цветов липы. Используйте как хорошее противовирусное средство цитросепт по 10 капель на 50 мл сока калины 5-6 раз в день на протяжении 10 дней или до исчезновения аритмии.
1. Тахикардия — учащенные, а иногда беспорядочные сокращения сердца (выше 90 в 1 минуту — до)
— повышение температуры тела,
— после приема обильной пищи и алкоголя,- при физических нагрузках,- при гиперфункции щитовидной железы,- при волнении и стрессах,- при анемии.
Можно приготовить настой из горицвета, однако, следует учесть, что он противопоказан при аритмиях, наступивших в результате инфаркта.
2 ч. ложки травы горицвета залить стаканом кипятка, настоять 1 час. Принимать по 1 ст. ложке 3-4 раза в день до еды. Курс лечения — 3-4 недели.
Или можно приготовить лекарство из других компонентов.
Взять валериану и пустырник в равных пропорциях, перемешать, 1 ст. ложку сырья залить стаканом кипятка, настоять 1 час, процедить. Добавить 1 ст. ложку меда. Принимать по 1/3 стакана 3 раза в день до еды. Курс лечения — 3-4 недели.
Следующий сбор особенно помогает при тахикардии, вызванной повышенной функцией щитовидной железы. Смешать в равных пропорциях дурнишник, хмель, ландыш, боярышник. 1,5 ст. ложки сырья залить 300 мл воды, вскипятить, настоять 1 час, процедить. Принимать по 1-2 ст. ложки с медом. Курс лечения — 1-1,5 месяца.
При гипертонической болезни, отягощенной тахикардией, рекомендую такой состав.
Приготовить сбор из сушеницы топяной, мяты перечной, хвоща полевого, барвинка малого, взятых поровну. 1,5 ст. ложки сырья залить 300 мл воды, вскипятить, настоять 1 час, процедить. Принимать по 100 мл 3 раза в день до еды. Курс лечения — 1,5-2 месяца. Полезно добавить по 1 ч. ложке сока пустырника или зюзника в каждую порцию настоя.
При мерцательной аритмии, кардиосклерозе, тахикардии, гипертонии, неврозах, сердечных и почечных отеках хорошо зарекомендовал себя желтушник серый или левкойный. 2 ч. ложки растения залить 200 мл кипятка, настоять 2 часа. Принимать сначала по 2 ч. ложки 3-5 раз в . день вне зависимости от еды. Затем дозу уменьшить до 1 ст. ложки 3-4 раза в день. Курс лечения — 1 месяц, не более.
Ландыш майский — 1 часть, валериана, боярышник, пустырник, мята — всех трав по 2 части. 1 ст. ложку измельченного сырья залить 1,5 стакана воды, довести до кипения и настоять 1,5 часа. Процедить и принимать по 1 -2 ст. ложки 3-5 раз в день независимо от еды. Лекарство действует лучше, если держать его во рту, не проглатывая, 2-3 минуты. Длительность лечения не ограничена.
Это средство эффективно при неврозах, бессоннице, отеках, отягощенных тахикардией.
Цветы цикория настоять 2 недели на воде в пропорции 1:2. Принимать покапель на 30 мл воды 3 раза в день до еды Курс лечения — 1 месяц.
Специального лечения тахикардия требует при тиреотоксикозе.
Сбор трав при гиперфункции щитовидной железы: дрок красильный — 1 часть, валериана (корни) — 2 части, боярышник (цветы) — 2 части, дурнишник — 1 часть, зюзник — 1 часть.
Измельченные травы заваривают в пропорции 1 ст. ложка на 0,4 л воды, кипятят 3-5 минут. Настаивают 1 час. Процеживают и добавляют (на выбор) 1 ст. ложку сока мяты, подорожника, дурнишника, зюзника или 2 ч. ложки сока кирказона.
Принимают по 100 мл 3 раза в день заминут до еды и на ночь. В каждую порцию добавляют 1 ч. ложку пчелиного меда. Курс лечения — 1,5-2 месяца. Лечение следует сочетать с медикаментозным, которое назначит врач-эндокринолог.
крапива — 3 части, подорожник — 2 части, тысячелистник — 2 части, плоды рябины и шиповника — по 2 части. На 0,5 л воды добавить 2-3 ст. ложки измельченного сырья, прокипятить 5 минут. Настоять 1 час. Процедить, добавить 1-2 ст. ложки тысячелистника, софоры или подорожника. На 4 приема до еды.
Лечение сопровождать приемом пыльцы пчелиной: по 1 ч. ложке 3-4 раза в день до еды, рассасывать и запивать настоем трав. Курс лечения — 1,5-2 месяца под контролем анализов крови.
2. Синусовая брадикардия — возникает главным образом при неврозах, опухолях мозга, энцефалитах, снижении функции щитовидной железы, при некоторых инфекционных заболеваниях (брюшной тиф), у хорошо тренированных спортсменов, при приеме некоторых лекарств (дигиталис). Пульс при этом может быть от 30 до 50 ударов в минуту. Этот вид нарушения ритма сердца исчезает при излечении состояния или заболевания, вызвавшего его.
Для снятия симптомов брадикардии рекомендую приготовить настойку из листьев дурмана. Кстати, она хорошо помогает при атонических запорах и обильном слюнотечении.
1 г сырья залить 400 мл 40-процентного спирта, настоять 2 недели. Принимать по 1-2 капли на 30 мл воды 2 раза в день до еды в течение 7-10 дней. Если эта мера не помогла, следует обратиться к врачу.
3. Пароксизмальная тахикардия — это приступ следующих одна за другой экстрасистол. Больные могут почувствовать сильный толчок сердца, за которым появляется ощущение дрожания или трепетания. Количество ударов может доходить дов минуту. Приступ обычно длится от нескольких секунд до нескольких минут или часов. Заканчивается ощущением толчка или удара. При длительном приступе наступает явление сердечной недостаточности: больной синеет, учащается дыхание, появляется боль в области сердца. Причиной пароксизмальной тахикардии являются чаще заболевания нервной системы. Эти состояния могут сопровождаться тошнотой, рвотой, учащенным стулом, усиленным мочеотделением или его задержкой. А Провоцируется приступ стрессом, обильной едой, вздутием кишечника, аллергией, приливами при климаксе.
Если больной не может получить квалифицированной врачебной помощи, то нужно принимать меры по прекращению приступа. Кто-нибудь может попытаться произвести сильное надавливание большими пальцами рук на закрытые глазные яблоки больного 3-10 секунд. Также можно рекомендовать больному принять глубокое положение присеста (на корточках). Может помочь неожиданный укол или резкий громкий окрик (испуг).
Хорошо снимаются приступы настойкой боярышника или зюзника.
1 часть растения залить 10 частями спирта 70-npoцентного, настоять 2 недели. Принимать по 1 ч. ложке на 20 мл воды. Повторить в течение часа 2-3 раза, если приступ не снимается.
Для профилактики пароксизмов необходимо своевременно заботиться и лечить нервную систему, вести здоровый образ жизни, соблюдать режим труда и отдыха, лечить сопутствующие заболевания. В качестве профилактики также можно использовать различные композиции лекарственных растений.
Цветки боярышника, трава мяты, пустырника зюзника, дурнишника, ландыша в равных весовых пропорциях. Сырье измельчается, 1 ст. ложку сбора залить 300 мл воды. Нагреть и варить 5 минут. Настоять 1 час. Процедить. Добавить в настой 1 ст. ложку меда и по 1 ч. ложке сока пустырника и тысячелистника (можно заменить соком калины и мяты). Принимать по 100 мл 3 раза в день до еды. Лечение (профилактику) можно проводить длительно, меняя дозу и состав сбора, переходя от одних соков к другим, вводя в лечение поочередно настойки календулы, пиона, боярышника, мяты.
Хорошо зарекомендовали себя растительные квасы по Болотову с использованием трав:
желтушник, чистотел, астрагал, зюзник, боярышник, дурнишник.
1 стакан высушенной травы залить 3 л теплой кипяченой воды, добавить 1 стакан сахара (или меда), 1 ст. ложку сметаны (натуральной, нестерилизованной). Оставить бродить на 2 недели в теплом месте. Принимать по 1/2 стакана 3 раза в день за 30 минут до еды. Курс лечения — месяц.
Боли в сердце после гриппа и простуды
Такие заболевания, как ОРВИ и ОРЗ, большинство людей не воспринимают всерьез, поскольку все методы их лечения уже давно разработаны, и никаких сюрпризов здесь быть не может. Однако это не так. Даже столь простое, на первый взгляд, заболевание, как простуда, способно дать серьезные осложнения на сердце.
Опасности
Не стоит забывать, что провокатором таких недугов выступают вирусные инфекции, которые требуют правильного подхода в лечении. Если же заболевание не было вылечено до конца, то болезнетворные микробы не убиваются, а продолжают распространяться по организму, со временем поражая и сердечную мышцу.
Опасность такого сценария еще и в том, что даже при возникновении боли в сердце, многие пациентов не спешат обратиться к врачу. Симптомы же списываются на переутомление или нервные напряжения.
У многих пациентов, недавно переболевших простудой, возникает тяжесть в грудной клетке, затруднение дыхания и прочие неприятные симптомы. Но лишь единицы могут связать боли в области сердца после ОРВИ и респираторную инфекцию.
Исследования, проведенные Техасским научным центром, показали, что вероятность возникновения у пациента сердечного приступа на фоне гриппа повышается на 30%. Инфекция и вирус способны привести к интоксикации внутренних органов. Подобные условия требуют от организма работы в усиленном режиме, в результате чего и появляется опасность возникновения сердечных недугов.
У большинства пациентов во время простуды отмечаются следующие изменения в сердце:
В случае с ангиной также возможны осложнения. Не зря данное заболевание лечится антибиотиками и требует постельного режима. Перенося его на ногах, пациент в значительной степени рискует своим здоровьем.
Как влияет грипп на сердечно-сосудистую систему
К сожалению, после гриппа боль в сердце – это не редкость. И она может свидетельствовать о развитии целого ряда патологий. Гриппозная инфекция способна оказывать негативное влияние на сердечную мышцу такими путями:
- Грипп провоцирует скопление в клетках фибрина (этот белок приводит к свертыванию крови, и в больших количествах может вызывать тромбообразование);
- В результате инфекции наблюдается увеличение концентрации цитокинов, что способно вызвать нарушение функции сосудистых стенок;
- При недостаточном количестве кислорода сердце начинает усиленно работать, что способно вызвать тахикардию и ряд других сбоев в работе сердечной мышцы;
- Вследствие ОРВИ нарушается нормальная работа иммунной системы, в результате чего могут появляться перекрестные реакции. Это приводит к возможности выработки иммунитета против собственных клеток организма.
- При развитии бактериальной инфекции на фоне гриппа в значительной степени возрастает вероятность воспаления сердечной мышцы. Нередко к таким последствиям приводит стрептококковая ангина.
- Вирус гриппа способен нарушать процесс липидного обмена, вызывая появление атеросклеротических бляшек.
- Даже банальный психологический стресс, возникающий на фоне вирусных заболеваний, создает дополнительную нагрузку на сердце, формируя благоприятные условия для последующего его поражения.
Какие осложнения на сердце может дать грипп
Грипп является одним из наиболее опасных вирусных недугов. Он чаще других сходных заболеваний дает осложнения на сердце. В большинстве случаев при этом происходят изменения в работе миокарда, вызывающие сбои в функционировании всего органа. При неправильном или неполном лечении вирус гриппа способен проникать в глубокие слои сердечной мышцы, провоцируя развитие в ней воспалительного процесса.
Наиболее частыми осложнениями гриппа являются следующие заболевания:
- миокардит;
- сердечная недостаточность в хронической или острой форме;
- перикардит.
Симптомы боли в сердце после гриппа зависят от конкретного заболевания. Поэтому следует рассмотреть вышеописанные болезни более подробно.
Симптомы миокардита
Данное заболевание характеризуется воспалением миокарда и проявляется спустя пару недель после гриппа. Имеет следующие признаки:
- повышается температура;
- организм ослаблен;
- наличие тупых болей в области грудины;
- нижние конечности могут отекать;
- потливость;
- возможны сбои работе сердца, которые возникают не только при физических нагрузках, но и в состоянии покоя.
Если у пациента появились данные признаки, то ему необходимо немедленно посетить врача. При своевременном начале лечения удается полностью устранить последствия заболевания.
Терапия при миокардите носит симптоматический характер. Широко применяются антибиотики и противовоспалительные средства. В качестве вспомогательных медикаментов могут использоваться фитопрепараты.
Острый миокардит требует соблюдения постельного режима и правильного питания. После прохождения лечебного курса, больной должен систематически посещать врача в течение года. О возникновении любых нарушений в сердечной работе следует немедленно уведомить специалиста.
Перикардит
Заболевание характеризуется воспалением серозной оболочки органа и редко возникает как самостоятельный недуг. После гриппа наблюдаются следующие проявления перикардита:
- глубокое дыхание и наличие одышки;
- сердечный кашель, возникающий при смене положения тела;
- грудные боли;
- слабость;
- головокружение.
При стремительном развитии недуга появляются также скачки давления и повышение температуры. Присутствие данных симптомов говорит о необходимости срочной госпитализации пациента. Если же этого не сделать, то состояние больного будет постоянно ухудшаться, в результате чего может появиться сердечная недостаточность и неприятные последствия.
В наиболее запущенной стадии перикардит приводит к началу воспалительного процесса в серозной оболочке миокарда. Это сопровождается тромбообразованием, что может повлечь за собой опасность для жизни пациента.
Если терапия будет подобрана правильно, а лечение начнется своевременно, то болезнь полностью отступает уже через пару месяцев. Очень важной при этом является грамотная диагностика, поскольку заболевание нередко «маскируется» под другие сердечные недуги.
Сердечная недостаточность
Это нарушение в работе сердца, вследствие которого наблюдается недостаточное кровоснабжение тканей и органов. Заболевание характеризуется такими симптомами, как:
- вялость;
- острая или ноющая боль в груди;
- сбои сердечного ритма и усиленное сердцебиение;
- одышка;
- значительное снижение трудоспособности.
Развитие недуга происходит ввиду потери сердечной мышцей возможности нормально функционировать. Различают как острое, так и хроническое течение заболевания. Любая из форм нуждается в длительном лечении и врачебном наблюдении.
Диагностика
Если болит сердце при простуде, то специалист должен направить человека на комплексное обследование. Чтобы выявить сердечный недуг, используются стандартные методы диагностики:
- УЗИ;
- электрокардиограмма;
- компьютерная томография;
- клинические анализы.
Методики лечения
Если у пациента болит сердце после простуды, то он нуждается в срочном лечении. Терапия определяется в результате постановления точного диагноза. При этом следует участь возраст больного, его состояние, наличие патологий и степень запущенности заболевания.
Стандартная схема лечения данного недуга предполагает прием следующих препаратов:
В большинстве случаев терапия проводится в условиях стационара под врачебным присмотром. Это в частности касается пожилых пациентов.
Профилактические меры
Чтобы не допустить развития серьезных сердечных недугов, необходимо проводить профилактику простудных заболеваний. Она предполагает под собой следующие меры:
- Вакцинация. Желательно прививаться каждый год, поскольку вакцина – это средство с доказанной эффективностью против ОРВИ.
- Правила гигиены. Очень часто причиной заражения различными инфекциями становятся немытые руки. Поэтому крайне важно проводить необходимые гигиенические процедуры перед каждым приемом пищи. Вне дома можно использовать специальные спреи или же спиртовые салфетки.
- Прием противовирусных препаратов в период эпидемий также способен значительно снизить риск развития заболеваний. Касательно наиболее эффективных средств желательно проконсультироваться со специалистом.
- Заметив первые же симптомы простуды, необходимо незамедлительно начать терапию. Большинство препаратов обладают наибольшим эффектом в течение первых двух суток. Для правильного выявления заболевания следует обратиться к врачу, который определит верный курс лечения.
В случае, если человек испытывает боль в сердце при ОРВИ, ему необходим постельный режим и тщательное следование врачебным рекомендациям. Для успешного выздоровления и отсутствия осложнений необходимо правильное питание и сбалансированный сон, а также грамотная схема приема медикаментов. Именно последний пункт имеет одно из важнейших значений. После того, как пациент получил от доктора рецепт, он должен уточнить следующее:
- В какое время суток лучше принять препарат?
- Прием должен осуществляться до или после еды?
- Чем можно записать лекарство, а чем нельзя?
- Какой промежуток времени должен соблюдаться между приемами препаратов.
- Утром забыл выпить лекарство: вечером принимать двойную дозу?
- Можно ли пить таблетки натощак?
Все эти нюансы очень влияют на эффективность проводимой терапии. На повторном обследовании врачу нужно сообщать о случаях отмены препарата по причине забывчивости (если такие имели место), или о нетипичных реакциях организма, возникающих после приема лекарств. Это позволит специалисту адекватно оценить действенность терапии, и, при необходимости, сделать ее коррекцию.
Осложнения, возникшие на фоне ОРВИ, нередко касаются сердечных недугов. И речь идет не о временном недомогании, а о развитии тяжелых болезней, способных значительно ухудшить качество жизни пациента. Поэтому следует относиться к профилактике и лечению простудных заболеваний со всей серьезностью, вовремя реагируя на изменения в организме. А при наличии боли в сердце после простуды необходимо незамедлительно обратиться к специалисту.
Источник: obverse55.ru
Причины возникновения учащенного сердцебиения
- С чем связана проблема частого сердцебиения?
- Каковы причины тахикардии (учащенного сердцебиения)?
- Кто наиболее подвержен данному заболеванию?
Мало кто не испытывал на себе учащенное сердцебиение, причины которого не всегда были очевидны. Резко повышается пульс, темнеет в глазах, появляется слабость, головокружение, еще это называется приступом тахикардии.

Давайте разберемся, что же такое тахикардия? Это сбои в сердечном ритме, характеризующееся ростом частоты сокращений сердца. Она при этом увеличивается до 90 ударов за одну минуту.
Для человека норма сокращений 60-90 колебаний в минуту, при этом превышение нормы до 100 критическим не считается. У младенца более частый пульс. Примерно к возрасту пяти-шести лет этот показатель приравнивается к взрослому и опускается. Норма определяется Всемирной Организацией Здравоохранения.
С чем связана проблема частого сердцебиения?
В медицине различают две причины учащенного сердцебиения:
 Первая появляется в ответ на физическую или эмоциональную нагрузку, которую испытывает человек. Это может быть реакция на простуду или изменение температурного режима в помещении. Биение сердца может участиться при переедании, при употреблении энергетических напитков или алкоголя, а также после приема некоторых медицинских препаратов. Так наша физиология адаптируется в разных условиях.
Первая появляется в ответ на физическую или эмоциональную нагрузку, которую испытывает человек. Это может быть реакция на простуду или изменение температурного режима в помещении. Биение сердца может участиться при переедании, при употреблении энергетических напитков или алкоголя, а также после приема некоторых медицинских препаратов. Так наша физиология адаптируется в разных условиях.
Патологическая причина может обнаружиться без особых внешних раздражителей, так проявляются заболевания сердечно-сосудистой системы, а иногда и других органов. Ими могут быть пороки сердца, миокардиты, кардиосклероз, кровопотеря и инфекция. Тогда тахикардия выступает симптомом вышеперечисленных отклонений. Зачастую она бывает вызвана наследственными предрасположенностями.
Каковы причины тахикардии (учащенного сердцебиения)?
Итак, постараемся подробнее остановиться на причинах учащенного сердцебиения, не связанного с внешними физиологическими воздействиями. В этих случаях оно связано со сбоями в работе нашего организма, с проблемами со здоровьем. Если тахикардия возникает в состоянии покоя, она является симптомом именно таких проблем. Это могут быть:
 неполадки в функционировании эндокринной системы;
неполадки в функционировании эндокринной системы;- потери крови при кровотечениях, анемия;
- присутствие в организме алкоголя в большом количестве или отравление от употребления никотина;
- организм может транслировать такой симптом и при отравлении любыми другими ядами или токсинами;
- причинами иногда являются расстройство нервной системы или сложные психологические состояния;
- вегетососудистая дистония также сопровождается симптомами тахикардии;
- пониженное содержание кальция и магния в результате обезвоживания тоже влияет на сокращение сердечной мышцы;
- редкая двигательная активность, неправильный образ жизни;
- простуды и грипп всегда провоцируют частое сердцебиение.
При простудных заболеваниях и росте температуры организма, вызванных наличием инфекции, учащается сердцебиение. При этом каждые 10 ударов в минуту добавляются при повышении температуры тела даже на один градус.
Кто наиболее подвержен данному заболеванию?
Чаще всего ему подвержены те, кто страдает синдромом хронического недосыпания, к которому ведут бессонница и плохо отлаженный режим дня. В этом случае организм неполноценно отдыхает во время короткого или тревожного сна.
В эту же группу входят люди, чья жизнь превращается в сплошные стрессы, вызванные проблемами в семье и на работе. Постоянные конфликты, скандалы, сложные отношения с близкими — все это негативно сказывается на работе сердца.
 Спортсмены и люди, нагруженные непомерными физическими занятиями, тоже входят в группу риска.
Спортсмены и люди, нагруженные непомерными физическими занятиями, тоже входят в группу риска.
Это говорит о том, что нужно обязательно давать организму отдых от физических нагрузок и переключаться на другие занятия.
Отклонения в сердцебиении могут вызвать лекарственные препараты, принимаемые самостоятельно без назначения врача, в том числе и антидепрессанты, алкоголь и наркотики. Сюда же можно добавить неумеренное употребление шоколада, кофе, чая. При этом умеренное употребление этих продуктов для здоровья неопасно.
Люди, страдающие избыточным весом, тоже знакомы с этой проблемой. К ней ведет повышенный уровень холестерина, как правило, сопровождающий лишние килограммы.
Возраст имеет огромное значение: чем старше мы становимся, тем чаще приходят приступы тахикардии.
Различаются два основных вида этой болезни:
Синусовый узел — это двигатель сердечного сокращения. Импульс, образованный им, позволяет сердечной мышце сокращаться. При повышении активности этого нервного узла появляется синусовая тахикардия.
 Она проходит так: эпизод начинается и завершается постепенно, пульс превышает 90, при этом ритм остается правильным.
Она проходит так: эпизод начинается и завершается постепенно, пульс превышает 90, при этом ритм остается правильным.
Причины эктопической тахикардии кроются вне синусового узла. Она проявляется в виде приступов (пароксизмов), возникающих внезапно, продолжительностью от нескольких секунд до нескольких дней.
Итак, объединим симптомы:
- Основной признак любой из видов тахикардии — это учащенное сердцебиение, зачастую при этом отдающееся в шее и голове.
- Усиливается пульс и продолжается это более 5 минут.
- Может наблюдаться головокружение, слабость, потемнение в глазах и даже потеря сознания.
- Иногда возникают боли в груди. У некоторых пациентов появляются позывы к мочеиспусканию.
- Ухудшение общего самочувствия и качества жизни.
При появлении этих симптомов рекомендуется провести обследование у специалиста и определиться с лечением. В первую очередь нужно обратиться к кардиологу, под наблюдением которого пройти диагностику.
Диагностика может включать в себя:
- электрокардиограмму;
- суточный мониторинг ЭКГ;
- эхокардиографию;
- электрофизиологическое исследование.
 Иногда назначается аппаратное обследование. Дополнительно исследуются анализы крови и мочи, проводится диагностика гормонов щитовидной железы. Важно следить за артериальным давлением.
Иногда назначается аппаратное обследование. Дополнительно исследуются анализы крови и мочи, проводится диагностика гормонов щитовидной железы. Важно следить за артериальным давлением.
Для того чтобы оказать помощь себе или окружающим в такой ситуации до приезда доктора, необходимо:
- сконцентрироваться и успокоиться;
- проветрить комнату, открыв доступ свежему воздуху;
- расстегнуть стягивающие пуговицы и ремни;
- присесть или прилечь в удобном положении;
- принять легкое успокоительное средство;
- сделать дыхательную гимнастику;
- просто выпить водички и умыть лицо или приложить прохладный компресс;
- прикрыть глаза и слегка надавить на веки большими пальцами (можно удерживать 8-10 секунд).
Но нельзя отменять вызов доктора. Даже если вам станет лучше, необходимо узнать первопричину недуга и предотвратить последствия. Если эта проблема беспокоит вас не первый раз, то вы сами можете помочь доктору установить правильный диагноз. Для этого можно провести несложные действия самостоятельно до осмотра врача.
Соберите подробную информацию о вашем самочувствии. Для этого вспомните, что именно вы чувствовали и запишите, чтобы не забыть. Вы можете завести специальный дневник, в котором будете фиксировать состояние своего здоровья. В нем можно ставить отметки о температуре, давлении. Желательно фиксировать такие отметки утром, днем, вечером и во время самого приступа тахикардии. Измеряя пульс, можно указать какой он: ритмичный или аритмичный, слабый или полный, стабильный или нет, хорошо ли он прощупывается. Вы должны зафиксировать на бумаге, что предшествовало кризу: возможно, всплеск эмоций или стресс, или ухудшение в питании, переменчивость погодных условий.
Внимательно понаблюдайте за поведением своего организма, это поможет лечащему специалисту правильно поставить диагноз.
Не надо забывать, что здоровье часто зависит от нас самих. Чаще гуляйте на свежем воздухе, займитесь лечебной гимнастикой, желательно под присмотром личного тренера. Обратите внимание на то, как вы питаетесь, продумайте полезную для вашего здоровья диету. Пейте больше жидкости, не забывайте: чем гуще кровь, тем тяжелее сердцу перекачивать ее по кровеносной системе. Многие доктора советуют употреблять не менее полутора литров воды в день. Пользуйтесь народными методами, чтобы улучшить самочувствие, но не занимайтесь самолечением. Обязательно пройдите обследование в клинике и получите профессиональную консультацию от врача. Помните: с сердцем не шутят. Это самый важный орган в нашем организме.
Источник: 1poserdcu.ru
Боли в сердце после гриппа и простуды
Такие заболевания, как ОРВИ и ОРЗ, большинство людей не воспринимают всерьез, поскольку все методы их лечения уже давно разработаны, и никаких сюрпризов здесь быть не может. Однако это не так. Даже столь простое, на первый взгляд, заболевание, как простуда, способно дать серьезные осложнения на сердце.
Опасности
 Не стоит забывать, что провокатором таких недугов выступают вирусные инфекции, которые требуют правильного подхода в лечении. Если же заболевание не было вылечено до конца, то болезнетворные микробы не убиваются, а продолжают распространяться по организму, со временем поражая и сердечную мышцу.
Не стоит забывать, что провокатором таких недугов выступают вирусные инфекции, которые требуют правильного подхода в лечении. Если же заболевание не было вылечено до конца, то болезнетворные микробы не убиваются, а продолжают распространяться по организму, со временем поражая и сердечную мышцу.
Опасность такого сценария еще и в том, что даже при возникновении боли в сердце, многие пациентов не спешат обратиться к врачу. Симптомы же списываются на переутомление или нервные напряжения.
У многих пациентов, недавно переболевших простудой, возникает тяжесть в грудной клетке, затруднение дыхания и прочие неприятные симптомы. Но лишь единицы могут связать боли в области сердца после ОРВИ и респираторную инфекцию.
Исследования, проведенные Техасским научным центром, показали, что вероятность возникновения у пациента сердечного приступа на фоне гриппа повышается на 30%. Инфекция и вирус способны привести к интоксикации внутренних органов. Подобные условия требуют от организма работы в усиленном режиме, в результате чего и появляется опасность возникновения сердечных недугов.
У большинства пациентов во время простуды отмечаются следующие изменения в сердце:
- наличие глухих тонов;
- тахикардия.
В случае с ангиной также возможны осложнения. Не зря данное заболевание лечится антибиотиками и требует постельного режима. Перенося его на ногах, пациент в значительной степени рискует своим здоровьем.
Как влияет грипп на сердечно-сосудистую систему
К сожалению, после гриппа боль в сердце – это не редкость. И она может свидетельствовать о развитии целого ряда патологий. Гриппозная инфекция способна оказывать негативное влияние на сердечную мышцу такими путями:
- Грипп провоцирует скопление в клетках фибрина (этот белок приводит к свертыванию крови, и в больших количествах может вызывать тромбообразование);
- В результате инфекции наблюдается увеличение концентрации цитокинов, что способно вызвать нарушение функции сосудистых стенок;
- При недостаточном количестве кислорода сердце начинает усиленно работать, что способно вызвать тахикардию и ряд других сбоев в работе сердечной мышцы;
- Вследствие ОРВИ нарушается нормальная работа иммунной системы, в результате чего могут появляться перекрестные реакции. Это приводит к возможности выработки иммунитета против собственных клеток организма.
- При развитии бактериальной инфекции на фоне гриппа в значительной степени возрастает вероятность воспаления сердечной мышцы. Нередко к таким последствиям приводит стрептококковая ангина.
- Вирус гриппа способен нарушать процесс липидного обмена, вызывая появление атеросклеротических бляшек.
- Даже банальный психологический стресс, возникающий на фоне вирусных заболеваний, создает дополнительную нагрузку на сердце, формируя благоприятные условия для последующего его поражения.
Какие осложнения на сердце может дать грипп
 Грипп является одним из наиболее опасных вирусных недугов. Он чаще других сходных заболеваний дает осложнения на сердце. В большинстве случаев при этом происходят изменения в работе миокарда, вызывающие сбои в функционировании всего органа. При неправильном или неполном лечении вирус гриппа способен проникать в глубокие слои сердечной мышцы, провоцируя развитие в ней воспалительного процесса.
Грипп является одним из наиболее опасных вирусных недугов. Он чаще других сходных заболеваний дает осложнения на сердце. В большинстве случаев при этом происходят изменения в работе миокарда, вызывающие сбои в функционировании всего органа. При неправильном или неполном лечении вирус гриппа способен проникать в глубокие слои сердечной мышцы, провоцируя развитие в ней воспалительного процесса.
Наиболее частыми осложнениями гриппа являются следующие заболевания:
- миокардит;
- сердечная недостаточность в хронической или острой форме;
- перикардит.
Симптомы боли в сердце после гриппа зависят от конкретного заболевания. Поэтому следует рассмотреть вышеописанные болезни более подробно.
Симптомы миокардита
Данное заболевание характеризуется воспалением миокарда и проявляется спустя пару недель после гриппа. Имеет следующие признаки:
- повышается температура;
- организм ослаблен;
- наличие тупых болей в области грудины;
- нижние конечности могут отекать;
- потливость;
- возможны сбои работе сердца, которые возникают не только при физических нагрузках, но и в состоянии покоя.
Если у пациента появились данные признаки, то ему необходимо немедленно посетить врача. При своевременном начале лечения удается полностью устранить последствия заболевания.
 Терапия при миокардите носит симптоматический характер. Широко применяются антибиотики и противовоспалительные средства. В качестве вспомогательных медикаментов могут использоваться фитопрепараты.
Терапия при миокардите носит симптоматический характер. Широко применяются антибиотики и противовоспалительные средства. В качестве вспомогательных медикаментов могут использоваться фитопрепараты.
Острый миокардит требует соблюдения постельного режима и правильного питания. После прохождения лечебного курса, больной должен систематически посещать врача в течение года. О возникновении любых нарушений в сердечной работе следует немедленно уведомить специалиста.
Перикардит
Заболевание характеризуется воспалением серозной оболочки органа и редко возникает как самостоятельный недуг. После гриппа наблюдаются следующие проявления перикардита:
- глубокое дыхание и наличие одышки;
- сердечный кашель, возникающий при смене положения тела;
- грудные боли;
- слабость;
- головокружение.
При стремительном развитии недуга появляются также скачки давления и повышение температуры. Присутствие данных симптомов говорит о необходимости срочной госпитализации пациента. Если же этого не сделать, то состояние больного будет постоянно ухудшаться, в результате чего может появиться сердечная недостаточность и неприятные последствия.
 В наиболее запущенной стадии перикардит приводит к началу воспалительного процесса в серозной оболочке миокарда. Это сопровождается тромбообразованием, что может повлечь за собой опасность для жизни пациента.
В наиболее запущенной стадии перикардит приводит к началу воспалительного процесса в серозной оболочке миокарда. Это сопровождается тромбообразованием, что может повлечь за собой опасность для жизни пациента.
Если терапия будет подобрана правильно, а лечение начнется своевременно, то болезнь полностью отступает уже через пару месяцев. Очень важной при этом является грамотная диагностика, поскольку заболевание нередко «маскируется» под другие сердечные недуги.
Сердечная недостаточность
Это нарушение в работе сердца, вследствие которого наблюдается недостаточное кровоснабжение тканей и органов. Заболевание характеризуется такими симптомами, как:
- вялость;
- острая или ноющая боль в груди;
- сбои сердечного ритма и усиленное сердцебиение;
- одышка;
- значительное снижение трудоспособности.
Развитие недуга происходит ввиду потери сердечной мышцей возможности нормально функционировать. Различают как острое, так и хроническое течение заболевания. Любая из форм нуждается в длительном лечении и врачебном наблюдении.
Диагностика
Если болит сердце при простуде, то специалист должен направить человека на комплексное обследование. Чтобы выявить сердечный недуг, используются стандартные методы диагностики:
- УЗИ;
- электрокардиограмма;
- компьютерная томография;
- клинические анализы.
Методики лечения
Если у пациента болит сердце после простуды, то он нуждается в срочном лечении. Терапия определяется в результате постановления точного диагноза. При этом следует участь возраст больного, его состояние, наличие патологий и степень запущенности заболевания.
Стандартная схема лечения данного недуга предполагает прием следующих препаратов:

В большинстве случаев терапия проводится в условиях стационара под врачебным присмотром. Это в частности касается пожилых пациентов.
Профилактические меры
Чтобы не допустить развития серьезных сердечных недугов, необходимо проводить профилактику простудных заболеваний. Она предполагает под собой следующие меры:
- Вакцинация. Желательно прививаться каждый год, поскольку вакцина – это средство с доказанной эффективностью против ОРВИ.
- Правила гигиены. Очень часто причиной заражения различными инфекциями становятся немытые руки. Поэтому крайне важно проводить необходимые гигиенические процедуры перед каждым приемом пищи. Вне дома можно использовать специальные спреи или же спиртовые салфетки.
- Прием противовирусных препаратов в период эпидемий также способен значительно снизить риск развития заболеваний. Касательно наиболее эффективных средств желательно проконсультироваться со специалистом.
- Заметив первые же симптомы простуды, необходимо незамедлительно начать терапию. Большинство препаратов обладают наибольшим эффектом в течение первых двух суток. Для правильного выявления заболевания следует обратиться к врачу, который определит верный курс лечения.

В случае, если человек испытывает боль в сердце при ОРВИ, ему необходим постельный режим и тщательное следование врачебным рекомендациям. Для успешного выздоровления и отсутствия осложнений необходимо правильное питание и сбалансированный сон, а также грамотная схема приема медикаментов. Именно последний пункт имеет одно из важнейших значений. После того, как пациент получил от доктора рецепт, он должен уточнить следующее:
- В какое время суток лучше принять препарат?
- Прием должен осуществляться до или после еды?
- Чем можно записать лекарство, а чем нельзя?
- Какой промежуток времени должен соблюдаться между приемами препаратов.
- Утром забыл выпить лекарство: вечером принимать двойную дозу?
- Можно ли пить таблетки натощак?
Все эти нюансы очень влияют на эффективность проводимой терапии. На повторном обследовании врачу нужно сообщать о случаях отмены препарата по причине забывчивости (если такие имели место), или о нетипичных реакциях организма, возникающих после приема лекарств. Это позволит специалисту адекватно оценить действенность терапии, и, при необходимости, сделать ее коррекцию.
Осложнения, возникшие на фоне ОРВИ, нередко касаются сердечных недугов. И речь идет не о временном недомогании, а о развитии тяжелых болезней, способных значительно ухудшить качество жизни пациента. Поэтому следует относиться к профилактике и лечению простудных заболеваний со всей серьезностью, вовремя реагируя на изменения в организме. А при наличии боли в сердце после простуды необходимо незамедлительно обратиться к специалисту.
Источник: mirkardio.ru
Учащенный пульс при простуде – стоит ли беспокоиться?
Тахикардия может проявиться как один из симптомов простудного заболевания. Она являет собой ускорение сердцебиения, и может привести к серьезным последствиям. Поэтому от симптома нужно избавляться как можно скорее, начав курс лечения ОРВИ.
Причины возникновения
Причины тахикардии при ОРВИ исследуются по сегодняшний день, ведь такой симптом провоцирует развитие осложнений, связанных с функционированием сердечно-сосудистой системы.

Причиной учащение пульса могут быть особенности течения ОРВИ такие, как:
- Лихорадка. Повышение температуры тела почти всегда сопровождает течение ОРВИ. Работа сердечно-сосудистой системы определенным образом зависит от температуры тела. На каждый увеличенный 1 С°, сердцебиение ускоряется на 10 уд. в мин. Такая особенность организма позволяет ускорить транспортировку защитных антител к месту поражения вирусом. Также высокий пульс позволяет быстрее вывести продукты обмена микроорганизмов, которые являются токсическими.
Если простуда сопровождается гнойно-воспалительным процессом, может значительно повыситься пульс, что также является защитной реакцией организма. Если частота сердцебиения составляет до 110 уд. в мин., не стоит переживать.
- Передозировка кофеином. В период течения простудного заболевания рекомендовано пить много жидкости, особенно горячей. Поэтому больные часто переусердствуют с количеством выпитого горячего чая, который также имеет в составе кофеин, поэтому способен участить сердцебиение.
- Обезвоживание организма. Если не обеспечить больному обильное питье, у него может образоваться обезвоживание. Это происходит из-за высокой температуры, провоцирующей потоотделение. Когда в организме мало жидкости, крови в сосудах также становится меньше, а ее вязкость увеличивается. Чтобы обеспечить нормальный приток крови к органам, сердцу приходится чаще биться, чтобы «гонять» ее по организму.
В таком случае тахикардия проявляется ускоренным, но не усиленным сердцебиением. Давление в артериях понижается, что делает картину обезвоживания еще страшнее.
Возможные осложнения
Кроме физиологических особенностей течения простудного заболевания тахикардию при ОРВИ могут спровоцировать и другие причины. Среди них можно выделить:
- Патогенные микроорганизмы проникают к внутренним органам, нередко к сердцу. Их деятельность нарушает работу органа, что, собственно, вызывает тахикардию. Одним из таких заболеваний является миокардит, симптомы которого заставляют больного думать, что это просто простуда. При воспалении сердечной мышцы у человека поднимается температура, учащается пульс, появляются слабость, усталость и ломота в теле, одышка и колющие боли в районе сердца.
- Обострение других болезней. Наличие заболеваний сердечно-сосудистой системы, например гипертонии, может спровоцировать тахикардию и значительно повысить давление. В таком случае необходим прием жаропонижающих препаратов. Также следует снизить давление антигипертензивным средством короткого действия: Каптоприл, Фуросемид и др.

Диагностика
Диагностировать тахикардию можно измерив пульс — если он составляет 90 и более ударов в минуту, говорят о тахикардии. Часто она при простуде сопровождается такими симптомами:
- общая слабость и недомогание;
- ломота в суставах и теле;
- повышенная потливость;
- озноб;
- отсутствие аппетита;
- бессонница;
- головная боль;
- слезоточивость и резь в глазах;
- покраснение слизистой оболочки горла, першение или боль;
- насморк;
- увеличение лимфатических узлов.
При подозрении на развитие сердечных патологий на фоне ОРВИ доктор дополнительно назначает диагностику сердечно-сосудистой системы которая включает:
- Анализы. В первую очередь назначается проведение анализа крови и мочи. Это позволяет выявить вирусную инфекцию, если она является причиной повышения пульса. Также анализ крови позволяет определить другие заболевания крови, не связаны с патогенными микроорганизмами.
- Электрокардиограмма. Позволяет определить тип и степень нарушения работы сердца. Точный и популярный метод.
- МРТ. Процедура проводит исследование сосудов головного мозга. Позволяет выявить нарушения работы центральной нервной системы вследствие тахикардии. Проводится обследование сердца, если простуда долго не проходит.
Лечение
Чтобы избавиться от нарушений ритма сердца при простудных заболеваниях, необходимо в первую очередь уничтожить вирус, спровоцировавший ОРВИ. При лечении простуды рекомендуется:
- Соблюдать постельный режим.
- Обильное питье. Лучше всего пить лечебные травяные отвары и чаи. Также полезны горячие компоты и морсы. Ну а теплое молоко с медом даже не нужно рекламировать.
- Если температура тела поднимается выше 38,5 градусов, назначаются жаропонижающие: Парацетамол, Нимесулид, Ибупрофен и др.;
- Принимать противовирусные для уничтожения инфекции: Амиксин, Эргоферон, Панавир и др.;
- Сосудосуживающие против насморка: Тетризолин, Циннабсин, Ксилометазолин, Нафтизин и др.
- Полоскание горла. Для этого используют соляной раствор, отвар ромашки или календулы.
- Лечение кашля. Доктор выписывает препараты в зависимости от характера кашля.

Если тахикардия возникла при простуде вследствие обострения заболеваний сердечно-сосудистой системы, необходимо проводить параллельную терапию патологий сердца. Врач назначит курс, в котором могут быть следующие медикаменты:
- бета-блокаторы от гипертонии: Пропранолол, Метопролол, Эсмолол и др.;
- антиоксиданты для нормализации кровообращения: Мексикор, Билобил и другие средства на основе Гинкго Билоба;
- гликозиды, восстанавливающие нормальную работу сердца: Дигитоксин, Дигоксин, Целанид и др.
Профилактика
В первую очередь необходимо уберечься от заражения ОРВИ, а для этого нужно:
- принимать препараты для повышения иммунитета;
- выполнять физические упражнения, делать зарядку;
- регулярно мыть и проветривать жилое помещение;
- соблюдать режим дня, спать не менее 8 часов в сутки;
- постоянно мыть руки;
- добавить в рацион чеснок;
- избегать пребывания в людных местах.
Ну а чтобы предотвратить тахикардию при простуде, нужно придерживаться простых правил, а именно:
- отказаться от жирной и острой пищи;
- отказаться от кофе и крепкого чая;
- отказаться от курения;
- сократить нагрузку на сердце (в период течения болезни сделать паузу в занятиях спортом).
Таким образом, не стоит предвзято относиться к тахикардии при ОРВИ, и принимать ее за очередной несерьезный симптом. Чтобы предотвратить развитие осложнений в виде патологий сердечно-сосудистой системы, необходимо как можно скорее начать лечение вирусной инфекции, и следить за нарушениями в работе сердца.
Источник: serdce.biz
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.