Операция аортокоронарного (АКШ), коронарного шунтирование сердца – это такое хирургическое вмешательство на сердце, цель которого – восстановление нарушенного из-за атеросклероза кровотока в коронарных сосудах, что должно нормализовать сократительную функцию миокарда и кровообращение в питающих его сосудах.
Шунтирование сердца
Целью операции шунтирования сердца является восстановление нормального кровообращения в коронарных сосудах путем создания дополнительного пути в обход очага повреждения. Для создания добавочного пути кровотока берут здоровую артерию/вену пациента.
В качестве шунта (от англ. shunt – ответвление) применяются аутовены и аутоартерии (т. е. собственные кровеносные сосуды), берут:
- грудную артерию – долговечный шунт, верхняя часть остается естественным образом прикрепленной к грудной артерии, а нижний конец подшивается к миокарду;
- лучевую артерию – подшивают в аорте и коронарному сосуду;
- подкожную вену бедра – один конец подшивается в аорте, другой – к миокарду.
При проведении операции может быть установлено несколько шунтов. Количеством установленных шунтов, видом патологии сердца определяется, сколько длится вмешательство при операции шунтирования. Число шунтов не зависит от тяжести заболевания и определяется особенностями нарушения кровотока в коронарных сосудах.
Шунтирование проводится под наркозом, длительность вмешательства зависит от сложности, в среднем составляет 3-6 часов. Дыхание осуществляется через дыхательную трубку, которую устанавливают в трахею. По трубке подают воздушную смесь, в мочевой пузырь ставят катетер для отведения мочи.
Показания к шунтированию
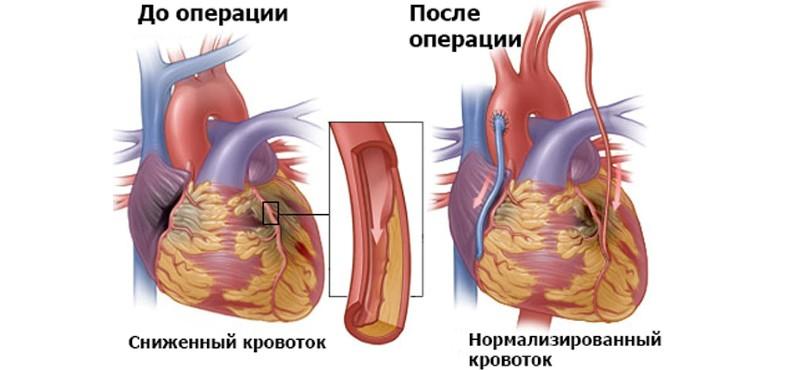
Показанием к шунтированию служит сужение коронарных сосудов из-за атеросклеротических отложений или спазма, и вызванное этим нарушение кровообращения в миокарде.
Шунтирование делают для уменьшения ишемии миокарда, устранения приступов стенокардии, улучшения трофики миокарда – поступления питательных веществ, насыщения кислородом.
Назначают шунтирование, если обнаруживаются:
- нарушение проходимости левого ствола коронарной артерии;
- множественные сужения коронарных сосудов в удаленных (дистальных) отделах;
- нарушение коронарного кровотока в сочетании с левожелудочковой аневризмой или нарушением работы сердечных клапанов;
- безрезультативность ангиопластики, стентирования.
Обширные очаги поражения в сердце развиваются после инфаркта миокарда, что делает операцию коронарного шунтирования лучшим способом, помогающим решить проблему восстановления кровообращения после приступа, и такое вмешательство желательно сделать, как можно быстрее.
Больной госпитализируется за 5-7 дней до проведения шунтирования. За эти дни он проходит полное обследование, осваивает методики глубокого дыхания и откашливания, которые требуются в восстановительный период.
Статистика
Существует 30-летний опыт наблюдения больных, перенесших такое оперативное вмешательство, как шунтирование сосудов сердца, и статистические данные, показывающие, сколько живут после АКШ, что влияет на выживаемость, и какие осложнения это вмешательство может вызвать.
- Выживаемость после шунтирования составляет
- 10-летняя – 77%;
- 20-летняя – 40%;
- 30-летняя – 15%.
- Летальность АКШ
- при плановом проведении – 0,2%;
- при срочном проведении – 7%;
- Осложнения
- инфаркт миокарда периоперационный (на операционном столе — непосредственно перед операцией, во время проведения, после нее) – при плановых операциях 0,9%;
- энцефалопатия (сосудистое нарушение мозга):
- плановые операции – 1,9%
- срочные – 7%.
По данным статистики, после операции шунтирования на сердце люди доживают до 90-летнего возраста и более, и, по отзывам бывших пациентов, чувствуют себя нисколько не хуже, чем их сверстники, не подвергавшиеся АКШ.
Сколько стоит коронарное шунтирование сердца в Москве:
- первичная операция
- АКШ с искусственным кровообращением (ИК) – от 29500 до 735000 руб.;
- АКШ без использования ИК – от 29500 до 590000 руб.;
- повторная АКШ – от 165000 до 780000 руб.
В Германии операцию аортокоронарного шунтирования сердца делают с 1964 года, как наиболее эффективный способ вернуть больного к полноценной активной жизни. Операция коронарного шунтирования сосудов сердца – это высокотехнологичное дорогостоящее вмешательство.
Операция шунтирования сердца сокращает срок реабилитации, но стоимость ее довольно высока, и обойдется такое вмешательство в 20000 — 30000 евро, что нужно дополнить еще 4000 евро – это цена предварительного обследования.
Способы шунтирования
К основным способам проведения аортокоронарного шунтирования относятся:
- операция на открытом сердце с использованием кардиоплегии – комплекса мер для жизнеобеспечения организма — аппарата искусственного сердца (АИС) и искусственной вентиляции (ИВ).
- операция на работающем сердце – эндоскопическое вмешательство;
- АКШ с использованием ИК;
- АКШ без ИК.
Шунтирование открытого сердца
При шунтировании на открытом сердце после введения пациента в глубокий сон выполняют операцию:
- делают разрез на коже над грудиной;
- с помощью хирургических инструментов получают доступ к миокарду;
- подключают устройство, обеспечивающее циркуляцию крови и дыхание в организме;
- затем производят остановку миокарда, чтобы предельно аккуратно пришить шунт к коронарной артерии;
- с помощью электрического импульса заставляют вновь сокращаться сердечную мышцу;
- устройства ИВ, АИС отключают только после того, как восстановился синусовый ритм сердца;
- рану на груди сшивают, устанавливают временно дренажную трубку.
Послеоперационный шов на груди полностью заживает через 3, 5 месяца. Раньше этого времени нельзя делать резких движений, допускать сдавливания грудины.
Операция на работающем сердце
Менее травматично для организма шунтирование, не требующее вскрытия грудной клетки:
- АКШ на бьющемся сердце;
- малоинвазивная АКШ.
При проведении этих эндоскопических операций не требуется применения ИА, АИС. Во время вмешательства не производится остановки сердца для подшивания шунтов. Инструменты для эндоскопического вмешательства вводятся через небольшие разрезы в стенке грудной клетки в межреберье. Через минидоступ вводится ранорасширитель, уменьшающий сократительную активность сердца.
Для того чтобы процедура подшивания шунта прошла успешно, используют механические приспособления, которые фиксируют и максимально обездвиживают место, где производится вмешательство. Длится шунтирование 1-2 часа, и больной уже через неделю может выписываться домой.
К преимуществам шунтирования из минидоступа относится малая травматичность, так как целостность костей не нарушается, и есть возможность проводить его без использования системы искусственного кровообращения. Как показывает статистика, спустя 6 месяцев после шунтирования с использованием ИК у 24% пациентов отмечается снижение интеллекта.
Реабилитация
После операции больного переводят в отделение реанимации, где в течение необходимого времени осуществляется мониторинг работы сердца. При благоприятном послеоперационном восстановлении через 3-4 дня больного переводят из реанимации в палату.
Продолжительный период реабилитации требуется после операции на открытом сердце. Кроме того, операция шунтирования сердца устраняет последствия атеросклероза, а не причину нарушения кровотока в сосудах, питающих сердце.
Это означает, что для успешного восстановления после операции необходимо:
- пожизненное соблюдение диеты;
- полный отказ от курения;
- исключение самолечения;
- легкий труд;
- посильная физическая нагрузка, прогулки – ежедневно преодолевать спокойным шагом 1- 2 км.
После операции больные должны ежедневно принимать:
- аспирин для снижения риска тромбообразования — Кардиомагнил;
- статины, чтобы контролировать холестерин — Зокор;
- бета-блокаторы для регуляции сердечного ритма — Конкор;
- ингибиторы АПФ – Эналоприл.
После шунтирования необходимо постоянно контролировать:
- артериальное давление – должно в среднем составлять около 140/90 мм рт. ст.;
- общий холестерин – не превышать 4,5 ммоль/л;
- вес должен соответствовать формуле – две последние цифры роста (см) минус 10% от двух последних цифр роста (в см).
Последствия
Прогнозировать, сколько проживет больной после операции по шунтированию на открытом сердце, сложно даже опытному врачу, но в среднем живут после первого АКШ 17,5 лет. Выживаемость зависит, в том числе от состояния шунта, которые в среднем приходится заменять примерно через 10 лет, если в качестве шунта использовалась артерия.
Последствием оперативного вмешательства на сердце могут стать:
- осложнения со стороны сердечнососудистой системы:
- сердечная недостаточность;
- флебит;
- аритмия;
- несердечные осложнения:
- пневмония;
- спаечный процесс в грудной клетке;
- инфекция;
- почечная недостаточность;
- легочная недостаточность.
Рецидивы ишемической болезни сердца в первый послеоперационный год отмечаются у 4-8% больных, перенесших шунтирование. Обострения возникают из-за отсутствия проходимости (окклюзии) на участке шунтирования.
Чаще всего окклюзия отмечается при установке аутовенозных шунтов, артериальные шунты реже подвергаются окклюзии. 50% аутовенозных шунтов подвергается окклюзии через 10 лет. Артериальные шунты сохраняют проходимость 10-15 лет.
По статистике коронарное шунтирование значительно улучшает качество жизни. Симптомы атеросклероза не появляются вновь у 85% прооперированных пациентов.
Источник: flebos.ru
Инвалидность после шунтирования сосудов сердца
Группу инвалидности во всех случаях дает врачебная комиссия. Врачи устанавливают стойкую утрату трудоспособности на основании предоставленных документов и осмотра больного. Шунтирование сердца может быть поводом для того, чтобы направить пациента на такую комиссию. Для этого лечащий врач должен заполнить посыльный лист.
После проведения шунтирования сосудов сердца инвалидность получает только 7-8% пациентов. Чаще всего дают временную инвалидность (сроком на 12 месяцев). Через год утрату трудоспособности необходимо будет вновь подтверждать.
На первую группу инвалидности могут претендовать пациенты с:
частыми приступами стенокардии; симптомами застойной сердечной недостаточности; выраженной функциональной недостаточностью сердца.
Вторая группа назначается после операции АКШ, если:
есть сердечная недостаточность I-II функционального класса; ежедневно происходят приступы стенокардии.
Группа может быть «рабочей». То есть пациент может трудоустроиться при условии хорошей толерантности к физической нагрузке.
Третью группу могут дать, если есть умеренные нарушения функции сердца, мешающие выполнять привычную работу. В этом случае устанавливают ограничения трудовой деятельности.
Внимание! Информация на сайте представлена специалистами, но носит ознакомительный характер и не может быть использована для самостоятельного лечения. Обязательно проконсультируйтесь врачом!
Аортокоронарное шунтирование (АКШ) – это операция на сосудах сердца, которую проводят с целью восстановления кровотока в коронарном русле. Восстановление тока крови, в свою очередь, обеспечивает нормализацию трофики и сократительной активности миокарда.
Основным показанием к проведению шунтирования сосудов сердца является ишемическая болезнь сердца (ИБС). Но такую операцию делают далеко не всем больным ИБС, а лишь тем, кто имеет конкретные показания.
Отзыв нашей читательницы Виктории Мирновой
Недавно я прочитала статью, в которой рассказывается о препарате Холедол для чистки сосудов и избавления от ХОЛЕСТЕРИНА. Данный препарат улучшает общее состояние организма, нормализует тонус вен, препятствует отложению холестериновых бляшек, очищает кровь и лимфу, а также защищает от гипертонии, инсультов и инфарктов.
Я не привыкла доверять всякой информации, но решила проверить и заказала упаковку. Изменения я заметила уже через неделю: постоянные боли в сердце, тяжесть, скачки давления мучившие меня до этого — отступили, а через 2 недели пропали совсем. Попробуйте и вы, а если кому интересно, то ниже ссылка на статью.
Данное вмешательство может быть использовано с целью лечения заболевания у пациентов, которые:
 страдают от проявлений стенокардии, не поддающихся медикаментозной коррекции; имеют прогностически крайне неблагоприятное сужение коронарного русла (на уровне основных ветвей – 75 % просвета и более, при условии проходимости дистальных отделов), выявленное объективными методами; имеют сохранную сократительную способность миокарда (фракция выброса левого желудочка – 40 % и более), что также подтверждено объективными методами.
страдают от проявлений стенокардии, не поддающихся медикаментозной коррекции; имеют прогностически крайне неблагоприятное сужение коронарного русла (на уровне основных ветвей – 75 % просвета и более, при условии проходимости дистальных отделов), выявленное объективными методами; имеют сохранную сократительную способность миокарда (фракция выброса левого желудочка – 40 % и более), что также подтверждено объективными методами.
Наиболее информативным методом, позволяющим узнать насколько сужены просветы коронарных артерий, является коронароангиография. А наиболее информативным методом, позволяющим узнать, сколько составляет фракция выброса левого желудочка, является ультразвуковое исследование сердца (ЭхоКГ).
Выделяют группу специфических, а также группу общих противопоказаний к выполнению данного оперативного вмешательства.
 К специфическим противопоказаниям относят:
К специфическим противопоказаниям относят:
поражение стенозирующим процессом всех коронарных артерий; значение фракции выброса левого желудочка ниже показателя 40 %; наличие клиники застойной сердечной недостаточности.
К общим противопоказаниям относят:
декомпенсацию сердечной деятельности. крайне тяжелые сопутствующие заболевания (онкология, почечная недостаточность и т.д.); критическое состояние больного, требующее проведения реанимационных мероприятий.
Лишь после исключения наличия противопоказаний к проведению вмешательства можно планировать операцию.
Техника аортокоронарного шунтирования
Предоперационная подготовка больного в обязательном порядке включает полный спектр исследований кардиологического профиля. Как правило, пациенты в плановом порядке госпитализируются в стационар, на прохождение всех диагностическим мероприятий уходит несколько дней (в среднем 5-7), после чего можно назначать точную дату операции.
 В день перед запланированным вмешательством пациенту разрешен завтрак и обед, на ужин возможно только принятие жидкости. После 24.00 категорически исключается прием любой жидкости и пищи. Никакой другой специальной подготовки от больного не требуется.
В день перед запланированным вмешательством пациенту разрешен завтрак и обед, на ужин возможно только принятие жидкости. После 24.00 категорически исключается прием любой жидкости и пищи. Никакой другой специальной подготовки от больного не требуется.
В классическом варианте своего исполнения АКШ является технически сложной и довольно травматичной для организма больного операцией. Именно поэтому на сегодняшний день существует несколько модификаций данного вмешательства, созданных для того, чтобы снизить травматичность операции и в то же время повысить ее эффективность.
Рассмотрим классический вариант коронарного шунтирования сосудов сердца на примере наложения шунта между аортой и передней межжелудочковой артерией.
 Анестезиологическое обеспечение данной операции подразумевает необходимость введения пациента в состояние наркоза. Для обеспечения доступа к сердцу выполняется вскрытие грудной клетки путем срединной стернотомии. Производится продольный разрез мягких тканей по срединной линии, далее выполняют распил грудины и уже после – вскрытие полости перикарда.
Анестезиологическое обеспечение данной операции подразумевает необходимость введения пациента в состояние наркоза. Для обеспечения доступа к сердцу выполняется вскрытие грудной клетки путем срединной стернотомии. Производится продольный разрез мягких тканей по срединной линии, далее выполняют распил грудины и уже после – вскрытие полости перикарда.
Параллельно с обеспечением доступа к сердцу выполняют забор сосуда, который будет выполнять функцию шунта. В роли шунта могут быть использованы:
поверхностные вены нижних конечностей; лучевая артерия; внутренняя грудная артерия.
Параллельный забор сосуда выполняют лишь в первых двух случаях. А если роль шунта будет выполнять внутренняя грудная артерия, то доступ к ней обеспечивает само вскрытие грудной клетки.
После обеспечения доступа к сердцу и его магистральным сосудам выполняется ряд манипуляций, обеспечивающих кардиоплегию и подключение аппарата искусственного кровообращения (АИК). Кардиоплегия – это остановка сердца, вызываемая специальными методами, с целью защиты миокарда на время проведения вмешательства.
Для чистки СОСУДОВ, профилактики тромбов и избавления от ХОЛЕСТЕРИНА — наши читатели пользуются новым натуральным препаратом, который рекомендует Елена Малышева. В состав препарат входит сок черники, цветы клевера, нативный концентрат чеснока, каменное масло, и сок черемши.
 Выполнять хирургические манипуляции на сердце, находящемся в состоянии покоя, намного безопаснее, чем на работающем органе. Хотя последний вариант также не исключен, о чем мы расскажем немного позже. АИК будет выполнять работу сердца во время действующей кардиоплегии. Этот аппарат обеспечивает циркуляцию крови по телу пациента, а также насыщение ее кислородом.
Выполнять хирургические манипуляции на сердце, находящемся в состоянии покоя, намного безопаснее, чем на работающем органе. Хотя последний вариант также не исключен, о чем мы расскажем немного позже. АИК будет выполнять работу сердца во время действующей кардиоплегии. Этот аппарат обеспечивает циркуляцию крови по телу пациента, а также насыщение ее кислородом.
Приступая к следующему этапу, в распоряжении хирурга уже должен находится сосуд, который будет выполнять роль шунта. Накладывается анастомоз между сосудом-шунтом и передней межжелудочковой артерией в зоне, расположенной дистальнее места критического сужения. Наложение анастомоза подразумевает сшивание двух сосудов таким образом, чтобы сообщение между ними смогло обеспечить ток крови в нужном направлении.
Далее сердце пациента выводят из состояния кардиоплегии и уже в условиях сокращающегося органа накладывают анастомоз между проксимальным концом шунта и восходящей частью аорты.
 Шунт готов – он соединяет собственно аорту и переднюю межжелудочковую артерию, обеспечивая беспрепятственный ток крови к миокарду.
Шунт готов – он соединяет собственно аорту и переднюю межжелудочковую артерию, обеспечивая беспрепятственный ток крови к миокарду.
После наложения анастомозов выключают АИК. Операционные разрезы послойно ушивают, дренируют перикардиальную полость, сшивают грудину и мягкие ткани грудной клетки.
Выше были перечислены основные этапы шунтирования сосудов сердца. Сразу же следует сказать, что существует еще одна операция, производная от аортокоронарного шунтирования – маммарокоронарное шунтирование (МКШ).
Она отличается технически на 2, 4 и 5 этапах:
выделяется внутренняя грудная артерия (но она не отсекается); создается анастомоз между ее дистальным концом и коронарной артерией дистальнее места критического сужения; нет необходимости в наложении проксимального анастомоза, так как внутренняя грудная артерия не отсекалась.
Следовательно, при выполнении маммарокоронарного шунтирования источником кровоснабжения будет служить подключичная артерия, из которой берет свое начало внутренняя грудная артерия.
Также следует отметить, что сегодня при проведении таких операций довольно часто накладывают не один шунт, а несколько. Ниже проиллюстрированы примеры наложения одного, двух, трех и даже четырех шунтов.

В первом случае произведено МКШ: дистальный конец внутренней грудной артерии вшит в сегмент коронарного русла.
Наши читатели рекомендуют!
Многие наши читатели для ЧИСТКИ СОСУДОВ и снижения уровня ХОЛЕСТЕРИНА в организме активно применяют широко известную методику на основе семен и сока Амаранта, открытую Еленой Малышевой. Советуем обязательно ознакомиться с этой методикой.
Читать о новой методике Малышевой…
 Во втором случае произведено МКШ и АКШ: внутренняя грудная артерии вшита в коронарное русло, кроме того, отдельный шунт соединяет аорту и еще один сегмент коронарного русла. В третьем случае также выполнено МКШ и АКШ, при этом к внутренней грудной артерии подшит дополнительный сосуд, шунтирующий еще один сегмент коронарного русла. И в последнем случае мы видим целых четыре шунта: два простых аортокоронарных и два сочетанных маммарокоронарных, по аналогии с третьей картинкой.
Во втором случае произведено МКШ и АКШ: внутренняя грудная артерии вшита в коронарное русло, кроме того, отдельный шунт соединяет аорту и еще один сегмент коронарного русла. В третьем случае также выполнено МКШ и АКШ, при этом к внутренней грудной артерии подшит дополнительный сосуд, шунтирующий еще один сегмент коронарного русла. И в последнем случае мы видим целых четыре шунта: два простых аортокоронарных и два сочетанных маммарокоронарных, по аналогии с третьей картинкой.
Усовершенствованные модификации
Рассмотрим две основные модификации коронарного шунтирования сосудов сердца, которые нашли наибольшее применение, тем самым расширив показания к проведению хирургического вмешательства.
Вариант с использованием эндоскопических методик
Провести шунтирование на сосудах сердца торакоскопически на сегодняшний день не представляется возможным. Но практически во всех кардиохирургических отделениях уже перешли на забор сосудов-шунтов с использованием эндоскопических техник. То есть, сосуды нижних конечностей (или верхних) забирают через небольшие разрезы. Н
ет необходимости делать разрез на всем протяжении выделяемого сосуда, как это делали раньше. Таким образом, эндоскопические методики значительно снижают общую травматичность хирургического вмешательства.
Вариант без использования АИК, предусматривающий выполнение шунтирования на работающем сердце
Такая операция является намного более сложной технически, но в настоящее время она освоена большей частью кардиохирургов. Полностью выпадает 3 этап стандартного оперативного вмешательства, при этом все остальные его этапы выполняются.
 Такой вариант проведения шунтирования, с одной стороны, является менее травматичным (исключается негативное воздействие АИК на кровеносную систему и собственно кровь), но с другой стороны, несет определенные риски ввиду своей технической сложности. Хирургами используется специальное оборудование, снижающее колебания в операционном поле, но устранить их полностью в таких условиях не представляется возможным.
Такой вариант проведения шунтирования, с одной стороны, является менее травматичным (исключается негативное воздействие АИК на кровеносную систему и собственно кровь), но с другой стороны, несет определенные риски ввиду своей технической сложности. Хирургами используется специальное оборудование, снижающее колебания в операционном поле, но устранить их полностью в таких условиях не представляется возможным.
Вмешательства без АИКа проводятся тем пациентам, которые имеют прямые противопоказания к подключению данного аппарата. При выполнении такого вмешательства анестезиологическое обеспечение требует дополнительного выполнения высокой эпидуральной анестезии.
Возможные осложнения, прогнозы и особенности реабилитации
Не существует ни одной хирургической манипуляции, которая не несла бы определенного риска осложнений, не говоря уже об обширных полостных вмешательствах. АКШ не составляет исключения из общих правил. К возможным осложнениям относят:
кровотечение в зоне операционной раны;  инфаркт миокарда; нарушение ритма или проводимости сердца; инфицирование с последующим развитием перикардита, медиастинита и т.д.; сужение шунта с последующим нарушением его функции; несостоятельность швов послеоперационной раны; формирование грубого послеоперационного рубца, возможно даже келоидного; хронические боли в оперированной зоне.
инфаркт миокарда; нарушение ритма или проводимости сердца; инфицирование с последующим развитием перикардита, медиастинита и т.д.; сужение шунта с последующим нарушением его функции; несостоятельность швов послеоперационной раны; формирование грубого послеоперационного рубца, возможно даже келоидного; хронические боли в оперированной зоне.
Исключить вероятность развития осложнений позволяет строгое соблюдение правил асептики и антисептики, а также техники выполняемого вмешательства всеми членами операционной бригады.
Немаловажную роль также играет то, как пациенты живут после АКШ, насколько внимательно они соблюдают все данные им рекомендации.
Аортокоронарное шунтирование считается прогностически благоприятной операцией, которая предполагает возможность полного восстановления утраченного ранее здоровья. Перенесшие шунтирование пациенты живут 5, 10, 15 лет и более, что зависит от множества преимущественно не связанных с операцией факторов.
 Нездоровый образ жизни, возвращение к вредным привычкам, безусловно, существенно сократят срок того, сколько проживет человек. А вот люди, которые следуют правилам назначенной диеты, принимают все необходимые лекарства, следят за своим здоровьем, без сомнения, проживут дольше.
Нездоровый образ жизни, возвращение к вредным привычкам, безусловно, существенно сократят срок того, сколько проживет человек. А вот люди, которые следуют правилам назначенной диеты, принимают все необходимые лекарства, следят за своим здоровьем, без сомнения, проживут дольше.
Средняя стоимость данного оперативного вмешательства в лечебных учреждениях Москвы и Санкт-Петербурга колеблется в довольно широком диапазоне и составляет от 83 000 до 180 000 рублей.
Восстановительный период
Пациентам после АКШ крайне важно правильно пройти восстановительный период. Сколько займет процесс реабилитации, как пациенты живут в дальнейшем – все это зависит от исходной тяжести заболевания, а также адекватности программы по восстановлению.
 Обязательными пунктами данной программы являются:
Обязательными пунктами данной программы являются:
строгое соблюдение диеты; прием медикаментов по графику; регулярное выполнение комплексов лечебной физкультуры (ЛФК) с постепенным увеличением нагрузки.
Диета назначается пациенту не только на период восстановления, но на всю жизнь. В ходе реабилитации придется соблюдать более строгие требования, далее они будут несколько смягчены. Но обязательным условием остается непрерывность и строгость соблюдения назначенной диеты. Основная ее цель – контроль уровня холестерина, а также всех групп липопротеинов крови.
 Назначаемые после вмешательства медикаменты позволяют контролировать коагуляционные свойства крови, что является важным аспектом профилактики тромбозов. Также назначаются антибиотики, как универсальное средство борьбы с инфицированием, вероятность которого никогда нельзя полностью исключить.
Назначаемые после вмешательства медикаменты позволяют контролировать коагуляционные свойства крови, что является важным аспектом профилактики тромбозов. Также назначаются антибиотики, как универсальное средство борьбы с инфицированием, вероятность которого никогда нельзя полностью исключить.
Именно прием нужных медикаментов зачастую определяет то, сколько продлится жизнь пациента.
Регулярное выполнение ЛФК обеспечит возвращение к достойному качеству жизни, возможно, даже возвращение к трудовой деятельности. Вопрос об инвалидности решается в каждом конкретном случае индивидуально. Многие пациенты ошибочно думают, что шунтирование – это всегда показание к получению инвалидности. Но это вовсе не так.
После такого вмешательства можно восстановиться в достаточной мере, вернуться к работе и активной жизнедеятельности.
Инвалидность дают лишь в тех случаях, когда пациенту по каким-либо причинам не удается успешно пройти реабилитацию, развиваются тяжелые послеоперационные осложнения, либо же есть другое, не связанное с шунтированием показание к инвалидности.
Вы все еще думаете что ВОССТАНОВИТЬ сосуды и ОРГАНИЗМ полностью невозможно!?
Вы когда-нибудь пытались восстановить работу сердца, мозга или других органов после перенесенных патологий и травм? Судя по тому, что вы читаете эту статью — вы не по наслышке знаете что такое:
часто возникают неприятные ощущения в области головы (боль, головокружение)? внезапно можете почувствовать слабость и усталость… постоянно ощущается повышенное давление… об одышке после малейшего физического напряжения и нечего говорить…
Знаете ли Вы, что все эти симптомы свидетельствуют о ПОВЫШЕНОМ уровне ХОЛЕСТЕРИНА в вашем организме? И все что необходимо — это привести холестерин в норму. А теперь ответьте на вопрос: вас это устраивает? Разве ВСЕ ЭТИ СИМПТОМЫ можно терпеть? А сколько времени вы уже «слили» на неэффективное лечение? Ведь рано или поздно СИТУАЦИЯ УСУГУБИТЬСЯ.
Правильно — пора начинать кончать с этой проблемой! Согласны? Именно поэтому мы решили опубликовать эксклюзивное интервью с главой Института Кардиологии МИНЗДРАВА России — Акчуриным Ренатом Сулеймановичем, в котором он раскрыл секрет ЛЕЧЕНИЯ повышенного холестерина. Читать интервью…
Коронарное шунтирование — это операция на сердце, при помощи которой есть возможность полностью перекрыть кровоток в артериях. Процесс достаточно сложный, длительный и болезненный.

Стоит сразу сказать, что эту операцию выдерживают не все люди. Однако без неё — ещё хуже. А именно: начинают сужаться коронарные сосуды, которые закрывают кислород. Поэтому и появляются боли возле левой груди. Тут, конечно, не нужно медлить и идти к врачу, чтобы тот назначил такую процедуру, как коронарография.
Подробно об операции
Некоторые люди, насмотревшись телевизионные передачи и прочитав форумы о шунтировании, уверены, что после операции человек в 87% случаев, становится инвалидом. Но, если пустить всё на самотёк, то может закончиться летальным исходом. Операция длится от 2-ух до 6-ти часов, в зависимости от стадии заболевания. Но перед этим доктор обязан провести множество анализов, с помощью которых специалист уже решит, проводить операцию или нет. Если у человека будет инвалидность после шунтирования, то в этом случае виновник — врач.
Итак, вначале хирург произведёт процедуру, которая называется наркоз. Далее, выделяются вены и специально подготавливают артерии, чтобы использовать их виде шунтов (проще говоря, это гибкая трубка из нейлона) .

Также хочется отметить, что существует не один вид шунтов. Опытный хирург обязан определить, какой вид трансплантатов использовать. Как показывает статистика, наиболее чаще используют «маммарию» (внутренняя грудная артерия) . Есть ещё лучевая артерия. Она может использоваться и после операции в течение 5-9 месяцев. Но не стоит пугаться, если потом будет онемение в руке или просто кожа не станет ощущать холод и тепло. Это достаточно быстро проходит. Просто не нужно наводить панику. Единственное, что страшно, так это реабилитация после коронарного шунтирования. Порой протекает мучительно.
Теперь когда закончится подшивание шунтов на операционном столе, аппарат выключается, а сердце вновь возвращается в нормальный ритм. Также врачу придётся подшить электроды и установить дренажи. Потом аккуратно зашить кожу и подкожную клетчатку. Иногда специалисты подключают кардиостимулятор к электродам. Это помогает целиком и полностью восстановить прежний ритм сердцебиения. Но человека сразу не выписывают из больницы. Необходимо будет некоторые время быть под наблюдением врачей. В среднем, это от 2 до 10 дней.
Состояние после операции. . .
Бывали случаи, когда после такой операции, как шунтирование — инвалидность давали сразу. Однако есть и те, кто отрицает данный факт. Здесь, как правило, уже решает сам врач. Но это должно быть прописано в документе. Поэтому следует пойти к участковому врачу и объяснить причину «выдачи инвалидности». Он напишет, какие документы для этого потребуется собрать. Только процесс долгий и мучительный. Вероятно, придётся побегать не 3 и даже не 4 месяца.

Теперь стоит сказать о том, как вести себя после шунтирования последующие месяцы. Надо обратить внимание на шов. Если он сухой, то есть возможность принимать душ около 8-10 минут. Если всё совсем плохо, то лучше протереть тело губкой и не стоять под напором воды. Вода конечно, должна быть тёплой, желательно пользоваться градусником, чтобы это определять. В противном случае может быть обморок. После коронарного шунтирования нужно быть чрезвычайно аккуратным. Поэтому мыть шов следует мыть обычным мылом, лучше всего детским.
Помимо этого, доктор скажет, какие лекарства принимать и обозначит время их приёма. Иногда приходится пить таблетки всю жизнь. Очень важно соблюдать дозировку подобных препаратов. Дело в том, что они являются достаточно сильными и способными вызывать летальный исход.
Существует миф, что человек после операции может жить без лекарств. Это не так. В мире не было ещё таких людей, которые бы жили после шунтирования без таблеток или ещё каких-либо других препаратов. Также ходят слухи о том, что потом можно будет жить как и прежде. Данное утверждение тоже оспаривается. Ведь не совсем простая операция коронарное шунтирование. После операции у человека появляется множество запретов. Если же у человека есть такая привычка, как курение, то после шунтирования, она пропадёт. Более того, продолжительность жизни будет чуть больше. Но это далеко не так. Употребляя сигареты и папиросы сокращаются не только годы жизни, но и сама жизнь. Поэтому не стоит верить такому мифу. Ещё утверждают, что после операции человек теряет лишние килограммы. Тут уже 50 на 50. Существует ещё один миф: боль может вернуться. Этого тоже не стоит исключать. Если не следовать советам врача, то операция будет проделана зря.
Никто не спорит и не отрицает, что достаточно рискованная операция — коронарное шунтирование. Реабилитация после операции обходится недёшево. Но иначе это заболевание нельзя вылечить.
Операции на сердце — это хирургический способ подарить человеку лучшую, полноценную жизнь. После коронарного шунтирования, стентирования восстанавливается кровоток по сердечным сосудам, внутренний «мотор» работает более продуктивно, человек чувствует себя бодрым и здоровым, клинические симптомы уходят или значительно уменьшается.
Но операция — не панацея, и даже после операции пациенту не всегда удаётся восстановить здоровье и вернуться к полноценной повседневной жизни, к работе. В таком случае пациенту может быть выставлена группа инвалидности. В каких случаях может быть выставлена инвалидность после операции на сердце?
1Градация

Выделяют 3 группы инвалидности, с уменьшением порядкового номера группы увеличивается её тяжесть. Люди с ограниченными возможностями, которым выставлена 3 группа, могут работать, если не по профессии, то выполняя менее квалифицированную работу, в неполном, допустимом по их состоянию здоровья, объёме. Такие пациенты сохраняют способность к самообслуживанию (иногда при помощи вспомогательных средств), могут передвигаться.
3 группа — говоря простым языком, самая «лёгкая» из всех трёх возможных, её иногда еще называют «рабочей». Пациенты с установленной второй группой не могут работать, обслуживают себя при помощи окружающих, частично могут делать это сами. Первая группа инвалидности — самая «тяжёлая» в плане состояния здоровья пациента, Люди полностью зависят от помощи окружающих, их самообслуживание и самостоятельное передвижение ограничено.
2Операция — не приговор

Медико-реабилитационная комиссия (МРЭК)
Если Вам произведена операция на сердце, к примеру, аортокоронарное шунтирование, это вовсе не означает, что после операции Вам дадут группу инвалидности. Перенесенная операция — это вовсе не критерий для выставления группы. Коронарное шунтирование, стентирование, постановка кардиостимулятора — это хирургические манипуляции, позволяющие сердцу восстановить нарушенные функции.
Если после проведения операции работа сердца восстанавливается, по результатам УЗИ отклонения в его работе минимальные или незначительные, самочувствие пациента хорошее, то, проведённое оперативное вмешательство на сердце не означает получение инвалидности. По статистике, после шунтирования группу получают около 10% прооперированных. В то же время, шунтирование — это повод для направления на специальную комиссию — медико-реабилитационную (МРЭК), которая включает в себя врачей-экспертов во главе с председателем.
Исследуя историю болезни пациента, его анализы и обследования, учитывая его состояние, комиссия выносит вердикт о наличии или отсутствии признаков, указывающих на инвалидность. Следует подчеркнуть: сама по себе перенесённая операция на сердце еще не является основанием для выставления инвалидности. Так на что же врачи-эксперты обращают внимание, выставляя группу после перенесённых оперативных вмешательств на сердце?

Коронарное шунтирование сосудов сердца
Аортокоронарного шунтирование. Инвалидность может быть выставлена, если после хирургического вмешательства сохраняются частые стенокардитические приступы, имеется сердечная недостаточность функционального класса 2 и выше, отсутствует по данным инструментальных методов обследования в работе сердца. Таким образом, основополагающими факторами, на которые обращают внимание врачи, при выставлении группы, являются:
заболевания сердца и других органов до операции, степень их тяжести; непосредственный ответ (вернее его отсутствие) со стороны сердечно-сосудистой системы и организма в целом на проведённое хирургическое вмешательство. Имплантация кардиостимулятора. Показанием для направления пациента на МРЭК после имплантации ЭКС могут послужить абсолютная зависимость работы сердца от водителя ритма, неэффективность проведённой операции, сохранение нарушений ритма, которые имелись и до операции, выраженная сердечная, коронарная недостаточность. Стентирование. Ухудшение самочувствия, низкий коронарный резерв после операции, отсутствие стойкого положительного эффекта от стенирования, сохранение признаков сердечной недостаточности, подтверждённых инструментальными и лабораторными обследованиями — это весомые основания для выставления инвалидности у пациентов, перенесших стентирование. 
Таковы, в общих чертах, показания для обращения в МРЭК людей, перенёсших хирургическое вмешательство на сердце и сосудах. Если таковые имеются, комиссия выявляет у пациента выраженные нарушения функции сердечно-сосудистой системы, неспособность или ограничение к труду, самообслуживанию, то ему присваивается группа инвалидности: первая, вторая или третья. Если зафиксированы стойкие, необратимые изменения в работе сердца, то группу могут дать пожизненно, постоянно, это касается женщин старше 55 лет, и мужчин старше 60.
Но чаще группа выставляется на год-два (1 группа — через 2 года, 2-3 группы — через год), с последующим переосвидетельствованием. Это связано с тем, что самочувствие пациента, состояние его сердца и сосудов меняется как в сторону улучшения, так и в обратную сторону. Иногда, при положительной динамике, группа инвалидности может быть уменьшена (со второй на третью), или вовсе снята. А если наблюдается прогрессирование заболевания или ухудшения самочувствия, то может быть произведено переосвидетельствование с утяжелением группы.
3Что требуется от пациента?

Прежде всего посетить кардиолога, получить от него посыльной лист и направления на анализы, инструментальные обследования, посетить врачей, которые указаны в посыльном листе. Также пациенту необходимо собрать пакет документов, включающих амбулаторную карту, выписные эпикризы из стационаров, паспорт, заявление пациента на освидетельствование, копия трудовой книжки, если пациент до болезни работал.
После того, как все обследования пройдены, а документы собраны, все сведения о пациенте вместе с посыльным листом передают в кабинет врачебно-консультативной комиссии, где проходит заседание, выносится заключение медико-социальной экспертизы. Если инвалидность установлена, больному выдаются справки установленного образца, а также индивидуальная программа реабилитации. Если пациент не согласен с вынесенным решением МРЭК, он может обжаловать его в той же комиссии, либо в центральной комиссии вышестоящего уровня. Также пациент вправе обжаловать решение комиссии в судебном порядке.
Источник: medic-sovet.ru
Жизнь после АКШ на сердце
8 июня 2018 г. 17:44
 Угроза малярии оставила свой след в иммунной системе у людей
Угроза малярии оставила свой след в иммунной системе у людей
Различия между европейцами и африканцами коренятся в том, как развилась иммунная система.
8 июня 2018 г. 15:16
 Лечение для женщин с раком головы и шеи
Лечение для женщин с раком головы и шеи
Пациентки с раком головы и шеи могут быть подвергнуты более серьезному лечению.
7 июня 2018 г. 17:54
 Недорогой детектор для раковых клеток предстательной железы
Недорогой детектор для раковых клеток предстательной железы
Низкозатратный метод может помочь врачам лучше диагностировать и контролировать заболевание.
7 июня 2018 г. 13:56
 Коэффициенты выживаемости при раке предстательной железы хуже для курильщиков
Коэффициенты выживаемости при раке предстательной железы хуже для курильщиков
Смерть рака простаты связана с курением и химические вещества не просто присутствуют в легких, а поглощаются в организме.
Если краткосрочная программа реабилитации после шунтирования составляется в большинстве медицинских учреждений, то перспективный план восстановления пациенты зачастую разрабатывают сами.
В клинике Ассута перенесшие операцию люди получают краткосрочную индивидуальную программу реабилитации и долгосрочный план коррекции здоровья для увеличения продолжительности жизни после АКШ и недопущения осложнений здоровья.
В числе рекомендаций врачей рассмотрены следующие правила.
Образ жизни после АКШ на сердце
 После выписки предстоит работа над собой, перестройка увлечений и пристрастий, которая позволит продлить жизнь. Ежедневно происходит увеличение физической нагрузки в соответствии с рекомендациями кардиохирурга. После заживления разрезов, стоит проконсультироваться с доктором по поводу применения средств, уменьшающих рубцы, оказывающих косметический эффект на шрамы. Важно это, если выполнялся традиционный хирургический разрез, а не малоинвазивный прокол.
После выписки предстоит работа над собой, перестройка увлечений и пристрастий, которая позволит продлить жизнь. Ежедневно происходит увеличение физической нагрузки в соответствии с рекомендациями кардиохирурга. После заживления разрезов, стоит проконсультироваться с доктором по поводу применения средств, уменьшающих рубцы, оказывающих косметический эффект на шрамы. Важно это, если выполнялся традиционный хирургический разрез, а не малоинвазивный прокол.
АКШ — секс
После АКШ секс доставляет не меньшее удовольствие, чем ранее, стоит только дождаться разрешения лечащего врача на возврат интимных отношений. В среднем на это требуется от шести до восьми недель. Пациенты стесняются задавать врачу вопрос о сексуальной активности. Делать этого нельзя. Важно мнение кардиолога, которое врач может озвучить после тщательного изучения истории болезни пациента и контроля его состояния после операбельного вмешательства. Следует отказаться от поз, которые создают дополнительную нагрузку сердечной мышце. Выбирать нужно позиции с меньшим давлением на область грудной клетки.
Курение после АКШ
Возвращая привычную жизнь после АКШ на сердце, стоит оставить в прошлом вредные привычки. В их числе прием алкоголя, переедание, курение. Вдыхание никотиновых паров повреждает стенки артерий, способствует ишемической болезни сердца, образованию атеросклеротических бляшек в сосудах. Важно понимать, что шунтирование не устраняет болезнь, оно улучшает питание сердечной мышцы, так как хирурги создают обходной путь для кровотока взамен закупоренных бляшками артерий. Прекращая курение после АКШ, пациент замедляет прогрессирование болезни. В клинике Ассута существует поддержка курящих больных, опытные психотерапевты помогают искоренить привычку из жизни.
Прием препаратов
Следует помнить, что жизнь после аортокоронарного шунтирования может быть долгой, если тщательно соблюдать рекомендации врачей. Своевременный прием лекарственных препаратов – одно из основных правил. Фармакология призвана помочь пациентам вести здоровый образ жизни, исключить факторы риска, способствующие развитию сердечного приступа. Дозировки препарата определяются индивидуально для больного лечащим врачом. Самостоятельная коррекция графика недопустима. В аптечке пациента, пережившего АКШ, должны появиться лекарства для снижения уровня холестерина, разжижающие кровь средства с антитромбозным действием, препараты контроля артериального давления и обезболивающие формулы.
Питание после АКШ
Не перестроив питание, не стоит рассчитывать на положительную динамику. Важно включение в рацион продуктов с низким содержанием холестерина и транс-жиров. Это позволит снизить скорость отложения на внутренних стенках сосудов закупоривающего просвет налета. Чтобы не провоцировать повторное АКШ и не вредить себе приемом запрещенной пищи, следует обратиться к диетологу клиники Ассута после проведения операции. Врач поможет разработать грамотный график питания. Сбалансированная диета с высоким содержанием мононенасыщенных жиров, омега-3 жирных кислот, овощей, фруктов, цельнозерновых злаков защитит сердце от высокого давления, организм от риска развития диабета. Правильный рацион способствует снижению веса, поддержанию тела в форме. Важно понимать, что смена рациона не должна приносить стресс. Еда должна доставлять удовольствие, в этом случае польза от нее будет ощутима. Это поможет выработать мотивацию придерживаться подобного рациона всю жизнь.
Программа сердечной реабилитации разрабатывается профессионалами в области кардиологии. Здоровый образ жизни после операции заключается в изменении питания, искоренении вредных привычек, достижении психологического благополучия. Исследования доказали, что пациенты, завершающие шунтирование кардиологической реабилитацией, дольше живут в отличие от людей, не прошедших курс восстановления после хирургического вмешательства.
Упражнения после АКШ
Физическая активность начинается с малых доз в момент нахождения пациента в клиническом учреждении. После они постепенно увеличиваются под наблюдением врача. Первые шесть недель не допускается интенсивного роста физической нагрузки, поднимать тяжести категорически запрещено. Необходимо время для заживления раны на груди, срастания костной ткани. Грамотные упражнения – лечебная гимнастика, уменьшающая нагрузку на миокард, и ходьба. Упражнения после АКШ способствуют улучшению кровообращения, снижению холестерина в крови. Важны принципы щадящей нагрузки и регулярности занятий.
Выполняется гимнастика после АКШ каждый день, нагрузки постепенно возрастают. Их уменьшают, если появляется дискомфорт, боль в груди, неприятные ощущения в области сердца, возникает одышка. В случае когда движения не вызывают неприятных ощущений, нагрузка постепенно увеличивается, что способствует скорейшей адаптации сердечной мышцы и легких к новым условиям кровообращения. Важно проводить тренировку за полчаса до еды, либо через час-полтора после приема пищи. Вечером перед сном любое перенапряжение лучше исключить. Темп выполнения упражнений не должен быть выше среднего. Следует тщательно контролировать пульс.
Большое значение имеет дозированная ходьба. Естественное упражнение позволяет повысить работоспособность, выносливость организма, укрепить сердечную мышцу, улучшить процессы кровообращения и дыхания. Ходить разрешено в любую погоду, кроме сильных морозов и холодов, дождя и ветра. Лучшим временем для активности считается период с 11.00 до 13.00 час., с 17.00 до 19.00 час. Следует подбирать удобную обувь, одежду из натуральных материалов, способствующую улучшенному воздухообмену. Хорошо, если во время ходьбы, получится исключить разговоры. Это поможет сконцентрироваться.
Включают нагрузки после АКШ спуски-подъемы по лестнице. Применять эти упражнения следует 3-4 раза в день, не превышая 60 ступеней в минуту. Постепенно стоит увеличить их количество. Необходимо следить, чтобы тренировка не приносила дискомфорт. Достижения указываются в дневнике самоконтроля, который при каждом посещении показывается врачу для внесения возможных корректировок.
Внимание диабету и режиму дня
Риск развития осложнений существует у людей с диабетом в анамнезе. Важно лечить болезнь до операции шунтирования и после нее, чтобы снизить вероятность развития нежелательного сценария. Следует придерживаться режима сна, отдыха и нагрузок. Необходимо, чтобы суточный сон составлял свыше восьми часов. В это время организм восстанавливается, копит силы и энергию. Нельзя подвергаться стрессам, следует избегать расстраивающих факторов.
Первичная депрессия после АКШ – явление закономерное. Многие пациенты находятся в грустном настроении, не хотят восстанавливаться, принимать пищу, использовать нагрузки. Им кажется, что жизнь окончена, все попытки продлить ее тщетны. Это не соответствует действительности. Изучите вопрос, сколько лет живут люди после аортокоронарного шунтирования, и вы будете удивлены. Соблюдая рекомендации врачей, пациенты продлевают жизнь на несколько десятилетий. В особо тяжелых случаях удается отодвинуть смертельную опасность на несколько лет, подарив человеку возможность радоваться жизни, наблюдать, как взрослеют дети и внуки. Принимать решение о необходимости операции сложно. Но ситуация зачастую требует незамедлительного реагирования.
Источник: msassuta.com
Как проходит реабилитация после шунтирования сосудов сердца?
Сегодня мало кто задумывается над тем, что такое шунтирование сердца после инфаркта, сколько живут после шунтирования сосудов сердца и другими важными моментами, пока болезнь не начнет прогрессировать.
Радикальное решение

Ишемическая болезнь сердца сегодня является одной из самых распространенных патологий кровеносной системы. К сожалению, количество больных увеличивается с каждым годом. В результате болезни коронарных артерий из-за недостаточного снабжения кровью сердечной мышцы происходит ее повреждение. Многие ведущие кардиологи и терапевты мира пытались бороться с данным явлением при помощи таблеток. Но все же аортокоронарное шунтирование (АКШ) до сих пор остается пусть и радикальным, но наиболее эффективным способом борьбы с недугом, который подтвердил свою безопасность.
Реабилитация после АКШ: первые дни
После проведения хирургического вмешательства аортокоронарного шунтирования пациента размещают в палате интенсивной терапии или реанимационном отделении. Обычно действие некоторых анестетиков продолжается еще некоторое время после того, как больной очнулся после наркоза. Поэтому его подключают к специальному аппарату, помогающему осуществлять функцию дыхания.
С целью избежания неконтролируемых движений, которые могут повредить швы на постоперационной ране, выдернуть катетеры или дренажи, а также отсоединить капельницу, пациента фиксируют с помощью специальных приспособлений. К нему также подключают электроды, которые фиксируют состояние здоровья и позволяют врачебному персоналу контролировать частоту и ритм сокращений сердечной мышцы.
В первый день после данной операции на сердце производятся следующие манипуляции:
- У пациента берется анализ крови;
- Проводятся рентгеновские обследования;
- Выполняются электрокардиографические исследования.
Также в первый день удаляется дыхательная трубка, однако желудочный зонд и дренажи в грудной клетки остаются. Больной уже полностью дышит самостоятельно.
Совет: на данном восстановительном этапе важно, чтобы прооперированный человек находился в тепле. Больного закутывают в теплое пуховое или шерстяное одеяло, а для избежания застоя крови в сосудах нижних конечностей, одевают специальные чулки.

Во избежание осложнений, не проявляйте физическую активность, не посоветовавшись с врачом
Пациенту в первый день необходим покой и забота медицинского персонала, который, помимо всего прочего, будет осуществлять связь с его родственниками. Больной только лежит. В этом периоде он принимает антибиотики, обезболивающие и успокоительные препараты. В течение нескольких суток может наблюдаться незначительно повышенная температура тела. Это считается нормальной реакцией организма на хирургическое вмешательство. Кроме этого, может наблюдаться сильное потоотделение.
Как видно, после проведения аортокоронарного шунтирования пациент нуждается в стороннем уходе. Что касается рекомендуемого уровня физической активности, то в каждом отдельно взятом случае он носит индивидуальный характер. Поначалу разрешается просто сидеть и ходить в пределах комнаты. Спустя некоторое время уже позволяется выходить из палаты. И лишь к моменту выписки пациент может на протяжении длительного времени гулять по коридору.
Совет: в лежачем положении пациенту рекомендуется находиться несколько часов, при этом необходимо менять свое положения, поворачиваясь с боку на бок. Длительное лежание на спине без физической активности повышает риск развития застойной пневмонии из-за скопления лишней жидкости в легких.
При использовании подкожной вены бедра в качестве трансплантата на соответствующей ноге может наблюдаться отек голени. Это происходит даже в том случае, если функцию замененной вены взяли на себя более мелкие кровеносные сосуды. Это является причиной того, что больному рекомендуется на протяжении 4-6 недель после проведения операции носить поддерживающие чулки из эластичного материала. Кроме этого, в сидячем положении эту ногу необходимо немного приподнимать, чтобы не нарушать циркуляцию крови. Спустя пару месяцев отек рассасывается.
Дальнейшие рекомендации

В процессе восстановления после хирургического вмешательства пациентам запрещено поднимать тяжести более 5 кг и выполнять физические упражнения с большой нагрузкой
Швы с ноги снимаются спустя неделю после операции, а с грудной клетки – непосредственно перед выпиской. Заживление происходит в течение 90 дней. На протяжении 28 дней после операции пациенту не рекомендуется садиться за руль, чтобы избежать возможного повреждения грудины. Половую активность можно вести, если при этом тело будет занимать положение, при котором сведена к минимуму нагрузка на грудную клетку и плечи. Возвращаться на рабочее место можно спустя полтора месяца после операции, а если работа сидячая, то и раньше.
Всего после коронарного шунтирования сосудов сердца реабилитация занимает до 3 месяцев. Она включает в себя постепенное увеличение нагрузки при выполнении физических упражнений, которые необходимо делать три раза в неделю по одному часу. Одновременно с этим пациенты получают рекомендации по образу жизни, который необходимо вести после проведенной операции, чтобы уменьшить вероятность прогрессирования ишемической болезни сердца. Сюда входит отказ от курения, снижение массы тела, специальное питание, осуществление постоянного контроля над содержанием холестерина в крови и кровяным давлением.
Диета после АКШ
Даже после выписки из больницы, находясь в домашних условиях, необходимо придерживаться определенной диеты, которую назначит лечащий врач. Это позволит значительно уменьшить шансы на развитие болезни сердца и сосудов. Одними из главных продуктов, употребление которых необходимо свести к минимуму, являются насыщенные жиры и соль. Ведь проведенная операция не гарантирует, что в будущем не появятся проблемы с предсердиями, желудочками, сосудами и другими составляющими кровеносной системы. Риски этого значительно возрастут, если не придерживаться определенного рациона питания и вести беспечный образ жизни (продолжать курить, употреблять спиртное и не заниматься оздоровительной гимнастикой).
Необходимо строго соблюдать диету и тогда не придется столкнуться еще раз с теми проблемами, которые привели к хирургическому вмешательству. Не будет проблем с пересаженными венами, заменяющими коронарные артерии.
Совет: кроме диеты и гимнастики необходимо наблюдать за собственным весом, излишек которого повышает нагрузку на сердце и, соответственно, увеличивает риск повторного заболевания.
Возможные осложнения после АКШ

Тромбоз глубоких вен
Несмотря на то что данная операция в большинстве случаев успешна, могут возникнуть следующие осложнения в восстановительном периоде:
- Тромбоз сосудов нижних конечностей, в том числе и глубоких вен;
- Кровотечение;
- Инфицирование раны;
- Образование келоидного рубца;
- Нарушение мозгового кровообращения;
- Инфаркт миокарда;
- Хронические боли в зоне разреза;
- Фибрилляция предсердий;
- Остеомиелит грудины;
- Несостоятельность швов.
Совет: прием статинов (препараты, снижающие уровень холестерина в крови) перед АКШ значительно уменьшает риск появления разрозненных сокращений предсердий после операции.
Все же одним из самых серьезных осложнений считается периоперационный инфаркт миокарда. Осложнения после АКШ могут появиться из-за следующих факторов:
- Перенесенный острый коронарный синдром;
- Нестабильная гемодинамика;
- Наличие тяжелой стенокардии;
- Атеросклероз сонных артерий;
- Дисфункция левого желудочка.
Риску появления осложнений в послеоперационном периоде больше всего подвержены женщины, пожилые люди, диабетики и пациенты с почечной недостаточностью. Тщательное обследование предсердий, желудочков и других частей самого важного органа человека перед хирургическим вмешательством также поможет снизить риск появления осложнений после АКШ.
Видео
Источник: vseoperacii.com
Правила реабилитации после шунтирования сосудов сердца
Для того чтобы снизить вероятность осложнений после операции по аортокоронарному шунтированию и повысить физическую и социальную активность, проводится кардиологическая реабилитация. Она включает лечебное питание, режим дозированной нагрузки, профилактическое медикаментозное лечение и рекомендации по образу жизни пациентов. Эти мероприятия проводятся в домашних условиях и в специализированных санаториях.
Читайте в этой статье
Так ли важна реабилитация после шунтирования сосудов сердца
После операции у больных снижаются проявления ишемической болезни сердца, но причина ее возникновения не исчезает. Состояние сосудистой стенки и уровень атерогенных жиров в крови не меняется. Это значит, что остается риск сужения других ветвей коронарных артерий и ухудшение самочувствия с возвратом прежних симптомов.
Для того, чтобы полностью вернуться к полноценной жизни и не испытывать тревогу по поводу риска развития сосудистых кризов, всем пациентам необходимо пройти полный курс восстановительного лечения. Это поможет сохранить нормальную функцию нового шунта и предотвратить его закрытие.
Цели реабилитации после шунтирования сосудов
Шунтирование сосудов сердца относится к серьезным хирургическим вмешательствам, поэтому реабилитационные мероприятия направлены на разные аспекты жизни пациентов. Основные задачи следующие:
 Аортокоронарное шунтирование
Аортокоронарное шунтирование
не допустить осложнений операции, возобновить работу сердца в полном объеме;
Какая нужна реабилитация в первые дни после операции
После перевода больного из реанимационного отделения в обычную палату главным  направлением восстановления является нормализация дыхания и профилактика застоя в легких.
направлением восстановления является нормализация дыхания и профилактика застоя в легких.
С этой целью рекомендуется такое упражнение, как надувание резиновой игрушки (мяча, шарика).
Над областью легких легкими простукивающими движениями проводят вибромассаж. Как можно чаще нужно менять положение в постели, а после разрешения хирурга ложиться на бок.
Важно постепенно повышать двигательную активность. Для этого, в зависимости от самочувствия, пациентам советуют сидеть на стуле, затем ходить по палате, коридору. Незадолго до выписки все больные должны самостоятельно подниматься по лестнице и гулять на свежем воздухе.
После приезда домой: когда экстренно обратиться к врачу, плановые посещения
Обычно при выписке доктор назначает дату следующей плановой консультации (через 1 — 3 месяца) в лечебном учреждении, где было проведено хирургическое лечение. При этом учитывается сложность и объем шунтирования, наличие у пациента патологии, которая может осложнить послеоперационный период. В течение двух недель нужно посетить участкового врача для последующего профилактического наблюдения.

Если имеются признаки вероятных осложнений, то к кардиохирургу нужно обратиться немедленно. К ним относятся:
- признаки воспаления послеоперационного шва: покраснение, усиление боли, выделения;
- повышение температуры тела;
- нарастание слабости;
- затрудненное дыхание;
- внезапный рост массы тела, отеки;
- приступы тахикардии или перебоев в работе сердца;
- сильная боль в грудной клетке.

Жизнь после шунтирования сосудов сердца
Пациент должен понимать, что операция была сделана для того, чтобы постепенно нормализовать показатели кровообращения и обменных процессов. Это возможно только при условии внимания к своему состоянию и переходе на здоровый образ жизни: отказ от вредных привычек, расширение физической активности и правильное питание.
Диета для здорового сердца
Главным фактором нарушения кровообращения при ишемии миокарда является избыток холестерина в крови. Поэтому нужно исключить животные жиры, а добавить в рацион продукты, которые могут вывести его из организма и не допустить формирования атеросклеротических бляшек.
К запрещенным продуктам относятся:
- свинина, баранина, субпродукты (мозги, почки, легкие), утка;
- большинство колбасных изделий, мясные консервы, полуфабрикаты, готовый фарш;
- жирные сорта сыра, творога, сметаны и сливок;
- сливочное масло, маргарин, все покупные соусы;
- фастфуд, чипсы, снеки;
- кондитерские изделия, сладости, белый хлеб и сдоба, слоеное тесто;
- все жареные блюда.
В рационе должны преобладать овощи, лучше всего в виде салатов, свежая зелень, фрукты, рыбные блюда, морепродукты, отварное мясо говядины или курицы без жира. Первые блюда лучше готовить вегетарианскими, а мясо или рыбу добавлять при подаче. Молочные продукты нужно выбирать пониженной жирности, свежие. Полезны кисломолочные напитки домашнего приготовления. В качестве источника жира рекомендуется растительное масло. Его суточная норма – 2 столовые ложки.

Очень полезным компонентом диеты являются отруби из овса, гречки или пшеницы. Такая добавка к пище поможет нормализовать работу кишечника, вывести из организма избыточное количество сахара и холестерина. Их можно добавлять, начиная с чайной ложки, а затем увеличить до 30 г в день.
О том, какие продукты лучше кушать после операции на сердце, смотрите в этом видео:
Правила питания и водного баланса
Диетическое питание должно быть дробным – пища принимается небольшими порциями 5 — 6 раз в день. Между тремя основными приемами пищи нужны 2 или 3 перекуса. Для кулинарной обработки используется отваривание в воде, на пару, тушение и запекание без масла. При избыточной массе тела обязательно понижается калорийность, а раз в неделю рекомендуется разгрузочный день.
 Готовка на пару
Готовка на пару
Важным правилом является ограничение поваренной соли. Блюда не разрешается солить при приготовлении, а вся норма соли (3 — 5 г) выдается на руки. Жидкость также нужно принимать в умеренном количестве – 1 — 1,2 литра в день. В этот объем не включаются первое блюдо. Кофе, крепкий чай, какао и шоколад не рекомендуются, так же, как и сладкие газированные напитки, энергетики. Абсолютный запрет накладывается на алкоголь.
Физические упражнения в послеоперационный период
Самым доступным видом тренировок после операции является ходьба. Она позволяет постепенно повышать уровень тренированности организма, ее легко дозировать, меняя продолжительность и темп. При возможности это должны быть прогулки на свежем воздухе, с постепенным увеличением пройденного расстояния. При этом важен контроль за частотой сердечных сокращений – не выше 100 — 110 ударов за минуту.
При отечности нижних конечностей рекомендуется компрессионный трикотаж или эластичные бинты на голени.
Могут быть использованы и специальные комплексы лечебной гимнастики, которые на первых порах не дают нагрузку на плечевой пояс. После полного заживления грудины можно заниматься плаванием, бегом, ездой на велосипеде, танцами. Не стоит выбирать виды спорта с нагрузкой на грудную клетку – баскетбол, теннис, поднятие тяжестей, подтягивания или отжимания.
Можно ли курить?
Под действием никотина происходят такие изменения в организме:
 повышается свертываемость крови, риск образования тромбов;
повышается свертываемость крови, риск образования тромбов;- коронарные сосуды спазмируются;
- снижается способность эритроцитов переносить кислород в ткани;
- в сердечной мышце нарушается проводимость электрических импульсов, возникает аритмия.
Влияние курения на прогрессирование ишемической болезни проявляется даже при минимальном количестве выкуренных сигарет, что приводит к необходимости полного отказа от этой вредной привычки. Если больной игнорирует эту рекомендацию, то успех операции может быть сведен к нулю.
Как пить препараты после операции по шунтированию сосудов сердца
После шунтирования продолжается медикаментозная терапия, которая направлена на такие аспекты:
- поддержание нормального уровня артериального давления и частоты сердечных сокращений;

- снижение уровня холестерина в крови;
- препятствие образованию тромбов;

- улучшение питания сердечной мышцы.
Интимная жизнь: можно ли, как и с какого момента
Возврат к полноценным половым отношениям зависит от состояния пациента. Обычно противопоказаний к интимным контактам нет. В первые 10 — 14 дней после выписки нужно избегать чрезмерно интенсивных физических нагрузок и выбирать позы, при которых нет давления на грудную клетку.
После 3-х месяцев такие ограничения снимаются, и пациент может ориентироваться только на собственные желания и потребности.
Когда можно выходить на работу, есть ли ограничения
Если вид трудовой деятельности предполагает работу без физических нагрузок, то к ней можно вернуться через 30 — 45 дней после операции. Это касается офисных работников, лиц интеллектуального труда. Остальным пациентам рекомендуется перейти на более легкие условия. При отсутствии такой возможности нужно либо продлить период реабилитации, либо пройти экспертизу трудоспособности для определения группы инвалидности.
Восстановление в санатории: стоит ли ехать?
Самые лучшие результаты могут быть получены, если восстановление проходит в специализированных кардиологических санаториях. При этом больному назначается комплексное лечение и режим питания, физические нагрузки, которые не могут быть квалифицированно проведены самостоятельно.

Большими преимуществами является постоянное наблюдение врачей, воздействие природных факторов, психологическая поддержка. При санаторном лечении легче приобрести новые полезные навыки для жизни, отказаться от вредной пищи, курения, приема алкоголя. Для этого имеются специальные программы.
Шанс путешествовать после операции
 Сесть за руль автомобиля разрешается через месяц после шунтирования при условии стойкого улучшения самочувствия.
Сесть за руль автомобиля разрешается через месяц после шунтирования при условии стойкого улучшения самочувствия.
Все дальние поездки, особенно перелеты, нужно согласовать с лечащим врачом. Они не рекомендуются в первые 2 — 3 месяца. Особенно это касается резкой смены климатических условий, часовых поясов, путешествий в высокогорные районы.
Перед длительной командировкой или отпуском желательно пройти кардиологическое обследование.
Инвалидность после шунтирования сосудов сердца
Направление на прохождение медицинской экспертизы выдает кардиолог по месту жительства. Врачебная комиссия анализирует документацию больного: выписку из отделения, результаты лабораторных и инструментальных исследований, а также проводит осмотр пациента, после чего может быть определена группа инвалидности.
Чаще всего после шунтирования сосудов пациенты получают временную инвалидность на один год, а затем она подтверждается повторно или снимается. В таких ограничениях трудовой деятельности нуждается примерно 7 — 9 процентов из всего числа прооперированных больных.
Кто из пациентов может претендовать на оформление группы инвалидности
Первая группа определяется для больных, которые из-за частых приступов стенокардии и проявления сердечной недостаточности нуждаются в посторонней помощи.
Ишемическая болезнь с ежедневными приступами и недостаточность функционирования сердца 1 — 2 класса предполагают присвоение второй группы. Вторая и третья группы могут быть рабочими, но с ограничением нагрузок. Третья группа дается при умеренных нарушениях состояния сердечной мышцы, которые мешают выполнению обычной трудовой деятельности.
Таким образом, можно сделать вывод, что после операции по шунтированию сосудов сердца пациенты могут вернуться к полноценной жизни. Результат реабилитации будет зависеть от самого больного – насколько он сможет отказаться от вредных привычек и изменить образ жизни.
Полезное видео
О реабилитационном периоде после аортокоронарного шунтирования смотрите в этом видео:

В обязательном порядке назначается диета после шунтирования. Правильное питание после операции сосудов сердца подразумевает антихолестериновую диету, благодаря которой можно избежать отложения холестерина. Чем можно питаться после ШС?
Операция по шунтированию сосудов сердца довольно дорогостоящая, но помогает качественно улучшить жизнь пациенту. Как делают шунтирование сосудов сердца? Какие могут возникнуть осложнения после?

Возникают боли после стентирования как ответ на вмешательство. Однако если полит сердце, левая рука, плечо — это повод для беспокойства. Так как после инфаркта и стентирования это может указывать на начало повторного инфаркта. Почему еще болит? Как долго будет ощущаться дискомфорт?

Возникает аритмия после операции довольно часто. Причины появления зависят от того, какое именно вмешательство было проведено — РЧА или абляция, шунтирование, замена клапанов. Также возможна аритмия после наркоза.

Если проводится коронарография сосудов сердца, то исследование покажет особенности строения для дальнейшего лечения. Как делают ее? Сколько длится, вероятные последствия? Какая нужна подготовка?

Проводится стентирование после инфаркта с целью восстановления сосудов и снижения осложнений. Реабилитация проходит с применением лекарств. Лечение продолжают и после. Особенно после обширного инфаркта необходим контроль за нагрузкой, артериальным давлением и общая реабилитация. Дают ли инвалидность?

Начинается ЛФК после инфаркта с первых дней. Комплекс упражнений постепенно увеличивается. Для этого врачи определяют степени ЛФК, к которым готов пациент после инфаркта миокарда и стентирования, если такое было.

Проводится реконструкция сосудов после их разрыва, травмы, при образовании тромбов и т. д. Операции на сосудах довольно сложные и опасные, требуют высокой квалификации хирурга.

Необходимо шунтирование сосудов головного мозга при тяжелых нарушениях кровообращения, особенно после инсульта. Последствия могут ухудшить состояния пациента без соблюдения периода реабилитации.
Источник: cardiobook.ru
Что такое шунтирование сердца
Шунтирование сердца – одна из наиболее распространённых кардиологических операций, с её помощью создают обходной путь для движения крови по сосудам при нарушении их целостности, восстанавливают нормальную работу органа. После окончания восстановительного периода многие люди могут вести привычный образ жизни, нужно только придерживаться рекомендаций врача во время реабилитации.
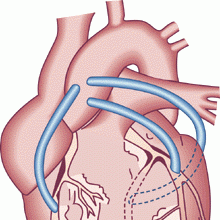
Шунтирование — это востребованная операция на сердце
Виды шунтирования сердца
Для восстановления нормального кровотока в зоне возникновения ишемии используют различные методы создания шунта. Выбор вида оперативного вмешательства зависит от типа патологии и степени её тяжести, возраста и общего состояния пациента, наличия сопутствующих заболеваний.
Как проводят шунтирование:
- На неработающем сердце – пациента подключают к специальному аппарату, который временно выполняет функции сердца.
- На работающем сердце – сложная операция, провести которую может только опытный хирург. Из-за уменьшения времени проведения оперативного вмешательства, снижается вероятность развития тяжёлых осложнений.
- Эндоскопия – наиболее современный и наименее инвазивный метод коронарного шунтирования.
Альтернатива шунтированию – стентирование, во время операции в бедренную артерию или другой крупный сосуд вводят катетер, который доводит стент до места скопления холестериновых бляшек.
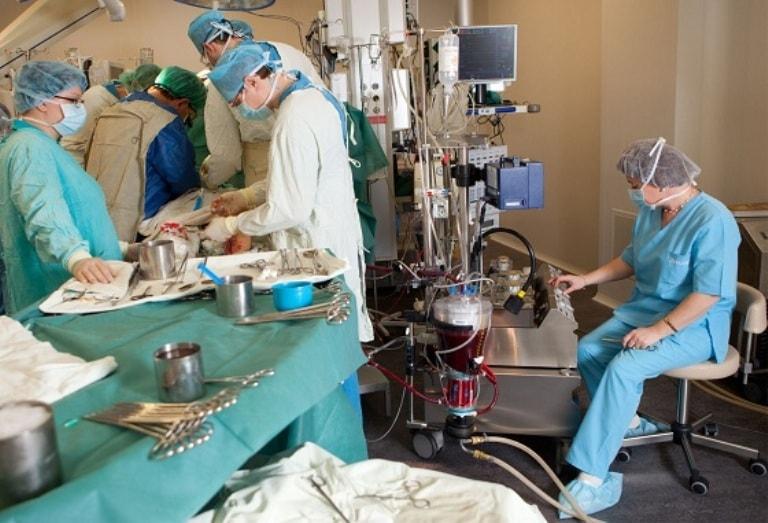
При операции на неработающем сердце пациента подключают к специальному аппарату
Показания к проведению операции
Для аортокоронарного шунтирования используют непосредственно сосуды пациента их подкожной вены на нижних конечностях, желудочно-сальниковой и лучевой артерии, что позволяет свести к минимуму вероятность отторжения тканей, развития осложнений.
Когда необходимо делать АКШ:
- отсутствие заметного терапевтического эффекта при лечении ишемической болезни сердца консервативными методами;
- стремительное ухудшение самочувствия при стенокардии;
- если атеросклеротические бляшки поразили 3 артерии одновременно, просвет сосудов сузился на 75% и более;
- в качестве дополнительной поддержки мышцы сердца перед серьёзными оперативными вмешательствами;
- при наличии противопоказаний для стентирования.
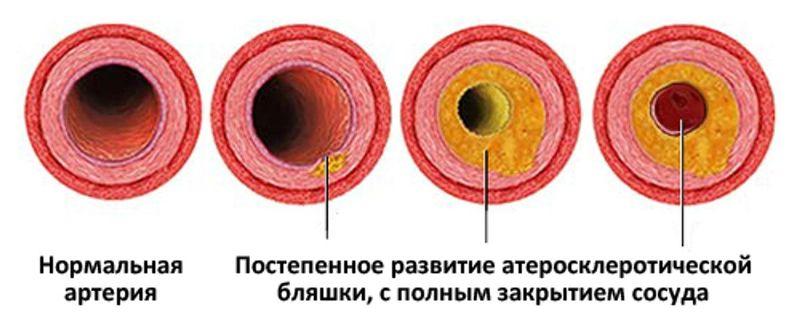
Шунтирование необходимо делать, если атеросклеротические бляшки поразили 3 артерии
Шунты в сердце способствуют ускорению процесса восстановления после инфаркта, значительно снижают риска повторного развития заболевания в будущем. После операции исчезают приступы стенокардии, человеку необходимо принимать значительно меньше лекарственных препаратов, нежели до шунтирования.
Подготовка к шунтированию
Перед оперативным вмешательством пациенту нужно пройти всесторонне обследования, чтобы избежать развития осложнений во время операции и после неё.
Основные виды предоперационного обследования:
- общий анализ крови и мочи;
- анализ на группу крови, свёртываемость, уровень холестерина, венерические заболевания, гепатит;
- шунтография – рентгеновский метод исследования, позволяет изучить рельеф сосудов, которые питают сердце;
- КТ – точный и безопасный метод исследования состояния сосудов;
- ЭКГ;
- ультразвуковое исследование сердца и органов брюшной полости.
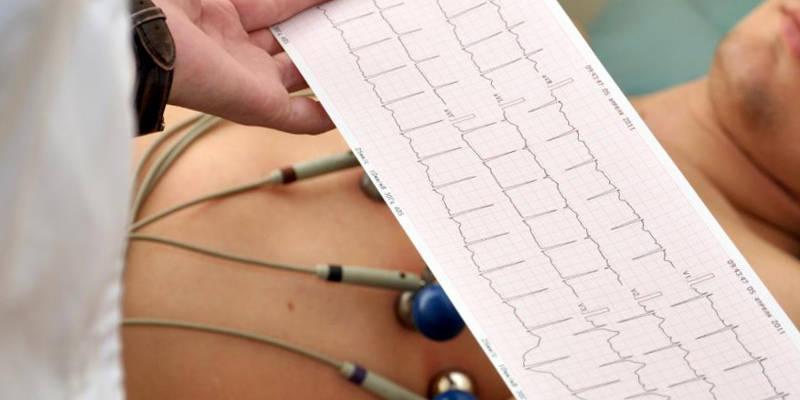
Перед операцией проводится ЭКГ сердца
За 2 недели до установки шунта необходимо прекратить принимать лекарства, которые разжижают кровь, пациент должен сообщить врачу обо всех препаратах, БАДах, народных средствах, которые употребляет регулярно.
Госпитализацию проводят за неделю до шунтирования для проведения всех необходимых анализов, подбора анестезии и расчёта его оптимальной дозировки. Последний приём пищи накануне операции должен быть не позднее 18 часов, после полуночи нельзя пить. Обычно пациентам дают седативное лекарственное средство, чтобы они могли успокоиться и выспаться.
Как проводится операция
Оперативное вмешательство на сердце проводят под общим наркозом, после разрешения анестезиолога, хирург может приступать к шунтированию.
Этапы операции:
- Вскрытие грудной клетки.
- Извлечение сосуда, который будет исполнять роль шунта.
- При необходимости остановки сердца, пациента подключают к аппарату для подержания кровообращения и дыхания.
- Если операцию делают на работающем сердце, то область, на которой проводят шунтирование, фиксируют специальными приспособлениями.
- Один конец сосуда для создания шунта присоединяют к аорте, другой – к коронарной артерии, немного ниже расположения закупоренного участка.
- Запускают сердце с помощью электрического импульса.
- Поддерживающую жизнеспособность организма аппаратуру отключают только после того, как синусовый ритм сердца придёт в норму.
- На рану накладывают швы, устанавливают временную трубку для дренажа.
При эндоскопическом методе остановку сердца не проводят, грудную клетку не вскрывают – все необходимые инструменты, ранорасширитель для уменьшения сократительной деятельности сердечной мышцы вводят через небольшие надрезы.
Сколько длится операция
Продолжительность шунтирования зависит от сложности операции, общего состояния человека, количества устанавливаемых анастомозов.
Простая операция длится 2–5 часов, на неработающем сердце, при наличии осложнений шунтирование может продолжаться до 7–8 часов.
Реабилитация после шунтирования на сердце
После окончания операции пациента переводят в реанимационное отделение, где специалисты восстанавливают работу сосудов сердца, в течение первых суток может наблюдаться повышение температуры. В зависимости от вида шунтирования, в этом отделении человек может пребывать до 10 суток, швы снимают примерно через неделю. Затем восстановление проходит в реабилитационном центре, или в домашних условиях – для полного заживления грудины потребуется 5–7 месяцев.
Для ускорения процесса заживления необходимо носить специальный бандаж, придерживаться здорового образа жизни, соблюдать режим дня и рекомендации лечащего врача, правильно питаться справиться с отёчностью конечностей, которая часто возникает после шунтирования, поможет компрессионное бельё.

Чтобы процесс реабилитации проходил быстрее нужно носить специальный бандаж
Интенсивность физических нагрузок после операции увеличивается постепенно – вставать и ходить по палате пациенту разрешают только после того, прекратятся приступы стенокардии. Затем человеку разрешают медленно ходить по коридору, выходить на прогулку. Длительность прогулок, количество километров – индивидуальные показатели, их следует обязательно оговаривать с лечащим врачом. Поднятие тяжестей, интенсивные тренировки противопоказаны как вовремя реабилитации, так и после её окончания.
Как спать после операции? Пациенту рекомендуют лежать на боку или спине, желательно, чтобы нижняя часть была немного приподнята, лежать на животе категорически запрещается. Продолжительность сна – 8–10 часов.
Диета после шунтирования
Правильное питание после операции на сердце – одна из основных частей реабилитации, диета помогает быстрее восстановиться, привести показатели гемоглобина в норму. Из рациона следует полностью исключить все жирные, жареные, блюда, рыбу, сливочное, топлёное масло, маргарин, газированные сладкие напитки, фастфуд, свести к минимуму потребление соли.
Что можно кушать после шунтирования:
- свежие сезонные овощи и фрукты;
- каждый день выпивать стакан свежего апельсинового фреша, можно добавлять по 50–70 мл сока из свёклы, моркови, шпината, яблока;
- сырые грецкие орехи, миндаль, сухофрукты;
- клюква, ежевика;
- обезжиренное молоко и твёрдый сыр, не более 250 мл кефира ежедневно;
- отварная или запечённая говядина, печень, гречка – эти продукты необходимы для поднятия гемоглобина;
- в небольшом количестве некрепкий чай, кофе без сахара и его заменителя.

После шунтирования полезно ежедневно пить апельсиновый фреш
Сколько живут после операции
Продолжительность жизни после шунтирования зависит от многих факторов, но если человек будет чётко следовать рекомендациям врача, то шунт прослужит ему примерно 10 лет, после чего его необходимо менять. По статистике, более 40% людей после операции живут 20 лет, число пациентов с тридцатилетней выживаемости – 15%.
Жизнь после шунтирования практически не меняется, о чём свидетельствует тот факт, что I–III группу инвалидности дают только 7–8% пациентов, чаще всего она носит временный характер, через год после повторного прохождения комиссии, её могут снять.
При плановом проведении шунтирования летальность не превышает 0,2%, в случае экстренного проведения оперативного вмешательства число смертельных исходов увеличивается до 7%.
Возможные последствия
После операции и до полного заживления у человека сильно или умерено болит грудная клетка, часто у пациентов во время реабилитации возникает кашель – подобные явления не считаются патологическими отклонениями.
После операции болит в грудной клетке
Иногда возникают воспалительные процессы в области наложения швов, или местах, где брались вены, но при регулярном использовании антисептических растворов подобные последствия возникают редко.
Редко после операции могут начаться кровотечения из раны, возникает закупорка нового сосуда, что требует незамедлительного врачебного вмешательства, повторной операции.
Чем опасно шунтирование сердца?
Чаше всего осложнения во время шунтирования и после операции возникают при наличии у пациента гипертонии, повышенного уровня холестерина, лишнего веса, тяжёлых почечных патологий, обструктивной болезни лёгких. У заядлых курильщиков, диабетиков, людей, которые ведут малоподвижный образ жизни, статистика смертности при проведении АКШ составляет около 10%.
Возможные осложнения после шунтирования:
- образование тромбов в сосудах нижних конечностей;
- анемия;
- проникновение инфекции в рану, воспаление швов;
- келоидные рубцы;
- застойные явления в лёгких – избежать этого можно путём ежедневного надувания шарика по 15–20 раз;
- снижение иммунитета;
- ухудшение кровообращения в головном мозге;
- инфаркт, разрозненное сокращение предсердий, аритмия;
- остеомиелит.
Чтобы снизить риск развития фибрилляции предсердий после шунтирования, необходимо принимать до операции препараты, которые снижают уровень холестерина.
После операции могут появиться тромбы в ногах
Отзывы пациентов
«Сделала операцию по установке шунта 7 лет назад, все прошло хорошо, последствий никаких не было. Особых ограничений после шунтирования нет – правильное питание, разумные физические нагрузки, качественный сон и отдых».
«В своё время отказался от шунтирования, поскольку денег на операцию не было. Отказался от спиртного и сигарет, похудел на 10 кг, начал правильно питаться, каждый день много хожу пешком в умеренном темпе, принимаю витамины и все назначенные лекарства – и почти 10 лет чувствую себя нормально. Диагностика не показывает значительных улучшений, но и ухудшений не наблюдается».
«Перед проведением шунтирования следует внимательно выбирать клинику и хирурга – мне не повезло. После операции началось сильное кровотечение, все швы воспалились, еле выжила. Говорят, что шунт нужно менять каждые 10 лет, но на повторную операцию я точно не соглашусь».
Шунтирование – эффективная операция, которая позволяет значительно увеличить продолжительность жизни людям с тяжёлыми кардиологическими патологиями, но из-за высокой стоимости вмешательство доступно не каждому человеку. Чтобы избежать проблем с сердцем и сосудами, нужно отказаться от пагубных привычек, контролировать вес и давление, правильно питаться, больше двигаться.
Оцените статью 



 (1 оценок, средняя 5,00 из 5)
(1 оценок, средняя 5,00 из 5)
Источник: lechusdoma.ru
Осложнения после аортокоронарного шунтирования
Коронарное шунтирование сердца — этапы и сложности операции
Когда необходима операция?
Прогностических состояний, когда кардиолог должен предложить операцию аортокоронарного шунтирования больному, всего три, это:
- Непроходимость на 50% и более левой венечной артерии.
- Сужение всех сосудов сердца на 70% и более.
- Сильный стеноз проксимального отдела передней межжелудочковой артерии, который сочетается с ещё двумя стенозами артерий сердца.
В кардиологии существует три группы показаний к аортокоронарному шунтированию:
Первая группа показаний к операции:
К ней относятся больные с ишемизированным миокардом в большом объеме, а также больные со стенокардией с показателями ишемии миокарда и отсутствием положительного отклика на медикаментозную терапию.
- Больные с острой ишемией после перенесенного стенирования или ангиопластики.
- Больные с ишемическим отеком легких (что чаще всего сопровождает стенокардию у пожилых женщин).
- Стресс-тест у больного перед плановой операцией (сосудистой или абдоминальной), показавший резко положительный результат.
Вторая группа показаний для аортокоронарного шунтирования:
Операция показана больным, имеющим выраженную стенокардию или рефрактерную ишемию, у которых аортокоронарное шунтирование способно улучшить отдаленный прогноз, сохранив насосную функцию левого желудочка сердца и предотвратив ишемию миокарда.
- При стенозе 50% и более левой артерии сердца.
- Стеноз 50% и более трех коронарных сосудов, в том числе – с выраженной ишемией.
- Поражение одного-двух коронарных сосудов с риском ишемии большого объема миокарда в тех случаях, когда технически невозможно выполнить ангиопластику.
Третья группа показаний для коронарного шунтирования сердца:
К этой группе относятся случаи, когда больному для предстоящей операции на сердце понадобится дополнительная поддержка в виде аортокоронарного шунтирования.
- Перед кардиологическими операциями на сердечных клапанах, миосептэктомии и др.
- При операциях по поводу осложнений ишемии миокарда: острой митральной недостаточности, аневризме левого желудочка, постинфарктного дефекта межжелудочковой перегородки.
- При аномалиях коронарных артерий у больного, когда есть реальный риск его внезапной смерти (например, когда сосуд имеет расположение между легочной артерией и аортой).
Показания к операции аортокоронарного шунтирования всегда устанавливаются на основании данных клинического обследования больного, а также на основании показателей коронарной анатомии в каждом конкретном случае.
Как проходит операция аорто-коронарного шунтирования – этапы на видео
Как и перед любым другим хирургическим вмешательством в кардиологии, перед операцией коронарного шунтирования сердца больному назначают полное обследование, включая коронарографию, электрокардиографию и УЗИ сердца .
Во время операции для шунта у данного больного берут часть вены из нижней конечности. реже — часть внутренней грудной или лучевой артерий. Это никоим образом не нарушает кровообращение в данном участке, и не чревато осложнениями.
Операция аортокоронарного шунтирования выполняется под общим наркозом . Подготовка к данной операции ничем не отличается от подготовки к любым другим кардиохирургическим операциям.
Видео операции аорто-коронарного шунтирования Вы можете найти в интернете.
Основные этапы операции коронарного шунтирования сердца:
1 этап: Наркоз и подготовка к операции
Больного укладывают на операционный стол. Анестезиолог внутривенно вводит анестезирующее лекарственное средство, и больной засыпает. Для контроля дыхания пациента во время операции ему в трахею вводят эндотрахеальную трубку, которая подает дыхательный газ от аппарата ИВЛ (искусственной вентиляции легких).
РЕАБИЛИТАЦИОННАЯ ПРОГРАММА ПОСЛЕ АОРТОКОРОНАРНОГО ШУНТИРОВАНИЯ
Возможные осложнения аортокоронарного шунтирования
Стенокардия – кардиологическое лечение в Москве, Европе и Израиле — Рopmed.ru — 2008
Стресс-тесты обычно проводятся через четыре-шесть недель после операции и определяют начало кардиологической реабилитационной программы.
Швы с грудной клетки снимаются перед выпиской больного, а с ноги (при использовании подкожной вены ноги) — через 7-10 дней. Даже если фунцию подкожной вены заменят мелкие вены на ноге, как правило, наблюдается небольшой отек голени. Пациентам рекомендуется носить эластичные поддерживающие чулки в течение дня от первых четырех до шести недель после операции, а также удерживать ногу поднятой в сидячем положении. Опухоль, как правило, рассасывается через шесть-восемь недель.
Заживление грудины происходит в течение шести недель. Пациентам не рекомендуется поднимать тяжести более 5 кг либо выполнять тяжелые физические упражнения во время восстановительного периода. В течение четырех недель после операции, во избежание возможных повреждений грудной клетки, не рекомендуется садиться за руль. К нормальной половой активности пациенты смогут вернуться сразу же, как только смогут свести до минимума положения тела, при которых оказывается нагрузка на грудную клетку и плечи. Вернуться к работе уже можно через шесть недель восстановления, а при пассивной, сидячей работе это может произойти гораздо быстрее.
Реабилитационная программа занимает 12 недель и включает в себя постепенно нарастающие и контролируемые физические упражнения, длящиеся в течение часа три раза в неделю. В период реабилитационной программы пациентам дают рекомендации о том, как изменить образ жизни, чтобы сократить вероятность развития ИБС в будущем. К ним относятся: избавление от вредных привычек (курение), снижение веса, изменение рациона питания, постоянный контроль кровяного давления и диабета, снижение уровня холестерина в крови.
Возможные осложнения аортокоронарного шунтирования
Вероятность летального исхода, связанного с АКШ, составляет 3-4%. Во время и вскоре после операции АКШ у 5 — 10% пациентов случаются сердечные приступы, это основная причина летальных исходов. 5% пациентов из-за кровотечения нуждаются в эксплоративной операции (диагностической операции). Это повторное хирургическое вмешательство увеличивает риск инфицирования грудной клетки и легочных осложнений. Внезапные приступы случаются у 1-2% пациентов, в основном у пожилых людей.
Вероятность летального исхода и осложнений возрастает в следующих случаях:
У женщин вероятность летального исхода больше в силу преклонного возраста на период проведения операции и более мелких коронарных артерий. У женщин ишемическая болезнь сердца развивается на 10 лет позже, чем у мужчин из-за гормонального «иммунитета» — регулярной менструации (хотя у женщин, имеющих предрасположенность к развитию ишемической болезни сердца, особенно курящих, с повышенным уровнем липидов и диабетом, вероятность развития ИБС даже в молодом возрасте очень велика). В силу того, что телосложение женщин мельче телосложения мужчин, коронарные артерии у них тоже меньше. Эти маленькие артерии осложняют операцию АКШ и увеличивают ее продолжительность. Мелкие сосуды также сокращают кратковременное и долговременное действие имплантанта.
Отдаленные результаты аортокоронарного шунтирования
Есть небольшой процент вероятности того, что некоторые венозные имплантанты могут закупориться из-за свертывания крови в течение первых двух недель после проведения операции. Обычно сгустки крови образуются в имплантантах из-за того, что мелкие артерии за пределами места вживления имплантанта очень медленно проводят кровь. Другие 10% венозных имплантантов могут закупориться в период от двух недель до одного года после операции АКШ. Применение аспирина препятствует свертыванию крови и сокращает закупорку имплантантов на 50%.
Через пять лет имплантанты сужаются, т.к клетки налипают на внутреннюю часть и размножаются, это приводит к образованию рубцов (интимальный фиброз) и атеросклерозу. Через 10 лет только 2/3 венозных имлантантов остаются незакупоренными, а у ½ из них имеются незначительные сужения. Среди внутренних грудных имплантантов через 10 лет после операции гораздо больший процент (90%) незакупоренных. Эта разница вызвана сдвигом в хирургической практике в сторону большего использования при шунтировании внутренних грудных и других артерий вместо венозных.
Недавние исследования показали, что если пациенты АОШ с повышенным уровнем ЛНП холестерина (липопротеид низкой плотности) будут принимать лекарственные препараты, снижающие уровень ЛНП холестерина до 80 (в основном к ним относится группа лекарственных препаратов статина), то это значительно увеличит долговечность имплантанта и будет препятствовать закупорке артерий, а также снизит вероятность сердечного приступа.
Пациентам рекомендуется изменить образ жизни, чтобы сократить возможность развития атеросклероза в коронарных артериях в будущем. Эти рекомендации включают:
Частое наблюдение пациентов АКШ и проведение физиологического исследования может выявить ранние проблемы в имплантантах. ЧТА (ангиопластика) может значительно сократить необходимость в повторной проведении АКШ в будущем. Повторная операция АКШ иногда необходима, но риск осложнений при этом очень высок.
+7(925) 005 13 27
Коронарография | АКШ – Аортокоронарное шунтирование
АКШ – АОРТОКОРОНАРНОЕ ШУНТИРОВАНИЕ
Аортокоронарное шунтирование (АКШ) — операция, позволяющая восстановить кровоток в артериях сердца путём обхода места сужения коронарного сосуда с помощью шунтов.
Операция аортокоронарного шунтирования преследует своей целью предотвратить развитие необратимых изменений миокарда (сердечной мышцы), улучшить (если возможно) его сократимость и тем самым повысить качество жизни и её продолжительность.
Эта операция является самым эффективным методом лечения ИБС и позволяет пациентам вернуться к нормальной активной жизни.
Смысл данного хирургического вмешательства заключается в наложении обходных анастомозов (шунтов) между поражённым коронарным сосудом и аортой для восстановления нормального кровоснабжения пострадавшего участка сердечной мышцы.
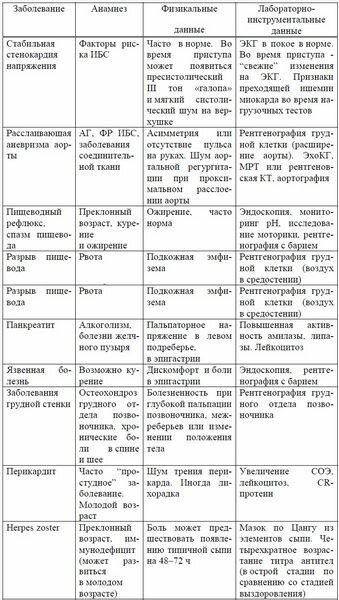
В качестве шунтов в настоящее время применяют внутреннюю грудную артерию, которая отходит от подключичной артерии, а также лучевую артерию и вены нижних конечностей, в частности подкожную вену ноги.
При наличии показаний больному может быть выполнена полная артериальная реваскуляризация, когда в качестве аутотрансплантатов используют обе внутренние грудные артерии, лучевую артерию из предплечья либо одну из артерий, питающих желудок.
На сегодняшний день наложение тройных, четверных или пятикратных анастомозов является общепринятым подходом.
ТЕХНИКА ПРОВЕДЕНИЯ АОРТОКОРОНАРНОГО ШУНТИРОВАНИЯ
Стандартная операция аортокоронарного шунтирования в среднем длится три-четыре часа и требует от хирурга и его команды максимальной концентрации.
Доступ к сердцу осуществляется следующим образом: сначала по середине грудной клетки рассекаются мягкие ткани, затем пропиливается грудина — производится так называемая срединная стернотомия.
В целях минимизации ущерба, сопряжённого с уменьшением кровотока во время вмешательства осуществляется кардиоплегия, то есть временная остановка сердца: его охлаждают ледяной солёной водой и вводят в сердечные артерии специальный консервирующий раствор.
Перед тем как приступить к процессу коронарного шунтирования производят подключение аппарата искусственного кровообращения и блокируют аорту для того, чтобы минимизировать кровопотерю и присоединить к ней шунты. Аорту при этом пережимают в течение шестидесяти минут, а аппарат искусственного кровообращения подключают на полтора часа. Пластиковые трубки размещают в правом предсердии для оттока венозной крови из тела и ее прохождения через пластмассовую оболочку (мембранный оксигенатор) в аппарате искусственного дыхания. После этого кровь, насыщенная кислородом, снова поступает в организм.
Обходное сосудистое шунтирование включает в себя момент вживления в коронарные (венечные) артерии сосудов-имплантантов за пределами участка стеноза или закупорки. Другой конец шунта подшивают к аорте.
Сейчас всё чаще в качестве обходных сосудистых анастомозов используют артерии стенки грудной клетки, в особенности левую внутреннюю грудную артерию, как правило, присоединяющуюся либо непосредственно к левой передней нисходящей артерии, либо к одной из её главных ветвей за пределами зоны окклюзии.
Длина артериальных аутотрансплантатов весьма ограничена, поэтому их применение допустимо только для шунтирования тех поражённых областей, которые локализуются у начала венечных сосудов.
Если идёт речь о том, чтобы задействовать внутренние грудные артерии, нужно быть готовым к тому, что для проведения операции аортокоронарного шунтирования понадобится больше времени, так как необходимо будет отделить артерии от стенки грудной клетки. В этой связи вполне вероятно, что при необходимости проведения экстренного вмешательства от использования данных сосудов в качестве аутотрансплантата придётся отказаться.
В конце операции грудную клетку скрепляют при помощи проволоки, изготовленной из нержавеющей стали, ушивают разрез мягких тканей и устанавливают плевральные дренажные трубки для выведения оставшейся крови из околосердечного пространства.
Около 5% пациентов нуждаются в диагностической операции из-за кровотечения, которое может продолжаться в течение 24 часов после операции.
Плевральные дренажные трубки обычно извлекают на следующий день после операции. Дыхательную трубку, как правило, удаляют сразу после операции. Обычно через день после операции пациентам можно вставать с кровати, и они переводятся из реанимации.
У 25% пациентов сердечный ритм восстанавливается в течение первых трех-четырех дней после операции. Сбои сердечного ритма — это временная мерцательная аритмия, к ней следует относиться как к последствиям хирургического вмешательства. Аритмия лечится в течение одного месяца после операции стандартными методами консервативной терапии.
Средняя продолжительность пребывания в больнице для операции АКШ сократилась с недели до трех-четырех дней для большинства пациентов. Многие молодые пациенты могут отправиться домой уже через два дня.
Благодаря новым достижениям у пациентов появляется возможность сделать АКШ без применения аппарата искусственного кровообращения, при бьющемся сердце. Это значительно минимизирует возможные расстройства памяти и другие осложнения, которые могут наблюдаться после АКШ, и это значительный успех.
+7(925) 005 13 27 — информация о коронарографии
Источник: heal-cardio.ru
Что такое операция шунтирования сердца и сколько после нее живут?

Шунтирование – это операция на сердце, которая проводится при коронарной болезни. Часто многие задают вопрос — как влияет шунтирование на работу сердца, и сколько живут после операции шунтирования сердца. Коронарная болезнь характеризуется сужением сосудов, которые снабжают сердечную мышцу миокард кровью. Вследствие такого сужения сердце не получает достаточного количества крови, миокард становится слабым и постепенно повреждается. Человек при этом испытывает некоторые боли в сердце.
Шунтирование сосудов сердца — показания к операции

Коронарное шунтирование сосудов сердца проводится у пациентов, которые страдают образованием бляшек в артериальных сосудах. Такие бляшки мешают нормальному кровотоку, в результате чего миокард сердца остается без должного кровоснабжения. Подобная проблема может привести к омертвлению некоторых участков, иначе говоря — к инфаркту миокарда.
Как проводится операция?

Шунтирование – довольно сложная операция, которая предполагает использование трансплантатов для расширения сосудов сердца и возобновления нормального кровообращения. Именно поэтому многие пациенты боятся ее делать. Тем не менее, именно коронарное шунтирование сердца позволяет человеку прожить еще много лет.
Для расширения сосудов используется специальный шунт, который берется из подкожной вены в области бедра или грудной артерии из зоны предплечья. Второй вариант наиболее удачный, так как шунты из артерии закупориваются значительно реже, и хватает их намного дольше. В большинстве случаев небольшая закупорка шунтов начинается только спустя десять лет, и то лишь у 35 % пациентов.
Кому оформляют инвалидность после операции шунтирования?

Оформить группу инвалидности и получать соответствующую помощь от государства можно, пройдя врачебную комиссию. Шунтирование может стать показанием для получения инвалидности, правда, для этого нужно сначала получить направление на комиссию от врача.
Если врачебная комиссия посчитает пациента нетрудоспособным, то он сможет получить пособие. Чаще всего людей, имеющих заболевания сердца, признают нетрудоспособными только на один год в связи с реабилитационным периодом после операции. В дальнейшем свою нетрудоспособность нужно будет постоянно подтверждать.
Как правило, инвалидную группу после операции шунтирования определяют только 10% всех пациентов. При этом первую группу инвалидности могут получить больные, испытывающие частые приступы стенокардии, застойную и функциональную недостаточность сердца. Вторая группа инвалидности дается при наличии приступов стенокардии, которые мучают больного каждый день. Также поводом может стать недостаточность 1-2 функционального класса.
Сколько живут после коронарного шунтирования сосудов сердца?
После операции на сосуды люди в течение многих лет не испытывают никаких проблем с сердцем. Трудности могут возникнуть в случае, если шунт закупорится. В среднем после перенесенных мер человек может жить без каких-либо трудностей с сердцем еще примерно двадцать лет.
Однако, такие показатели лишь приблизительны. У каждого человека длительность жизни в послеоперационный период зависит от индивидуальных особенностей организма. Во-первых, закупориваемость шунтов зависит от особенных характеристик кровеносной системы, а именно, от свертываемости крови, состояния сосудов, наличия холестериновых бляшек, тромбов и т.д. Во-вторых, большое значение имеет наличие других патологий в организме.
Многое зависит от качества проведенной операции. В течение одного года после оперирования сосудов могут возникнуть осложнения. При операциях подобного рода проблемы возникают примерно в трети случаев. Этот показатель считается низким для столь сложных операций. В первый год нужно обязательно контролировать процесс кровоснабжения, чтобы исключить возможность каких-либо отклонений.
По большей части продолжительность жизни после операции зависит от самого пациента. Важно в постоперационный период отказаться от вредных привычек и соблюдать специальную диету. Кроме того, каждый пациент по-своему переносит период реабилитации, что тоже сказывается на длительности жизни.
Диета после операции на сердце

Каждому пациенту после шунтирования обязательно нужно строго соблюдать диету.
- Во-первых, строго настрого запрещается употреблять в пищу жирную пищу, особенно это касается жареного.
- Во-вторых, нужно отказаться от любых жиров животного происхождения и маргарина. Подсолнечное масло лучше заменить на оливковое. Мясо и птицу предпочтительнее есть в вареном виде.
- Важным моментов в послеоперационной диете является употребление большого количества фруктов и овощей. Желательно съедать в день не менее 300 грамм зелени. Очень полезно будет ежедневно пить апельсиновый сок, и съедать минимум стакан ежевики. Это поможет не только улучшить свое состояние, но и в целом укрепить иммунную защиту организма и повысить тонус.
- Строго запрещается после операции употреблять алкоголь и газированные напитки. Даже для абсолютно здорового организма данные напитки очень вредны. После шунтирования они могут вызвать самые неприятные последствия.
Отзывы об оперативном вмешательстве
Отзыв № 1
Мне операцию на сердце сделали семь лет назад. После этого завал вопрос врачу — сколько живут после коронарного шунтирования сосудов сердца. Точного ответа не получил.
В общем, поставили два шунта, операция прошла довольно легко. Правда, первое время были несильные боли в грудине, но вскоре все прошло. Сейчас чувствую себя отлично, болей в сердце, как до операции нет, чувствую себя совершенно здоровым. После операции пришлось отказаться от курения сигарет и исключить жирную пищу.
Игорь, 56 лет — Москва
После операции коронарного шунтирования сосудов сердца первое время чувствовала сильную слабость. Примерно месяц приходилось заставлять себя ходить. По ночам бывало тяжело дышать, иногда даже спала в полусидячем положении. Зато совсем пропали боли в груди.
Источник: glavvrach.com
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.