РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2017
Общая информация
Краткое описание
Внебольничная пневмония – острое инфекционное заболевание, возникшее во внебольничных условиях (т. е. вне стационара или позднее 4 недель после выписки из него, или диагностированное в первые 48 ч от момента госпитализации, или развившееся у пациента, не находившегося в домах сестринского ухода/отделениях длительного медицинского наблюдения ≥14 суток сопровождающееся симптомами инфекции нижних дыхательных путей (лихорадка, кашель, выделение мокроты, возможно гнойной, боли в груди, одышка) и рентгенологическими свидетельствами «свежих» очагово-инфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы.
Коды МКБ-10:
Дата разработки/пересмотра протокола:2013 год (пересмотрен в 2017 г.)
Сокращения, используемые в протоколе:
Уровень А, В, С, D – уровни доказательности
Пользователи протокола: врачи общей практики, терапевты, пульмонологи, реаниматологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
Таблица 1 — Рейтинговая схема для оценки силы рекомендаций:
Классификация
Классификация 1: Наибольшее распространение получила классификация, учитывающая условия, в которых развилась пневмония, а также особенности инфицирования легочной ткани и состояние иммунологической реактивности организма (табл.3). Подобный подход позволяет с высокой вероятностью предсказать этиологию заболевания, что упрощает выбор антибактериальной терапии.
Таблица 3 — Классификация пневмонии
Наиболее значимым является деление пневмоний на внебольничные и нозокомиальные. Данное деление не связано с тяжестью заболевания, основным критерием разграничения является окружение, в котором развилась пневмония. В отдельную категорию выделены пневмонии, связанные с оказанием медицинской помощи (healthcare associated pneumonia). Они рассматриваются как внебольничные, однако отличаются от последних структурой возбудителей и профилем антибиотикорезистентности.
ВП делятся по степени тяжести.
Критерии тяжести пневмонии:
· Легкое течение ВП – невыраженные симптомы интоксикации, температура тела субфебрильная, отсутствуют дыхательная недостаточность и нарушения гемодинамики, легочная инфильтрация в пределах 1 сегмента, лейкоциты 9,0-10,0 х 10 9 /л, нет сопутствующих заболеваний.
· Средняя степень тяжести ВП: умеренно выраженные симптомы интоксикации, повышение температуры тела до 38°С, легочный инфильтрат в пределах 1-2 сегментов, ЧД до 22/мин, ЧСС до 100 уд/мин, осложнения отсутствуют.
· Тяжелое течение ВП: выраженные симптомы интоксикации, температура тела 38°С; дыхательная недостаточность II-III ст (SaO2 50 мм рт.ст. при дыхании комнатным воздухом), нарушения гемодинамики (АД 100 уд/мин), инфекционно-токсический шок, лейкопения ˂4,0х10 9 /л или лейкоцитоз 20,0х10 9 /л; инфильтрация более чем в одной доле; наличие полости (полостей) распада; плевральный выпот, быстрое прогрессирование процесса (увеличение зоны инфильтрации на 50% и более за 48 час наблюдения), абсцедирование, мочевина >7,0 ммоль/л, ДВС-синдром, сепсис, недостаточность других органов и систем, нарушения сознания, обострение сопутствующих и/или фоновых заболеваний.
Этиология ВП:
· Streptococcuspneumoniae (пневмококк) – 30-50% случаев заболевания.
· Атипичные микроорганизмы (от 8 до 30% случаев ВП):
− Chlamydophila pneumonia, Mycoplasma pneumonia, Legionella pneumophila.
− Реже: Haemophilus influenza, Staphylococcusaureus, Klebsiella pneumoniae, еще реже – другие энтеробактерии.
− в очень редких случаях ВП может вызывать Pseudomonas aeruginosa (у больных муковисцидозом, или при наличии бронхоэктазов).
· Нередко при ВП выявляется смешанная или ко-инфекция.
· Среди других возбудителей ВП упоминаются респираторные вирусы (вирусы гриппа А и B, парагриппа, аденовирус, респираторный синцитиальный вирус), хотя чаще они рассматриваются как ведущий фактор риска воспаления легких, являясь «проводником» для бактериальной инфекции.
· Некоторые микроорганизмы не вызывают бронхолегочного воспаления: Streptococcusviridans, Staphylococcusepidermidisи другие стафилококки, Enterococcusspp., Neisseriaspp., Candidaspp. Выделение их из мокроты свидетельствует о контаминации материала флорой верхних дыхательных путей, а не об этиологической значимости этих микробов.
Осложнения ВП:
· плевральный выпот (неосложненный и осложненный);
· эмпиема плевры;
· деструкция/абсцедирование легочной ткани;
· острый респираторный дистресс-синдром;
· острая дыхательная недостаточность (определяемая по клиническим данным, сатурации и газам артериальной крови): I, II, III степени (табл.4)
Таблица 4 — Классификация дыхательной недостаточности по степени тяжести:
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ 4
Диагностические критерии
Жалобы и анамнез:
· лихорадка в сочетании с жалобами на кашель,
· одышка,
· отделение мокроты и/или боли в грудной клетке.
· дополнительно часто немотивированная слабость;
· утомляемость;
· сильное потоотделение по ночам.
NB! Острое начало заболевания, возможно связанное с предшествующими респираторными инфекциями и другими факторами внешней среды.
Физикальное обследование:
Классические объективные признаки:
· усиление голосового дрожания;
· укорочение (тупость) перкуторного звука над пораженным участком легкого;
· локально выслушивается бронхиальное или ослабленное везикулярное дыхание;
· звучные мелкопузырчатые хрипы или крепитация. У части пациентов объективные признаки ВП могут отличаться от типичных или отсутствовать вовсе (примерно у 20% больных).
Лабораторные исследования:
Диагностически значимыми являются общий анализ крови и рентгенологическое исследование. Другие исследования необходимы для определения тяжести ВП, выявления возбудителя с последующей коррекцией антибактериальной терапии и проведения дифференциальной диагностики.
· общий анализ крови (лейкоцитоз или лейкопения, нейтрофильный сдвиг, ускорение СОЭ);
· биохимический анализ крови (может быть увеличение уровня мочевины и креатинина);
· С-реактивный белок (СРБ) количественное определение;
· Прокальцитониновый тест(ПКТ) при тяжелом течение пневмонии;
· общий анализ мокроты (увеличение лейкоцитов преимущественно за счет нейтрофилов и лимфоцитов);
· исследование мокроты на флору и чувствительность к антибиотикам (по показаниям);
· исследование мокроты на БК (по показаниям);
· коагулограмма (фибриноген, АЧТВ, МНО, Д-димер);
· определение газового состава артериальной крови (при SрO2
Дифференциальный диагноз
Дифференциальный диагноз ВП и обоснование дополнительных исследований
Таблица 5 – Критерии дифференциального диагноза ВП
Лечение
Препараты (действующие вещества), применяющиеся при лечении
Группы препаратов согласно АТХ, применяющиеся при лечении
Лечение (амбулатория)
Тактика лечения на амбулаторном уровне 5: амбулаторно лечение проводится у пациентов с внебольничной пневмонией нетяжелого течения.
NB! Не целесообразно лечение по принципу стационарозамещающей помощи (дневной стационар), в связи с отсутствием необходимости проведения инъекционного введения препаратов, несоблюдением режимов терапии и высоким риском развития осложнений.
Немедикаментозное лечение:
· для уменьшения интоксикационного синдрома и облегчения выделения мокроты — поддержание адекватного водного баланса (достаточный прием жидкости);
· прекращение курения;
· устранение воздействия на больного факторов окружающей среды, вызывающих кашель (дыма, пыли, резких запахов, холодного воздуха).
Медикаментозное лечение[16,17]
Перечень основных лекарственных средств:
Основными препаратами для лечения внебольничной пневмонии являются антибактериальные препараты.
Обычно проводится эмпирическая АБТ (табл.6). Среди пациентов, которые могут получать лечение в амбулаторных условиях (на дому), выделяют 2 группы, различающиеся по этиологической структуре и тактике АБТ.
Первая группа пациентов: без сопутствующих заболеваний, не принимавшие за последние 3 мес АБП ≥ 2 дней, в возрасте до 60 лет. У этих больных адекватный клинический эффект может быть получен при применении пероральных препаратов (УД – С). В качестве препаратов выбора рекомендуются амоксициллин (УД – D) или макролиды. В ходе КИ не выявлено различий в эффективности этих антибиотиков, а также макролидов или респираторных фторхинолонов (УД – А).
Макролиды предпочтительны при подозрении на «атипичную» этиологию заболевания (M.pneumoniae, C.pneumoniae). Следует использовать наиболее изученные при ВП макролиды с улучшенными фармакокинетическими свойствами, благоприятным профилем безопасности, минимальной частотой лекарственных взаимодействий (азитромицин, кларитромицин, джозамицин, спирамицин).
Вторая группа пациентов: с высоким риском инфицирования антибиотикорезистентными штаммами (прием антибиотиков в течение предшествующих 3 месяцев; госпитализация в течение предшествующих 3 месяцев; пребывание в домах длительного ухода; лечение в дневных стационарах поликлиник; лечение гемодиализом); а также пациенты с сопутствующими заболеваниями (ХОБЛ, диабет, застойная сердечная недостаточность, хроническая почечная недостаточность, цирроз печени, хронический алкоголизм, наркомания, истощение и др.).
У пациентов этой группы адекватный клинический эффект может быть получен при назначении пероральных антибиотиков. С целью преодоления устойчивых штаммов пневмококков рекомендовано увеличить суточную дозу амоксициллина у взрослых до 3 г (по 1 г каждые 8 часов), а также назначение аминопенициллинов в оптимизированной лекарственной форме с повышенной биодоступностью (диспергируемые таблетки).
Также препаратами выбора рекомендуются амоксициллин/клавуланат или амоксициллин/сульбактам.
Таблица 6 – Антибактериальная терапия в амбулаторных условиях:
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Немедикаментозное лечение:
Кислородотерапия.
Лечение острой дыхательной недостаточности (ОДН) направлено на обеспечение нормальной оксигенации организма, т.к. гипоксия является ведущей причиной летальности больных пневмонией. Показаниями к О2-терапии является РаО2 30/мин
· Экстракорпоральная мембранная оксигенация:
Крайне тяжелые случаи острой ДН при тяжелой ВП могут потребовать проведения экстракорпоральной мембранной оксигенации (ЭКМО) [УД – C]. ЭКМО должна проводиться в отделениях и центрах, имеющих опыт использования данной технологии.
Медикаментозное лечение
Антибактериальная терапия тяжелой ВП:
У госпитализированных пациентов с ВП используются амоксициллины, ингибиторзащищенные аминопенициллины, цефалоспорины III,V генерации, макролиды, респираторные фторхинолоны (левофлоксацин, моксифлоксацин) как в виде моно-, так и комбинированной терапии.
При более тяжелом течении пневмонии (у пациентов в ОАРИТ), а также при не эффективности вышеуказанных групп антимикробных препаратов, возможно назначение следующих групп антибиотиков: карбапенемы, оксазолидиноны.
Среди карбапенемов для лечения ВП применяется эртапенем. По активности в отношении большинства грамположительных и грамотрицательных микроорганизмов он сходен с имипенемом* и меропенемом, но не обладает значимой активностью в отношении P.aeruginosa и Acinetobacter spp., что является важным преимуществом при ВП.
Эртапенем не активен в отношении «атипичных» возбудителей (M.pneumoniae, C.pneumoniae, Legionellaspp.).
Оксазолидинон с доказанной антипневмококковой активностью — линезолид. Преимущества препарата: высокая активность в отношении полирезистентных грамположительных микроорганизмов, включая ПРП, метициллинорезистентный S.aureus.
Амоксициллин/клавуланат (амоксициллин/сульбактам), макролиды, фторхинолоны могут использоваться в виде ступенчатой терапии ВП у госпитализированных пациентов.
Системную антибактериальную терапию тяжелой ВП целесообразно начинать в как можно более короткие сроки с момента постановки диагноза; задержка с введением первой дозы АМП на 4 ч и более (при развитии септического шока на 1 ч и более) ухудшает прогноз [УД – С].
Стартовая АБТ тяжелой ВП предполагает внутривенное введение АМП [УД – С]. В дальнейшем по мере клинической стабилизации возможен перевод пациента на пероральный прием АМП в рамках концепции ступенчатой терапии.
Выбор режима эмпирической АМТ ТВП зависит от наличия факторов риска инфицирования P.aeruginosa, предполагаемой/документированной аспирации, клинических и/или эпидемиологических данных, свидетельствующих об инфицировании вирусами гриппа.
У лиц без факторов риска инфицирования P.aeruginosa и аспирации препаратами выбора являются амоксициллин/клавуланат; цефалоспорины III поколения без антисинегнойной активности или эртапенем в комбинации с макролидом для внутривенного введения [УД – В]. Альтернативным режимом является комбинация моксифлоксацина или левофлоксацина с цефалоспорином III поколения без антисинегнойной активности или цефтаролин [УД – В].
При тяжелой ВП показано преимущество комбинации антистрептококкового цефалоспорина III поколения с макролидом, по сравнению с монотерапией этими антибиотиками [УД – В].
При наличии факторов риска инфицирования P.aeruginosa препаратами выбора являются β-лактамные АМП с антисинегнойной активностью (пиперациллин/тазобактам, цефепим, меропенем, имипенем*) в сочетании ципрофлоксацином или левофлоксацином в высокой дозе [УД – В]; возможно назначение β-лактама с антисинегнойной активностью в комбинации с аминогликозидами II-III поколения и макролидами, либо респираторными фторхинолонами [УД – В].
При документированной/предполагаемой аспирации препаратами выбора являются ингибиторозащищенные β-лактамы, карбапенемы, либо комбинация цефалоспорина III поколения без антисинегнойной активности с клиндамицином [УД – С].
При риске MRSA к любой терапии добавить линезолид или ванкомицин [УД – В].
У пациентов с клиническими и/или эпидемиологическими данными, предполагающими инфицирование вирусами гриппа, в дополнение к антибиотикам рекомендуется назначение оселтамивира или занамивира [УД – D].
*применение препарата после регистрации на территории РК
Таблица 10 — Рекомендации по эмпирической антимикробной терапии тяжелой ВП
1. Пациенты без факторов риска инфицирования P. aeruginosa 1 и аспирации
Цефтриаксон, цефотаксим , амоксициллин/клавуланат, ампициллин/сульбактам, цефепим, цефтаролин, эртапенем в/в + азитромицин или кларитромицин в/в
Моксифлоксацин, левофлоксацин в/в + цефтриаксон, цефотаксим в/в
2. Пациенты с факторами риска инфицирования P. aeruginosa 1
Пиперациллин/тазобактам, цефепим, меропенем, имипенем*/циластатин в/в +
+ ципрофлоксацин или левофлоксацин в/в 2
Пиперациллин/тазобактам, цефепим, меропенем, имипенем*/циластатин в/в
+ аминогликозид II-III поколения 3 в/в + азитромицин или кларитромицин в/в
Пиперациллин/тазобактам, цефепим, меропенем, имипенем*/циластатин в/в
+ аминогликозид II-III поколения 3 в/в + моксифлоксацин или левофлоксацин в/в
3. Пациенты с подтвержденной/предполагаемой аспирацией
Амоксициллин/клавуланат, ампициллин/сульбактам, пиперациллин/тазобактам,
эртапенем, меропенем, имипенем*/циластатин в/в
Цефтриаксон, цефотаксим в/в + клиндамицин или метронидазол в/в
При наличии показаний всем пациентам дополнительно к антибактериальной терапии могут назначаться оселтамивир 4 внутрь или занамивир ингаляционно
1 длительная терапия системными ГКС в фармакодинамических дозах, муковисцидоз, вторичные бронхоэктазы, недавний прием системных АМП
2 левофлоксацин назначается в дозе 500 мг/2 раза в сутки
3 могут использоваться амикацин, тобрамицин; выбор препарата зависит от региональных / локальных данных чувствительности P.aeruginosa
4 у пациентов, нуждающихся в ИВЛ, при наличии бронхообструктивных заболеваний предпочтение следует отдавать оселтамивиру
Примечание: ИЗП – ингибиторозащищенные пенициллины, ФХ – фторхинолоны, ЦС – цефалоспорины.
1 для всех препаратов путь введения только внутривенный; 2 только при подтвержденной чувствительности возбудителя
Оценка эффективности стартового режима АБТ должна проводиться через 48-72 ч с момента начала лечения. При неэффективности стартовой АБТ необходимо провести дополнительное обследование пациента для уточнения диагноза, выявления возможных осложнений ТВП и скорректировать режим АБТ с учетом результатов микробиологических исследований [УД – D].
При положительной динамике следует рассмотреть возможность перевода пациента на пероральные АБП в рамках ступенчатой терапии. Переход с парентерального на пероральный АБТ осуществляется при стабилизации гемодинамических показателей, нормализации температуры тела и улучшении клинических симптомов и признаков ТВП [УД – В].
Продолжительность АБТ при ТВП определяется индивидуально с учетом возраста, сопутствующих заболеваний, состояния иммунной системы, наличия осложнений, скорости “ответа” на стартовую АБТ, характеристик назначенного антибактериального препарата (АБП), выявляемых возбудителей. При ТВП неуточненной этиологии продолжительность АБТ должна составлять 10 дней [УД – C]. Более длительные курсы АБТ (14-21 день) рекомендуются при развитии осложнений (эмпиема, абсцесс), наличии внелегочных очагов инфекции, инфицировании S.aureus, Legionellaspp., неферментирующими микроорганизмами [УД – D].
Дополнительные лекарственные препараты:
У госпитализированных пациентов с тяжелой ВП при наличии скудной или вязкой мокроты показаны мукоактивные препараты различного механизма действия (ацетилцистеин, карбоцистеин, эрдостеин) внутрь, инъекционно или в виде ингаляций через небулайзер (при наличии соответствующей формы выпуска).
При явлениях бронхиальной обструкции и гиперреактивности дыхательных путей показаны бронходилататоры (короткодействующие бета-2-агонисты: сальбутамол, фенотерол; холинолитики: ипратропия бромид. В случае невозможности применения ингаляционных бронходилататоров могут быть использованы производные метилксантинов в виде пероральных пролонгированных форм.
Могут применяться внутрь комбинированные препараты, содержащие в своем составе муколитики, бронхолитики.
В случае выраженного интоксикационного синдрома или невозможности оральной гидратации рекомендована дезинтоксикационная инфузионная терапия с использованием солевых, коллоидных растворов в объеме под контролем системного АД, диуреза, в более тяжелых ситуациях – под контролем ЦВД.
При наличии показаний применяются вазопрессоры.
При тяжелом течении ВП, наличии сопутствующей хронической бронхо-легочной, сердечно-сосудистой и др. патологии применяются антикоагулянты.
При появлении признаков гиперреактивности дыхательных путей, выраженном бронхообструктивном синдроме и сохранении затяжного кашля возможно применение глюкокортикостероидов (ГКС), наиболее оптимально – ингаляционные глюкокортикостероидные (ИГКС) препараты (будесонид, беклометазон, флутиказон, циклесонид и др.), в том числе через небулайзер (суспензия будесонида). Допустимо применение фиксированных комбинированных ингаляционных препаратов (будесонид/формотерол или флутиказон/сальметерол). При неэффективности или невозможности применения ИГКС допустимо использование системных ГКС (преднизолон и др.).
Источник: diseases.medelement.com
Пневмония лечение рекомендации 2018
Национальное Интернет Общество
специалистов по внутренним болезням
Кардиология
Пульмонология
Неврология
Гастроэнтерология
Эндокринология
Хирургия
Гепатология
Женское здоровье
Реабилитология
Наркология
Онкология
Педиатрия
Внутренние болезни
Профилактическая медицина
Лабораторная диагностика
Отоларингология
Психиатрия
Урология
Офтальмология
Ревматология
Стоматология
Организация здравоохранения
Функциональная диагностика
Анестезиология и реаниматология
Инфекционные болезни
Клиническая фармакология
Дерматология
Гематология
Спортивная медицина
Аллергология
Генетика

 Травматология
ТравматологияДругие специальности
- Интернист
- Видео
- Рекомендации по диагностике и лечению пневмоний
Рекомендации по диагностике и лечению пневмоний
Диагностика и терапия пневмонии являются актуальными вопросами педиатрии в связи с тяжестью болезни и возможными осложнениями.
Возбудители пневмонии относятся к двум группам микроорганизмов, требующих разных антибактериальных препаратов. Более того, рост резистентности возбудителей требует изменения тактики антибактериальной терапии.
Предлагаемая лекция осветит как вопросы дифференциальной диагностики разных типов пневмоний, так и рекомендуемые подходы к выбору антибактериальных препаратов и их доз. Будут также представлены материалы по диагностике и лечению метапневмонических плевритов, осложняющих тяжелые пневмонии.
В программе примет участие:
Таточенко Владимир Кириллович — профессор, доктор медицинских наук, главный научный сотрудник национального медицинского исследовательского центра здоровья детей МЗ РФ, г. Москва.
График трансляции:
29 марта 2018 года 15.00 — 16.00 мск

Всероссийская Образовательная Интернет-Сессия
Информация и материалы, представленные на настоящем сайте, носят научный, справочно-информационный и аналитический характер, предназначены исключительно для специалистов здравоохранения, не направлены на продвижение товаров на рынке и не могут быть использованы в качестве советов или рекомендаций пациенту к применению лекарственных средств и методов лечения без консультации с лечащим врачом.
Лекарственные препараты, информация о которых содержится на настоящем сайте, имеют противопоказания, перед их применением необходимо ознакомиться с инструкцией и проконсультироваться со специалистом.
Мнение Администрации может не совпадать с мнением авторов и лекторов. Администрация не дает каких-либо гарантий в отношении cайта и его cодержимого, в том числе, без ограничения, в отношении научной ценности, актуальности, точности, полноты, достоверности научных данных представляемых лекторами или соответствия содержимого международным стандартам надлежащей клинической практики и/или медицины основанной на доказательствах. Сайт не несет никакой ответственности за любые рекомендации или мнения, которые могут содержаться, ни за применимость материалов сайта к конкретным клиническим ситуациям. Вся научная информация предоставляется в исходном виде, без гарантий полноты или своевременности. Администрация прикладывает все усилия, чтобы обеспечить пользователей точной и достоверной информацией, но в то же время не исключает возможности возникновения ошибок.
Источник: internist.ru
Вирус гриппа в 2018 году: симптомы и лечение
Вирус гриппа в 2018 году: статистика заболевания
В эпидемическом сезоне 2018 года в регионах фиксируется антигенный вариант гриппа А(H1N1)pdm09, и значительно отличающегося по антигенным свойствам новый вирус А(H1N1). При этом одновременно наблюдается циркуляция вирусов гриппа В (сезонный грипп).
Эпидемия гриппа: прогноз на 2018-2019 год
23.02.2018. ВОЗ объявила состав вакцин от гриппа сезона 2018-2019 гг. для северного полушария. Согласно выводам организации, четырехвалентные противогриппозные вакцины сезона 2018-2019 гг. должны содержать следующие компоненты:
- A / Мичиган / 45/2015 (H1N1) pdm09-подобный вирус;
- A / Singapore / INFIMH-16-0019 / 2016 (H3N2)-подобныйвирус;
- B / Colorado / 06/2017-подобныйвирус(B / Victoria / 2/87);
- B / Phuket / 3073/2013-подобныйвирус(B / Yamagata / 16/88).
Трехвалентные вакцины будут содержать все штаммы, кроме B / Phuket. Компоненты A (H3N2) и B / Victoria являются новыми по сравнению с вакцинами текущего сезона.

Грипп и ОРВИ: механизм развития заболевания
Эпидемия гриппа отмечается в определенное время, обычно пик заболеваемости приходится на холодный период. Большее всего людей говорят о симптомах заболевания после завершения морозов и наступления оттепели. Это связано с тем, что при повышении температуры в зимнее время воздух становится влажным, а это благоприятная среда для развития патогенных микроорганизмов. Их активному росту способствует и то, что световой день остается по-прежнему коротким, а ультрафиолета недостаточно.
В окружающей среде вирус появляется при отделении мокроты и слизи, когда человек чихает, разговаривает или кашляет. Вероятность заразиться при нахождении рядом с чихающим очень велика, так как в выбрасываемом воздухе находятся микроскопические капельки слизи, которые разбрасываются на большое расстояние и легко проникают в дыхательные пути других людей.
Если же микроорганизму удалось «добраться» до слизистых оболочек еще здорового человека, то он стремится закрепиться на эпителиоцитах носоглотки, а после отправляется внутрь.
Проникнув в клетку, вирус избавляется от своей белковой оболочки, а после начинается считывание генетической информации и трансляция ее на рибосомы. Передача осуществляется за счет наличия вирусного фермента – обратной транскриптазы, которая позволяется соединяться патогенной РНК с молекулами ДНК клеток хозяина.
В результате обменные процессы в клетках оказываются полностью подчинены возбудителю и продолжают накопление заразных частиц. Когда же их количество достигает придельной отметки в цитоплазме, они разрывают оболочку клетки, стремясь наружу. В дальнейшем процесс повторяется, но уже в большем масштабе.
Отмершие эпителиоциты отторгаются от слизистой оболочки, что ведет к открытию подслизистой пластины. В это время начинает активную работу иммунная система, в итоге возникает воспалительная реакция. Защищающие хозяина клетки борются с патогеном: чтобы устранить поражение, они уничтожают зараженные эпителиоциты и оставшиеся от них частицы. Со стороны кровеносной системы тоже происходят изменения: в месте воспаления возникает отек из-за притока жидкости для формирования своеобразной «заслонки».
Все это необходимо для того, чтобы поврежденные участки слизистой не стали открытым путем для дальнейшего проникновения зараженных частиц. Однако клетки не всегда справляются с возложенной на них защитной функцией, и тогда возбудитель разносится по организму, что сопровождается ухудшением состояния пациента и лихорадкой. Из-за снижения активности иммунной системы человек подвергается риску заражения и другими патогенными микроорганизмами, не связанными напрямую с гриппом.
Однако еще одна функция иммунной системы – выработка защитных антител. Они вырабатываются преимущественно в области слизистых оболочек, которые разрушаются первыми и нуждаются в дополнительной защите. Так, синтез иммуноглобулинов класса А, М, G позволяет избежать вторичного заражения в течение до 5 месяцев.
Антитела М концентрируются к 10-14 дню заболевания, что сигнализирует об острой инфекции. Антитела класса G в большом количестве обнаруживаются после 1-1,5 месяцев от момента заражения. Эти частицы защищают от заболевания пожизненно, но лишь от перенесенного вируса, а не от его атипичного варианта.
Полное уничтожение вируса происходит на 10-14 день от начала гриппа, осложнения же возникают позднее, обычно их связывают с серьезными нарушениями функционирования иммунной и кровеносной систем.
Формы гриппа по характеру течения
Грипп относится к вирусным заболеваниям, обычно протекает в острой форме, сопровождаясь преимущественно повреждением слизистых. Классифицируется заболевание по двум основным критериям.
По степени тяжести грипп бывает 4 форм:
- легкого течения – отличается нормальной или чуть повышенной температурой (не более 38 градусов), больного лихорадит на протяжении около 3 дней, интоксикация незначительна, дыхательные пути мало повреждены;
- среднетяжелого течения – температура достигает отметки 38,5-39,5 градусов, лихорадка продолжается в течение 5 дней, существенны повреждения слизистых, отмечается интоксикация. Заболевание также могут сопровождать кашель (сухой или с отхождением мокроты), боль в голе, заложенность носа:
- тяжелого течения – температура достигает 40-40,5 градусов, лихорадка продолжается более 5 дней, сильная интоксикация, поражения ЦНС (проявляются заторможенностью, галлюцинациями). Возможны кровотечения, выделение крови при кашле. Развивается острая дыхательная недостаточность, вероятен токсический шок;
- гипертоксического течения – высшая стадия заболевания, сопровождающаяся сильной лихорадкой (более 5 дней), отеком или воспалением мозга, энцефалитом, кровотечениям в различных местах тела, нарушением работы всех органов.
В зависимости от характера течения грипп бывает:
Грипп: симптомы и лечение
Специалисты утверждают, что наиболее эффективным способом предупреждения болезни является вакцинация. Именно по этой причине рекомендуется заранее подготовиться к эпидемии гриппа и ОРВИ, поставив прививку. Но что делать, тем, у кого имеются противопоказания или попросту нет желания «кормить» свой организм антигенами вируса? Таким пациентам поможет регулярный прием лекарственных препаратов, стимулирующих работу иммунной системы. Они запускают защитные функции организма, не давая попавшему в органы дыхания патогену активизироваться. Список подобных препаратов обширен, укажем некоторые из них.
Грипп: противовирусные препараты
Однако назвать наиболее эффективное из них нельзя. Все медикаменты этой группы отличаются аналогичным механизмом действия, формируют резистентность организма к определенной инфекции. Чаще всего на практике применяются:
- ремантадин;
- кагоцел;
- эргоферон;
- мазь оксолиновая;
- осельтамивир;
- ингавирин;
- гриппферон
- занамивир;
- умифеновир.
Ремантадин
Ремантадин – лекарственное средство из группы противовирусных препаратов. Способствует подавлению активности вируса, препятствует его размножению. На протяжении многих лет препарат используется для профилактики во время эпидемии гриппа, вызванного штаммами вируса типа А. Способ приема: по утрам в дозировке 50 мг. Предпочтительно использовать на протяжении всего периода высокой заражаемости населения. Препарат доступен по стоимости, но при этом достаточно эффективен. Однако стоит помнить, что он не защищает от прочих респираторных инфекций. Кроме того, имеет ряд противопоказаний:
- индивидуальная непереносимость компонентов, входящих в состав;
- заболевания почек, печени в тяжелой стадии, недостаточность этих органов;
- гиперфункция щитовидной железы;
- беременность и период кормления.
Кагоцел
Препарат, вызывающий стимуляцию иммунитета, провоцирует продукцию интерферона в организме. Принимается курсами: взрослым назначается в течение 5 дней, с чередованием на неделю перерыва. Разрешен к использованию на протяжении длительного времени, отличается низкой токсичностью.
- малый возраст пациента (до 3 лет);
- беременность и период лактации;
- аллергические реакции на составляющие;
- непереносимость лактозы;
- синдром мальабсорбции.
Эргоферон
Противовирусное и антигистаминное средство. Эффективен при эпидемии гриппа А, В, ОРВИ (помогает бороться с вирусами парагриппа, короновирусами, аденовирусами). Отличается выраженным иммуномодулирующим эффектом. Однако оценка препарата специалистами на предмет перспективности использования не проводилась. Способ применения: 1 таблетка в сутки. Противопоказаниями являются беременность, кормление и непереносимость компонентов.
Мазь оксолиновая (Оксолин)
Синтетический противовирусный препарат, применяемый медиками не первый год. Была разработана в 1970 году. Обладает антивирусной активностью, патогены погибают при контакте с активным компонентом мази. Применяется трижды в день, путем нанесения нескольких грамм вещества на слизистую носа. Требует такого частого использования из-за низкой стойкости, поскольку слишком быстро смывается со слизистой, однако при этом отмечается хорошая эффективность препарата. Смазывать внутреннюю поверхность носа требуется в течение всего периода эпидемии, допускается нанесение чаще 3 раз в сутки. Побочное действие – жжение в области нахождения мази. Разрешена к применению беременными и кормящими матерями.
Осельтамивир
Хороший противовирусный препарат, применяемый для лечения гриппа типа А и В, профилактики заражения. При приеме через рот проходит гидролиз и превращается в осельтамивира карбоксилат. Он в свою очередь замедляет протекание реакций ферментов вирусов А и В, ведущих к их размножению. Эффективен для профилактики респираторных инфекций. Продается в виде суспензий и таблеток, которые применяются в дозировке 75 мг в сутки. Не назначается при почечной и печеночной недостаточности, непереносимости компонентов, может использоваться для беременных и детей от 1 года.
Ингавирин
Препарат двойного действия с противовирусным и противовоспалительным эффектом, способствует устранению репликации вируса и повышению иммунитета. Позволяет бороться с гриппом А (включая «свиной» и «гонкогский»), В, респираторными инфекциями, аденовирусами и парагриппом. Правила применения: в течение недели в дозировке 90 мг 1 раз. Противопоказан беременным женщинам, детям, не достигшим 18 лет.
Гриппферон
Препарат широкого спектра действия, индуктор эндогенного интерферона. Позволяет бороться с возбудителями гриппа, аденовирусами, риновирусами, коровирусами. Применяется при первых признаках заболевания по 1-3 капли (в зависимости от возраста) в нос. Частота проведения инстилляций тоже зависит от возрастной группы пациента. Может использоваться совместно с другими противовирусными средствами, разрешен для детей от 1 года и беременных, кормящих женщин. К противопоказаниям относятся непереносимость компонентов интерферона и веществ, входящих в состав медикамента, предрасположенность организма к аллергиям.
Занамивир
Лекарственное средство с выраженной противовирусной активностью. В аптеках представлен как препарат под названием «Реленза». Способствует подавлению размножения вирусных клеток, ингибирует нейроаминидазу (поверхностный фермент вируса), препятствуя тем самым распространению патогена. Применяется в виде ингаляций, которые назначаются парами однократно. Их проводят на протяжении полутора недель. При необходимости курс может быть продлен до 20 дней (в период высокой заболеваемости). Занамивир применяется для взрослых и детей от 5 лет. Запрещен в 1 триместр беременности, при лактации, не назначается при индивидуальной непереносимости.
Умифеновир
Отпускается в аптечной сети как препарат с называнием «Арбидол». Считается противовирусным и иммуномодулирующим средством. Способствует торможению размножения вируса, помогает организму с выработкой интерферона. В целях профилактики гриппа А, В, ОРВИ, ТОРС применяется взрослыми и детьми от 12 лет по 200 мг дважды в неделю. Рекомендовано использование не протяжении 6 недель, что возможно из-за нетоксичности препарата. Противопоказания: детский возраст до 3 лет, непереносимость компонентов. Данных о безопасности применения беременными и кормящими женщинами нет, поэтому применять «Арбидол» лицам этой категории не следует. Кроме того, не существует достоверных доказательств, что медикамент действительно эффективен для профилактики ОРВИ и гриппа.
Как подготовиться к эпидемии гриппа: аптечка первой помощи
Во время эпидемии приобретение лекарственных средств может быть проблематичным. Это связано с повышением цен на медикаменты в «сезон спроса», отсутствием необходимого лекарства в ближайшей аптеке, плохим самочувствием пациента, которому приходится самостоятельно отправляться за покупкой. Именно поэтому не помешает иметь дома небольшой запас лекарственных средств, причем это могут быть не только таблетки и капсулы, но и средства индивидуальной защиты (маски).
Итак, что должно быть в домашней аптечке для профилактики гриппа:
- противовирусные препараты (например, оксолин, ремантадин);
- средства личной защиты (тканевый слой маски не способен полностью защитить от заражения, но уменьшить количество патогенов, попадающих в органы дыхания, вполне может);
- имунномодуляторы (умифеновир, кагоцел);
- жаропонижающие (парацетамол, ибупрофен, ревалгин);
- антибиотики в целях исключения осложнений, вызванных бактериями (амоксициллин);
- витамины, активизирующие защитные функции организма (аскорбиновая кислота).
Как понять, что заболел гриппом
Даже вовремя поставленная прививка и прием активизирующих иммунитет препаратов не гарантирует, что человек не может заразиться вирусом. Как правило, пациенты переносят заболевание в легкой или средней форме, чему способствует обращение к врачу сразу при первых симптомах заболевания. Как же понять, что вы подхватили вирус, и он начал размножаться в организме?
Симптомы гриппа
Инкубационный период (количество времени с момента последнего контакта с источником патогена) составляет 48 часов (или меньше). Обычно в этот промежуток человек чувствует себя нормально, может изредка отмечать першение или сухость слизистой носа. Позднее симптомы проявляются ярче: заболевание развивается резко, состояние быстро ухудшается.
О гриппе сигнализируют:
- фебрильная (с повышением температуры тела до 38-39 градусов) или гектическая (колебания температуры в пределах 3 градусов в течение суток) лихорадка;
- озноб;
- головная боль;
- сухость слизистых, жажда;
- слабость и сонливость;
- кашель без мокроты;
- чувство першения в горле, боль;
- мышечная слабость;
- боль в суставах и костях.
Грипп отличается от респираторных инфекций тем, что начинается резко. Почти у всех пациентов заболевание начинается с температуры тела 39 градусов. У некоторых лиц со слабым иммунитетом температура повышается не сильно, нередко у них формируется комплекс осложнений на фоне низкой сопротивляемость организма патогенам. Бывает, что низкая температура также наблюдается у тех, кто ранее поставил прививку от гриппа. В большинстве случаев заболевание переносится за 5 дней в легкой форме.
Еще один отличительный признак – сухость слизистых и отсутствие насморка на 1-3 день после инкубационного периода. Если человек болеет ОРВИ, то насморк появляется сразу. Уже через пару дней течения гриппа температура чуть снижается, начинает отделяться мокрота, пациент жалуется на насморк.
Клинические проявления
Грипп характеризуется цикличностью в своем развитии, поэтому отмечается несколько стадий. Во время инкубационного периода субъективно обнаружить присутствие патогена в организме невозможно. Например, при гриппе штамма А этот период занимает до 2 дней, при заражении вирусом В – около 3-4 суток. После достижения достаточной концентрации в клетках наступает следующая фаза – разгар заболевания.
Обычно она характеризуется возникновением озноба, вялости, повышения температуры в пределах 38-30 градусов. Лихорадочное состояние тревожит пациента на второй день, постепенно угасая после. Если же лихорадка отмечается и в дальнейшем, есть основание задуматься о возникновении бактериальной инфекции.
Лицо человека отекает, появляется пигментация кожи и конъюнктивы, светобоязнь, повышенное слезотечение, дыхание через рот.
Все проявления гриппа делят на 2 группы – катаральный и интоксикационный синдромы. К первому относят патологии слизистых (першение в горле, кашель, осиплость, заложенность носа), ко второму – головную, суставную и мышечную боль, недомогание, нарушения работы сердечно-сосудистой системы.
При легкой и средней форме гриппа больные выздоравливают на 7-10 день. Позднее они могут отмечать временные головные боли, слабость и повышенную усталость.
При гипертоксической форме (обычно у пожилых людей) клиническая картина усугубляется. Страдает в первую очередь ЦНС, отмечается нарушение работы двух и более систем организма. Среди симптомов могут быть:
- судороги;
- галлюцинации и бред;
- непрекращающаяся рвота;
- повышенная возбудимость;
- спутанность сознания;
- боль за грудиной;
- сильный кашель;
- кровотечения;
- сильная отдышка.
От осложнений после перенесения гриппа страдают 10-15% пациентов. Как правило, у них диагностируется пневмония, сопровождающаяся затруднением дыхания, кровохарканьем, изменением оттенка кожи, охлаждением конечностей.
Симптомы, характерные для отдельных штаммов вирусов
Существенных отличий при размножении вирусов разных штаммов нет. Обычно грипп развивается по одной и той же схеме: резкое начало с ухудшением самочувствия, сухой кашель, повышение температуры. Однако есть некоторые специфические проявления.
H1N1 (свиной грипп)
В 3 случаях из 10 отмечаются в самом начале течения заболевания проблемы с работой пищеварительной системы: начинается диарея, рвота, для пациентов характерно обезвоживание. Эти симптомы проявляются на 2-3 день, беспокоят человека больше, чем боль в горле или температура.
Нередко развиваются осложнения, затрагивающие легкие. Речь идет в первую очередь о пневмонии. Особенно внимательным следует быть при лечении маленьких детей, беременных женщин, а также при возникновении посинения губ, ногтей, отдышки.
Вирус гриппа В
Обычно болезнь протекает в легкой форме, температура повышена только 3 дня, после пациент постепенно выздоравливает.
Прочие штаммы и H3N2
Заболеванию присуща типичная клиническая картина, особо отличающихся симптомов нет. Редко осложнением становится пневмония, бывает кровоточивость слизистых, кровоизлияния на коже.
Вирус гриппа: возбудитель
Ежегодно тысячи ученых изучают вирус гриппа, однако до сих не найдено единого лекарства для избавления от заболевания, поскольку патоген отличается крайне высокой изменчивостью.
Вирус гриппа относят к семейству Orthmyxoviridae и делят на 3 группы:
- А (обнаружен у людей и животных, причина массовых вспышек заболевания);
- В (найден только у человека, примерно четверть случаев болезни приходится на его долю);
- С (характерен только для человека, вызывает заболевания очень редко).
Как устроен вирус гриппа
Микроорганизмы выделяют по виду белков покровной оболочки: N – нейраминидаза и Н – гемагглютинин. Например, если для вируса характерно вещество 1-ого вида, то он обозначается единичкой, отсюда и название одного из патогенов H1N1.
У вируса довольно примитивное строение: он состоит из белковой капсулы, защищающей молекулу РНК, несущую информацию. Она воздействует на 11 молекул белка, в результате чего возникает полноценная вирусная частица. Ее размер составляет 120 нм или чуть менее, форма – сферическая, имеются «шипы», в ролик которых выступает нейраминидаза.
Изменчивость вируса связана с его попеременным нахождением то в организме человека, то в клетках животных или птиц.
Особенности протекания гриппа у беременных
У беременных женщин заразиться вирусом гриппа вероятность очень высока, так как при вынашивании ребенка меняется гормональный фон и страдает иммунитет. Примечательно, что именно у таких пациенток отмечается больше всего осложнений, а смертность от них достигает 17%. Клиническая картина оказывается еще печальнее, если у женщины имеются соматические заболевания.
На наличие гриппа указывают те же симптомы, что и в остальных случаях (см. выше). О возникновении осложнений свидетельствуют:
- частота дыхательных движений более 30 в минуту;
- спутанность сознания;
- боли в сердце и сердцебиение;
- боль в области грудной клетки.
Крайне подвержены беременные развитию вирусной пневмонии. Течение заболевания и осложнения после него могут привести к преждевременным родам и гибели ребенка в утробе. При принятии решения о проведении кесарева сечения следует помнить о риске летального исхода матери, так как операция часто сопровождается сильным кровотечением из-за нарушения кровотока, дыхательной недостаточностью и формированием гнойных областей.
Атипичный грипп
Как было сказано выше, вирус гриппа отличается крайне высокой изменчивостью. Подвижки в белковой структуре микроорганизма влекут возникновение иных способов воздействия на организм зараженного, что в свою очередь отражается на трансформации симптомов заболевания.
Например, птичий грипп H5N1 имеет достаточно длительный инкубационный период (от 1 дня до недели), а после проявляется типично. Однако нередко при нем отмечаются сильный кашель и кровохарканье, так как «излюбленное место» вируса – бронхиолы и альвеолы.
А вот для свиного гриппа H2N3 характерны нарушения функционирования желудочно-кишечного тракта, которые присоединяются к типичным симптомам.
Как избежать осложнений при гриппе
Если заметна тенденция ухудшения состояния, то о первых негативных изменениях следует сообщить врачу. Они могут появиться при заболевании гриппом разных штаммов. Срочно необходимо обратиться к специалисту при:
- устойчивой температуре более 39 градусов в течение 3 дней;
- отсутствии насморка, наличии сухости слизистых, сухого кашля на 3-ий день заболевания;
- трудностях с дыханием при низкой физической активности или во время разговора;
- посинении губ, ногтей;
- появлении крови при отхаркивании;
- болях в области груди;
- резком падении артериального давления.
Все названные симптомы при отсутствии лечения вызывают тяжелое осложнение – пневмонию. На фоне общего ухудшения состояния это может привести к летальному исходу.
Диагностика гриппа и ОРВИ
Выявление заболевания происходит на основании перенесенных болезней, их истории, жалоб пациента, осмотра терапевтом или инфекционистом, оценки лабораторных материалов.
Наиболее характерные признаки гриппа: острое начало, высокая температура, сухой кашель, интоксикация. Также возможны изменения цвета кожи: бледность или покраснение свидетельствуют о лихорадке или интоксикации, посинение – о недостатке кислорода в организме; при повышении проницаемости капилляров на покровах появляется характерная сыпь.
Задняя стенка глотки краснеет, отмечается зернистость, небные миндалины могут быть несколько видоизменены, без налетов и бугристости.
Лимфоузлы увеличиваются обычно только шейные, внутригрудные и подчелюстные.
Частота сердечных сокращений увеличивается, тоны становятся чуть тише, хрипа нет. При возникновении пневмонии, отеков или инфаркта появляются хрипы, пульс ослабевает.
О нарушениях в работе ЦНС свидетельствуют напряжение мышц шеи, трудности с разгибанием ноги в тазобедренном суставе в лежачем положении. Отек и энцефалит мозга сопровождается спутанностью сознания, малой подвижностью, снижением чувствительности.
При постановке диагноза «грипп» врач также обращается к результатам лабораторных анализов:
- общего анализа крови (смотрит на количество лейкоцитов, лимфоцитов, СОЭ);
- биохимии (оценка количества фибриногена, значения протробинового индекса);
- ПЦР-анализ;
- иммуноферментный анализ;
- метод РТГА.
Пациентам старше 35 лет при поступлении в стационар также требуется пройти ЭКГ для выявления возможных нарушений в работе сердца; рентгенограмму – для обнаружения заболеваний легких, спирометрию – для оценки функционирования дыхательной системы.
Грипп: лечить дома или в больнице?
Лечение гриппа требует систематического и достаточно длительного приема лекарственных средств. Продолжительность лечения – не менее 5 дней. Если специфических симптомов и осложнений нет, то пациента лечат амбулаторно. В остальных случаях он нуждается в госпитализации.
Показания к помещению в стационар:
- старческий возраст (более 65 лет);
- другие заболевания в тяжелой форме;
- детский возраст (до 2 лет);
- появление пневмонии;
- беременность.
Если диагностируется пневмония, то пациентов вне зависимости от пола и возраста необходимо госпитализировать, особенно если воспаление легких двустороннее. Отказ от стационарного лечения грозит дыхательной недостаточностью и летальным исходом.
Вирус гриппа: как лечить
При заболевании гриппом вне зависимости от штамма вируса, вызвавшего его, следуют такой схеме:
- дезинтоксикация;
- устранение причины (источника) болезни путем приема противовирусных средств;
- симптоматическая помощь (назначение анальгетиков и жаропонижающих);
- антибактериальная терапия с опорой на показания.
1.Что касается первого этапа, то на дому (амбулаторно) он заключается в приеме щелочной жидкости без сахара и газов. Рекомендуемый объем в сутки – 2,5 литра (при отсутствии дисфункции почек и сердца). В стационаре же назначается внутривенное введение инфузий плазмозамещающих растворов, обильное питье.
2.Во время противовирусной терапии целью врача является подавление размножения патогена, а также стимуляция организма на выработку интерферона. Лучше всего будет, если прием лекарств начинается с первого дня появления симптомов гриппа. Хорошую эффективность на этом этапе показали сразу несколько препаратов.
Осельтамивир продается в аптеках под называниями «Номидес», «Тамифлю». Срок приема – 5 дней по 75 мг 2 раза в сутки. Может назначаться при беременности и для детей от 1 года. Не рекомендуется для пациентов с психическими отклонениями из-за появления тяжелых отклонений в поведении.
Занамивир отпускается в торговой сети как «Реленза». Принимается в виде ингаляций по 2 штуки в течение 5 дней. Может быть назначен беременным (в исключительных случаях из-за недостатка данных влияния на плод) и детям с 5 лет.
При заболевании гриппом наряду с антибактериальными и симптоматическими медикаментами рекомендуется назначать препараты, стимулирующие выработку интерферона. К ним относят кагоцел, ингавирин, эргоферон. Схема приема указывается в инструкции или подбирается врачом.
3.Кроме борьбы с вирусом не следует забывать и об устранении симптомов, снижающих качество жизни пациента и грозящих осложнениями. Прежде всего, это касается температуры. Снизить ее помогает парацетамол в дозировке около 1000 мг (для взрослого) не более 4 раз в сутки. Использовать в целях снижения температуры тела аспирин не рекомендуется.
4.Что касается последнего этапа, то назначение антибиотиков проводится лишь в крайнем случае. Эти препараты не влияют на вирус, поэтому если осложнений нет, то от их использования лучше отказаться. Если у пациента высокая температура является основным симптомом, или есть риск появления бактериальной инфекции, то антибактериальные средства могут назначаться. В остальных случаях логичнее приобрести амоксициллин или азитромицин.
Лечить грипп исключительно народными средствами не рекомендуется, их можно использовать только как дополнение к основной терапии. В целях обеззараживания подходят лук, чеснок, повышают иммунитет плоды шиповника, рябины. Стимулируют организм и восстанавливают силы экстракты корня женьшеня, мед и прополис.
Профилактика гриппа
В целях профилактики прибегают к двум методам: вакцинации и неспецифическим способам (карантин, стимуляция организма и иммунитета).
Вакцинация
В определенных государствах прививка от гриппа является обязательной. В нашей стране на бесплатную вакцину могут претендовать беременные женщины, дети, лица с хроническими заболеваниями и пожилые люди. Прививка ставится за 1-1,5 месяца до момента ожидаемой эпидемии. Чтобы препарат полностью подействовал, вакцину требуется вводить, когда человек полностью здоров, его не беспокоят хронические заболевания.
Состав вакцины ежегодно меняется и зависит от возникновения штаммов в прошлом сезоне. Она может содержать:
- живой штамм вируса – ослабленный микроорганизм (не ставится людям с ослабленным иммунитетом);
- инактивированный штамм с иммуногенными белками (не ставится при аллергии на куриный белок).
Беременным женщинам рекомендуется проходить вакцинацию во 2 и 3 триместрах после консультации с акушером-гинекологом.
Неспецифические методы
К этой группе причисляют различные способы, позволяющие не допустить распространения заболевания:
- карантин (закрытие школ, прекращение массовых мероприятий на 3-7 дней);
- регулярное проветривание и уборка помещений;
- использование марлевой повязки со сменой ее каждые 2 часа;
- применение оксолиновой мази для слизистой носа;
- прием витаминов и настоек с витамином С.
Также полезно при нахождении в общественных местах пользоваться одноразовыми салфетками (для заболевших), чихать и кашлять в них, немедленно их выкидывать после загрязнения, держаться на расстоянии в 1 метр от других людей, чтобы не заразить их, отказаться от объятий и поцелуев, прикосновения к слизистым (носу и рту), тщательно мыть руки.
Во избежание распространения инфекции врачи настоятельно рекомендуют заболевшим не посещать офис или школу, а обратиться в поликлинику за лечением. Своевременный подбор терапии позволит «встать на ноги» на 5-7 дней быстрее.
-
Еще статьи
- Эффективное лечение гриппа в 2018-2019 году
- Вирус гриппа 2018: признаки, симптомы и лечение
- Эпидемия гриппа: симптомы, причины, лечение
- Эпидемия гриппа: последние новости
- Эпидемия гриппа в России 2018: последние новости
- Грипп: последние новости
25 комментариев
Елена — 18.04.2017 13:50
Я уже читала, что новая волна гриппа нахлынет в 2018 году, но так-же и писали, что уже в сентябре возможны случаи заболевания, а пик — на конец октября-ноябрь. Вопрос: когда вакцинироваться?
Светлана ответил (а):
Май 17th, 2017 at 13:54
Здравствуйте, Елена, в школе детям всегда делают прививки в октябре, объясняя это тем, что иммунитет вырабатывает антитела в течение 3 недель. Вакцина действует минимум полгода, вот и получается, что весь период, когда грипп активно шагает по стране – организм защищен. Я знаю, что некоторые еще летом делают прививки, чтобы успеть укрепить иммунитет к самому началу эпидемии. Хотя, говорят, что возможно прививаться и в самый сезон, вроде бы минимальный срок – 3-4 дня, конечно, это совсем экстремальный способ, здесь главное успеть до того, как подхватишь инфекцию. Наверно этот метод оправдан, когда предстоит поездка в регион где уже болеют гриппом.
Вера Владимировна — 24.05.2017 22:55
Прочитала всю статью, и у меня возник вопрос.
Что касается температуры, еще со школьных лет (а годов мне уже не мало) знаю о том, что температуру при гриппе сбивать сразу не стоит, а нужно продержать ее, таким образом организм начнет бороться с вирусом. Здесь написано о том, что температуру необходимо снижать. Пожалуйста, поясните.
Павел ответил (а):
Май 24th, 2017 at 22:58
Вера Владимировна здравствуйте! Сейчас поясню насчет температуры. Все грамотные врачи знают, что нормальная температура для человека — не выше 37 градусов. Все, что выше приводит к метаболическим сдвигам — ускоряет все виды обмена веществ в организме. Это приводит к разрушению паренхиматозных органов. Особенно часто страдает поджелудочная железа. Более 90 процентов всех развившихся сахарных диабетов 1 типа возникли после ОРВИ (или гриппа) с температурой, которая длилась более 24 часов. Обязательно снижать даже 37.2! Ни в коем случае не должно быть периодов с температурой выше 37.5 более 4 часов. Иногда таблетка парацетамола спасает судьбы людей.
Вера Владимировна ответил (а):
Май 25th, 2017 at 13:00
А как же: «Рекомендации Всемирной организации здравоохранения говорят о том, что температуру ниже 38,5 градусов сбивать не стоит.
Такая температура – защитная реакция организма на вторжение инфекции. Ведь бактерии и вирусы одинаково плохо размножаются как на холоде, так и при повышенной температуре.
Кроме того, высокая температура – признак того, что инфекция в организме все еще есть и с ней требуется бороться.»
информация с сайта Министерства здравоохранения Российской Федерации
Павел ответил (а):
Май 28th, 2017 at 17:33
Рекомендации ВОЗ касаемо именно вирусных инфекций, в том числе и гриппа, категоричны. Температуру надо обязательно сбивать. Это позволяет стабилизировать все процессы в организме, а кроме того снижает риск возникновения судорог. Данная фраза насчет температуры 38.5 градусов взята из контекста, она предназначалась для особенностей лечения бактериальных инфекций в африканских странах. С учетом климата, там можно не снижать подобную температуру, хотя это тоже индивидуально. Категорическое правило, которое знают все современные практикующие врачи — при вирусных инфекциях обязательное снижение температуры, желательно до нормальных значений. Любые рекомендации врача при гриппе обязательно включают или парацетамол, или любой шипучий жаропонижающий напиток, например, терафлю или фервекс, чтобы нормализовать температуру.
Что касается сайта ВОЗ, я там нашел про температуру только в контексте в африканских странах. При гриппе везде написано, что надо снижать.
алкомэн ответил (а):
Март 5th, 2018 at 12:12
Павел-да вы упоратый мракобес,откуда такие даные о паренхиматозных повреждениях при температуре,поджелудочной и сах.диабете 90% . Была у меня не раз 39°и 40° 2-3 дня и ничего этого нет и темпу не сбивал и выздоравливал через столько же дней сколько была темпа.А вот когда сбивал почти до нормальной болел неделями!А вот чрезмерное потребление парацетамола,как раз и приводит к поражению паренхимы печени.
***
Цитата:Категорическое правило, которое знают все современные практикующие врачи — при вирусных инфекциях обязательное снижение температуры, желательно до нормальных значений.
***
Нормальные врачи знают и советуют снижать температуру свыше 39°,а ненормальные до нормальных значений.При высокой темпе вырабатывается интерферон,антитела и угнетается размножение вирусов и бактерий.Дикая глупость снижать темпу до нормы подавляя иммунку,а потом стимулировать её приёмом иммуностимуляторами/модуляторами.
Екатерина — 19.06.2017 16:28
Слышала такой прибор «синяя лампа» для лечения гриппа и ОРВИ. Скажите, что это за аппарат и есть ли от него эффективность?
Павел ответил (а):
Июнь 21st, 2017 at 17:37
Екатерина здравствуйте! Действительно, есть аппарат ОУФК-01 «Солнышко» (для домашнего пользования). Данный аппарат является хорошим помощником в профилактике инфекционных заболеваний, ускоряет процесс излечения, и что не менее важно — возможность получить вторичную бактериальную инфекцию сводит к минимум. Подробнее можете прочитать здесь — https://azdorovia.ru/lechenie-ultrafioletom.html
Екатерина ответил (а):
Июнь 22nd, 2017 at 14:05
Павел, спасибо вам за ответ. По вашей ссылки прочла отзывы и что мне не понравилось — его нельзя применять даже при повышенной температуре. А как тогда лечить? Любой грипп сопровождается высокой температурой
Елена — 12.10.2017 08:42
Скажите а Волгограде какой грипп сейчас ходит?
Анна ответил (а):
Апрель 12th, 2018 at 17:43
Елена, этой весной в Волгограде сезонный грипп. Мы уже всей семьей им переболели
Марина — 04.02.2018 22:21
У нас в Саратове объявили карантин, вроде как «свиной грипп», очень боимся заболеть, скажите, такие средства как иммунал, анаферон и другие иммуностимуляторы стоит пропить? Еще вопрос про ИРС-19, есть отзывы, что за средство. Ранше капали в носик деринатом, но похоже это лекарство бесполезное
алкомэн ответил (а):
Март 5th, 2018 at 12:14
“Деринат, действующее вещество которого представляет собой вытяжку из молок осетровых рыб.”
Похоже дорогой развод на деньги,дурно пахнущий рыбой.Что такого особеного могут содержать молоки именно осетровых,да они вроде как в красной книге?Так что отваливайте деньгу за эту панацею…или включайте МОЗГ.
Лола — 15.02.2018 11:54
Да что в 2018 году, что в 16 году один и тот же грипп, и лечится одинаково, если не запустить конечно же. Болела так пару раз. Лечилась Эргофероном по совету матери. Она у меня терапевт, плохого точно не посоветует.
Дина — 27.02.2018 22:42
Подскажите, чем лечить нынешний грипп, есть ли эффективное лекарство? В аптеках одни и те-же противовирусные, и мне кажется они уже не помогают.
Лариса — 10.03.2018 00:00
Пару недель назад переболели гриппом с сыном 6ти лет. Понятно, что маленькие дети болеют часто, но мой как-то бестемпературно обычно болеет (сопли, кашель и все). А в этот раз сам заснул днем (хотя днем спать добровольно он никогда не ложиться), видимо слабость дала о себе знать. К вечеру поднялась температура до 38,8 градусов. Ребенок жаловался на сильную головную боль (раньше так никогда не жаловался именно на нее) и больше ни на что. На следующий день участковый педиатр выписала нам: кагоцел, фарингосепт, максиколд, аскорбиновую кислоту. Нурофен при температуре (его мы принимали накануне вечером). Рекомендовала также обильное питье (малина, мед, чай с чабрецом) и не заставлять есть. Врач сказала, что горло красное, хотя ребенок и не жаловался на боль в горле.
Впервые давала сыну кагоцел. Результат его действие меня приятно порадовал, хотя не могу утверждать, что быстрое улучшение самочувствия моего сына — это именно его заслуга. Но по факту ребенок уже на следующий день стал чувствовать себя лучше, температура не повышалась, на головную боль не жаловался. На третий день заболевания вел себя, как обычно, как здоровый ребенок. Разве что немного покашливал. Поболел он в итоге ровно неделю и пошел в детский сад.
Через день после того, как заболел сын, заболела и я. В ночь, когда у сына поднималась температура, спали в обнимку, 100% так и заразилась от него. У меня была жуткая головная боль, слабость, боль в горле, но температура не поднималась. Возможно, я просто не дала ей шансов подняться, вовремя начала лечение. На следующий день мне предстояла важная поездка. Я испробовала кагоцел и на себе. Так же, как и мой ребенок, принимала: фарингосепт, максиколд, аскорбиновую кислоту. А от головной боли пила нурофен (давно практикую его прием при не частых, но сильных головных болях). Мое состояние не ухудшилось, и я благополучно смогла осуществить намеченную поездку. Замечу при этом, что курсом кагоцел не пропила (рекомендованный курс лечения — 5 дней). Выпила только первые 3 дня. А потом мне стало значительно лучше, и я не увидела дальнейшей необходимости его продолжать принимать. Считаю, что мы с сыном достаточно легко в этот раз перенесли грипп. А кагоцел взяла на заметку, в следующий раз при симптомах гриппа его будем принимать в первую очередь.
Анна Царит — 10.03.2018 12:04
Очередной грипп подхватила от детей. Поскольку особо не разлежишься, надеялась перенести на ногах, даже захотелось избавиться побыстрее проверенным способом. Обычно запираюсь в душевой кабине и опускаю нижнюю часть тела в горячую воду. Очень важно не мокнуть сверху. Минут через 20 пот начинает течь градом. Сижу так сколько могу, обычно весь активный процесс выделения пота. Много раз избежала таким образом серьезных осложнений. И на этот раз, после того как с меня сошло семь потов, а то и больше, не вытерпела, тем более поверила, что выздоровела окончательно, помыла голову и легла со спокойной душой. А наутро и не помню, я проснулась или меня привели в чувство. Не было сил даже пошевелиться и открыть глаза. Как будто не только нос заложило, но всю голову! Страшно болело горло, глаза не могла открыть. Температура достигала 39,6. Звук, свет раздражали. Вкус и запах как будто никогда и не чувствовала. Дышать приходилось только ртом даже после капель в нос, и то каждый вздох причинял адскую боль. Как будто колючую проволоку протаскивали по гортани. Брызгала раствор Люголя, полоскала морской солью, но как мертвому припарки. Пыталась сбить температуру парацетамолом. Пыталась потеть, периодически выпадала из жизни. Когда через два дня никак не менялось мое состояние все же вызвала врача. Доктор, ранее все время ругающая за произвольное применение антибиотиков, сказала что самое время их использовать, даже рекомендовала ввести в первый день ударную дозу. Покололи цефтриаксон. Были назначены спрей для горла Гексорал, снимал боль хорошо, противовирусный Кагоцел, имуномодулирующие. Реальное облегчение почувствовала на третий день. От горла тоже отвалилось кусок гноя, как старя штукатурка, пластом. Чем лучше прочищалось горло, тем легче становилось. Если ранее нос не дышал даже после сильных капель. Я использую називин,он действует 12 часов, снова стал возвращаться вкус к жизни. В буквальном смысле. Когда носоглотка стала прочищаться, стала чувствовать запахи и вкус тоже. Итого спасли антибиотики, видимо случай все же был тот, когда они уместны.
Виста128 Система — 13.03.2018 00:56
После Пережитого Гриппа Тяжело Придти в себя
Источник: azdorovia.ru
Пневмония у детей и взрослых: знания, которые спасут жизнь

Что такое пневмония? Это то же самое, что бронхит и ОРВИ, или нет?
Пневмония – это острое инфекционное воспаление нижних дыхательных путей, которое характеризуется инфильтрацией легких (точнее – нижних дыхательных путей) воспалительной жидкостью и признаками воспаления. Что это значит? Прежде всего, это значит, что развитие пневмонии связано с наличием в дыхательных путях инфекционных агентов – бактерий, иногда вирусов или грибков, простейших.
Развитие пневмонии — это острый процесс, значит у пневмонии всегда есть начало (в классическом описании клиницистов: «больной помнит день и час начала своей болезни») и конец. В большинстве случаев человек должен полностью поправиться, к сожалению, иногда, болезнь может закончиться летальным исходом.
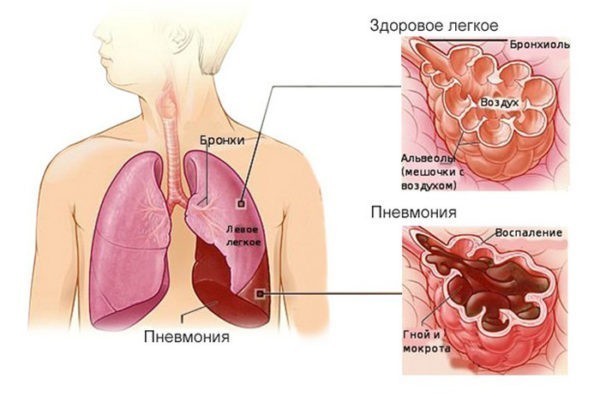
Что такое нижние дыхательные пути? Это альвеолы (микроскопические мешочки, в которых происходит газообмен) и мелкие бронхи. Обязательным критерием пневмонии будет поражение альвеол, если у больного поражены только бронхи, то тогда это не пневмония, а бронхит или бронхиолит. Однако, наличие бронхита, трахеита или ларингита (воспаление бронхов, трахеи или гортани) не исключает поражение альвеол и соответственно наличие пневмонии.
Инфильтрация – это наличие воспалительной жидкости, которая состоит из продуктов крови, белков, клеток организма и бактерий, в просвете альвеол. Данная инфильтрация хорошо видна при проведении рентгенологического исследования и слышна врачу в виде специфических хрипов при выслушивании легких. Также пневмония сопровождается признаками воспаления, в том числе интоксикацией и повышением температуры, кашлем с возможным отхождением мокроты и другими симптомами.
Таким образом, пневмония — это не бронхит, и не ОРВИ, а самостоятельное инфекционное заболевание, у которого есть четкое определение и критерии для постановки диагноза.
Насколько опасно заболеть пневмонией? Можно ли умереть от нее? Слышал про людей, которые перенесли пневмонию «на ногах», насколько это опасно?
Считается, что каждый человек, в течение жизни, переносит минимум одну пневмонию. Далеко не каждый человек от этой пневмонии умирает. Дело в том, что течение пневмонии во многом зависит от человека, его здоровья и, конечно, от самого микроорганизма, который вызывает пневмонию. В свою очередь, такие тяжелые микроорганизмы, как стафилококк или синегнойная палочка, встречаются только у самых «тяжелых» пациентов, с наличием нескольких хронических заболеваний легких и других органов. Таким образом, вероятность умереть от пневмонии может колебаться от незначительной (менее 0,1%) до высокого риска (50% и более) – все это зависит от наличие сопутствующих заболеваний и состояний.
Переносить пневмонию «на ногах», конечно небезопасно. Прежде всего, пневмония – это заболевание, которое требует лечения антибиотиками. Если пациент не получает необходимой терапии, риск осложнений и летального исхода увеличивается. Конечно, бывают варианты скрытого течения заболевания, но в большинстве случаев есть какие-то симптомы, которые должны заставить больного обратиться к врачу за помощью и постановкой правильного диагноза.

Можно ли заразиться пневмонией, если вокруг все кашляют и чихают? Что надо делать, если в семье кто-нибудь болеет пневмонией?
Несмотря на инфекционный характер заболевания, заразиться пневмонией очень сложно, требуется не только попадание микроорганизма в дыхательные пути, но и наличие факторов риска, таких как возраст и сопутствующие заболевания. Однако, в осенне-весенний период, когда распространены вирусные заболевания, существует более высокий риск заболеть пневмонией как осложнением ОРВИ или как одним из вариантов течения вирусной инфекции. Существуют эпидемиологические формы пневмонии, которые часто встречаются в организованных коллективах – это микоплазменная и хламидийная пневмония, кроме того, существует форма легионеллезной пневмонии, которая может распространяться через системы вентиляции и кондиционирования воздуха.
Когда в семье кто-то заболел, прежде всего следует создать так называемый лечебно-охранительный режим: у пациента должна быть своя кровать, своя посуда, которую следует обрабатывать с обычным моющим средством в горячей воде, по рекомендации врача, может потребоваться обработка специальным дезинфицирующими средствами.
Если у больного отходит мокрота, лучше всего собирать ее в специальную емкость (можно купить в аптеке баночку для анализов), которую потом надо будет выбросить или продезинфицировать. Каждый день в комнате пациента надо проводить легкую влажную уборку, особенно внимательно следует протирать вертикальные поверхности, на которых скапливается пыль.
Раз в неделю и после окончания болезни комнату следует хорошенько убрать с использованием качественных средств для уборки, все белье (постельное и нательное) после болезни обязательно надо простирать с высокой температурой (60 или 90 градусов). Каждый день, даже зимой, комнату нужно проветривать, не менее 1 часа в сутки. Все, кто входят и покидают комнату пациента, должны мыть руки с мылом или специальным дезсредствами. Если есть подозрение на заразный характер инфекции (вирусная инфекция, подозрение на туберкулез), пациент должен носить хлопчатобумажную маску, которую должен менять каждый день.

Какие факторы риска пневмонии есть? Что надо делать, чтобы не заболеть пневмонией?
Описаны следующие факторы риска пневмонии: младший и пожилой возраст, курение и алкоголизм, обездвиживание и прикованность к постели, нарушение иммунитета, нарушение глотательного или кашлевого рефлексов, наличие хронических заболеваний внутренних органов, в том числе легких, плохие социальные условия жизни, голодание, гиповитаминоз, депрессия. Соответственно, чтобы не заболеть, прежде всего, следует отказаться от вредных привычек, следить за диетой, избегать стрессов, переохлаждений, физических и эмоциональных перегрузок. Если есть сопутствующие заболевания, следует принимать все назначенные врачом препараты и ни в коем случаем не заниматься самолечением. Всем пациентам с наличием нескольких перечисленных факторов риска требуется проведение вакцинации от пневмонии.
Какие микроорганизмы обычно вызывают пневмонию?
Самый частый возбудитель пневмонии – это стрептококк. С ним связана классическая тяжелая пневмония, с высокой температурой и сильной слабостью. Стрептококк встречается и у молодых и у пожилых пациентов, у курящих и некурящих людей. Практически так же часто встречается микоплазменная пневмония. Особенно часто она встречается у детей школьного и дошкольного возраста, молодых людей, которые учатся в институте или уже работают. Особенностей этой пневмонии является неявные симптомы и распространение среди людей, посещающих одно учреждение.
Реже пневмония связана с хламидийной инфекцией. У курильщиков часто встречается пневмония, вызванная гемофильной палочкой или бактерией вида моракселла. Стафиликокк часто встречается у наркоманов или при наличии очагов гнойной инфекции (например, пролежни). У лиц, употребляющих алкоголь, а также среди больных диабетом может встречаться клебсиелла.
У пациентов с тяжелой хронической обструктивной болезнью легких, а также с бронхоэктазами может встречаться инфекция синегнойной палочкой. У лежачих больных, за которыми требуетcя постоянный уход, у которых стоит мочевой катетер, может встречаться инфекция кишечной палочкой или энтеробактерией. При иммунодефиците, в частности при СПИДе, повышается риск пневмоцистной пневмонии, грибковой пневмонии и туберкулеза. Знание особенностей формирования пневмонии позволяет врачу быстрее поставить правильный диагноз и вовремя начать лечение.
Что такое госпитальная пневмония, это другая болезнь или нет?
Госпитальная пневмония – это вариант пневмонии, которая развивается после 48 часов нахождения в стационаре. Это особый вид пневмонии, который характеризуется наличием так называемой внутрибольничной микрофлоры, которая отличается от классической микрофлоры, в том числе наличием резистентности к некоторым, а иногда и ко всем антибиотикам. Наличие такой пневмонии предполагает альтернативную терапию антибиотиками резерва, и, к сожалению, более высоким риском летального исхода.
Как понять, что у меня пневмония, каковы ее симптомы?
Прежде всего, диагноз пневмонии устанавливается по результатам обследования, которое назначает и проводит лечащий врач. Подозрение на пневмонию должно возникнуть у пациента с длительным повышением температуры, кашлем с отхождением кровавой или ржавой мокротой, болью в грудной клетке, сильной слабостью и одышкой. Единственным видом обследования, после проведения которого можно говорить об определенном диагнозе пневмония – это рентгенография или КТ легких.
Можно ли заболеть пневмонией, если не лечить ОРВИ?
Хороший вопрос, на которой нет однозначного ответа. Прежде всего, следует сказать, что ОРВИ не поддается терапии, так как не существует препаратов, способных ускорить выздоровление от ОРВИ, за исключением гриппа и использования препаратов таких как Озельтамивир и Занамивир. Скорее всего, если при гриппе, в первые 24 часа от появления симптомов, принимать вышеуказанные препараты, то это может снизить риск развития пневмонии, как осложнения гриппа. Такие исследования проводились, однако результаты критикуются организацией FDA (Food and Drug Administration) за возможную манипуляцию данными. В целом, поскольку лечения ОРВИ не существует, то и не существует медикаментозного способа профилактики пневмонии с помощью лечения ОРВИ. Очевидно, что при вирусной респираторной инфекции следует избегать переохлаждений, чрезмерных перегрузок в разгар заболевания.
Когда надо обратиться к врачу?
Обратиться к врачу следует, если кашель или температура держатся уже больше 1 недели или присутствует что-либо из ниже перечисленного: кровохарканье, ржавая или кровавая мокрота, боль в грудной клетке, усиливающаяся при дыхании, сильная слабость, одышка, цианоз, повторное ухудшение после начавшегося выздоровления от ОРВИ. Личная обеспокоенность необычным течением заболевания, появлением странных симптомов тоже может быть поводом для обращения к врачу, пусть лучше он скажет, что все в порядке и нет повода для беспокойств, чем пропустить пневмонию.
Какие анализы и исследования будет делать врач?
При подозрении на пневмонию, скорее всего, врач назначит проведение рентгенологического исследования легких, клинический анализ крови, возможно врач попросит вас сдать мокроту на анализ, и назначит биохимические исследования, в том числе на показатели воспаления – С-реактивный белок или прокальцитонин. В сложных случаях, может потребоваться проведение компьютерной томографии легких, и бронхоскопии.
Если я болею пневмонией уже больше месяца, такое бывает? Сохраняется кашель, одышка, плохие анализы и изменения на рентгенограмме.
Чаще всего клинические и рентгенологические проявления заболевания исчезают через месяц от начала терапии. Пневмония, при которой не наступает положительной динамики за 2 недели, называется не разрешающейся. Однако клинические проявления и рентгенологическое уплотнение могут сохраняться в течение месяца. Если после месяца болезни сохраняется клиническая или рентгенологическая картина заболевания, как минимум следует посетить пульмонолога, так как, может быть, потребуется альтернативная терапия заболевания или исключения других легочных заболеваний, которые могут протекать под маской пневмонии.

Как долго протекает пневмония, сколько занимает лечение, сколько реабилитация?
Клинические проявления пневмонии и изменения на рентгенограмме могут сохраняться в течение месяца. При неосложненном течении, на фоне терапии антибиотиками, улучшение самочувствия будет уже в первый день. Обычно, лечение назначается на 7-10 дней, иногда, антибиотики приходится принимать 3-4 недели. Через 1 неделю к пациенту вернутся силы и хорошее самочувствие. Однако, полное выздоровление наступает через месяц от начала болезни, до этого времени, пациент может ощущать слабость, покашливание, периодически может подниматься температура. Если в течение первого месяца пневмонии сделать рентген легких, то, скорее всего, будут выявлены изменения, которые могут трактоваться как пневмония. Однако, это не всегда значит, что лечение не помогает или пневмония не проходит, изменения на рентгенограмме могут сохраняться в течение месяца от начала терапии.
Слышал про прививки от пневмонии, как они работают, насколько они эффективны и безопасны?
Действительно, существует вакцина от пневмонии. Она представлена многими серотипами стрептококка. Использование такой вакцины дает защиту от стрептококковой пневмонии – самого частого варианта пневмонии. Использование данной вакцины особенно актуально у пожилых и самых юных пациентов, у которых наблюдается самый высокий риск неблагоприятных осложнений. Кроме того, такая вакцина показана всем пациентам с хронической легочной патологией (например, с астмой или ХОБЛ) для снижения риска тяжелых обострений. Использование такой вакцины безопасно, и сейчас пневмококковая вакцина включена в Российский и международный календарь вакцинации.
Может быть, надо пропить курс антибиотиков для профилактики пневмонии?
Скорее всего, на этот вопрос стоит ответить отрицательно – использование антибиотиков без показаний лишь увеличит риск появления резистентных штаммов микроорганизмов, но не снизит риск пневмонии. Однако в некоторых случаях пульмонолог может выписать длительный курс антибиотиков пациенту вне обострения. Показания к этому курсу очень узкие и специфические, и на них не стоит сейчас останавливаться, так как большинству здоровых людей такой режим приема препаратов не подойдет.
Источник: www.pravmir.ru
Пневмония лечение рекомендации 2018
Поступила 03.11.2009 г.
В.Н.САПЁРОВ, О.П.ЧЕПУРНАЯ,
И.И.АНДРЕЕВА, А.В.САПЁРОВ
СРАВНИТЕЛЬНЫЙ АНАЛИЗ РОССИЙСКИХ, ЕВРОПЕЙСКИХ
И АМЕРИКАНСКИХ РЕКОМЕНДАЦИЙ
ПО ДИАГНОСТИКЕ И ЛЕЧЕНИЮ ПНЕВМОНИИ[1]
Чувашский государственный университет им. И.Н.Ульянова, Чебоксары
В работе приведены российские рекомендации (РР) по диагностике и лечению внебольничной пневмонии (ВП), даны дополнения к ним из европейских и американских (США) рекомендаций, не нашедшие отражения в РР. В РР подчёркивается, что диагностика ВП по данным физического и рентгенологического исследований приравнивается к синдромному диагнозу. Нозологическим диагноз становится лишь после определения возбудителя заболевания. Перечислены лабораторные методы установления этиологии ВП. Подробно освещен вопрос о месте лечения больного ВП (на дому, в отделениях общего профиля, отделении реанимации и интенсивной терапии), решение которого зависит от оценки тяжести заболевания и прогнозирования риска летального исхода. Приведена стартовая антимикробная терапия у амбулаторных и госпитализированных больных, которая определяется наиболее вероятными у них возбудителями заболевания. В каждой группе выбор антибиотиков зависит от тяжести состояния больных, наличия сопутствующих заболеваний, возраста и ряда других факторов. Указана проблема неразрешающейся (затяжной) пневмонии и индикаторы качества ведения пациентов с ВП.
Here are the Russian recommendations (RR) on diagnostics and treatment of out-patient pneumonia(OP) and also some complements from the European and American (US) recommendations, not mentioned in RR. In RR it is stipulated that OP diagnostics using physical and X-ray examinations are considered to be syndrome diagnosis. Nosologic diagnosis made only after causative agent detection. The following is discussed lab methods of OP etiology detection, place of OP patient treatment( at home, department of general practice, reanimation and intensive therapy) depends on how severe the case is and risk of lethal outcome. And also primary antibacterial therapy of out and in –patients is defined by most possible causative agent of the disease. In each case the choice of antibiotics depends on the state of the patient coexistent diseases, age and other factors. The problem of prolonged pneumonia and indicators of qualitative OP patients’ treatment
Национальные клинические рекомендации по диагностике и лечению различных заболеваний разрабатываются на основании принятых в данной стране стандартов, но в рекомендациях эти вопросы разбираются более подробно.
Основная цель данной работы – ознакомить читателя с российскими рекомендациями по диагностике и лечению внебольничной пневмонии [5] в сопоставлении с рекомендациями Европейского респираторного общества [7] (далее — европейскими рекомендациями ЕР), перевод на русский язык – в журнале «Пульмонология»[3], и рекомендациями Американского общества инфекционистов / Американского торакального общества [6] (далее — американскими рекомендациями (АР), перевод на русский язык в журнале «Пульмонология» [4]. В РР учитывались отдельные положения, отраженные в ЕР (2005), в то время как последняя версия АР опубликована в 2007 г., уже после выхода РР (2006).
Вначале приводятся РР, затем даются дополнения к ним из ЕР и АР, не нашедшие отражения в РР. Мы не освещаем те положения, которые имеются в РР, но не содержатся в ЕР и АР, поскольку российский врач должен знать прежде всего РР, и быть осведомлен о том, что дополнительно к этому включено в зарубежные рекомендации по диагностике и лечению ВП.
И российские, и зарубежные рекомендации не являются догмой и не исключают использования в практической работе методов диагностики и лечения, не вошедшие в официальные рекомендации. В РР записано: «Клинические рекомендации могут служить основой разработки стандартов оказания медицинской помощи на федеральном и региональном уровнях». Такая же мысль отражена и в АР: «Рекомендации являются лишь отправной точкой, оставляя известную свободу действий практическому врачу». Однако «под свободой действий» предлагается понимать лишь разумную инициативу, основывающуюся на результатах современных хорошо организованных контролируемых исследований. Возникающие у постели больного коллизии и решение врача о характере необходимой больному помощи подчас не укладываются в рамки стандартов и официальных рекомендаций. Кроме того, у врача «под руками» может не оказаться необходимых (изложенных в рекомендациях) методов диагностики и лечения, и он должен найти им адекватную альтернативу.
Определение. Внебольничная пневмония – заболевание, возникшее во внебольничных условиях (вне стационара), или диагностированное в первые 48 ч от момента госпитализации, или развившееся у пациента, не находившегося в домах сестринского ухода / отделениях длительного медицинского наблюдения ³ 14 суток (РР).
Эпидемиология. Согласно официальной статистике [2], показатель заболеваемости ВП в России составляет 4,1‰. Однако этот показатель, как отмечается в РР, не отражает истинной заболеваемости, которая по расчетам достигает 14 – 15‰, а общее число больных ежегодно превышает 1,5 млн человек. Заболеваемость существенно зависит от возраста больных и от наличия и характера сопутствующих заболеваний.
ВП является одной из основных причин внутрибольничной летальности [1]. Летальность при ВП наименьшая (1 – 3%) у лиц молодого и среднего возраста без сопутствующих заболеваний. Она значительно выше у пациентов старше 60 лет и при наличии серьёзных сопутствующих заболеваний, а также при тяжёлом течении заболевания. В РР приводится вероятность летального исхода больных ВП в зависимости от наличия сопутствующих заболеваний, данных физического и лабораторных исследований и других показателей. Так, вероятность летального исхода повышается в 2 – 4,4 раза при сопутствующих заболеваниях (хроническая сердечная недостаточность, ишемическая болезнь сердца, онкологические заболевании, иммунодефицитные состояния, заболевания почек, неврологические болезни). При тахипноэ (ЧД ³ 28/мин), гипотермии, лейкоцитозе, повышении уровня азота мочевины в крови и мультилобарной инфильтрации на рентгенограмме летальность повышается в 2,5 – 4,1 раза. Особенно неблагоприятное прогностическое значение имеют гипотензия (систолическое артериальное давление (САД) £ 100 мм рт.ст.) и лейкопения (£ 4×10 9 /л), вероятность летального исхода при наличии которых увеличивается в 5,1 – 5,4 раза. Летальность при ВП зависит также от особенностей этиологии. Наиболее высокая летальность наблюдается при ВП, вызванной K.pneumoniae, Staph. aureus и Legionellaspp. (соответственно 35,7, 31,8 и 14,7%).
Клиника и диагностика. В большинстве случаев заболевание начинается остро с появления лихорадки, болей в грудной клетке, кашля с отделением мокроты. В то же время в РР указывается, что примерно у 25% пациентов старше 65 лет отсутствует лихорадка, а клиническая симптоматика представлена слабостью, утомляемостью, анорексией, нарушением сознания. Лейкоцитоз отмечается лишь у 50 – 70% больных. Плевральный выпот, как правило, ограниченный, осложняет течение ВП в 10 – 25% случаев.
Классическими объективными признаками при физическом обследовании являются укорочение (тупость) перкуторного тона над зоной поражения, усиление бронхофонии и голосового дрожания; при аускультации – бронхиальное (или жёсткое) дыхание, на фоне которого выслушиваются звучные мелкопузырчатые хрипы или крепитация. В РР подчёркивается, что примерно у 20% больных физические симптомы со стороны лёгких могут быть стёртыми или отсутствовать.
К важнейшим критериям диагностики относятся результаты рентгенографии органов грудной клетки (обнаружение очагово-инфильтративных изменений в лёгких). Для микоплазменной пневмонии характерна ретикуло-нодулярная инфильтрация в базальных отделах лёгких. Обнаружение на фоне инфильтрации полостей деструкции указывает на необходимость исключения прежде всего стафилококковой этиологии ВП, а также аэробной грамотрицательной и анаэробной инфекции.
Однако рентгенография органов грудной клетки, как указывается в РР, не обладает абсолютной чувствительностью при выявлении инфильтративных изменений; поэтому в ряде случаев возникает необходимость в компьютерной томографии (КТ). Такое исследование считается целесообразным: а) у пациентов с очевидной клинической картиной пневмонии, но у которых отсутствуют изменения на рентгенограмме (флюорограмме); б) при выявлении на рентгенограмме у больного с предполагаемой пневмонией нетипичных для данного заболевания изменений (обтурационный ателектаз, инфаркт лёгкого и др.); в) при рецидивирующей пневмонии, при которой инфильтративные изменения возникают повторно в той же доле (сегменте), а также при затяжной пневмонии, когда длительность существования инфильтративных изменений в лёгких превышает 4 недели.
В рекомендациях указывается, что по клинико-рентгенологическим данным (включая КТ) не удаётся с определённостью высказаться о вероятной этиологии ВП. Поэтому разделение ВП на «типичную» (например, пневмококковую) и «атипичную» (микоплазменную или хламидийную) «лишено особого клинического значения».
Определённое практическое значение имеют данные клинического анализа крови; лейкоцитоз больше 10 – 12×10 9 /л указывает на высокую вероятность бактериальной инфекции; лейкопения или лейкоцитоз выше 25×10 9 /л являются неблагоприятными прогностическими признаками.
У больных с острой дыхательной недостаточностью, обусловленной мультилобарной инфильтрацией, массивным плевральным выпотом или развитием ВП на фоне хронической обструктивной болезни лёгких (ХОБЛ), необходимо определить напряжение газов артериальной крови (PaO2 и PaCO2). Снижение PaO2 ниже 60 мм рт.ст. является основанием для помещения больного в отделение интенсивной терапии и реанимации (ОРИТ). В ЕР альтернативой определения газов артериальной крови называется пульсоксиметрия, то есть определение насыщения (сатурации) артериальной крови кислородом (SaO2).
В РР подчёркивается, что диагностика ВП по данным физического и рентгенологического исследований приравнивается к синдромному диагнозу. Нозологическим он становится лишь после определения возбудителя заболевания. Это отражено в Международной классификации болезней, травм и причин смерти X пересмотра (1992), в которой пневмонии, вызванные различными этиологическими факторами, относятся к разным нозологическим формам и имеют самостоятельную рубрификацию.
Для установления этиологии ВП необходимо проводить бактериоскопию окрашенного по Граму мазка мокроты и культуральное (бактериологическое) исследование мокроты. Такое исследование является обязательным для стационарных больных.
В РР перечисляются следующие правила забора мокроты:
1. Мокроту необходимо собирать утром, до завтрака.
2. Перед сбором мокроты необходимо почистить зубы, внутреннюю поверхность щёк, несколько раз прополоскать рот кипячёной водой.
3. Для получения содержимого нижних отделов дыхательных путей, а не рото- или носоглотки, мокроту следует получать после глубокого откашливания.
4. Мокроту, собранную в стерильную посуду, необходимо доставить в микробиологическую лабораторию не позднее, чем через 2 ч после забора.
В российских и зарубежных рекомендациях указывается, что по возможности мокрота должна быть собрана до начала лечения антибиотиками.
Перед исследованием лаборант должен убедиться, что мокрота поступила из нижних отделов дыхательных путей: такая мокрота содержит не менее 25 полиморфно-ядерных лейкоцитов и не более 10 эпителиальных клеток в поле зрения (просматривается не менее 10 полей зрения).
Бактериоскопия окрашенной по Граму мокроты при наличии грамположительных и грамотрицательных микроорганизмов с типичной морфологией (S.pneumoniae и H.influenzae) может служить ориентиром для выбора антибактериальной терапии. Особенно результативна бактериоскопия окрашенной по Граму гнойной мокроты, которая позволяет определить этиологию ВП в 80% случаев (ЕР).
В АР указывается, что результаты исследования мокроты существенно зависят от того, получал ли пациент в недавнем прошлом антибиотики. При исключении больных, получавших антибиотики в течение более 24 ч до получения материала, бактериоскопия окрашенных по Граму мазков мокроты выявила пневмококки в 63% случаев, а результаты посевов оказались положительными у 86% больных. У пациентов, вообще не получавших антибиотики, пневмококки в окрашенных по Граму мазках были обнаружены в 80% случаев, а положительные результаты микробиологического исследования мокроты достигнуты в 91% случаев.
В этих же рекомендациях сказано, что отрицательные результаты посева секрета дыхательных путей часто наблюдаются при пневмококковой этиологии ВП, если больной до забора мокроты принял хотя бы один раз антибиотик. В то же время невыявление в этой ситуации Staph. aurеus или грамотрицательных палочек следует рассматривать как серьёзное указание на отсутствие этих возбудителей в мокроте, поскольку ингибирование роста этих микроорганизмов в присутствии антибиотика выражено в значительно меньшей степени, чем пневмококка.
Основное значение для этиологической диагностики большинства бактериальных пневмоний имеет бактериологическое исследование мокроты, однако этиологию ВП и этим методом не удается установить в 25 – 60% случаев. Получено почти полное совпадение результатов посева правильно собранной мокроты и транстрахеального аспирата (ЕР). Использование такой мокроты вполне пригодно для исследования чувствительности возбудителя к антибиотикам.
В РР приводятся и другие методы этиологической диагностики ВП. Для установления этиологической роли М.pneumoniae, С.pneumoniae и L.pneumophilla перспективно использование полимеразной цепной реакции. Проводится также серологическая диагностика этих инфекций, когда антитела в крови определяются в остром периоде заболевания и в периоде реконвалесценции (диагностическое значение имеет 4-кратное возрастание титра антител). Однако такое исследование имеет преимущественно эпидемиологическое значение, его результаты, как правило, не удаётся использовать для коррекции лечения. В последнее время начинает внедряться в практику определение в моче антигена L.pneumophilla (только 1-го серотина), а также иммунохроматографический тест для определения пневмококкового антигена в моче, что обеспечивает раннюю этиологического диагностику.
Этиологической диагностике ВП способствуют и рекомендуемые РР у тяжелобольных и у большинства госпитализированных пациентов до начала антибактериальной терапии посев венозной крови, а также исследование плевральной жидкости при осложнении заболевания экссудативным плевритом (окрашивание мазков по Граму и посев экссудата). Фибробронхоскопия с количественной оценкой полученного материала (браш-биопсия, бронхоальвеолярный лаваж (БАЛ) и другие методы инвазивной диагностики (транстрахеальная аспирация, трансторакальная биопсия и др.) проводятся только при подозрении на туберкулёз лёгких при отсутствии продуктивного кашля, обструктивном пневмоните, аспирации инородного тела.
В ЕР подписано, что исследование содержимого БАЛ предпочтительно при неразрешающейся пневмонии, а бронхоскопия для получения материала из нижних дыхательных путей может проводиться также у интубированных больных, если это позволяет состояние газообмена.
Из других исследований в АР указывается на иммунофлюоресцентную экспресс-диагностику для выявления в мокроте антител к антигенам вируса гриппа А и В, а также, в меньшей степени, к антигенам респираторно-синцитиальной вирусной инфекции. Чувствительность теста составляет 50 – 70% у взрослых, специфичность приближается к 100%. Положительные результаты тестов позволяют обсуждать необходимость противовирусной терапии, но главное – должны быть использованы в эпидемиологических целях, особенно в стационарах, когда необходимо принимать профилактические меры против распространения инфекции.
В РР обращено внимание на необходимость учета особенностей клинического течения ВП в зависимости от её этиологии. Так, для пневмококковой ВП характерны острое начало, высокая лихорадка, боли в грудной клетке; для микоплазменной – мышечные и головные боли, симптомы инфекции верхних дыхательных путей; для легионеллёза – диарея, неврологические симптомы, тяжёлое течение заболевания. Однако ни в РР, ни в ЕР и АР не делаются попытки подойти к этиологической диагностике ВП на основании клинико-рентгенологических данных с учетом эпидемиологической ситуации.
Где лечить больного ВП
Ответ на этот вопрос вытекает из оценки тяжести состояния больного и степени риска неблагоприятного исхода. РР рекомендует, в соответствии с современными подходами ведения взрослых пациентов с ВП, значительное их число можно лечить на дому. Для госпитализации перечисляются следующие показания: среднетяжёлое и тяжёлое течение ВП (из последней группы значительная часть направляется в ОРИТ); температура тела 9 /л или > 25×10 9 /л; SaO2 50 мм рт.ст. при дыхании комнатным воздухом; коагулопатия. Стационарное лечение предпочтительно также у пациентов старше 60 лет, при наличии сопутствующих заболеваний (хронический бронхит/ ХОБЛ, бронхоэктазы, злокачественные новообразования, застойная сердечная недостаточность, сахарный диабет, хроническая почечная недостаточность, хронический алкоголизм, наркомания, цереброваскулярные заболевания, выраженный дефицит массы тела), при неэффективности стартовой антибактериальной терапии, при невозможности организовать адекватный уход и выполнение всех врачебных рекомендаций в домашних условиях, а также при желании пациента и/или членов его семьи.
В тех случаях, когда у пациента имеются признаки очень тяжёлого течения ВП (тахипноэ ³ 30/мин, САД 4 г, острая почечная недостаточность), больной нуждается в неотложной госпитализации в ОРИТ.
Для оценки тяжести и прогнозирования риска летального исхода, что необходимо для выбора места лечения ВП, в РР упоминается индекс тяжести пневмонии (PSI-pneumoniaseverityindex) и дается краткая характеристика прогностической шкалы CURB – 65:
C – нарушение (спутанность) сознания;
U – азот мочевины крови > 7 ммоль/л;
R – частота дыхания ³ 30 /мин;
B – низкое диастолическое (ДАД) и САД: £ 60 мм рт.ст. и 250 мг/дл
Источник: giduv.com
Клинические рекомендации по диагностике и лечению острых респираторных заболеваний (ОРЗ); лечению пневмонии у детей
Диагностика и лечение острых респираторных заболеваний (ОРЗ)
Оценка тяжести
Основной проблемой, которую решает врач у температурящего ребенка с ОРЗ — вероятность у него бактериальной инфекции, тогда как борьба с лихорадкой, если она и оправдана — задача второстепенная. У 70-80% детей с ОРЗ симптоматика позволяет у постели больного поставить хотя бы предположительный диагноз. Тем не менее, с учетом сходства клинических проявлений многих вирусных и бактериальных инфекций, у части больных окончательное суждение о необходимости назначения антибиотиков приходится выносить с учетом ряда лабораторных параметров.
Клиническая оценка
Для диагностики бактериальной инфекции, особенно тяжелой, оценка внешнего вида и поведения ребенка значительно важнее, чем показания термометра. Признаки, которые позволяющие оценить тяжесть интоксикации, обычной при бактериальной инфекции, включают:
— Резкое нарушение общего состояния, снижение активности ребенка.
— Раздражительность (крик при прикосновении).
— Вялость, сонливость (сон более длительный).
— Отсутствие глазного контакта ребенка при осмотре.
— Ребенок отказывается от еды и питья.
— Яркий свет вызывает боль.
При оценке тяжести следует также учитывать:
— Степень тахикардии, приглушения сердечных тонов
— Гипо- или гипервентиляцию.
— Нарушение микроциркуляции, периферический цианоз, замедление наполнения апилляров огтевого ложа.
Используя эти признаки удается у 75-80% больных диагностировать тяжелую бактериальную инфекцию (ТБИ) до проведения лабораторных анализов.
В то же время, критерии («Рочестерские») низкого риска бактериальной инфекции, позволяющие у детей (в т.ч. в возрасте 0-3 месяцев) при температуре > 380° воздержаться от назначения антибиотика:
— доношенный ребенок, не получавший антибиотики до настоящего заболевания,
— отсутствие физикальных симптомов бактериальной инфекции (отита, пневмонии, менингита),
— лейкоцитоз *, число палочкоядерных лейкоцитов 30 мг/л.
Прокальцитонин (ПКТ). Инструкции рассматривают как предиктор бактериальной инфекции уровни ПКТ > 0,5 нг/мл. Опыт показывает, что эту границу следует повысить до 2 нг/мл, поскольку значения 0,5-2 нг/мл встречаются у 20% детей с ОРВИ.
Указанные уровни нельзя считать абсолютным критерием вирусной или бактериальной инфекции. Они нередко превышаются при вирусной инфекции, и не достигаются при бактериальной. Так при гнойном отите и типичной пневмонии у 40% больных лейкоцитоз не превышает *, а при катаральном отите и атипичной пневмонии — у 90%. При ИМП лейкоцитоза нет у 1/2 больных, нормальные уровни СРБ — у 40%, а ПКТ у 86%.
Нумерация приводится в соответствии с источником
2. ОРВИ и грипп
Синдром катара верхних дыхательных путей (ОРВИ — ринит, ринофарингит, фарингит) диагностируется при остро возникших насморке и/или кашле при исключении поражений конкретных органов:
— средний отит (отоскопия и — не всегда — соответствующие жалобы);
— острый тонзиллит (преимущественное вовлечение миндалин, налеты);
— гнойный синусит (отек, гиперемия мягких тканей лица, орбиты).
— поражение нижних дыхательных путей (учащение или затруднение дыхания, втяжения податливых мест грудной клетки, укорочение перкуторного звука; асимметрия физикальных изменений в легких);
Наличие при этом конъюнктивита является весьма надежным признаком вирусной инфекции, не уступая по диагностической ценности лабораторным маркерам воспаления.
Грипп отличает высокая температура, интоксикация, мышечные и головные боли, боль при взгляде вверх; катаральные явления усиливаются в течение 2-3 дней.
При резком затруднении носового дыхания без отделяемого из носовых ходов, особенно в сочетании с тонзиллитом, увеличением шейных лимфоузлов следует подумать об инфекционном мононуклеозе (вирус Эпштейна-Барр) или мононуклеозоподобном синдроме на фоне другой вирусной инфекции (обычно, герпес 6 типа).
Установка на то, что при всякой вирусной инфекции активируется бактериальная флора (на основании, например, наличия у больного лейкоцитоза) не подтверждается практикой: у большинства таких больных ОРВИ течет гладко без применения антибиотиков.
Бактериальные осложнения ОРВИ возникают редко, не более чем у 3-8% заболевших. Как правило, они уже имеются в 1-2-й дни болезни; в более поздние сроки они возникают чаще всего вследствие суперинфекции.
Обследование имеет целью выявление бактериальных очагов, не определяемых клиническими методами. Анализ мочи у 5-10% госпитализируемых детей грудного и раннего возраста выявляет ИМП.
Анализ крови оправдан при более выраженных симптомах. Лейкопения, характерная для гриппа и энтеровирусных инфекций, обычно отсутствует при других ОРВИ, при которых в 1/3 случаев лейкоцитоз достигает уровня *, что не должно вызывать беспокойства. При повышении указанных выше уровней маркеров следует подумать о «немой» пневмонии — показание для рентгенография грудной клетки У детей первых 2-3 месяцев жизни и при ОРВИ лейкоцитоз часто достигает * и более.
Рентгенография придаточных пазух носа больным ОРВИ в остром периоде (первые 10-12 дней) не показана).
В стационаре при возможности целесообразны экспресс-тесты на стрептококковую инфекцию, а в сезоны — на грипп.
Лечение: промывание носа физраствором, отсасывание слизи, деконгестанты на 2-3 дня. Гриппферон в нос. Жаропонижающие — при выраженном дискомфорте или температуре выше 39°С.
Антибиотики для лечения неосложненных ОРВИ и гриппа не используют, в т.ч. если заболевание сопровождается в первые 10-14 дней болезни ринитом, конъюнктивитом, затемнением синусов, ларингитом, крупом, бронхитом, бронхообструктивным синдромом Антибактериальная терапия не только не предотвращает бактериальную суперинфекцию, но способствуют ее развитию из-за подавления нормальной флоры, «сдерживающей агрессию» стафилококков и кишечной флоры. Антибиотики могут быть показаны при ОРВИ и гриппе детям с хронической патологией легких, иммунодефицитами, у которых есть риск обострения бактериального процесса; выбор антибиотика у них обычно предопределен заранее по характеру флоры.
Противовирусная химиотерапия абсолютно оправдана при гриппе в первые 24-48 часов от начала болезни — длительность курса — 5 дней.
Озельтамивир (Тамифлю) при гриппе А и В: внутрь у детей старше 1 года 2-4 мг/кг/сут.
Занамивир (Реленца) при гриппе А и В: в аэрозоле, начиная с 7 лет — по 2 ингаляции (всего 10 мг) 2 раза в день.
На другие вирусы, не выделяющие нейраминидазы, эти препарат не действуют. В крайне тяжелых случаях гриппа оправдано введение в/в иммуноглобулина.
При ОРВИ иногда рекомендуются интерферон и интерфероногены: есть наблюдения, что они сокращают длительность лихорадки на 1 день, однако надежных доказательств эффективности этих средств нет.
Интерферон * — свечи — Виферон — 150 000 МЕ 2 раза в сутки 5 дней.
Интерферон *- мазь Виферон — 1 г/сут (40 000 Ед/сут) на 3 аппликации на слизистую носа 5 дней [44].
Арбидол внутрь: 2-6 лет — 0,05, 6-12 лет — 0,1, > 12 лет — 0,2 г 4 раза в день 3-5 дней.
Тилорон (Амиксин) внутрь: 60 мг/сут в 1,2,4 и 6-й дни лечения — дети старше 7 лет.
Профилактика. Ежегодная вакцинация против гриппа с возраста 6 месяцев. У часто болеющих ОРВИ детей применение бактериальных лизатов (вакцин) сокращает заболеваемость.
3. Круп и эпиглоттит
Стенозирующий ларингит, синдром крупа
Вирусная инфекция (чаще всего парагриппозная) протекает с нарушением дыхания инспираторного типа, обычно на фоне невысокой лихорадки. Критерии диагностики: афония, лающий кашель, инспираторный стридор; признаки тяжести — выраженное втяжение яремной ямки и межреберий, десатурация. Круп 1-2 степени лечится консервативно, круп 3-й степени требует неотложной интубации,.
Обследование: измерение сатурации * — пульсоксиметрия. Тяжесть крупа иногда оценивают по шкале Westley (Табл. 2.2). Следует исключить эпиглоттит — см. ниже.
Таблица 2.2. Шкала оценки степени тяжести крупа Westley
Лечение: Антибиотики не показаны. Стеноз гортани разрешается под действием кортикостероидов:
— Будесонид (Пульмикорт) в ингаляциях 500-1000 мкг на 1 ингаляцию (возможно, вместе с сальбутамолом, Беродуалом).
— Дексаметазон 0,6 мг/кг. в/м (в более тяжелых случаях)..
В 85% достаточно 1 процедуры, при отсутствии эффекта назначения повторяют. По эффективности оба метода одинаковы, однако, детям до 2 лет проще ввести дексаметазон. При необходимости используют кислород увлажненный, сосудосуживающие капли в нос.
Эпиглоттит
Возбудитель — H. influen-zae b, реже пневмококк или S. aureus. Его отличают от вирусного крупа отсутствие катара, кашля, афонии, характерны высокая лихорадка и интоксикация, боль в горле, тризм, поза «треножника», гиперсаливация, широко открытый рот, быстрое развитие стридора, западение надгортанника в положении на спине, лейкоцитоз > *. Стероиды в ингаляциих и системно не приносят существенного облегчения.
Обследование. Осмотр ротоглотки проводится только в условиях операционной в полной готовности интубировать ребенка. Рентгенография шеи в боковой проекции, рекомендуемая рядом авторов, оправдана только при неуверенности в диагнозе, т.к. в 30-50% она патологии не выявляет. Газы крови для диагностики нежелательны, как и: любые манипуляции кроме жизненно важных. Достаточно сделать анализ крови, СРБ, пульсоксиметрию.
Для дифференциальной диагностики вирусного крупа и эпилоттита используется приведенный в табл. 2.3 набор признаков.
Лечение: в/в цефотаксим* 150 мг/кг/сут (или цефтриаксон 100 мг/кг/сут) + аминогликозид, при неэффективности (стафилококк!) в/в клиндамицин 30 мг/кг/сут или ванкомицин 40 мг/кг/сут. Ранняя интубация (профилактика внезапной асфиксии). Экстубация безопасна после нормализации температуры, прояснения сознания и стихания симптомов, обычно через 24-48 ч. Эпиглоттит часто сопровождается бактериемией, что увеличивает длительность лечения.
Запрещается: ингалировать, осуществлять седацию, провоцировать беспокойство!
Таблица 2.3 Дифференциально-диагностические критерии эпиглоттита и вирусного крупа (по DeSoto H., 1998 с изменениями)
4. Острый тонзиллит
Определения. В отечественной литературе преимущественное воспаление небных миндалин принято называть тонзиллитом или тонзиллофарингитом, тогда как под термином «фарингт» (используемом зарубежным авторами как синонима нашему термину «тонзиллит») понимают диффузное более или менее равномерное воспаление (чаще всего вирусное) слизистой оболочки и лимфоидных элементов рото- и носоглотки
Этиология. Тонзиллит вызывают практически все респираторные и энтеровирусы, вирус Эпштейна-Барр, редко — простого герпеса. Основной бактериальный возбудитель — * стрептококк группы А (БГСА), реже стрептококки групп С и G, у подростков — Arcanobacterium haemolyticum, Neisseria gonorrhoаe. Mycoplasma pneumoniae, Chlamydia pneumoniae Тонзиллит с налетами — наиболее частая локализация дифтерии.
Воспаление миндалин могут обусловить и неинфекционные причины, как это имеет место при синдромах Кавасаки, Маршалла, Бехчета.
Тонзиллит у детей первых двух лет жизни вызывается чаще всего аденовирусом и вирусом Эпштейна-Барр, вероятность стрептококкового тонзиллита у них крайне мала (менее 10%), она учащается с возраста 5 лет (25%) и у подростков (50%).
Клиника. Клинически тонзиллиты разной этиологии имеют много общего, так что большая часть больных получает ненужное им антибактериальное лечение. Вне зависимости от этиологии характерны температура до 39-40°, озноб, боли в горле, гиперемия задней стенки глотки и небных дужек, отечность миндалин, язычка и глотки. Фолликулярный или лакунарный выпот, рыхлые налеты встречаются одинаково часто при вирусных и БГСА тонзиллитах, что опровергает распространенное мнение о том, что налеты на миндалинах всегда требуют назначения антибиотика. Часта болезненность регионарных лимфоузлов. Для вирусных тонзиллитов характерны кашель, катаральный синдром, обилие слизи в носоглотке, конъюнктивит, что встречается при БГСА-тонзиллите редко — при смешанной инфекции. При мононуклеозе в крови часто выявляются широкоплазменные лимфоциты. Энтеровирусы (Коксаки, ECHO) не вызывают налетов, для них характерны высыпания мелких пузырьков (микровезикул) на дужках, мягком небе, язычке — герпангина.
Осложнения характерны только для БГСА-тонзиллита. Это шейный лимфаденит, перитонзилярный и заглоточный абсцессы, а также негнойных осложнения: острая ревматическая лихорадка (через 2-5 недель после не леченного тонзиллита), реже постстрептококковый гломерулонефрит.
Диагноз: экспресс-тест (например, Стрептотест) и/или посев из зева на БГСА решает вопрос о бактериальной жэтиогии. На поздней стадии информативен анализ на АСЛО, В отсутствие бактериологического исследования вопрос о назначении антибиотика решается по клиническим данным (см. алгоритм). Маркеры бактериального воспаления мало помогают в дифференциальной диагностике тонзиллитов, поскольку их высокие значения часты как при БГСА-инфекции, так и при вирусных формах. Так, при адено- и ЭБ-вирусном тонзиллитах у 1/3 детей лейкоцитоз превышает *, а уровень СРБ — 60 мг/л, около половины больных имеют ПКТ выше 2 нг/мл
Диагнозмононуклеоза подтверждает ПЦР и/или серология на ЭБВ.
При гладком течении повторный анализ крови не нужен.
Лечение БГСА-тонзиллита проводится оральными * препаратами курсом не менее 10 дней:
— Цефалексин 50 мг/кг/сут, или
— Амоксициллин 50 мг/кг/сут (убедиться, что нет инфекции Эпштейна-Барр)
Более короткие курсы — 5-7 дней проводятся следующими препаратами::
— Азитромицин 10 мг/кг/сут — 5 дней, или
— Джозамицин 40 мг/кг/сут — 7 дней, или
— Цефуроксим-аксетил 250 мг/сут — 5 дней.
См. графический объект
Однократное в/м введение бензатина бензилпенициллина (600 тыс. Ед при весе до 25 кг и 1 200 тыс. Ед — более 25 кг) проводится при сомнении в комплаентности.
Желателен (а при коротких курсах — обязателен) повторный посев через 4 нед.
Лечение вирусных тонзиллитов: симптоматическое, полоскания горла, с 2,5 лет — Биопарокс как смягчающее. Длительность лихорадки при аденовирусном тонзиллите — 5-7 дней, при мононуклеозе иногда больше; в этих случаях помогает нормализовать состояние короткий курс преднизолона.
5. Отит средний острый
Острый средний отит — самое частое, в т. ч. бактериальное осложнение ОРВИ, его переносят 65% грудных детей и 85% — к возрасту 3 лет, причем более половины детей болеют отитом повторно. Диагностика отита требует отоскопии, которой должен владеть каждый педиатр. У части детей выявляются такие симптомы отита как беспокойство, боль в ухе или отказ от сосания. Болезненное давление на козелок, если и говорит об отите, то лишь у детей до 6 месячного возраста. Средний отит может быть катаральным и гнойным.
Обследование: отоскопия, анализ крови, как и другие маркеры, часто мало информативны (см. выше).
Катаральный отит (респираторные вирусы) возникает у многих детей с ОРВИ, его критерием является гиперемия барабанной перепонки без выбухания и гноя в полости среднего уха.
Лечение: у детей > 2 лет возможна отсрочка с назначением антибиотика на 2 дня — его назначают при сохранении температуры и др. симптомов в эти сроки. Дети 2 лет, 7-10 дней — 0-2 лет.
При аллергии к лактамам вводят:
— Азитромицин (10 мг/кг в 1-й и 5 мг/кг/сут в последующие 4 дня или 30 мг/кг однократно).
При отсутствии эффекта вводят:
— цефуроксим или цефотаксим в/м, в/в 100 мг/кг/сут, или
— цефтриаксон в/м, в/в 80 мг/кг/сут.
По показаниям парацентез. При подозрении на мастоидит — консультация ЛОР.
Для уменьшения обилия патогенов в носоглотке — фузафунгин (Биопарокс) по 1-2 ингаляции в каждый носовой ход 2 ваза в день, Эффект ушных капель с антибиотиками при отите без перфорации отсутствует.
При болях — Отипакс.
Перфоративный отит
Критерии: наличие гноетечения, перфорации после острого эпизода.
Лечение: Антибиотики как при гнойном отите до закрытия перфорации, при обилии гноя — местно — турунды с раствором магнезии 25%, капли с рифампицином (Отофа) или 0,3% с норфлоксацином (Нормакс).
Профилактика. У детей с рецидивирующим отитом оправдана вакцинация против пневмококковой инфекции вакциной Пневмо 23 (после 2 лет) в комбинации с вакциной Превенар (интервал между вакцинами 2 месяца).
6. Острый синусит
Острый ринит с затемнением пазух — риносинусит — наблюдается у 70% детей с ОРВИ и разрешается за 2-3 недели вне зависимости от проводимого лечения, поскольку в 93-98% он вызывается вирусами.
Бактериальный негнойный синусит.
Бактериальный синусит вызывается S. pneumoniae, H. influenzae, реже золотистым стафилококком. Критерии диагностики:
— сохранение заложенности носа, лихорадки более 10 дней от начала ОРВИ, у старших детей боли в области пазух () —
— вторая волна температуры через 5-7 дней от начала ОРВИ + ухудшение симптомов (заложенность носа, гнойное отделяемое) и/или болезненностью в точках выхода тройничного нерва.
Обследование: Риноскопия выявляет гной в общих и средних носовых ходах. Анализ крови может оставаться неизмененным, уровни СРБ, ПКТ также могут быть сомнительными. В сомнительных случаях — рентгенография (КТ) придаточных пазух.
— амоксициллин внутрь 50-100 мг/кг/сут
В группах риска — амоксициллин/клавуланат внутрь 100 мг/кг/сут в 2 введения, или
— цефуроксим-аксетил 40 мг/кг/сут в 2 введения
Курс лечения -7-10 дней.
При выраженных общих нарушениях:
— амоксициллин/клавуланат в/в 100 мг/кг/сут в 2 введения,
— цефуроксим или цефотаксим в/в 100 мг/кг/сут в 2 введения (или в/м, в/в цефтриаксон 80 мг/кг/сут однократно) с переходом на оральный препарат по достижении эффекта.
— туалет носа, деконгестанты
По показаниям (гнойный насморк) Биопарокс, при отсутствии дренажа капли/спреи со стероидами (Полидекса или Назонекс).
В случае отсутствия эффекта в течение 1-2 дней, интоксикации или формировании синусогенных осложнений — пункция.
Острый гнойный синусит начинается как острейшее лихорадочное (> 39°) заболевание с токсикозом, со 1-2-го дня становится заметным отек щеки и/или окологлазной клетчатки. Основные возбудители пневмококк, гемофильная палочка, стафилококк.
Обследование: рентгенография придаточных пазух (КТ).
— цефотаксим в/в, в/м 150 мг/кг/сут в 2 приема (или цефтриаксон в/м, в/в 80 мг/кг/сут 1 раз) или
— амоксициллин/клавуланат в/в 100 мг/кг/сут +/- амикацин 15 мг/кг/сут. Обязательна консультация ЛОР для определения показаний к пункции или оперативному вмешательству.
7. Бронхит
Простой бронхит (возбудители — респираторные вирусы, реже микоплазма, хламидии) наблюдается весьма часто у детей преимущественно дошкольного и школьного возраста — в отличие от обструктивных форм, более частых в раннем и грудном возрастах.
Критерии: Острое заболевание с субфебрильной или фебрильной температурой, с катаральными симптомами (кашлем, насморком), рассеянными сухими и влажными хрипами обычно при отсутствии токсикоза и числе лейкоцитов в крови 60 в 1 мин. у детей 0-2 мес., > 50 у детей 3-12 мес. и > 40 у детей старше 1 года)
— асимметрия хрипов/физикальных изменений в легких в легких.
Диагностическое значение (типичная пневмония) имеет лейкоцитоз выше *, повышение уровней СРБ > 30 мг/л. и ПКТ. > 2 нг/мл (подробнее см. следующую главу).
Лечение вирусного бронхита: антибиотика не требует, отхаркивающие.
Бронхит, вызванный Mycoplasma pneumoniae
Критерии: 5-10% бронхитов у детей > 5лет, чаще осенью, связаны с инфекцией Мycoplasma pneumoniae. Характерны стойкая фебрильная температура, обилие и асимметрия влажных и сухих хрипов, гиперемия конъюнктив, часто умеренная обструкция. Изменения крови те же, что и при вирусной инфекции. Рентгенография показана при выраженной асимметрии хрипов, лабораторные тесты на микоплазму не обязательны, поскольку специфические IgM появляются поздно, ПЦР может выявить носительство, а нарастание IgG-антител — ретроспективный диагноз.
Лечение курс 7-10 дней:
— джозамицин внутрь 50 мг/кг/сут в 2 приема
— азитромицин 5-10 мг/кг/сут 5 дней.
При обструкции — аэрозоли *.
8. Обструктивные формы бронхита
Наиболее часто встречающееся у детей поражение нижних дыхательных путей. Бронхиолит диагностируют у детей до 2 лет при первом эпизоде вирусной инфекции (РС-вирус, вирус парагриппа 3 типа, др. респираторные вирусы), повторные эпизоды диагностируются как рецидивирующий обструктивный бронхит. Приступы астмы у детей раннего возраста также чаще всего развиваются на фоне ОРВИ
Поскольку бактериальная инфекция во всех этих случаях — редкость, назначение антибиотиков оправдано лишь при наличии дополнительных симптомов (см. ниже). Основа лечения — ингаляции * (у маленьких детей лучше в комбинации с ипратропия бромидом), применение системных ГКС в рефрактерных случаях дает возможность быстрее справиться с обструкцией.
Бронхиолит
Заболевание протекает с субфебрильной или, реже — с фебрильной температурой, обычны кашель, одышка экспираторного типа, тахипноэ 50-70 в 1 мин, мелкопузырчатые, нередко также сухие свистящие хрипы, часто на фоне гипоксемии. Бронхообструктивный синдром при бронхиолите достигает максимума в течение 1-3 дней, затем постепенно уменьшается, как и обилие хрипов, они полностью исчезают на 7-14 дней. Несмотря на тяжесть, пневмония и другие бактериальные осложнения наблюдаются менее, чем в 1% случаев.
Облитерирующий бронхиолит
Прогрессирующее нарастание дыхательной недостаточности (обычно на фоне стойкой фебрильной температуры) указывает на возможность развития редкой, отличающейся крайней тяжестью и частой хронизацией инфекции (обычно аденовирусной 3, 7 и 21 типа).
Обструктивный бронхит
Характерно возникновение на фоне ОРВИ свистящих сухих хрипов на фоне удлиненного выдоха при незначительном нарушении общего состояния.
Оценка тяжести. Подозрение на пневмонию или пневмонию возникает при Т°>380° более 3 дней, нарастании токсикоза, появления укорочении перкуторного звука и выраженной асимметрии хрипов. Признаками тяжести бронхиолита являются снижение * ниже 90%, что требует оксигенотерапии. Показанием к ИВЛ являются:
— ослабление дыхательного шума на вдохе;
— гипоксемия, сохранение цианоза при дыхании 40% *;
— снижение болевой реакции;
— падение * мм рт. ст.;
— увеличение * мм рт. ст.
Тяжелое течение РС-вирусной инфекции наблюдается у детей с бронхолегочной дисплазией, врожденными пороками сердца, нейро-мышечными заболеваниями
Обследование: сатурация *. Рентгенография грудной клетки показана при лейкоцитозе > * (а у детей до 3 мес. > *), выраженном повышении уровня СРБ и ПКТ.
При повторных эпизодах обструктивного бронхита и подозрении на бронхиальную астму — IgE, (+/- IgЕ-AT к респираторным аллергенам). При подозрении на хроническую патологию легких: КТ грудной клетки (в т.ч. с контрастом), потовый тест, браш-биопсия нижней носовой раковины, ЭКГ, ЭХО-КГ (давление в легочной артерии!), флоуметрия и тест с бронхолитиком, исключить желудочно-пищеводный рефлюкс (суточная рН-метрия пищевода, рентгенография с барием).
Лечение: антибиотики не показаны, кислород увлажненный, массаж дренажный со 2-3 дня, гидратация, ингаляции 3 раза в день:
Первый эпизод — туалет дыхательных путей, гидратация, кислород.
— сальбутамол (на прием 0,15 мл/кг, макс. 2,5 мл 40 в 1 мин
Источник: www.garant.ru
Хроники пикирующей пневмонии

Похоже, вместо сезона гриппа нам впору готовиться к сезону пневмоний
Новый год для многих начался с тревожных известий. 5 января от осложнений после пневмонии скончалась известный врач и телеведущая Ирина Чукаева. 7 января в Ижевске на приеме в детской поликлинике умер двухлетний мальчик — по предположениям педиатров, от пневмонии, стремительно развившейся на фоне вирусной инфекции. В тот же день полиция в Москве начала проверку семьи трехлетней девочки, скончавшейся от пневмонии — когда медики приехали по вызову, она была уже в коме. 9 января объединенный сайт районов Ленинградской области 47news сообщил о вспышке в армии — о сотнях призывников в регионе, поступивших в госпитали с ангиной, пневмонией и бронхитом (это опровергли в Западном военном округе, объяснив скопление пациентов в госпиталях тем, что их не выписывали в новогодние праздники). И все это после вспышек пневмонии осенью 2017 года во Владимирской, Тульской, Ярославской, Новгородской, Калининградской и других областях, когда сотни школьников заболели и дети были отправлены на досрочные каникулы. Может, налицо искажение информационной картины из-за нескольких событий, которые попали в СМИ?
Официальные сведения противоречивы. В том же Западном военном округе утверждают, что «спорадическая заболеваемость болезнями органов дыхания снизилась на 12 процентов по сравнению с аналогичным периодом прошлого года». В последней справке Роспотребнадзора об инфекционной заболеваемости в январе-октябре 2017 года говорится, что заболеваемость внебольничной пневмонией снизилась в России по сравнению с таким же периодом 2016 года на 5,3 процента. «По данным Роспотребнадзора, летальность при пневмониях упала в 2017 году на 11 процентов по сравнению с 2016 годом», — сообщил заместитель директора НИИ пульмонологии ФМБА России член-корреспондент РАН Сергей Авдеев.
Но ведь до этого летальность при пневмонии в нашей стране росла. «По данным Роспотребнадзора, летальность при пневмонии выросла с 2013 года до 2016 на 67 процентов», — говорит вице-президент Альянса клинических химиотерапевтов и микробиологов Сергей Яковлев. В июле 2016 года в постановлении главного санитарного врача Москвы Елены Андреевой было указано на рост заболеваемости внебольничными пневмониями в столице на 27 процентов по сравнению с предыдущим годом, рост летальности в два раза, смертности — в полтора раза.
В 2017 году об успехах в борьбе с внебольничной пневмонией тоже рапортовали далеко не все. Например, в Калининградской области за 8 месяцев 2017 года смертность при внебольничной пневмонии выросла на 21 процент по сравнению аналогичным периодом 2016 года, — сообщил в октябре 2017 временно исполняющий обязанности заместителя председателя правительства области Илья Баринов. В Хабаровске рост заболеваемости составил в 2017 году 50 процентов, — рассказала в ноябре 2017 начальник управления здравоохранения Хабаровска Галина Аристова. В Чувашии за 11 месяцев 2017 года было зарегистрировано на 22,9 процента больше случаев внебольничной пневмонии, чем в предыдущем году, — указано в Информационном бюллетене №67 местного Роспотребнадзора.
Почему пневмония наступает? Причин много. «На заболеваемость мы по большому счету повлиять не можем — случаются спорадические подъемы и спады, — говорит Сергей Авдеев. — Очень часто бактериальная пневмония идет вслед за вирусной инфекцией. Например, в сезон свиного гриппа H1N1в 2009 году было очень много тяжелых пневмоний». Впрочем, в этом году, как и в прошлом, ситуация с гриппом в России пока спокойная. «В детских коллективах может быстро распространяться бактериальная пневмония с атипичным возбудителем — микоплазмой, — рассказывает Сергей Сидоренко, заведующий отделом молекулярной микробиологии и эпидемиологии ФГБУ «Научно-исследовательский институт детских инфекций» ФМБА России в Санкт-Петербурге. — Осенью 2017 года из-за таких вспышек мы наблюдали подъем заболеваемости пневмонией в Санкт-Петербурге, как и в соседней Финляндии. Похожая ситуация была в Новгороде и некоторых других городах. Но микоплазменная пневмония обычно протекает легче, чем пневмококковая. Поэтому подъема летальности в Санкт-Петербурге, скорее всего, не было». «Рассматривая эволюцию инфекций, надо принимать в расчет много факторов, — считает академик РАН Виктор Малеев. — Микробы меняются. Меняется экология — не секрет, что загрязнение воздуха прежде всего вредит легким. Меняется человек — становится больше дисбиозов, иммунодефицитов. Возможно, есть еще какие-то причины, о которых мы пока не знаем».
На что можно и нужно повлиять? На исход лечения.«Имея дело с пневмонией, мы на самом деле сталкиваемся с целой группой болезней, — рассказывает председатель Московского городского научного общества терапевтов Павел Воробьев. — Для каждой должна быть своя тактика. Например, вирусная пневмония развивается стремительно. При молниеносном начале поражение эндотелия легочных альвеол происходит за несколько часов. Медлить тут нельзя». При бактериальной пневмонии очень важен правильный выбор антибиотика. «Растет резистентность типичных возбудителей пневмонии пневмококков к антибиотикам из групп цефалоспоринов и макролидов», — предупреждает Сергей Яковлев. «В последнее время мы наблюдаем все больше пневмоний, которые протекают тяжело, — говорит Виктор Малеев. — Приходится увеличивать дозы антибиотиков, комбинировать препараты». Специалисты знают: на исход бактериальных инфекций могут повлиять многие факторы — возраст, хронические болезни, даже депрессия и алкоголизм. «Известно, что риск летальности при пневмонии у пациентов в возрасте после 65 лет увеличивается в 10 раз, — говорит Сергей Авдеев. — Поэтому мы рекомендуем людям старшего возраста, а не только детям, прививки от пневмококка. Сейчас такие прививки стали делать и новобранцам в армии — правда, пока не везде».
Но главное — сделать так, чтобы пациент как можно быстрее попал к врачу, ему поставили своевременный диагноз и начали лечить. «Пневмония — серьезное заболевание, которое может закончиться летальным исходом», — предупреждает Сергей Авдеев. «В этом случае система здравоохранения должна сработать как часы, — говорит Павел Воробьев. — Вы заметили, что все случаи, о которых говорится, произошли в районе новогодних праздников? Каждый год эти праздники превращаются для медицины в чрезвычайную ситуацию, когда врачу особенно легко проглядеть сложный случай, а пациент не торопится к медикам, подозревая, что его там не ждут. К чрезвычайным ситуациям надо готовиться заранее». Раньше врачи называли пневмонию капитаном армии смерти. Важно вовремя ее разоружить.
На сайте Роспотребнадзора опубликована новость: «По сообщению Национального института здоровья и благополучия Финляндии (THL) от 12 января текущего года, медицинские службы страны бьют тревогу относительно нарастающей вспышки инфекции, вызванной респираторно-синцитиальным вирусом человека (HRSV). Только в первую неделю января 2018 года было зарегистрировано более 500 случаев заболевания. Согласно данным Детской больницы Хельсинки, куда с этим заболеванием госпитализированы 15 детей в возрасте до 12 месяцев, вспышка в основном наблюдается в г. Хельсинки. Однако медицинские учреждения по всей стране сообщают о росте инфекции, вызванной HRSV». «Вирус HRSV может вызывать респираторные инфекции у людей любого возраста, — пишет Yle, бюллетень новостей на английском из Финляндии. — Однако у маленьких детей и пожилых это чревато осложнениями, такими как пневмония. Старшие дети и взрослые обычно испытывают более мягкие симптомы инфекции — насморк и боль в горле». Издание приводит оценку Гарри Саксена, главного врача Детской больницы Хельсинки. По его словам, трудно понять, достигла ли вспышка пика или рост случаев инфекции будет продолжаться. Особенно опасен HRSV для малышей в возрасте до года, — сказал Саксен. Первыми симптомами этой инфекции у младенцев могут быть трудности с глотанием и хриплое дыхание.
Источник: alla-astakhova.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.