Цитата(Ленусик6788 #064; 5 Mar , 00#58;18 )
Ого (IMG:style_emoticons/default/ohmy.gif ) почитала тут.
страдаю проблемой акне уже давно#33;
И, когда сдавала все анализы и УЗИ выявилось, что у меня желчный пузырь S-образной формы (перегиб в области дна)#33;
Ну, мне врач сказала, что это частенько у всех бывает#33; просто такая врождённая форма#33;#33;#33; и ничего в этом страшного нет#33;
Так это что, оказывается влияет на акне #33;. КАК #33;.
Если перегиб пузыря то можно предположить что желчный сок вырабатывается или поступает когда надо в малом количестве. От чего пониженная кислотность в желудке. От чего плохая всасываемость веществ, что уже плохо для всего организма не только для кожи лица.
И еще микрофлора кишечника — это 70% нашего иммунитета, а иммунитет — препятствие на пути инфекции в образовании новых прыщей и эффективное заживление уже существующих акне.
Цитата(А. Д. Адо и Л. М. Ишимовой М.#58; Медицина, 1980 #064; 5 Mar , 00#58;18 )
Для всасывания пищевого жира из кишечника необходимо его эмульгирование, расщепление на глицерин и жирные кислоты и образование комплексных соединений с желчными кислотами — холеинатов. Поэтому прекращение выделения желчи в двенадцатиперстную кишку или уменьшение ее секреции немедленно отражаются на переваривании жиров. Закупорка желчного протока, воспаление желчного пузыря (холецистит) и некоторые заболевания печени, связанные с нарушением процесса секреции желчи, приводят к тому, что неэмульгированные жиры проходят через пищеварительный канал, подвергаясь лишь в незначительной степени гидролизу. Если гидролиз пищевых жиров при этом и осуществляется в достаточной мере под действием липаз панкреатического и кишечного соков, то образующиеся жирные кислоты все же не всасываются. То же происходит при уменьшении или полном прекращении секреции ферментов поджелудочной железы, при понижении функции кишечного эпителия и при значительно усиленной перистальтике тонкого кишечника, когда жир не успевает всосаться. Такого рода расстройства всасывания жира наблюдаются при энтеритах, гиповитаминозах А и В, вследствие нарушения образования ферментов, участвующих в ре-синтезе триглицеридов в кишечном эпителии.
Выделение жира происходит в основном через кишечник и в меньшей степени осуществляется сальными и потовыми железами. В моче обнаруживаются лишь следы жира. При нарушениях всасывания жира кал содержит много нерасщепленного жира и высших жирных кислот и имеет характерный серовато-белый цвет — стеаторея. Выделение жира с мочой — липурия — может возникнуть после приема с пищей очень больших количеств жира, при переломах трубчатых костей, сопровождающихся размозжением костного мозга, травме обширных участков жировой ткани, при липоидном нефрозе.
Избыточное выделение жира сальными железами — себорея — имеет место при некоторых заболеваниях кожи — угри, экзема, авитаминозы и др.
поисковик выдал почитал очень потеме
Как болезни отражаются на внешности: симптомы на лице и теле
Как понять женщине, какие неполадки возникли в ее организме? По проявлению отдельных симптомов на лице и теле, рассказывает Passion.ru .
Организм — это взаимосвязанная система, ни одно нарушение в его работе не остается бесследным для внешности, хотя многие болезни “вылезают наружу” уже в достаточно запущенном состоянии. В свое время великий хирург Пирогов даже создал пособие для врачей — “Атлас лица больного”.
По выражению лица, его характерному виду и состоянию кожи можно определить не менее трех десятков болезней и еще столько же заподозрить. На лице видны проблемы со щитовидной железой, почками и печенью, болезни сердца и проблемы всего организма и обмена веществ.
Диагностика по цвету лица
В норме цвет лица ровный, бледно-розового оттенка, с легким румянцем на щеках. Изменение цвета лица — один из признаков, который сразу же бросается в глаза.
- При развитии у человека анемии его цвет лица становится бледным, с голубыми прожилками вен в области висков и лба.
- При болезнях сердца и сердечной недостаточности могут быть сероватый или цианотичный (синюшный) оттенок лица, причем синева располагается в области носогубного треугольника и усиливается при беспокойстве или после физической нагрузки.
- При болезнях печени кожа и склеры приобретают желтоватый оттенок, зависящий от типа поражений печени — желтизна может быть охряной, лимонной или с оливковым оттенком.
- При туберкулезе появляется восковой оттенок кожи лица с неестественным ярким румянцем.
- Красноватое лицо с переходом красноты на область шеи говорит о склонности к повышению давления.
- Если на коже постоянно возникают высыпания в виде прыщиков в области лба и висков, необходимо проверить работу поджелудочной железы либо обследовать желчный пузырь.
- При поражении печени на щеках и около носа могут проступать телеангиоэктазии (сосудистые звездочки).
Шея и декольте
Отдельно следует сказать о шее.
- При изменении ее размеров впереди с образованием выпуклости необходима консультация эндокринолога — скорее всего, страдает щитовидная железа. Этому могут сопутствовать повышенное давление, раздраженность и блеск слегка навыкате глаз.
- Появление прыщей в области декольте наводит на мысль о проверке кишечника и его очистке, посещении гинеколога для проверки репродуктивной системы.
- Резкое появление пигментных пятен требует проверки надпочечников и уровня гормона кортизола.
- О возможном наличии паразитов в кишечнике, лямблиозе и проблемах с желчным пузырем может свидетельствовать “симптом грязной шеи” — коричневатая пигментация в области шейных складок.
Рот и язык
Заеды (трещины) в углах рта говорят о хроническом дефиците витаминов группы В и витаминов А и Е, интоксикации. Такое часто бывает у курилщиков.
Обкусанные губы бывают у невротиков, а сухие обветренные губы говорят о проблемах с пищеварением, обезвоживании и дефиците витамина А.
Бледные губы с ярко-красной каймой обычно бывают при анемии или хронических воспалениях организма, синюшные губы встречаются у людей с астмой и хроническими болезнями легких.
Язык для врача — это половина диагноза.
- Обложенный белым налетом язык говорит о проблемах с пищеварением, болезнях желудка и толстой кишки.
- Желтизна на языке указывает на заброс желчи в желудок.
- Ярко-красный кончик языка говорит о проблемах с печенью.
Внешний вид лица
- Резкое изменение формы лица может говорить об аллергическом отеке и требует консультации аллерголога, при нарушении гормонального фона лицо меняется медленно, при болезни акромегалии начинают непропорционально разрастаться хрящи ушей и кончика носа.
- При отечности в области глаз, особенно к вечеру, необходимо обследовать почки и сердце — это могут быть застойные и мочевые отеки.
- Многочисленные прыщики, неровность цвета лица указывают на гормональные нарушения в половых гормонах или гормонах щитовидной железы.
- Мелкие морщинки говорят об обезвоженности кожи.
- Ломкость и тусклость волос говорит об анемии, хроническом недостатке кислорода и витаминном дефиците. Кроме того, плохие волосы и ногти говорят о дефиците йода, кальция и железа.
Глаза — основа диагностики
По состоянию глаз можно заподозрить большое количество болезней, если внимательно присмотреться и заметить мелкие изменения.
- Краснеть и слезиться глаза могут не только при воспалении самой конъюнктивы, но и при гайморитах, аллергии и пульпите зубов в области верней челюсти.
- При неестественном блеске глаз и красноте склер у человека возможно повышение температуры и усиление обмена веществ, блестящие глаза — признак тиреотоксикоза, резкого усиления работы щитовидной железы.
- Кровоизлияния в конъюнктиву иногда являются первыми признаками гипертензии и гипертонического криза.
По размеру зрачков можно определить состояние организма, в частности — прием сильнодействующих анальгетиков.
- При боли зрачки сужаются.
- В случае приема наркотиков или отравления обезболивающими препаратами на основе кодеина, снотворными зрачки становятся широкими и не реагируют на свет.
- При травмах головы или кровоизлияниях в область мозга зрачок меняет размер и форму, сужается.
Важно и состояние придаточного аппарата глаза.
- При туберкулезе ресницы становятся густыми и пушистыми, равно как и при хронических бронхо-легочных заболеваниях — так на них влияет гипоксия.
- Выпадение ресниц возникает при нарушении витаминного баланса по группе В, витамина А и аллергическом поражении глаз.
- При сильных стрессах и возникновении нервных тиков формируются судорожные подергивания верхнего века, чрезмерное мигание или бегающий нервный (или длительно не мигающий) взгляд.
- Отечность верхнего века обычно говорит о проблемах с почками, в то время как нижние веки обычно отекают при сердечной патологии и проблемах с печенью.
Конечно, эти признаки могут косвенно указывать на проблемы, но могут быть всего лишь вашей индивидуальной особенностью. И все же при возникновении подобных проявлений резко и в выраженной форме стоит обратиться к доктору для диагностики.
Блокирующее рекламу приложение блокирует и часть контента Delfi.
Чтобы читать портал без ограничений, отключите блокировку рекламы.
Уважаемый читатель,
Мы понимаем, что Вы заходите на Delfi почитать новости, а не посмотреть рекламу.
Но реклама — это наш доход, и он дает нам возможность делать хорошую журналистику.
Пожалуйста, снимите блокирование рекламы на сайте Delfi.
Я снял(а) блок с рекламы
ОТКРЫТЬ НОВОСТЬ
Sellel veebilehel kasutatakse küpsiseid. Veebilehe kasutamist jätkates nõustute küpsiste kasutamisega.
Желчный пузырь
Печень — желчный пузырь по аналогии с.
Теперь, когда статья об Иглорефлексотерапи написана, я могу ответить и на эти вопросы, касающиеся информации о желчном пузыре в Чжень-цзю терапии.
Печень — желчный пузырь по аналогии схожи с парой почки — мочевой пузырь . Единственная разница в том, что желчный пузырь, в отличии от мочевого, обладает большей способностью концентрировать поступающую в него желчь, удаляя из неё воду.
Теперь рассмотрим влияние желчи на образование синовиальной жидкости. Такого влияния нет. Синовиальная жидкость суставов образуется только благодаря секреции эпителиальных клеток суставной сумки. Если эти клетки будут раздражаться, например, токсинами, микроорганизмами или антителами, то этой жидкости будет много и она начнёт выпотевать наружу, образуя помимо бурситов, ещё и различные кисты ( суставные мыши ) и пр. Если же питание этих клеток будет недостаточно полное, например, от дисфункции мышц или действии низких температур. то синовиальной жидкости будет секретироваться мало, и сустав начнёт издавать звуки при движении — скрипеть и щёлкать.
Я догадываюсь, откуда появилось это мнение о влиянии желчи на суставы. Оно исходит от людей, не имеющих медицинского образования, но активно занимающихся медициной, да ещё и преподающих, к тому же. Они ошибаются, думая о влиянии желчи на суставы, тогда как это зависит не от желчного пузыря и не от качества желчи Всё дело в нашей печени и её витаминообразующей функции.
Печень вырабатывает витамин А, и об этом написана не одна статья на сайте. И этот витамин печень сразу, минуя желчь и желчный пузырь, отправляет его в кровь. Одна из особенностей этого втамина заключается в придании синовиальной жидкости смазывающих свойств для более лёгкого скольжения суставных поверхностей друг о друга. Необъодимо помнить, что те суставы будут поражаться прежде всего, на которые падает наибольшая нагрузка, или суставы прстоянно подвергающиеся охлаждению. Следовательно, это будут суставы нижних конечностей или суставы кистей рук.
Таким образом приходим к выводу, что от состояния печени зависит выработка витамина А, который, в свою очередь, позволяет нашим суставам быть не слышимыми !
Вы пишите про стресс, что это он приводит желчный пузырь в патологическое состояние. Я бы не стал придавать такого всеобъемлющего значение желчному пузырю, как и в том, что от него много бед, описываемых в Чжень-цзю. Почему и не писал ответа на Ваш пост до выхода специальной статьи про ИРТ.
По моему мнению, дело не столько в пузыре, сколько в печени. Это она, раздражаясь, способна вырабатывать желчи больше, чем это необходимо для пищеварения, которая, переполняя желчный пузырь поступает в тонкий кишечник, и далее — всасывается(!) в кровь. Отсюда и выражение — желчный человек .
Даже если смотреть с точки зрения местоположения меридианов, то меридиан желчного пузыря больше проходит по голове и верхним конечностям ( ручной меридиан ), тогда как меридиан печени — ножной , и это его вляние на нижние конечности способствует нарушению их функции, а не желчный пузырь.
В китайской древней медицине не могли знать того, что нам известно сегодня. Отсюда, появление симптомов описанных китайцами (связываемых ими с патологией желчного пузыря) и регистрируемые сегодня, я бы рассматривал как факт совпадения. Это подтверждается тем, что желчный пузырь здоров, а симптомы болезней, якобы связанные с ним — имеются.
На основании сказанного, действие желчегонных должно рассматриваться в отношении печени, но никак не желчного пузыря. То, что по химическому составу желчегонные средства разные, ещё ни о чём не говорит. Следует вначале выяснить причину спастики или атонии желчевыводящих путей, а потом уже решать какое средство принимать.
Например, Вы уже писали о роли стресса. Действительно, он (особенно хронический, каждодневный) способен натворить много бед. И уповать на то, что больному поможет желчегонное — спазмолитик, не приходится.
Напомню, что желчный пузырь подвержен неврогенному влиянию от растроенной спихики. Это, так называемый невроз желчного пузыря . Ну и как спазмолитик будет действовать на желчный пузырь, если причина его гипер или гипотонуса лежит за его пределами?
Я не знаю такого лекарства, которое действовало бы очень конкретно и на конкретный орган, например, на гладкую мускулатуру и только в стенках желчного пузыря. Это Вам к доказательной базе написанного.
Хочу обратить внимание на то, что печень является ещё и депо крови. В ней одной может находиться до 1,5 литров крови. При стрессе или заболевании печени значительная часть этой крови попадает в артериальное русло, или исчезает в печени, вызывая гипотонический криз с гиповолемией (резкое уменьшение количества циркулируемой в сосудах и органах крови!). Спрашиваем, а ему это надо ?
Порой мы ищем причины инсультов, инфарктов, геморрагий, гипертонических или гипотонических кризов, ослойки сетчатки и повышения внутриглазного давления, не задумываясь, что ничем себя не обнаружив, наша печень может преподносить нам эти подарки . Поэтому, выбору желчегонного должно предшествовать диагностическое исследование.
Вы пишите про тест. По моему мнению, большинство тестов носят условный характер. К примеру, в организме, на момент описываемого теста, недостаточно арахидоновой кислоты, которая содержится в касторовом масле. И что произойдёт? Организм начнёт усваивать эту кислоту без ожидаемой реакции на касторку. А потом, насытившись, при последующих тестах он и выдаст реакцию организма. Я этим тестом не пользуюсь. Коньячок готов выпить за ужином, тогда как прогнать желчь можно и с помощью обычного дюбажа.
Опять же, возникают вопросы: С какой целью заставляем печень вырабатывать такое большое количество желчи? К чему могут приводить частые (бездумно-бездарные) чистки печени? А что если с помоями мы выплеснем наружу и ребёнка , например какой-нибудь очень важный микроэлемент. Как правильно подготовить область печени к воздействию на неё? Какие имеются условности и нюансы мануальной терапии печени и желчного пузыря?
Эти и целый ряд других вопросов мы будем рассматривать на научно-практическом семинаре по лечению внутренних органов. Не всё поддаётся описанию, не так ли?
Источник: luchshijlekar.ru
Заболевания желчного пузыря и тахикардия
Понос при холецистите
 Холецистит представляет собой воспалительный процесс, затрагивающий желчный пузырь. При этом заболевании довольно высок процент ошибок при диагностике, этот показатель достигает почти 17%. Наиболее часто острый холецистит путают с пищевой токсикоинфекцией.
Холецистит представляет собой воспалительный процесс, затрагивающий желчный пузырь. При этом заболевании довольно высок процент ошибок при диагностике, этот показатель достигает почти 17%. Наиболее часто острый холецистит путают с пищевой токсикоинфекцией.
Виды холецистита
Патогенные микроорганизмы могут попасть в желчный пузырь тремя способами: через лимфу, кровь или энтерогенным путем. В большинстве случаев воспаление желчного пузыря появляется у больных, страдающих желчнокаменной болезнью. Механизм развития данного заболевания может затрагивать изменения сосудов стенок желчного пузыря, которые приводят к образованию перфораций и некротических фрагментов. Такие явления чаще наблюдаются у пожилых людей. Возможно так же возникновение холецистита на фоне протекающего панкреатита, в таком случае может быть поставлен диагноз «холецистопанкреатат».
Врачи различают два вида воспаления желчного пузыря: осложненное и неосложненное. Последний вид, в свою очередь, подразделяется на катаральный, флегмонозный и гангренозный.
При отсутствии осложнений холецистита заболевания постепенно развивается, проходя все стадии: от катаральной до гангренозной. По сути, эти три разновидности являются этапами прогрессирования патологии. Отдельно следует рассматривать первичное гангренозное воспаление желчного пузыря, возникающее в результате тромбоза пузырной артерии.
Осложнениями острого холецистита могут стать:
- абсцесс;
- околопузрный инфильтарт;
- острое воспаление поджелудочной железы;
- желтуха механического характера;
- холангит;
- прорыв пузыря;
- перитонит.
Наиболее склоны к острому холециститу люди старшего возраста, чаще старше 60 лет. Начало заболевания в большинстве случаев резкое, внезапное. Первым симптомом становится сильная, невыносимая, постоянная боль. Больные при этом обычно стараются принять неподвижное положение, они могут кричать или стонать. При заболевании возможно возникновение колик, которые обусловлены продвижением камня или, в более редких случаях, сгустка слизи через проток желчного пузыря. Такое состояние характеризуется нарушением оттока желчи, что проявляется острой рвущей болью, локализующейся в подложечной области. Боль может усиливаться при ощупывании и надавливании. Связана она с тем, что давление в пузыре повышается, и начинает развиваться ограниченный перитонит.
В некоторых случаях больные жалуются на постоянную или периодическую боль тупого характера в подреберье, это связано с развитием перитонита. Длительность болевых ощущений может быть различна. При коликах они чаще всего продолжаются от пары минут до нескольких часов, в случае развития сильного воспаления боли могут сохраняться до нескольких дней. Для поражения желчного пузыря характерна иррадиация болей в область правой лопатки. В самом начале заболевания у больных нередко наблюдается повышение температуры и тахикардия, которая может достигать 120-130 ударов сердца за минуту.
Спустя 2-3 дня после острого приступа боли проявляются и другие симптомы, такие как желтушность склер глаз, в некоторых случаях еще и кожи. Это объясняется застоем желчи в потоках из-за их воспалительной инфильтрации. Болезненность в эпигастральной области и правом подреберье может сохраняться. Кроме того, для диагностирования острого холецистита используют специфические признаки, к которым относятся симптомы Кера, Мерфи, Ортнера и Георгиевского – Мюсси. Самым распространенным из них является симптом Ортнера. Он проявляется болью при постукивании ребром руки по правой реберной области.
При холецистите отмечаются и изменения состава крови. Для этого заболевания свойственен лейкоцитоз, характеризующийся палочкоядерным сдвигом в левую сторону. Если в воспалительный процесс втягивается печень, что приводит к ее изменениям или нарушениям ее работы, то возможны также дисферментемия и гипербилирубинемия.

Самой легкой формой острого холецистита является катаральная. Флегмонозная – более сложная, чаще приводящая к развитию осложнений. В этом случае воспаление захватывает не только желчный пузырь, но и окружающие ткани.
Наиболее тяжелой формой холецистита считается гангренозная, она может развиваться из флегмонозной формы или быть первичной. В обоих случаях течение заболевание тяжелое, бурное и резко прогрессирующее. Дальнейшее развитие процесса приводит к перитониту. Нередко симптомы нарушения общего состояния человека и интоксикации настолько сильно выражены, что местные признаки болезни сложно выявить.
Образование перфорации стенки желчного пузыря, как осложнение холецистита, встречается достаточно редко. Обычно оно связано с пролежнем, возникающим под воздействием камней, или с тромбозом ветви артерии, снабжающей кровью желчный пузырь.
Такое осложнение, как гнойный холангит, более распространено. Возникает он, как правило, вследствие закупоривания протока камнем. При этом образуется не только воспаление протоков желчного пузыря, но и возможно формирование абсцессов печени, а также общего инфицирования организма. Последнее состояние очень опасно, так как может привести к развитию инфекционно-токсического шока.
Гнойный холангит проявляется ознобом, нарастающей желтушностью склер и кожи, а также гектической лихорадкой, которую еще называют изматывающей.
Холецистит с поносом
Нет однозначного ответа на вопрос: возникает ли понос при холецистите. Разные врачи и исследователи отвечают на него по-разному. Так, Хазанов А.И. в 1992 году выдвинул предположение, что для воспаления желчного пузыря более свойственен запор, а не диарея. Однако есть и другое мнение, например, Комаров Ф.И. и его соавторы в своей книге утверждают, что запор и понос при холецистите – характерные симптомы и нередко сменяют друг друга. Данные, предложенные в 1971 году Копылковым А.П. и Осповатом Б.Л. говорят о том, что острый холецистит может сопровождаться многократным стулом жидкой консистенции, возможны также примеси слизи.
В большинстве случаев при появлении диареи врачи ставят больному диагноз «пищевая токсикоинфекция». Именно такой симптом, как понос, при холецистите нередко приводит к ошибкам диагностики. Диарея у человека с воспалением желчного пузыря может стать результатом интоксикации организма.
Существуют и другие симптомы, приводящие к неправильной диагностике, кроме поноса при холецистите. Один из них – сильная боль в загрудинной области или в области сердца. Такое проявление характерно для нетипичной кардиальной формы острого холецистита. Впервые этот синдром, получивший название холецистокоронарного, был описан Боткиным С.П. еще в 1883 году.
Диагностика холецистита
Наибольшее трудности представляет диагностирование острого холецистита с пищевой токсикоинфекцией, особенно, когда эти две патологии развиваются совместно.
Функционально и анатомически желчный пузырь находится в тесной связи с пищеварительным трактом. Пути попадания инфекции в пузырь могут быть гематогенными, а также реже лимфогенными или энтерогенными. Острый холецистит чаще всего развивается на фоне застоя желчи в результате нарушения функций протоков. Это может возникнуть при желчнокаменной болезни или же при дискинезии желчных путей.
В период разгара заболевания симптоматика воспаления желчного пузыря схожа с токсикоинфекцией. В некоторых случаях проявления холецистита возникают у больных с кишечной инфекцией в период стихания симптомов заболевания.
Для точной диагностики острого холецистита от других патологий используют сонографию.
Признаки желчнокаменной болезни
Как проявляется боль при желчнокаменной болезни?
Боль при желчнокаменной болезни может проявляться в различных вариациях. Боли при желчнокаменной болезни часто проявляются в верхней части живота. Больной ощущает при этом чувство проникающего ранения и напряжения передней стенки брюшной полости. Наибольшая локализация болевого синдрома достигается в эпигастральной области. Ощущение трудно описать, симптоматическая картина приступа может развиться внезапно, длится обычно от 15 минут до нескольких часов, а затем также внезапно стихает. Хотя обычно используется термин «желчная колика», это неправильно, потому, что характер боли постоянно меняется и не всегда проявляется в виде колик. Боль провоцируется возникновением препятствия к оттоку желчи, с растяжением просвета желчных протоков. В зависимости от локализации места деформации протока изменяется и характер болевого синдрома. По мере нарастания клинической симптоматики боль при желчнокаменной болезни может начать отдаваться в правое плечо и под правую лопатку. По мере развития приступа камни в желчном пузыре провоцируют тошноту и рвоту. После рвоты боль стихает на несколько часов.
Желтуха при желчнокаменной болезни
Нарушенный метаболизм и транспортировка билирубина приводят к тому, что распад начинается в гепатобилиарном тракте. Пожелтение кожи начинает появляться, когда уровень билирубина в сыворотке крови превышает 3 мг / дл. Появляется желтый цвет кожных покровов, доходящий до шафранового оттенка в тяжелых случаях. Это явление называют желтухой. Нарушения, приводящие к желтухе, могут возникнуть на различных этапах желчнокаменной болезни.
Сочетание желтухи при желчнокаменной болезни с болями в животе предполагает наличие подострой непроходимости желчных протоков желчевыводящей системы. У пожилых пациентов билиарная обструкция путей может быть безболезненной. В ряде случаев симптомы острого вирусного гепатита можно спутать с болями при желчнокаменной болезни.
Развитие желтухи при отсутствии болей в животе наводит на мысль о злокачественной обструкции желчных протоков. Здесь нарастание желтухи происходит постепенно и может быть связано с анорексией, потерей веса, ахоличностью, мягкими или жидким стулом. Это может быть связано с увеличением количества билирубина, не связанным с заболеваниями печени и желчевыводящих путей. например, злокачественная желтуха без болевого синдрома может быть следствием:
- гемолиза;
- переливания крови;
- неконъюгированной гипербилирубинемии при синдромах Жильбера и Криглера-Наджар;
- сопряженная гипербилирубинемия Дубина-Джонсона.
Важно правильно проводить дифференциальную диагностику для того, чтобы исключить другие системные заболевания. Поэтому нельзя заниматься самостоятельным лечением. При первых признаках пожелтения кожных покровов следует незамедлительно обращаться к врачу для проведения детального исследования состояния вашего здоровья.
Другие признаки желчнокаменной болезни
Помимо указанных выше проявлений существуют и другие косвенные признаки при желчнокаменной болезни. Ниже вы можете узнать, какие из них наиболее распространены.
Зуд — неприятные ощущения на коже связаны с сильным желанием почесать. Хотя существует несколько причин, зуд связан с холестазом (застоем желчи в желчном пузыре) и может стать самым неприятным симптом у пациента. Зуд может появиться сначала на руках и ногах, но, как правило, быстро распространяется на все тело и обычно усиливается ночью. Зуд может возникнуть при развитии любого холестаза, как печени так и желчного пузыря.
Усталость наблюдается в различной степени при заболеваниях внутрипеченочных желчных протоков, например, её провоцируют первичный билиарный цирроз, первичный склерозирующий холангит, желнокаменная болезнь.
Потеря веса связана с более серьезными заболеваниями желчных путей. Потеря веса может быть вызвана недостаточностью поступления питательных веществ (например, в результате отсутствия аппетита) или нарушением всасывания жиров (например, нехваткой желчи при холестатическом заболевании или длительной биллиарной обструкции).
Другие симптомы, в том числе пищевая непереносимость жирной и жареной пищи, газы, вздутие живота и расстройство желудка, не свидетельствуют о наличии желчнокаменной болезни тракта. Эти симптомы могут указывать на ряд других заболеваний желудочно-кишечного тракта.
Внешний вид при желчнокаменной болезни
Больной человек с острым типом желчной боли часто беспокойный, тревожный, испытывает разочарование от неудачных попыток снять болевой синдром. Положение тела таково, чтобы найти удобное положение для облегчения боли. Сильная боль в остром периоде обычно выражается соответствующими гримасами на лице. Некоторые пациенты испытывают настолько сильную боль, что их кожа покрывается крупными каплями пота. У ряда больных может полностью отсутствовать реакций. Они лежат неподвижно, боясь любых движений. Многие больные не позволяют дотронуться до передней брюшной стенки для проведения пальпаторного исследования.
Основные показатели жизнедеятельности могут быть нормальными. Наличие лихорадки предполагает наличие воспаления или инфекции. Тахикардия и артериальная гипертензия иногда сопровождают боли при желчнокаменной болезни. Тахикардия и гипотония предполагают гиповолемию или наличие сепсиса.
У людей со светлым цветом кожи, оттенок кожных покровов может дать ключ к этиологии состояния. Яркий желтый цвет связана с косвенными гипербилирубинемиями, более оранжевый оттенок может наблюдаться с гепатоцеллюлярной желтухе, и темно-зеленый оттенок может развиться при длительной билиарной обструкции. Это также может указывать на коагулопатии связанные с циррозом печени. У пациентов с холестазом классически наблюдается экскориация кожи (от царапин до сильных расчесов, как правило, не касаясь середины спины), меланин пигментация, ксантомы век и разгибательных поверхностях.
Пожелтение белков глаз — это результат гипербилирубинемии. Хотя этот термин используется для характеристики состояния больного, на самом деле это неправильно. Склеры относительно непроницаемы для большинства химических соединений. Желтоватый оттенок склерам придает свободный билирубин, который свободно циркулирует в крови при нарушении оттока желчи. Примерно в 58% случаев развитие желтушности склер глаз развивается, когда уровень билирубина в сыворотке крови поднимается выше 2,5 мг / дл.
Рекомендуется осмотреть живот больного. Здесь имеет значение напряженность передней брюшной стенки, ассиметричность правого и левого отдела, вздутие, вид ладьевидной кости. Аускультация брюшной полости может выявить отсутствие звуков моторики кишечника, предполагая, кишечную непроходимость, гиперактивные звуки кишечника, что свидетельствует о кишечной непроходимости. Выявление боли и непроизвольного напряжения брюшного пресса при пальпации предполагает развитие перитонита. При пальпации можно выявить увеличение печени и уплотнение её нижнего края. Пальпируется также полнота в правом подреберье и напряженный желчный пузырь.
В тяжелых случаях развивается водянка желчного пузыря. Это состояние требует незамедлительного оперативного вмешательства с обследованием проток желчевыводящих путей.
Тахикардия – причины

Тахикардия – это учащение частоты сокращений сердца свыше ста ударов в минуту. Такое явление может являться физиологическим и наблюдаться у абсолютно здоровых людей в следующих случаях:
- при физической активности (быстрая ходьба, бег, танцы, плаванье и т.д.);
- при эмоциональных потрясениях (страх, волнение, гнев, радость и т.д.);
- при болевом синдроме;
- при нахождении в жарком, душном помещении;
- после употребления стимуляторов – крепкого кофе, чая и т.д.
В данных случаях тахикардия не угрожает состоянию здоровья и ощущается как «трепетание» сердца, легкие неприятные ощущения в загрудинной области. Если же тахикардия патологическая, то она сопровождается такими симптомами, как:
- ощущение провалов в работе сердца;
- одышка;
- боли в области груди и т.д.
Тогда обязательно следует выяснить причину патологии и начать лечение.
Причины возникновения тахикардии
Причины возникновения приступов тахикардии можно подразделить на сердечные и внесердечные. К первой группе относятся такие факторы:
- сердечная недостаточность (острая или застойная);
- стенокардия в тяжелой форме;
- пороки сердца;
- инфаркт миокарда;
- кардиосклероз;
- бактериальный эндокардит;
- миокардиты различной этиологии;
- кардиомиопатии;
- перикардит – адгезивный и экссудативный;
- тромбоэмболия легочной артерии.
Несердечными причинами тахикардии у молодых людей могут являться:
- недостаточность надпочечников;
- феохромоцитома – гормонально активная опухоль;
- сбои вегетативной нервной системы;
- эндокринные нарушения;
- диабетический кетоз;
- пониженный уровень сахара в крови;
- недостаток натрия в крови;
- анемия;
- пневмоторакс (скопление воздуха в плевральной полости);
- гипоксия;
- инфекционно-воспалительные болезни, сопровождающиеся повышением температуры;
- бронхиальная астма;
- аллергические реакции;
- гипертонический криз;
- прием некоторых медикаментов;
- синдром отмены при алкоголизме и др.
Причины тахикардии после еды
Иногда приступ тахикардии появляется сразу после приема пищи, чаще при переедании. У людей с заболеваниями сердца, желудка или щитовидной железы, ожирением, нарушениями в работе нервной системы и некоторыми другими патологиями при употреблении в один прием большого количества пищи возрастает нагрузка на сердце. Это обуславливает увеличение частоты сердечных сокращений. Сердечными заболеваниями, которые могут служить причиной тахикардии после приема пищи, чаще всего являются:
- артериальная гипертензия;
- ишемия;
- сердечная недостаточность.
Другим симптомом тахикардии после еды, помимо учащения сердцебиения, выступает одышка, возникающая вследствие сдавления диафрагмы по мере наполнения желудка. Также может возникать тошнота, слабость, головокружение.
Причины тахикардии при низком давлении
Учащение сердцебиения при сниженном уровне артериального давления может наблюдаться в таких случаях:
При беременности такое явление может возникать вследствие увеличения объема циркулирующей крови и увеличения уровня прогестерона, который влияет на сосудистый тонус.
Причины ночной тахикардии
Тахикардия может возникать в ночное время, при этом человек просыпается в холодном поту, у него присутствует чувство тревоги, страха, ощущение недостатка воздуха. Такие симптомы чаще всего возникают по причине сердечных заболеваний, патологий щитовидной железы или нервной системы.
Источник: www.vzdorovomtele.ru
Болит сердце? Проверьте печень

Доказано, сердечно-сосудистые заболевания и поражения печени тесно взаимосвязаны. Связь изменений со стороны сердца и печени рассматривают с двух позиций: с одной стороны, в печени наступают изменения, обусловленные изначально поражением миокарда и связанные с этим расстройствами гемодинамики, кислородным голоданием, а с другой стороны, патология печени может являться важным фактором для возникновения или усугубления уже имеющихся сердечно- сосудистых нарушений. Снижение функциональных возможностей печени в связи с ее повреждением приводит к выпадению одного из важных механизмов сосудистой регуляции, нарушается циркуляция биологически активных веществ (медиаторов регуляции кровообращения), замедляется скорость инактивации гормона надпочечника альдостерона, повышается содержание субстанций, обладающих чрезмерным сосудорасширяющим действием.
Известно, хронические заболевания сердца в подавляющем большинстве с течением времени приводят к осложнениям со стороны печени. Нарушение функции печени может возникать при хронической сердечной недостаточности, например при ревматических пороках сердца — митральном стенозе и недостаточности трикуспидального клапана, при констриктивном перикардите. При этих заболеваниях происходит снижение сердечного выброса левого желудочка , что в свою очередь приводит к снижению печеночного кровотока. При снижении давления в печеночной артерии развивается компенсаторное ее расширение, что приводит к недостаточному кровоснабжению печени и к венозному застою в печени. В последствии рост венозного давления приводит к атрофии печеночных клеток (гепатоцитов) и их функциональной несостоятельности.
Также при острой левожелудочковой недостаточности вследствие шока, гипотензии, острого инфаркта миокарда, особенно осложненного кардиогенным шоком, при тромбоэмболии легочной артерии могут развиться так называемые ишемические гепатиты.
Но существует и обратная взаимосвязь – хронические заболевания печени, в частности цирроз, приводят к прогрессированию сердечной патологии. При циррозе наблюдается снижение синтеза белков и нарушения электролитного обмена, а значит, склонность к задержке жидкости и развитию отеков. Также при циррозе происходит снижение синтеза витамина К, участвующего в свертывании крови, и фибриногена, основного строительного компонента тромбов. А при сердечно-сосудистой патологии для поддержания нормальных реологических свойств крови назначаются антикоагулянты- препараты, снижающие риск образования тромбов за счет уменьшения вязкости крови. При сопутствующем циррозе печени такая терапия требует строгой коррекции, т. к. могут возникнуть угрожающие жизни кровотечения.
Печень является одним из ключевых звеньев поддержания гомеостаза организма, создавая единую систему метаболических процессов. При нерациональном питании, чрезмерном употреблении продуктов, богатых жирами и углеводами, злоупотреблении чаем и кофе, а также малоподвижном образе жизни, неконтролируемом приеме лекарственных средств, избыточной массе тела продукты обмена откладываются в печеночных клетках в виде жировых включений, иными словами печень «пропитывается жиром». Такое состояние называется «неалкогольная жировая болезнь печени» (НАЖБП). Понятие НАЖБП включает в себя жировую дистрофию с воспалением и повреждением печеночных клеток и их фиброзом. При этой патологии нарушается белковый, липидный, углеводный обмен в организме человека, что будет проявляться развитием сахарного диабета, отложением атеросклеротических бляшек на внутренней поверхности сосуда, т. к. один из путей образования холестерина — печеночный, и трансформация глюкозы происходит в печени. НАЖБП — фактор риска развития заболеваний сердца и сахарного диабета. Совокупность НАЖБП с артериальной гипертензией, сахарным диабетом, ожирением носит название «метаболический синдром». Изменения в организме, происходящие при метаболическом синдроме, вызывают интерес к изучению их роли в прогрессировании сердечно-сосудистых заболеваний. В исследовании было показано, что больные с висцеральным ожирением, высоким уровнем лептина (гормон жировой ткани) имеют высокий риск развития повторных стенозов коронарных артерий после их стентирования, а также более высокий риск развития атеросклероза в нормальных коронарных артериях.
Отдельно хочется отметить, влияние заболеваний желчного пузыря на заболевания сердечно-сосудистой системы. Речь идет о так называемом «холецистокардиальном синдроме» — симптомокомплексе, проявляющемся болями в области сердца, метаболическими расстройствами в миокарде с нарушением ритма и проводимости, одышкой, ухудшением коронарного кровообращения. Первым это состояние описал С. П. Боткин, и назвал его «желчно-пузырное сердце». В образовании этой патологии участвуют следующие механизмы: 1. Рефлекторное влияние. Патологическая импульсация, исходящая из нервных сплетений желчевыводящих протоков при их спазме может посредством симпатических и парасимпатических нервных волокон влиять на сердце, вызывая спазм коронарных сосудов, нарушения ритма, гипертонический криз. 2. Изменение метаболизма сердечной мышцы. При длительном течении желчекаменной болезни с частыми приступами желчной колики и сопутствующими нарушениями функций печени и поджелудочной железы, развивается дистрофия миокарда, связанная с расстройствами электролитного и углеводного баланса, что может приводить к нарушениям в сердечно-сосудистой системе. 3. Инфекционно — токсическое воздействие на сердечную мышцу при остром воспалительном процессе в желчевыводящей системе (остром холецистите) приводит к развитию острой дистрофии миокарда. Примерно у половины больных холецистокардиальный синдром начинается с болей в области сердца. Например, при холецистите стенокардия наблюдается у 2-65% больных. Возможна и безболевая форма холецистокардиального синдрома, когда нарушение ритма сердца является единственным проявлением.
Учитывая вышесказанное, важно понимать единую природу заболеваний различных органов и систем. В настоящее время современные методы диагностики позволяют расставить приоритеты в лечении, и выбрать методику по интегративному принципу.
Адрес:
186202, Республика Карелия,
Кондопожский р-н,
с. Кончезеро
8 (800) 100-80-30
(бесплатный звонок по России)
8 (8142) 599-880
Источник: www.kivach.ru
Первые симптомы проблем с желчным пузырем, которые не стоит игнорировать
Желчный пузырь и желчевыводящие протоки – это органы пищеварительного тракта, выполняющие функции транспортировки и сбора желчи из печени и последующее ее выведение в двенадцатиперстную кишку. Иначе эту часть желудочно-кишечного тракта называют билиарной системой. Она состоит из:
- желчного пузыря;
- системы желчных протоков: пузырного, печеночного и общего желчного протока;
- системы сфинктеров (регуляторов тока желчи).
Пузырный проток соединяется с печеночным, и из них образовывается общий желчный проток, который впадает в двенадцатиперстную кишку и обеспечивает поступление желчи из билиарной системы в кишечник. Благодаря желчи становится возможным: выведение солей тяжелых металлов и других вредных веществ из организма, дальнейшее переваривание жиров (она эмульгирует их до более мелких капель), всасывание витаминов А, Е, К и D, активация пищеварительных ферментов и двигательной активности кишечника.
Сбои в работе этой части пищеварительной системы наблюдаются весьма часто, и по своей частоте патологии желчного пузыря и желчных протоков занимают III место среди всех заболеваний желудочно-кишечного тракта. Согласно данным статистики, они чаще наблюдаются среди женщин старше 45-50 лет, и в последние десятилетия отмечается их частое развитие среди более молодых людей и подростков.
Причиной появления патологий билиарной системы могут стать самые различные факторы:
- инфекции, вызывающие воспаление стенок желчевыделительной системы (холециститы, холангиты);
- генетические аномалии (например, перегибы желчного пузыря), приводящие к изменению формы и нарушению функций органов желчевыделительной системы;
- генные мутации клеток слизистой желчного пузыря, провоцирующие формирование доброкачественных и злокачественных опухолей;
- нарушения инервации желчевыделительных органов при неврологических или нейроэндокринных патологиях, приводящие к нарушению нормального оттока желчи;
- изменения состава желчи, вызванные различными патологиями и приводящие к развитию желчекаменной болезни и холестерозу (накоплению холестерина на стенках желчного пузыря);
- глистные инвазии;
- нерациональное питание;
- интоксикации;
- прием алкоголя и курение;
- прием некоторых лекарственных средств.
Вышеперечисленные причины приводят к развитию патологий билиарной системы, которые сопровождаются различными симптомами заболеваний этих органов. Они могут быть местными и общими, разнообразными по своему характеру и комбинаторности, не всегда характерны только для проблем с желчным пузырем и часто дополняются признаками патологий других органов пищеварительного тракта (например, симптомами гастрита или панкреатита). Но в большинстве случаев их комбинация позволяет заподозрить появление проблем в билиарной системе, и больной может вовремя принять меры по устранению этих заболеваний.
В нашей статье мы ознакомим вас с основными симптомами проблем с желчным пузырем и желчевыводящих протоков. Эта информация будет полезна для вас, и вы сможете не пропустить тревожные сигналы многих недугов билиарной системы.
7 симптомов проблем с желчным пузырем, требующих обращения к врачу

Симптомы заболеваний желчного пузыря и желчевыделительной системы во многом схожи и, в то же время, каждое из них имеет свои особенности. Установить окончательный диагноз в таких случаях может только врач, который проведет ряд диагностических исследований и проанализирует все полученные результаты обследования пациента.
Поводом для обращения к гастроэнтерологу или гепатологу могут стать такие тревожные симптомы:
- Боль в правом подреберье. Болезненные ощущения при патологиях билиарной системы могут быть различной степени интенсивности (например, они более выражены при желчекаменной болезни и менее – при холецистите или перегибе желчного пузыря). Боль часто провоцируется приемом пищи или жареных, острых, жирных или копченых блюд, физическими действиями (тряская езда, бег, прыжки, поднятие тяжестей и пр.) или стрессовыми ситуациями. Болевые ощущения могут быть острыми, тупыми или ноющими и возникать в виде внезапных приступов или носить более стабильный (иногда постоянный) характер с периодами обострения. Неприятные ощущения в правом подреберье могут усиливаться при прощупывании.
Интенсивные, острые и внезапные боли наиболее характерны для печеночной колики и, в большинстве случаев, вызываются движением камней при желчекаменной болезни. Как правило, они носят точечный характер, и больной может точно указать на место локализации мучительных ощущений. Такие боли часто сопровождаются тошнотой, рвотой, появлением горького привкуса во рту или желтухой. Температура поднимается до 38 °C или остается в пределах нормы.
При остальных заболеваниях желчного пузыря боли в правом подреберье менее интенсивны, чаще возникают периодически или проявляются постоянно (возможно с явными кратковременными периодами обострения). Они могут дополняться другими симптомами, характер и выраженность которых зависит от вида заболевания желчного пузыря. Боли при острых холециститах, как правило, дополняются повышением температуры и признаками интоксикации, а болезненные ощущения при хроническом воспалении желчного пузыря носят менее интенсивный характер и длительное время могут быть единственным проявлением недуга.
Доброкачественные и злокачественные новообразования желчного пузыря и желчных протоков длительное время могут не вызывать сильных болей или вообще не провоцируют болезненных ощущений. Вначале у больного появляется часто появляющаяся или постоянная боль в области правого подреберья, которая может усиливаться по мере роста новообразования. Она плохо поддается устранению при помощи приема обычных обезболивающих средств и всегда сопровождается другими симптомами расстройства пищеварения и/или признаками общей интоксикации. Иногда, при больших размерах опухоли, больные могут прощупать в области появления болезненных ощущений бугристое, плотное и почти безболезненное уплотнение.
- Признаки нарушения пищеварения (ухудшение аппетита, тошнота, рвота, метеоризм, отрыжка воздухом или с горечью, диарея или запоры). Большинство заболеваний желчного пузыря и желчевыводящих протоков сопровождается нарушениями отделения желчи и ее состава. Эти изменения провоцируют диспепсические расстройства, т. к. пища не может нормально перевариваться и создает дополнительную нагрузку на другие органы. Признаки нарушения пищеварения могут вызваться как заболеваниями билиарной системы, так и являться следствиями этих патологий (т. е. симптомами заболеваний других органов желудочно-кишечного тракта).
- Желтый налет на языке. Дискинезии желчевыводящих путей, опухолевые процессы и желчекаменная болезнь часто приводят к забросу желчи в пищевод и ротовую полость. В результате язык покрывается желтым налетом (его интенсивность может быть различной – от слегка желтого до желто-зеленого).
- Горечь во рту. Этот симптом характерен для многих патологий билиарной системы. Он вызывается забросом желчи в пищевод и полость рта. Горечь во рту может становиться признаком холециститов, дискинезий желчевыводящих протоков, желчекаменной болезни и опухолевых новообразований.
- Желтушность слизистых оболочек и кожных покровов. Этот симптом может наблюдаться как при патологиях печени, так и при заболеваниях билиарной системы. Он провоцируется попаданием желчных кислот в кровь (именно они и окрашивают кожу и слизистые). Желтуха может наблюдаться при дискинезиях желчевыводящих протоков, желчекаменной болезни, хронических холециститах и опухолевых процессах, сопровождающихся нарушением оттока желчи.
- Обесцвеченный кал. При дискинезиях желчевыводящих путей, холециститах, желчекаменной болезни, новообразованиях и перегибах желчного пузыря у больного может наблюдаться обесцвечивание каловых масс. Как правило, этот симптом сопровождается болями в правом подреберье, желтухой и другими признаками поражения билиарной системы. Этот симптом характерен не только для патологий желчевыводящей системы и может указывать на наличие заболеваний печени и других органов, различные погрешности в диете или прием некоторых лекарственных средств.
- Темная моча. Этот симптом наблюдается при повышении уровня билирубина в крови, которое может наблюдаться при дискинезиях желчевыводящих путей, холециститах, желчекаменной болезни, опухолях и перегибах желчного пузыря. Такой признак поражения билиарной системы может присутствовать не только при вышеперечисленных заболеваниях и требует внимательного изучения анамнеза больного и проведения дифференциальной диагностики с другими заболеваниями и состояниями (например, прием некоторых медикаментов или продуктов питания, обезвоживание и др.).
Эти семь базовых симптомов заболеваний желчевыводящих протоков и желчного пузыря должны становиться поводом для обращения к врачу, но для уточнения диагноза больному всегда назначаются дополнительные лабораторные и инструментальные исследования. В план обследования могут входить такие процедуры:
- клинический и биохимический анализ крови;
- УЗИ органов брюшной полости;
- контрастная рентгенография;
- КТ;
- МРТ;
- тонкоигольная биопсия (под контролем УЗИ).
После оценки всех данных диагностики врач назначит больному лечение, которое может заключаться из этиотропной, патогенетической и симптоматической терапии. При некоторых заболеваниях – желчекаменная болезнь, новообразования желчного пузыря или его протоков, калькулезный холецистит – пациенту может рекомендоваться хирургическое лечение. Всем больным с патологиями билиарной системы обязательно рекомендуется соблюдение диеты и пересмотр своих вкусовых предпочтений в будущем.
Большинство заболеваний билиарной системы при своевременном обращении к врачу хорошо поддаются лечению и могут протекать без осложнений. Именно поэтому первые признаки проблем желчного пузыря и желчевыводящих путей всегда должны становиться поводом для обращения к гастроэнтерологу или гепатологу.
Несвоевременный визит к врачу всегда ведет к прогрессированию недуга, развитию сопутствующих патологий пищеварительного тракта и может становиться причиной развития таких тяжелых осложнений, как непроходимость кишечника, флегмона желчного пузыря, перитонит, сепсис, раковые опухоли и др. Помните об этом и будьте здоровы!
К какому врачу обратиться
При появлении любого из признаков, перечисленных в статье, необходимо обратиться к терапевту или семейному врачу. Эти доктора проведут первичную диагностику заболевания. После этого пациента направляют к гастроэнтерологу. В дальнейшем, после окончательной формулировки диагноза, в его лечении могут участвовать хирург, инфекционист, онколог.
Источник: myfamilydoctor.ru
Холецистокардиальный синдром
Холецистокардиальный синдром – это комплекс клинических симптомов, проявляющийся болями в области сердца (кардиалгия), метаболическими расстройствами в миокарде с нарушением ритма и проводимости, одышкой, иногда ухудшением коронарного кровообращения в результате рефлекторных и инфекционно-токсических воздействий на миокард, появляющихся вследствие поражения патологическим процессом желчного пузыря [16].
В последние годы во всех странах мира увеличивается число пациентов с заболеваниями желчевыводящей системы, ведущее место среди них занимает бескаменный холецистит, частота выявления которого достигает 35%, а у пациентов пожилого возраста – 70%. Наиболее часто бескаменный холецистит обнаруживают среди населения больших промышленных городов. Желчекаменная болезнь широко распространена в развитых урбанизированных странах и диагностируется в среднем у 10-15% населения, наиболее высокая частота холелитиаза – в Швеции, Великобритании, а у коренного населения стран Африки, наоборот, она достаточно низка (менее 1%).
Распространенность желчекаменной болезни зависит от пола и возраста, женщины страдают чаще, чем мужчины: почти каждая пятая женщина и десятый мужчина, причем 5-20% женщин – в возрасте от 20 до 50 лет, 25-30% – старше 50 лет. У мужчин эти показатели несколько ниже. Кроме того, высокая заболеваемость регистрируется у лиц, работа которых связана с психоэмоциональными нагрузками, ведущих малоподвижный образ жизни.
Еще в 1969 году академик В.Х. Василенко предупреждал, что надвигается «целая туча холестериновых желчных камней, желчекаменная болезнь учащается во всем мире невиданными темпами». И действительно, в Украине заболеваемость желчекаменной болезнью постоянно возрастает, с 1997 по 2003 год, к примеру, – на 44,6%.
Течение заболеваний желчных путей далеко не всегда характеризуется классической клинической картиной, оно часто имеет целый ряд «масок». Клинические «маски» разнообразны в своем проявлении, что может вводить врача в заблуждение. Выделяют кардиальную, аллергическую, тиреотоксическую, невротическую, ревматическую, солярную, желудочно-кишечную и другие «маски». Одной из достаточно часто встречающихся «масок» является кардиальная.
Из истории
Клиницисты многих стран мира в течение многих лет изучают связь острых и хронических заболеваний желчного пузыря и внепеченочных желчных протоков и сердечно-сосудистой системы. Особенно рельефно эти нарушения выявляются во время приступа желчной колики, при которой нередко возникают болевые ощущения в области сердца, в некоторых случаях они бывают эквивалентны приступу желчной колики.
На этот симптом особое внимание обращал С.П. Боткин, который первым отметил возможность рефлекторных болей в сердце при желчекаменной болезни в клинических лекциях (1883), поскольку сам с 25-летнего возраста страдал желчекаменной болезнью, протекавшей с частыми приступами колики, и стенокардитические боли в области сердца связывал с заболеванием желчного пузыря. На основании собственных длительных клинических наблюдений С.П. Боткин сделал вывод о том, что «. нередко холелитиаз выражается в явлениях, сосредотачивающихся преимущественно в области сердца, в особенности в тех случаях, когда передвижение камня совершается в пузырном протоке. Вы не услышите жалоб на расстройство пищеварения, боль, вздутие живота, больной будет жаловаться преимущественно на приступы болей в стороне сердца, идущие с явными изменениями его функции, аритмией, затруднением дыхания, одним словом, с ясной картиной стенокардии. Такой приступ продолжается 8-10 часов, вместо 1/2 часа или нескольких минут, после нескольких таких приступов больной вдруг желтеет. Но исследуйте его внимательно с самого начала, и вы убедитесь, что печень увеличена, желчный пузырь болезнен. Бывает и так, что расстройство сердца не сопровождается болями, а только аритмией и сильным затруднением дыхания или явлениями так называемой астмы, доходящей иногда до сильной степени. И мне не раз приходилось терять больных во время приступов, а на вскрытии оказывался камень обыкновенно в пузырном протоке, и подобные случаи вовсе не редки». Описывая возможные нарушения сердечно-сосудистой системы (стенокардия, аритмия, сердечная астма) при желчекаменной болезни, С.П. Боткин акцентировал внимание на возможное отсутствие боли в правом подреберье при обтурации камнем пузырного протока.
После этих сообщений С.П. Боткина данный кардиальный феномен в отечественной и зарубежной литературе описывали как «холециститное сердце», «желчно-пузырное сердце», «холангитическое сердце», «холецистокардиальная болезнь», «холецистокоронарный синдром», «желчно кардиальный синдром», «холецистокардиальный синдром», «коронарнобилиарный синдром Боткина», «билиарнокардиальный синдром». Такое разнообразие терминологии обусловлено сложным патогенезом холецистокардиального синдрома.
Позднее ученик С.П. Боткина Н.П. Симановский также указывал на наличие рефлекторных болей в области сердца при желчной колике, этот феномен неоднократно подчеркивали и такие видные терапевты мира, как В.П. Образцов, Потэн (Potain), Юшар (Huchard), Барье (Barie), Лиан (Lian), Жильбер (Gilbert), Эвальд (Evald) и другие.
В 60-80 годах прошлого века о сочетании болевых ощущений в сердце с острыми и хроническими воспалительными заболеваниями желчевыводящих путей и желчекаменной болезнью неоднократно писали Н.А. Альбов, М.М. Губергриц, Г.Ф. Ланг, Н.Е. Незлин, А.Л. Мясников, Н.Д. Стражеско, Е.М. Тареев, Р.О. Ясиновская, Д.Ф. Чеботарев и многие другие ученые. В то время диагностика заболеваний внепеченочных желчевыводящих путей проводилась в основном с использованием клинических, функциональных (зондирование) и рентгенологических методов исследования.
Учитывая достаточно частую встречаемость нарушений сердечной деятельности при заболеваниях желчевыводящих путей (по данным литературы, от единичных наблюдений до 60%), практическим врачам необходимо помнить о возможности развития холецистокардиального синдрома у данной категории пациентов.
Холецистокардиальный синдром может развиваться при следующих заболеваниях желчевыводящих путей:
- хроническом бескаменном холецистите;
- остром и хроническом калькулезном холецистите (максимально проявляется во время желчной колики);
- холедохолитиазе без развития желчной гипертензии, с желчной гипертензией (с развитием механической желтухи);
- патологических процессах, приводящих к сужению терминального отдела общего желчного протока (стенозирующий папиллит, опухоли большого сосочка двенадцатиперстной кишки, индуративный панкреатит).
В большинстве случаев и нередко первыми с пациентами, имеющими проявления холецистокардиального синдрома, сталкиваются терапевты, гастроэнтерологи и кардиологи. Они проводят первые дифференциально-диагностические лечебные мероприятия, в их компетенцию входит выяснение причин жалоб пациента и решение вопросов о том, к кому направить больного на консультацию и как лечить. Поэтому от определения необходимой тактики в диагностике врачом, к которому обратился пациент с холецистокардиальным синдромом, будет зависеть правильность и своевременность лечения.
Патогенез
Патогенез холецистокардиального синдрома имеет несколько механизмов реализации: рефлекторные влияния на коронарные сосуды, сдвиги метаболизма миокарда (особенно в момент желчной колики) и инфекционно-токсическое воздействие на сердечно-сосудистую систему при остром воспалительном процессе в желчевыводящих путях.
- Рефлекторное влияние. Афферентная патологическая импульсация, исходящая из экстра- и интрамуральных нервных сплетений желчевыводящих протоков при спазме сфинктеров Люткенса, Мириззи, Одди и расширении желчных протоков при билиарной гипертензии, может посредством симпатических и парасимпатических нервных волокон влиять на сердце, вызывая спазм коронарных сосудов, нарушения ритма и т. п.
- Изменение метаболизма сердечной мышцы. При длительном течении желчекаменной болезни с частыми приступами билиарной колики, осложненной хроническим рецидивирующим холециститом и сопутствующими нарушениями функций печени и поджелудочной железы, развивается дистрофия миокарда, связанная со сложными расстройствами электролитного, энзимного и углеводного баланса, что может приводить к нарушениям сердечно-сосудистой системы.
- Инфекционно-токсическое воздействие на сердечную мышцу при остром воспалительном процессе в желчевыводящей системе (остром холецистите, гнойном холангите, механической желтухе) с нарушениями в системе гомеостаза и развитием острой дистрофии миокарда, которая является причиной повышенной возбудимости, нарушений проводимости и сократительной способности миокарда.
Кроме непосредственных механизмов формирования холецистокардиального синдрома, необходимо учитывать, что с возрастом увеличивается частота заболеваемости ишемической болезнью сердца, стенокардией и нарушениями ритма, что делает особенно неблагоприятным течение холецистокардиального синдрома. Так, в общей популяции стенокардия напряжения в возрасте 45-55 лет встречается у 2-5% мужчин и у 0,5-1% женщин, старше 65 лет – у 11-20% мужчин и у 10-14% женщин. В последние годы наблюдается рост заболеваемости ишемической болезнью сердца у лиц более молодого возраста, и достаточно часто – нарушениями ритма сердечной деятельности: при проведении суточного мониторирования можно обнаружить экстрасистолию у 95% населения.
Клинические формы
Клинические проявления холецистокардиального синдрома имеют несколько вариантов.
Примерно у половины больных холецистокардиальный синдром манифестирует болью в области сердца (кардиалгия или рефлекторная стенокардия). Например, при холецистите стенокардия рефлекторного генеза, по данным разных авторов, наблюдается у 2-85% больных. Такая вариабельность частоты, вероятно, связана с тем, что ее диагностика при холецистите во многих случаях проводится на фоне сопутствующего атеросклероза коронарных артерий у лиц старше 50 лет. Однако, с другой стороны, во всем мире в последние десятилетия отмечается тенденция к «омолаживанию» ишемической болезни сердца и патологии желчевыводящих путей, причем у пациентов молодого возраста чаще, чем у больных старшей возрастной группы, выявляется безболевая форма ишемии. Поэтому нельзя судить об отсутствии атеросклероза венечных артерий без соответствующего обследования, принимая во внимание только возраст больного.
Кардиалгическая и стенокардитическая формы холецистокардиального синдрома наиболее распространены при желчекаменной болезни (79% больных). Характер боли в области сердца может быть различным: от острых болей приступообразного характера – у 85% больных до болей сжимающего – у 56-65% и колющего характера – у 13-58%. Боли имеют типичную иррадиацию и обычно совпадают с болевым приступом в правом подреберье.
Однако нельзя забывать, что боли в сердце могут быть единственным проявлением патологии желчного пузыря. При стертой клинической картине холецистита с жалобами пациентов лишь на боли в области сердца врачи нередко забывают о возможности кардиалгии, обусловленной патологией желчевыводящих путей, и пациента лечат от кардиологической патологии без какого-либо достаточного эффекта. Клиницист должен помнить, что болевые ощущения в области сердца у пациентов с патологией желчевыводящих путей могут быть связаны с:
- иррадиацией боли из правого подреберья в левое и в область сердца (чаще при сочетании холецистита и панкреатита);
- рефлекторной стенокардией, сопровождающей желчную колику и острый холецистит и купирующейся после устранения причин желчной гипертензии;
- сопутствующей стенокардией без связи с заболеваниями желчевыводящей системы.
Возможна и безболевая форма холецистокардиального синдрома, когда единственное его проявление – нарушение ритма сердца. Аритмии сердца также различны: от эктопических ритмов (0,47%) и экстрасистолии (9,6-13,9%) до мерцательной аритмии (3,5-13,5%), атриовентрикулярной блокады и/или блокады правой ножки пучка Гиса. Аритмии сердца при холецистите, по данным литературы, встречаются у 16,2-21,8% больных. Однако, как говорилось выше, нарушение ритма сердечной деятельности в общей популяции наблюдается достаточно часто, следовательно, не каждую аритмию можно рассматривать как следствие холецистита. Большинство авторов считают, что нарушение ритма сердца при патологии желчевыводящих путей можно расценивать как проявление холецистокардиального синдрома в следующих случаях:
- появление аритмии с началом желчной колики;
- малая эффективность традиционной антиаритмической терапии;
- переход аритмии в неблагоприятную форму при обострении воспаления желчевыводящих путей и нарастании билиарной гипертензии.
Особо следует отметить, что нарушения ритма встречаются не только при безболевой форме, но и часто сочетаются с болями в сердце и за грудиной. Многие клиницисты при патологии желчевыводящих путей отмечают появление таких симптомов, как тахикардия, повышение пульсового и венозного давления, изредка выявляют симптомы гипертензии в малом круге кровообращения.
Кроме субъективных клинических проявлений, нарушения в деятельности сердца подтверждаются и объективными изменениями на ЭКГ, которые обычно представлены экстрасистолией, укорочением интервала атриовентрикулярной проводимости, блокадой правой ножки пучка Гиса, псевдокоронарными нарушениями интервала ST и зубца Т.
Перед терапевтом, гастроэнтерологом, кардиологом и хирургом в ходе диагностических и лечебных мероприятий при патологии желчевыводящих путей, осложненной холецистокардиальным синдромом, стоят определенные задачи, требующие последовательного решения.
Диагностика патологии желчевыводящих путей
В последние годы основное значение в диагностике болезней печени, желчного пузыря, желчных путей и поджелудочной железы придают ультразвуковым методам исследования, чувствительность которых в выявлении камней в желчном пузыре достигает 98-99%, в желчных протоках – 65-80%.
Для диагностики холангиолитиаза и стриктур желчевыводящих путей хорошо зарекомендовала себя эндоскопическая ретроградная холангиопанкреатография, которая из диагностической процедуры при необходимости может быть трансформирована в лечебную.
В сложных диагностических случаях, особенно при обтурационной желтухе, все чаще применяют магнитно-резонансную холангиографию и компьютерную томографию.
Диагностика заболеваний сердечно-сосудистой системы
Диагностика заболеваний сердечно-сосудистой системы должна быть основана на тщательном анализе жалоб больного, анамнеза болезни, данных объективного исследования, а также на показателях ЭКГ и допплер-эхокардиографии. В сложных диагностических случаях при достаточных показаниях и наличии времени рекомендуется проведение суточного холтеровского мониторирования ЭКГ, исследование функции внешнего дыхания, пробы с функциональными нагрузками (велоэргометрия, тредмил-тест), стресс-эхокардиографии (стресс-ЭхоКГ), чреспищеводной электрической стимуляции сердца.
Стресс-ЭхоКГ – недорогой и высокоинформативный неинвазивный метод выявления ишемической болезни сердца, его результаты хорошо коррелируют с данными коронароангиографии.
Чреспищеводная электрическая стимуляция сердца – простой, доступный, безопасный и управляемый селективный нагрузочный тест, результаты которого не зависят от сопутствующей патологии и физической тренированности больного. В связи с этим он остается альтернативой традиционным нагрузочным пробам и методом выбора во многих диагностических ситуациях. Чувствительность метода в диагностике ишемической болезни сердца составляет 85%, специфичность – 77%.
Дифференциальная диагностика патологии сердечно-сосудистой системы и холецистокардиального синдрома
При атипичном (маскированном) течении патологии желчевыводящих путей возникает необходимость в проведении дифференциальной диагностики, прежде всего, между ишемической болезнью сердца и холецистокардиальным синдромом.
Как правило, холецистокардиальный синдром проявляется болями в области сердца (кардиалгиями), появление которых связано с висцеро-висцеральным рефлексом по вагусу. Сначала боли возникают в правом подреберье, затем в области сердца. Часто боль локализуется в области верхушки сердца, и больной указывает её локализацию достаточно точно (одним пальцем). Боли длительные, ноющие, могут носить приступообразный характер и сопровождаться диспептическими явлениями. Для распознавания холецистокардиального синдрома важно учитывать связь болей с приемом пищи, но следует помнить, что боль может возникнуть после физической нагрузки. Приступ боли иногда сопровождается желтухой. При объективном исследовании наибольшее значение принадлежит выявлению положительных сипмтомов Мерфи, Кера, Гаусмана, Лепене и других.
Для холецистокардиального синдрома характерен синдром вегетативной дисфункции с преобладанием парасимпатического тонуса, невротический синдром является практически неотъемлемой частью клиники патологии желчевыводящих путей. Сочетание кардиальных жалоб с астеноневротическими явлениями, лабильностью пульса и артериального давления может привести к постановке ошибочного диагноза вегетососудистой дистонии.
Во время болевого приступа в крови отмечаются лейкоцитоз, нейтрофилез, ускоренная СОЭ, билирубинемия, гипергликемия, повышение уровня амилазы.
Из инструментальных методов обследования в первую очередь рекомендуется использовать ультрасонографию. На эхограммах обычно хорошо видны крупные и мелкие конкременты желчного пузыря, диффузное либо локальное утолщение стенки желчного пузыря (более 4 мм) и повышение ее эхоплотности, а также вокруг желчного пузыря бедная эхосигналами тень от его стенок в виде «нимба». Дополнительными признаками являются удвоение контура стенок желчного пузыря, обнаружение осадка в желчном пузыре и т. д.
При наличии смешанных или известковых камней на обзорной рентгенограмме видны тени конкрементов. При холецистографии и холеграфии холестериновые и пигментные камни дают просветления или дефекты наполнения, часто тень желчного пузыря отсутствует.
На ЭКГ во время приступа боли отмечаются отрицательные волны Р в правых грудных и в III стандартном отведении. Нередко имеют место нарушения ритма (экстрасистолия, атриовентрикулярная блокада I ст.), отмечаются диффузные изменения миокарда. При нарушении ритма сердечной деятельности, как указывалось выше, для проведения дифференциальной диагностики необходимо учитывать следующие особенности: появление аритмии с началом желчной колики, переход аритмии в неблагоприятную форму при обострении воспаления желчевыводящих путей и нарастании билиарной гипертензии, малую эффективность традиционной антиаритмической терапии.
Таким образом, для своевременной и правильной диагностики холецистокардиального синдрома врачу требуется совершенное владение методами тщательного сбора клинического анамнеза и обследования больного, необходимо умение анализировать результаты и подтверждать полученные данные с помощью лабораторно-инструментального обследования.
Довольно часто холецистокардиальный синдром можно лишь заподозрить, так как, несмотря на все достижения, по-прежнему сложной остается дифференциальная диагностика между ишемической болезнью сердца и холецистокардиальным синдромом. Убедительно подтвердить его наличие, по-видимому, возможно лишь после хирургического вмешательства. На практике диагноз холецистокардиального синдрома часто устанавливают ретроспективно – после выполнения холецистэктомии. В сомнительных ситуациях надо учитывать, что наличие холецистокардиального синдрома, скорее, является еще одним дополнительным аргументом в пользу операции, чем причиной отказа от нее, так как после операции будут устранены не только клинические проявления холецистокардиального синдрома, но и предпосылки его возникновения.
Оценка тяжести состояния больного, функциональных резервов жизненно важных органов и систем, определение показаний и противопоказаний к оперативному лечению и оптимальных сроков его проведения, необходимости и возможности предоперационной подготовки, целесообразности применения тех или иных хирургических технологий – вот круг вопросов, которые необходимо решить после верификации холецистокардиального синдрома.
Результаты обследования пациентов с сопутствующими заболеваниями органов сердечно-сосудистой системы позволяют оценить функциональную переносимость консервативного и оперативного лечения, прогнозировать его результаты.
Лечебная тактика
На сегодня накоплен определенный клинический опыт, который позволяет выделить основные практические рекомендации в лечении этой категории больных.
Тактику лечения больного необходимо принимать коллегиально: терапевт (кардиолог, гастроэнтеролог), хирург и анестезиолог.
При желчекаменной болезни в сочетании с холецистокардиальным синдромом возможны два варианта лечения:
- оперативный – метод выбора, приоритет сегодня отдается щадящим хирургическим технологиям – лапароскопической холецистэктомии;
- консервативный – при наличии холестериновых желчных камней (рентгеннегативных) размером до 10-15 мм при условии сохранности функции желчного пузыря и проходимости пузырного протока, заполнении конкрементами желчного пузыря не более чем наполовину.
Следует отметить, что холестериновые камни составляют 80-90% желчных камней у представителей европейской популяции. Консервативную терапию назначают, как правило, при невозможности удаления желчных холестериновых камней хирургическим или эндоскопическим методом и больным, категорически отказывающимся от операции. Применяют препараты урсодезоксихолевой и хенодезоксихолевой кислот, их комбинации, действие которых направлено на растворение холестериновых рентгеннегативных камней в желчном пузыре. Препараты применяют длительно – до двух лет – в следующей дозировке: урсодезоксихолевая кислота – по 10 мг/кг, хенодезоксихолевая – по 15 мг/кг массы тела больного. Во время приема препаратов немаловажное значение имеет режим питания – ограничение животных жиров, предпочтение вегетарианской пищи.
Противопоказания для применения консервативной терапии: цирроз печени, резекция тонкой кишки, осложненная желчекаменная болезнь, острые инфекционные заболевания желчного пузыря и желчных протоков. Не рекомендуется использовать препараты урсодезоксихолевой кислоты при беременности, хенодезоксихолевой кислоты – при язвенной болезни, энтерите, колите, почечной недостаточности. Кроме этих препаратов, сегодня с успехом используется неинвазивный ударно-волновой метод для расщепления крупных холестериновых камней на более мелкие фрагменты, затем больному назначают указанные препараты.
При остром катаральном холецистите в сочетании с холецистокардиальным синдромом оперативное лечение показано при безуспешности консервативной терапии в первые 10-12 часов. Дальнейшее промедление с операцией, направленной на непременное снятие кардиального синдрома, может привести к серьезным изменениям как в системе желчных путей, так и в сердце, и существенно повысит риск хирургического лечения.
При остром деструктивном холецистите в сочетании с холецистокардиальным синдромом оперативное лечение показано в экстренном порядке в течение 1-3 часов после кратковременной интенсивной комплексной предоперационной подготовки (дезинтоксикационной, антибактериальной, кардиотропной и др.). При декомпенсации сердечно-сосудистой системы, особенно у пациентов группы высокого риска с тяжелыми сопутствующими заболеваниями, целесообразно использовать двухэтапную тактику лечения: первый этап – одномоментная декомпрессия и санация желчного пузыря (пункция либо микрохолецистостомия); второй этап – радикальное хирургическое вмешательство (после купирования острых воспалительных проявлений).
При сочетании желчной гипертензии и холецистокардиального синдрома нарушения сердечной деятельности в большинстве случаев купируются только после ликвидации желчной гипертензии, что достигается при применении эндоскопических технологий и минимально инвазивных методов желчеотведения (папиллосфинктеротомии, эндоскопическая литэкстракция, чрескожная микрохолецистостомия и др.).
Таким образом, сегодня клиницисты все чаще наблюдают сочетание болезней желчевыводящих путей и сердечно-сосудистой системы, поэтому практическим врачам необходимо помнить, что решение по тактике лечения больного с холецистокардиальным синдромом должны принимать совместно кардиолог (терапевт, гастроэнтеролог) и хирург.
В заключение хочется еще раз призвать врачей не пренебрегать диагностическими возможностями, которые предоставляют в их распоряжение данные анамнеза и результаты физикального обследования, и не перекладывать свои задачи на плечи врачей-инструменталистов и лаборантов, превращаясь в бездумных «диспетчеров». Следует помнить, что искусство врача определяется его клиническим мышлением, врачебной интуицией, основанных на глубоком знании и опыте, умении построить диагностическую гипотезу при непосредственном обследовании больного еще до использования лабораторно-инструментальных методов обследования.
Список литературы находится в редакции.
Источник: www.health-ua.org
Проблемы с желчным пузырем: симптомы, лечение, профилактика
Большинство людей не обращают особого внимания на желчный пузырь, пока он не начинает вызывать проблемы. Однако, когда возникает проблема, это может быть довольно болезненным и требует немедленных действий. Ниже мы рассмотрим симптомы проблем с желчным пузырем, методы лечения и профилактики, а также диету.

Желчный пузырь представляет собой 10-сантиметровый грушевидный орган, располагающийся под печенью в правом верхнем углу брюшной полости. В нем хранится желчь — соединение, продуцируемое печенью для переваривания жира, которое помогает организму усваивать жирорастворимые витамины и питательные вещества.
При здоровом желчном пузыре этот процесс происходит безболезненно. Однако, когда этот орган перестает нормально работать, или желчные пути блокируются, это может вызвать много боли и дискомфорта.
Распространенные проблемы с желчным пузырем
К некоторым распространенным проблемам желчного пузыря относятся:
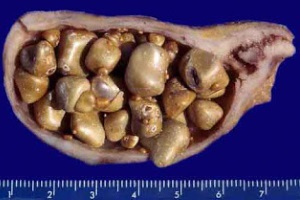
Камни в желчном пузыре (холелитиаз)
Желчные камни представляют собой твердые массы холестерина (или пигмента) разных размеров. Желчные камни возникают, когда высокие уровни жира и желчи вызывают образование кристаллов. Эти кристаллы могут со временем объединяться и увеличиваться в размерах, превращаясь в камни.
Камни могут быть такими же маленькими, как песчинки или размером с небольшой мячик в 4 см в диаметре. Желчнокаменная болезнь может как вызывать симптомы, так и протекать бессимптомно.
Камни в общем желчном протоке (холедохолитиаз)
Желчь транспортируется из желчного пузыря через маленькие протоки и попадает в общий желчный проток, после чего оттуда она перемещается в тонкую кишку. Иногда желчные камни могут формироваться в общем желчном протоке.
Чаще всего эти камни начинают формироваться в желчном пузыре и мигрируют к общему желчному протоку; это упоминается как вторичный камень или вторичный камень общего желчного протока.
Если камень образуется внутри самого общего протока, его называют первичным камнем или первичным камнем основного желчного протока. Они менее распространены, но чаще вызывают инфекцию, по сравнению с вторичными камнями.
Рак желчного пузыря
Является очень редким явлением, но, если он возникает, раковые клетки могут распространиться на другие части тела (1).
К факторам риска развития рака желчного пузыря относятся:
- желчные камни
- фарфоровый желчный пузырь (описан ниже)
- женский пол
- ожирение
- пожилой возраст
Воспаление желчного пузыря (холецистит)
Острый или внезапный холецистит возникает, когда желчь не может покинуть желчный пузырь. Это обычно происходит, когда камень препятствует оттоку желчи, закупорив желчный проток.
Если происходят повторные острые приступы, возникает хронический холецистит.
Когда желчный канал заблокирован, желчь накапливается внутри, и ее избыток раздражает желчный пузырь, что приводит к отеку и инфекции. Со временем происходит повреждение желчного пузыря, и он больше не может полноценно функционировать.
Перфорация желчного пузыря
Если желчнокаменная болезнь остается без лечения, это может привести к перфорации желчного пузыря – другими словами, к возникновению отверстия в его стенке. Перфорация также может возникнуть как осложнение острого холецистита.
Это нарушение целостности стенок желчного пузыря может вызвать утечку инфекции в другие части тела, вызывая серьезную, угрожающую жизни инфекцию.
Инфекция в общем желчном протоке
Если общий желчный проток блокируется, это может привести к инфекции. Это состояние можно лечить на ранних стадиях; однако, если своевременно не начать лечение, это может привести к тяжелой, опасной для жизни инфекции.
Дисфункциональный желчный пузырь или хроническое заболевание желчного пузыря
Повторные эпизоды приступов желчнокаменной болезни или холецистита могут необратимо повредить желчный пузырь. Это может привести к жесткому, покрытому рубцами (спайками) желчному пузырю.
В этом случае симптомы может быть трудно определить. Среди симптомов могут быть чувство переполненного желудка, расстройство желудка, повышенное газообразование и диарея.
Желчнокаменная кишечная непроходимость
Желчнокаменная кишечная непроходимость встречается редко, но может привести к смерти. Это происходит, когда желчный камень мигрирует в кишечник и блокирует его. Часто для устранения обструкции тощей кишки требуется экстренная операция.
Абсцесс желчного пузыря
Иногда у пациента с желчнокаменной болезнью в желчном пузыре образуется гной – это называется эмпиема. Состояние может вызвать сильную боль в животе. Абсцесс желчного пузыря может быть опасным для жизни, если сразу не начать лечение.
У людей с сахарным диабетом, сниженной иммунной системой и ожирением существует повышенный риск развития этого осложнения.
Фарфоровый (кальцинированный) желчный пузырь
Фарфоровый желчный пузырь является состоянием, когда со временем внутренние мышечные стенки органа покрываются кальцием. Это делает их жесткими, ограничивая его функцию и увеличивая риск развития рака желчного пузыря.
Слово «фарфор» используется, потому что орган становится голубоватым и хрупким.
Полипы желчного пузыря
Полипы – это вид разрастаний тканей над слизистой поверхностью, которые обычно являются доброкачественными (нераковыми) образованиями. Более мелкие полипы желчного пузыря часто не вызывают никаких проблем и редко вызывают какие-либо симптомы. Если же образовались большие полипы, их, возможно, придется удалить.
Симптомы проблем с желчным пузырем
К симптомам и признакам проблем с желчным пузырем относятся:
- Боль в средней или верхней правой части живота. Большую часть времени боль в области желчного пузыря возникает и проходит сама по себе. Однако при проблемах желчного пузыря боль по степени интенсивности и силе может варьироваться от легкой и нерегулярной до очень тяжелой, частой и продолжительной. Боль в желчном пузыре часто может ощущаться в области груди и спины.
- Тошнота или рвота. Любая проблема с желчным пузырем может вызвать тошноту или рвоту. Длительные заболевания и расстройства желчного пузыря могут привести к продолжительным проблемам с пищеварением, и вызывать частую тошноту.
- Лихорадка или озноб. Сигнализирует об инфекции в организме. Наряду с другими симптомами заболеваний желчного пузыря, лихорадка (высокая температура) и озноб могут указывать на связь этого состояния с проблемой желчного пузыря или инфекцию.
- Изменения в дефекации. Проблемы с желчным пузырем часто вызывают изменения в дефекации. Частая необъяснимая диарея может сигнализировать о хроническом заболевании желчного пузыря. Светлый или бледный кал может указывать на проблему с желчными протоками.
- Изменения в моче. У пациентов, страдающих от проблем с желчным пузырем, может наблюдаться более темная моча. Темная моча может указывать на обструкцию желчного протока.
- Желтуха. Пожелтение кожи происходит, когда желчь печени не достигает кишечника. Это обычно происходит из-за проблемы с печенью или из-за закупорки желчных протоков, связанной с желчными камнями.
Когда нужно обратиться к врачу
Любой человек с симптомами проблем желчного пузыря должен обратиться за медицинской помощью. Слабая, прерывистая боль, которая проходит сама по себе, не требует немедленного внимания. Тем не менее пациенты с этим типом боли должны встретиться со своим врачом для дальнейшего изучения проблемы.
Если симптомы более серьезные и включают следующее, пациент должен быть осмотрен немедленно:
- Боль в верхнем правом квадранте, которая не проходит в течение 5 часов.
- Высокая температура, тошнота или рвота.
- Изменения в дефекации и моче.
Эта комбинация симптомов может указывать на серьезную инфекцию или воспаление, требующие немедленного лечения.
Диета при проблемах с желчным пузырем

Ранее считалось, что диета с низким содержанием жиров может помочь в лечении желчнокаменной болезни или, по крайней мере, предотвратить рост камней.
Однако эффективность этого подхода к лечению была опровергнута новыми данными, в которых указывается, что низкожировая диета провоцирует слишком быстрое снижение массы тела, что может привести к увеличению желчных камней (2).
Сбалансированная диета, которая включает в себя разнообразные продукты, не будет способствовать уменьшению камней в желчном пузыре, но она может сохранить общее состояние здоровья и предотвратить любую боль, вызываемую желчнокаменной болезнью.
National Institute of Diabetes and Digestive and Kidney Diseases рекомендует:
- Употреблять продукты с высоким содержанием клетчатки, такие как фасоль, горох, фрукты, цельные зерна и овощи.
- Сократить потребление углеводов и сахара.
- Потреблять полезные жиры, например, жирные сорта рыбы, авокадо, семена льна, оливки и оливковое масло.
Диагностика
Если врач подозревает, что у пациента проблема с желчным пузырем, он, скорее всего, направит его на следующее:
- УЗИ или КТ. Ультразвуковое исследование и компьютерная томография обычно используются для получения изображения желчного пузыря. Затем изображения будут проверяться на наличие желчных камней.
- Тесты для изучения желчных протоков. В этих тестах используется краситель, чтобы проверить, вызывает ли камень закупорку желчных протоков. Тесты для проверки на наличие камней в желчных протоках включают МРТ, холесцинтиграфию и эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ).
- Анализы крови. Врачи могут использовать анализы крови для выявления признаков инфекции, воспаления желчных протоков, панкреатита или других осложнений, вызванных камнями.
Лечение проблем с желчным пузырем

Желчнокаменная болезнь и холецистит являются излечимыми заболеваниями. Желчные камни, которые не вызывают симптомов, не нуждаются в немедленном лечении, кроме предупреждения о возможных будущих проблемах с желчным пузырем. Однако камни, вызывающие симптомы или инфекции желчного пузыря, нуждаются в лечении.
Варианты лечения включают хирургическое удаление желчного пузыря, лекарства для разрушения желчных камней и антибиотики для лечения инфекций.
По данным Калифорнийского университета в Сан-Франциско (UCSF), операция по удалению желчного пузыря является одной из наиболее часто выполняемых операций (3).
Наиболее распространено лапароскопическое удаление желчного пузыря (хирургия замочной скважины). В этой процедуре хирург вставляет тонкую трубку с крошечной видеокамерой, прикрепленной к небольшому разрезу в брюшной полости. Камера передает изображения изнутри тела на видеомонитор.
Наблюдая за увеличенными изображениями на мониторе, хирург удаляет желчный пузырь через один из маленьких разрезов. Большинство желчных пузырей удаляются таким образом. Эти операции часто являются амбулаторными процедурами, что означает, что пациент часто может вернуться домой в тот же день.
Гораздо меньшее количество пациентов с проблемами с желчным пузырем нуждаются в открытой хирургии. Во время открытой операции хирург удаляет желчный пузырь через разрез брюшной полости размером 10-15 см.
Эти операции часто случаются, когда желчный пузырь слишком воспален или инфицирован, что не дает возможности удалить его лапароскопически, или если проблема возникает во время лапароскопии. Это не амбулаторная процедура и может потребовать пребывания в больнице до 1 недели после этого. Если человек слишком слаб, чтобы перенести операцию, внутреннее содержимое желчного пузыря может быть удалено с помощью трубки, вставленной через кожу непосредственно в желчный пузырь.
Профилактика
В то время как проблемы с желчным пузырем не могут быть полностью предотвращены, пациенты могут предпринять шаги для снижения риска развития желчных камней или инфекций.
National Institute of Diabetes and Digestive and Kidney Diseases (NIDDK) утверждает, что следующие люди подвержены повышенному риску развития желчнокаменной болезни:
- женщины
- люди старше 40 лет
- люди с семейной историей желчных камней
- люди с ожирением
Если человек попадает в категорию, которая увеличивает риск развития желчнокаменной болезни, ему следует избегать следующих факторов, чтобы снизить риск:
- быстрое снижение массы тела;
- рацион питания с высоким содержанием калорий, но с низким содержанием клетчатки;
- увеличение избыточного веса.
Прогноз
Проблемы с желчным пузырем обычно легко решаются. После удаления желчного пузыря или лечения инфекции долгосрочные осложнения маловероятны. Люди без желчного пузыря могут вести нормальную, здоровую жизнь после выздоровления.
Источник: foodismedicine.ru
“Холециститное сердце»
 Нарушения сердечной деятельности при холецистите
Нарушения сердечной деятельности при холецистите
Нарушения сердечной деятельности при холецистите в дальнейшем стали называть «холециститное сердце», «холецистокардиальная болезнь», «рефлекторная стенокардия при холецистите», «билиарно-кардиальный синдром».
Клиническими проявлениями этого синдрома являются:
• кардиалгия,
• аритмии,
• одышка,
• чувство нехватки воздуха,
• изменения артериального давления.
Важное значение имеют также изменения ЭКГ. Те или иные нарушения на ЭКГ при воспалении желчного пузыря встречается у 75% больных, а в период обострения — у 100%.
Кардиалгия наблюдается примерно у половины больных. Боли отмечаются большим разнообразием по характеру, интенсивности и длительности. У многих больных они бывают загрудинными, как правило, в нижней трети грудины, в отличие от стенокардии, при которой они чаще локализуются в верхней трети. Боли иррадиируют в шею, плечи, левую лопатку. Латентно текущий калькулезный холецистит часто мани
фестируется упорной «псевдостенокардией», как правило, резистентной к антиангинальным средствам. При желчнокаменной болезни боли обычно бывают под левой грудной железой, под левым реберным краем, в нижней трети грудины.
Более чем в половине случаев они сохраняются часами и даже днями. Могут возникать после погрешности в еде, исчезают после приема аналгетиков, но-шпы, холагона.
У некоторых больных боль возникает при пальпации в области мечевидного отростка и за ним (синдром ксифоидии). За мечевидным отростком находятся лимфатические пути оттока от желчного пузыря, желудка, 12-ти перстной кишки. Необходимо помнить, что под маской кардиалгии при отсутствии болей в правом подреберье может длительно протекать холецистит.
Одышка. Еще С.П. Боткин обратил внимание на одышку при холецистите. Следует отметить, что та или иная степень одышки прослеживается практически у всех больных, страдающих холециститом. Причиной одышки являются дистрофические изменения, развивающиеся в миокарде в ответ на присутствие в организме очаговой инфекции.
В случае латентно текущего холецистита одышка может длительное время симулировать ИБС или ревматизм. Но, кроме того, при холецистите встречается своеобразный феномен, который можно обозначить как чувство нехватки воздуха или неудовлетворенность вдохом. Прием желчегонных средств (особенно, хологона) может купировать это ощущение нехватки воздуха.
Нарушение ритма. Чаще всего при обострении холецистита появляются экстрасистолы. Они могут быть единичными или групповыми. Достаточно часто случаются аллоритмии, подчас довольно упорные. Чаще ставится диагноз «ревматизм» или «миокардит» у молодых, и «ишемическая болезнь сердца» у людей зрелого и пожилого возраста. Таким больным долго и безуспешно лечат нарушения ритма.
Другим нарушением ритма при холецистите является синусовая аритмия. Следует отметить характерную особенность аритмий при калькулезном холецистите. Они часто возникают при погрешностях в диете, после бега, тряской езды, в период обострения. Наиболее часто аритмии возникают, когда в патологический процесс вовлекаются поджелудочная железа, желчные протоки, печень.
Изменения ЭКГ. Некоторые авторы отмечают изменения на ЭКГ у 95% больных холециститом. Удалось установить укорочение интервала PQ в период обострения болезни. Часто наблюдается деформация желудочкового комплекса, нарушения внутрижелудочковой проводимости. Развивается неполная блокада правой ножки пучка Гиса. Установлено, что из общего числа больных с неполной блокадой пучка Гиса в 3/4 случаев наблюдаются различные изменения в системе желчевыделения.
Дифференциальная диагностика бывает трудной, особенно при сочетании ИБС и холецистита.
Обычно возникающие у пациента болевые ощущения в груди, и особенно за грудиной (в нижней трети) и/или изменения на ЭКГ, расцениваются как ишемические, ставится диагноз «Стенокардия», а истинная причина остается в тени и соответственно не проводится должное лечение.
Изменения артериального давления. С.П.Боткин заметил, что желчнокаменная болезнь часто сочетается с расстройством сосудистого тонуса. У подавляющего большинства больных, страдающих хроническим холециститом, длительное время наблюдается преобладание парасимпатического тонуса и, как следствие этого, понижение артериального давления.
У части больных в перспективе развивается стойкая артериальная гипертензия. Приступы желчной колики могут сопровождаться подъемом артериального давления, для успешного купирования которого помимо рутинной терапии необходимо использовать желчегонные.
Переоценка кардиальных масок холецистита, а, стало быть, гипердиагностика ишемической болезни сердца (ИБС) и инфаркта миокарда наносит моральную травму и неправильно ориентирует больных в плане лечения. Лечение складывается из терапии основного заболевания и коррекции дистрофических растройств в миокарде.
Само понятие кардиопатия или миокардиодистрофия предполагает необходимость использования метаболических препаратов. К сожалению, официальная фармация ими практически не располагает. Мы пережили увлечение глюкозой, кокарбоксилазой, АТФ, рибоксином. Эффект от них ничтожный.
Применение препаратов Neways
Вместе с тем, удачно подобранные биологически активные добавки могут компенсировать дефицит витаминов и микроэлементов.
Life Enhancer — сильный адаптоген и антиоксидант Ньювейс, способствующий улучшению микроцикуляции и эластичности сосудистой стенки, нормализующий артериальное давление и стабилизирующий состояние сердечной мышцы.
Emperor’s Formula — прекрасный адаптоген от компании Ньювейс, особенно для больных с низким артериальным давлением (что свойственно большинству пациентов с патологией желудочно-кишечного тракта).
Phytomax, применяемый совместно с Feelin Good, улучшает работу желудочно-кишечного тракта, очищает кишечник, нормализует тонус желчного пузыря, улучшая при этом трофику сердечной мышцы.
Digestamin обладает желчегонным, спазмолитическим и болеутоляющим действием, улучшает трофику тканей, в том числе, миокарда.
Garlic — стимулирует сердечную деятельность, расширяет коронарные сосуды, снижает уровень триглицеридов, и, вместе с тем, обладает противовоспалительным, противогрибковым и противоглистным действием.
Готу Кола — снимает хроническую усталость (синдром, столь свойственный больным холециститом), нормализует артериальное давление.
Cardiol — отличный антиоксидант, улучшающий трофику миокарда.
VMM — уникальная древнекитайская формула Neways, благотворно влияющая на сердечную мышцу, нормализующая артериальное давление, позволяющая противостоять стрессам. Показана при различных кардиопатиях.
Добрынина В.А., кандидат медицинских наук, врач-кардиолог
Стенограмма доклада на международной научно-практической медицинской конференции по использованию препаратов Neways, г.Киев. Источник: Сборник избранных докладов медицинских семинаров и конференций по применению БАД Neways, Киев 2001 -2009 г.г.
Источник: newayscom.ru
Взаимосвязь между желчным пузырем и головной болью
 Желчный пузырь – орган, который служит резервуаром и транспортировщиком секреции производимой печенью – желчи. Печень и желчный пузырь сильно взаимосвязаны друг с другом, неполадки работы любого из них ведет к сбою и в другом органе.
Желчный пузырь – орган, который служит резервуаром и транспортировщиком секреции производимой печенью – желчи. Печень и желчный пузырь сильно взаимосвязаны друг с другом, неполадки работы любого из них ведет к сбою и в другом органе.
Зачем желчь? Как секреция производимая печенью и попадающая через желчновыводящие потоки в кишечник, она стимулирует работу кишечника, отвечает за выработку слизи на поверхности, помогает расщепляться липидам, не дает бактериям, питательным веществам вступать в единую химическую реакцию.
Откуда же берется ушная головная боль? Если воспаляется желчный пузырь или печень, протоки транспортирующие желчь в кишечник забиваются, как результат орган начинает переполняться секрецией. Ее переизбыток приводит к давлению в желчевыводящих каналах, под ним они лопаются или образуются свищи (отверстия) через которые едкая желчь растекается по организму, наступает его интоксикация.
Отравление происходит не только из-за попадания желчи в крови, но и также из-за нарушения работы ЖКТ, когда продукты распада не расщепляются полностью, разливаются по всему организму.
Желчный пузырь имеет целый перечень болезней в симптоматике, которых можно обнаружить боль головы. Поэтому следует сконцентрироваться не только на одном признаке, но и поискать сопутствующие.
Какие именно патологии желчного пузыря связаны с головной болью?
 Головная боль – это следствие зашлакованости организма, которое наступает из-за огромного поступления желчи в организм.
Головная боль – это следствие зашлакованости организма, которое наступает из-за огромного поступления желчи в организм.
Ушная боль головы наблюдается при следующих патологиях:
- Дискинезия желчевыводящих путей. Это состояние, при котором мышцы протоков не сокращаются с нужной амплитудой, отмечается ухудшение их работы. Кроме головной боли отмечается ухудшение ЖКТ – тошнота, рвота, запоры, может возникать резкое болевое ощущение в эпигистральной области, горький привкус во рту;
- Хронический холецистит. Холецистит – это следующая стадия после запущенной дискинезии. Из скопленной желчной массы в протоках, образуются твердые тела – камни, которые полностью перекрывают протоки. Холецистит можно отнести к категории хронический, если он длиться больше 4 месяцев. Ему свойственны – резкое болевое ощущение в правом подреберье, которое достигает центра брюшной полости, ухудшение функционирования ЖКТ – тошнота, рвотные позывы, запоры, частое проявление головной боли. Иногда хроническая форма вообще никак не беспокоит, может меняться только артериальное давление, а затем внезапно наступает острый холецистит;
- Острый холецистит. Опасная патология для жизни, которая требует скорейшего хирургического вмешательства. Частое проявление резкой боли, высокая температура, из-за которой сложно оставаться на ногах, выделение рвотных масс, изменение цвета кожи – механическая желтуха, пожелтение белков глаз, потеря аппетита.
Как заболевания желчного пузыря сказываются на зрении?
 Отравление желчью относиться к категории тяжелых, и может вызвать ухудшение зрения. Такие изменения объясняются загрязнением кровотока, питание шлаками, веществом желчи билирубином снижают зрение.
Отравление желчью относиться к категории тяжелых, и может вызвать ухудшение зрения. Такие изменения объясняются загрязнением кровотока, питание шлаками, веществом желчи билирубином снижают зрение.
Связь между желчекаменной болезнью и повышением внутричерепного давления до сих пор не установлена. Однако полностью отрицать ее нельзя. Интоксикация способна поднять внутричерепное давление. Оно в свою очередь негативно влияет на зрение. Давно известно про взаимосвязанность между катарактой, глаукомой и изменением внутричерепного давления. Удивительно, но оно может быть как симптомом, так и основной причиной заболевания зрения.
Как же спасти зрение? Нужно устранить основной источник недомогания – подлечить желчный пузырь. Есть большое количество народных рецептов, которые помогают не только нормализовать отток желчи при дискинезии, но и нормализовать зрение. Например, капли экстракта элеутерококка стабилизируют зрение, улучшают работу головного мозга, нормализуют давление.
Кроме народных средств важно пройти и терапевтический курс лечения. Так вы точно сможете снизить риск слабости зрения.
Как определить появилось ли внутричерепное давление? Вы почувствуете сдавливающую боль в висках, глазницах, иногда наблюдается помутнение зрения, мушки в глазах.
Недостаточность венозного кровообращения возможно при холецистите?
 Еще несколько десятков лет назад медики проследили тонкую взаимосвязь между заболеванием желчного пузыря и коронарной недостаточностью (одышка, удушье)
Еще несколько десятков лет назад медики проследили тонкую взаимосвязь между заболеванием желчного пузыря и коронарной недостаточностью (одышка, удушье)
Коронарная недостаточность развивается не у всех пациентов, а лишь у трети пациентов – 27.% Сначала такие симптомы как одышка, удушье соотносили напрямую с сердечным недугом. Но со временем было выявлено, что сердечно сосудистое заболевание лишь следствие, побочный эффект застоя желчи.
Многие из тех, у которых начинается одышка, удушье соотносят ее с заболеваниями дыхательного аппарата. Как понять, что одышка, удушье не симптом болезней верхних дыхательных путей? Во-первых, при коронарной недостаточности появляется боль посередине грудной клетки, она может передаваться в плечевой сустав, шею и руку. Во-вторых, появляется чувство сдавливание в грудной клетке, может изменяться артериальное давление.
Одышка не повод для паники. Многие из тех, кто сталкивался с ней, теряются. Этого допускать нельзя. Необходимо срочно позвонить в скорую помощь, выпить лекарственные препарат для сердца, расстегнуть тугую одежду, успокоиться, усилить приток свежего воздуха.
Одышка – серьезное явление, поэтому даже, если у вас получилось купировать приступ самостоятельно один раз, в другой лучше не рисковать.
Пухнут ноги, голова болит и желчный пузырь заболел?
 Некоторые люди часто замечают большую отечность на ногах, страдают, время от времени от головной боли, не придавая этому значения. На самом деле эти два признака уже могут сообщать о болезни желчного пузыря.
Некоторые люди часто замечают большую отечность на ногах, страдают, время от времени от головной боли, не придавая этому значения. На самом деле эти два признака уже могут сообщать о болезни желчного пузыря.
Почему появляются отеки на ногах? Одной из причин, по которой желчный пузырь может работать неправильно — излишний вес. Он дает повышенную нагрузку на организм. После обычной пешей прогулки трудно устоять на ногах, они ноют, пухнут, появляется одышка. Если вы уже сейчас замечаете у себя припухлости на ногах, вас мучает одышка от незначительных физических нагрузок, срочно займитесь корректировкой веса. Это спасет желчный пузырь от серьезной патологии.
Влияние холецистита на мочевыделительную систему?
 Если мочеиспускание происходит вместе с мочой темно-желтого вплоть до коричневого цвета – это повод посетить гастроэнтеролога, пройти дифференциальную диагностику. Более чем в половине случаев мочеиспускание с коричневой мочой, сообщает о том, что желчный пузырь работает неправильно.
Если мочеиспускание происходит вместе с мочой темно-желтого вплоть до коричневого цвета – это повод посетить гастроэнтеролога, пройти дифференциальную диагностику. Более чем в половине случаев мочеиспускание с коричневой мочой, сообщает о том, что желчный пузырь работает неправильно.
При холецистите не наблюдается плохое мочеиспускание, но появляются запоры.
Почему мочеиспускание происходит с темно-коричневой мочой? Организм в состоянии хронического отравления пытается избавиться от вредных веществ путем мочевыделительной системы.
Неправильная работа мочевыделительной системы, также может вызвать отеки на ногах, ухудшение общего самочувствия.
Работа, каких мышц нарушается при холецистите, каков характер головной боли?
 Отравление, вызванное дискнезией, влияет почти на все мышцы – сердечную, дыхательную (одышка при коронарной недостаточности) При остром холецистите мышцы могут начать содрогаться при лихорадке, повышении температуры тела. Если мышцы пришли в такое состояние – это признак того, что наступило серьезное ухудшение, требуется срочная операция.
Отравление, вызванное дискнезией, влияет почти на все мышцы – сердечную, дыхательную (одышка при коронарной недостаточности) При остром холецистите мышцы могут начать содрогаться при лихорадке, повышении температуры тела. Если мышцы пришли в такое состояние – это признак того, что наступило серьезное ухудшение, требуется срочная операция.
Герпес и холецистит — миф или реальность?
 Герпес – патологический процесс, вызванный бактериями, который затрагивает, разрушает внешнюю поверхность кожи и слизистых. Обычно герпес возникает на поверхности губ, но и встречается, редко на ногах, руках.
Герпес – патологический процесс, вызванный бактериями, который затрагивает, разрушает внешнюю поверхность кожи и слизистых. Обычно герпес возникает на поверхности губ, но и встречается, редко на ногах, руках.
Почему герпес на ногах считается редкостью? На ногах кожа более толстая, поэтому бактериям сложнее проникнуть и встроиться в клеточную структуру.
Может ли вызвать герпес боль в голове, желчекаменную болезнь? Герпес затрагивает не только внешние участки тела, но и внутреннею систему органов, может нарушать обменные процессы, что приводит к зашлакованности желчных протоков. Герпес – живучий вирус, если вам удалось подавить видимые признаки, это не значит, что его нет в организме.
Обычно герпес передается половым путем. Герпес может никак не проявляться у полового партнера. Чтобы герпес активировался, ему необходимы соответствующие сигналы – снижение иммунитета, другие инфекционные заболевания.
Источник: golovaboli.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.