Из этой статьи вы узнаете: что делают при пересадке сердца, от чего зависит успех этой операции. Как происходит трансплантация, и сколько она стоит. Показания и противопоказания к пересадке, возможные осложнения. Послеоперационная реабилитация и прогноз.
Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Пересадкой сердца называют сложнейшую операцию по замене (трансплантации) больного органа на здоровый, донорский. Назначают операцию по пересадке пациентам с тяжелыми степенями сердечной недостаточности, ишемической болезни, кардиопатиями, пороками и другими заболеваниями сердца, которые не поддаются никаким другим методам лечения и угрожают летальным исходом в течение короткого периода времени (до года).
Благодаря развитию кардиохирургии и опыту предыдущих трансплантаций (первая была сделана в 1967 году) в настоящее время пересадка усовершенствована настолько, что успешно выполняется в течение 6–8 часов и крайне редко заканчивается смертью пациента на операционном столе.
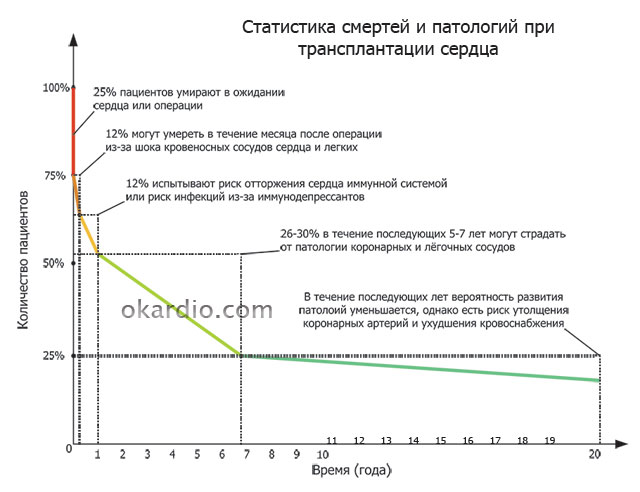
Более сложным считается послеоперационный период. Чтобы сердце прижилось, пациенту назначают сильные препараты, подавляющие иммунитет. На их фоне развиваются бактериальные, вирусные или грибковые инфекции, которые в совокупности с отторжением становятся наиболее частыми осложнениями и причиной смерти в течение первого года после операции (у 12–15% пациентов).
На поздних сроках (через 5–6 лет) у 25–30% прооперированных могут развиваться ишемия миокарда (кислородное голодание тканей), различные патологии коронарных сосудов сердца (обеспечивающих приток и отток крови).
Трансплантация могла бы быть более распространенной, если бы не определенные сложности: более 25% пациентов умирают в ожидании подходящего сердца, так как его состояние должно соответствовать определенным требованиям, а изъять орган можно только после зафиксированной смерти головного мозга донора.
К тому же это дорогая процедура, на сегодняшний день цены в разных клиниках начинаются от 100 тысяч долларов в России (от 200 тысяч евро в Европе). В стоимость входит подготовка, проведение, реабилитационный период.
Заключение о необходимости операции делает лечащий врач-кардиолог. Непосредственно трансплантацию выполняют кардиохирурги в специальных медицинских центрах.
От чего зависит успех операции
Трансплантация сердца – целый комплекс мер, система, которая включает в себя несколько этапов, сильно зависящих друг от друга:
- Внесение реципиента (человека, которому пересаживают сердце) в лист ожидания и поиск донорского органа.
- Полное диагностическое обследование, медикаментозная поддержка и подготовка реципиента в период ожидания.
- Обследование донора и определение параметров пригодности донорского органа.
- Изъятие и транспортировка донорского органа.
- Трансплантация.
- Ранняя послеоперационная реабилитация (на этом этапе пациент подключен к аппарату искусственного дыхания, кардиомонитору). Ее цель – предотвратить кровотечение, отторжение органа, контроль работы всех систем организма.
- Поздняя послеоперационная реабилитация. В этот период главная задача – исключить отторжение органа и предотвратить другие осложнения (инфекции).
Чтобы операция по трансплантации органа прошла успешно, недостаточно только опытных кардиохирургов. Необходимо, чтобы совпал целый ряд факторов:
- Количество пересадок сердца напрямую зависит от доноров. Из-за различных ограничений со стороны донора большинство пациентов (25%) с тяжелыми формами сердечной недостаточности и кардиопатиями не доживают до операции.
- Доставка органа от донора к реципиенту должна осуществляться в течение 4 часов, иначе из-за кислородного голодания клеток миокарда он может стать непригодным к пересадке.
Это только самые очевидные причины, по которым пересадка может не состояться.
Донорское сердце
Залог успеха трансплантации – донорское сердце, которое по всем критериям подходит для реципиента. При выборе донора учитываются:
- возраст (до 45 лет);
- фракция выброса крови (не меньше 50%);
- отсутствие сердечной патологии;
- соответствие донора и реципиента по группам крови и резус-фактору;
- иммунологическая совместимость (отсутствие антител, способных вызвать реакцию отторжения);
- анатомический размер органа (допустимая разница от 20 до 50%);
- факторы риска развития ИБС (курение, алкоголизм, сахарный диабет).
Поскольку донорами сердца становятся посмертно и часто в результате аварий или несчастных случаев, хирурги оценивают степень контузии донорского органа. Если оно отвечает всем критериям поиска, его помещают в охлажденный раствор и транспортируют в клинику в специальном контейнере.
Как делают операцию
Непосредственно трансплантация – полостная операция. Пациенту под общим наркозом делают разрез вдоль грудины, временно подключают к аппарату искусственного кровообращения, сердце извлекают из груди.
Разработано множество различных вариантов пересадки, но наиболее популярным является ортотопический метод (трансплантат расположен в обычном положении):
- Желудочки и часть предсердий сердца реципиента полностью удаляют.
- Сохраняют задние стенки предсердий, синусовый узел (участок, задающий ритм сокращений) сердца реципиента.
- Предсердия донорского органа сшивают с оставшимися стенками предсердий реципиента.
- Соединяют крупные сосуды сердца донора и кровеносной системы реципиента.
- Запускают сердце (если орган не запускается самостоятельно, его стимулируют электрошоком).
- Отключают аппарат искусственного кровообращения.
- Грудину укрепляют скобами и сшивают.

Первое время после операции пациент находится в отделении интенсивной терапии и подключен к:
- кардиомонитору;
- водителю ритма;
- аппарату искусственного дыхания.
Это делается для контроля работы всех органов и систем организма. Для отвода жидкости из грудной клетки временно устанавливают дренажные трубки.
Стоимость (данные за весну 2017 года)
Сколько стоит пересадка сердца в России и за рубежом? Цены за операцию варьируются, например, в России или Беларуси с учетом всех расходов придется заплатить от 100 тысяч долларов. В европейских клиниках пересадка обойдется дороже – от 200 тысяч евро, в Германии – от 350 тысяч (как и в Израиле).
В последнее время много операций по трансплантации сердца осуществляют в Индии, где стоимость процедуры начинается от 70 тысяч долларов.
Показания
Операцию назначают при тяжелейших патологиях и заболеваниях сердца, которые стали причинами сердечной недостаточности, не поддаются медикаментозной и другим видам коррекции и угрожают жизни пациента:
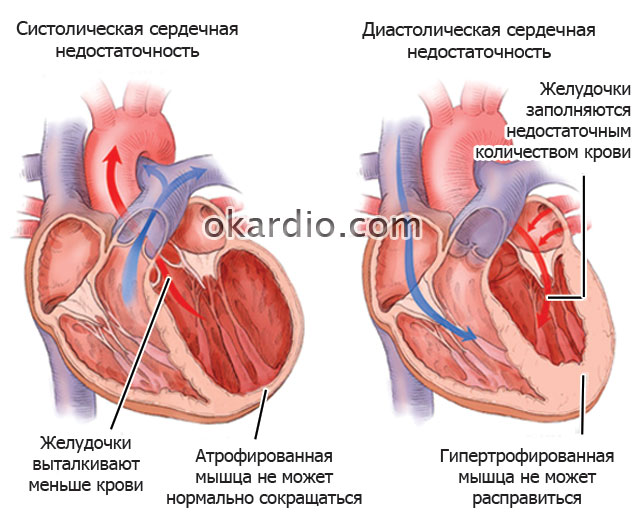
- дилатационная и ишемическая кардиомиопатия (замена миокарда соединительной тканью, увеличение полостей сердца);
- врожденные пороки;
- недостаточность насосной функции (объем выброса меньше 20%);
- злокачественная стенокардия, аритмия, хроническая ишемическая болезнь;
- атеросклероз коронарных артерий;
- пороки клапанов и новообразования.
Абсолютным показанием к трансплантации органа является сердечная недостаточность на стадии, когда симптомы проявляются в покое и усиливаются при любых физических нагрузках.
Что дает пересадка
Современные операции по пересадке сердца позволяют больному не только выжить, но и значительно улучшить качество жизни, а также частично восстановить физическую активность.
- После трансплантации большинство пациентов (85–82%) имеют перспективы прожить от 10 до 20 лет.
- У 94% реципиентов пропадают явно выраженные симптомы сердечной недостаточности в покое, обычная повседневная физическая нагрузка не провоцирует признаки СН.
По данным Нью-Йоркской ассоциации кардиологов, часть пациентов (70%) после реабилитации может работать полный день без ограничений.
Противопоказания
Противопоказания и ограничения для проведения операции:
- возрастной порог (до 65 лет);
- устойчивая легочная гипертензия (повышение АД в русле легочной артерии);
- обострение хронических заболеваний (язвенной болезни)
- инфекционное заболевание (туберкулез, ВИЧ, вирусный гепатит С и В);
- аутоиммунные, системные заболевания (васкулиты, склеродермия, коллагенозы);
- эндокринопатии (сахарный диабет);
- легочная, почечная, печеночная недостаточность на стадиях, которые не поддаются медикаментозной коррекции;
- прогрессирующая онкология;
- ожирение;
- алкогольная и наркотическая зависимость;
- психические заболевания.
Для успешной трансплантации необходимо, чтобы получатель сердца (реципиент) был готов следовать разработанному плану диагностики и реабилитации. Степень готовности и желание пациента выжить и выздороветь оценивают, как показание или противопоказание для проведения операции.
Возможные осложнения
Как одна из самых сложных и серьезных операций, трансплантация сердца может привести к развитию ранних и поздних осложнений.
Послеоперационные осложнения:
| После трансплантации | В течение первого года | После 5–7 лет |
|---|---|---|
| Кровотечение | Отторжение органа | Атеросклероз и дисфункция коронарных артерий |
| Выпот в перикард (появление жидкости в перикардиальной оболочке сердца) | Бактериальная, грибковая, вирусная инфекции | Ишемия миокарда |
| Отторжение органа | Сосудистая патология (васкулопатии) | Недостаточность клапанов |
| Бактериальная, грибковая, вирусная инфекции | Онкология (лимфомы, миеломы) |
Такие ранние послеоперационные осложнения, как различные инфекции и онкология, обусловлены применением сильных препаратов, подавляющих иммунитет реципиента, чтобы обеспечить приживаемость сердца. На их фоне развивается пневмония, кандидозы, лимфомы, меланомы и другие заболевания, с которыми не способен справиться угнетенный иммунитет. Применение иммуносупрессоров (препаратов, подавляющих иммунитет) не отменяет отторжение трансплантата.
Ишемия ткани, развивающаяся при длительной транспортировке или хранении органа (больше 4 часов), увеличивает перспективу развития поздних осложнений во много раз.

Чтобы до минимума сократить возможность развития различных осложнений, пациент с пересаженным сердцем обязан принимать препараты, проходить контрольное обследование, следовать всем рекомендациям и регулярно консультироваться с лечащим врачом.
Экстренная причина для обращения на любом этапе после пересадки:
- одышка;
- боль в груди;
- выраженная аритмия;
- появление отеков;
- повышение температуры, лихорадка;
- усиливающийся кашель;
- тошнота, рвота;
- появление крови в мокроте, моче;
- нарушение координации движений;
- головокружения, головные боли;
- скачки артериального давления.
Любые другие симптомы, ухудшающие самочувствие пациента после трансплантации.
Прогнозы
Прогнозы по приживаемости пересаженного органа в целом благоприятные для такой сложной операции. Больше года после трансплантации проживает 88% прооперированных больных, 5 лет – 72%, до 20 и более – только 15% пациентов.
Такой процент долгожителей обусловлен множественными реакциями организма пациента на донорский орган, из-за чего развиваются сосудистые и клапанные патологии. Поэтому в последнее время перед трансплантацией осуществляют пластику (укрепляют) трехстворчатый клапан и устраняют другие недостатки донорского сердца.
Источник
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.