При плановом обследовании беременной, врач в первую очередь исследует сердцебиение плода. Брадикардия эмбриона диагностируется, если частота сердечных сокращений менее 110 уд./мин. Это состояние требует повышенного внимания, наблюдения, дополнительных обследований, а иногда лечения. Оно информирует о недополучении плодом кислорода. Длительная брадикардия становится причиной гипоксии, внутриутробной задержки развития и гибели эмбриона.
Внутриутробная брадикардия плода бывает базальная (90—110 уд./мин) — относительно безобидна и не сопровождается осложнениями, децелерантная (70—90 ударов в минуту) — требует незамедлительного лечения, синусовая (менее 70-ти ударов в минуту) — наиболее опасна, есть вероятность гибели эмбриона, требует интенсивной стационарной терапии.
Нормы ЧСС у плода
ЧСС эмбриона мониторится на протяжении всей беременности. Продолжительность проверок зависит от состояния здоровья женщины и плода. При обнаружении повышенных или пониженных параметров, измерения проводятся чаще, при нормальном течении беременности — реже. Стандартные нормы биения сердца у эмбриона от 110-ти до 170-ти уд./мин. Оно зависит в первую очередь от срока беременности. Показатели меньше нижней нормы говорят о брадикардии, а превышающие верхние параметры — о тахикардии.
На ранних сроках
Сердце эмбриона развивается начиная со 2-й недели, бьется с 3-й, прослушать его можно с 6-й, а иногда и с 8-й, когда все сердечные камеры уже сформированы. На ранних сроках беременности нормы ЧСС у плода относительны. Задача врача убедиться, что он жив. На самых первых этапах формирования сердца ребенка в утробе матери оно бьется очень медленно — 15—40 уд./мин.
 Сердцебиение малыша должно находиться в определенном диапазоне. Отклонение от нормы влияет на развитие плода.
Сердцебиение малыша должно находиться в определенном диапазоне. Отклонение от нормы влияет на развитие плода.
Постепенно биение сердца плода в утробе матери из-за формирования и развития вен, сосудов, аорты становится чаще на 3—4 пункта ежесуточно. На 5-й неделе составляет 81—103 уд./мин., на 6-й — 104—126, на 7-й — 127—149, на 8-й — 149—172, на 9-й — около 175. Дальше, из-за развития нервной системы, которая отвечает за функционирование внутренних органов, оно начинает постепенно снижаться — до 170-ти уд./мин. на 10-неделе, 165-ти — на 11-й, 162-х — на 12-й, 159-ти — на 13-й, 157-ми — на 14-й. Учитывая то, что размер эмбриона на одних и тех же сроках у разных женщин отличается, применяют еще одно определение варианта нормы ЧСС. Если длина плода составляет около 5 мм, то для него оптимальные показатели около 100 уд./мин., а если больше — 120—130. Тревожный симптом, если при размере эмбриона 8 мм и более, биение его сердца не удается прослушать. Чаще всего это указывает на замирание плода.
На поздних сроках
Начиная с 20-й недели по ЧСС врач может определить состояние развития плода.
На поздних сроках, возможности диагностики состояния сердечно-сосудистой системы плода расширяются. При исследовании удается прослушать не только количество ударов ЧСС, но и особенности пульса и положение миокарда. Начиная со ІІ триместра показатели ЧСС у плода должны составлять 140—160 уд./мин. как на 22-й неделе, так и на 33-й. Ближе к 40-й в среднем они составляют от 130 до 140 уд./мин. Возможны небольшие отклонения, поскольку это все-таки индивидуальные параметры, которые зависят от физиологических особенностей беременной женщины, ее эмоционального состояния, размера эмбриона, генетической составляющей и многих других факторов. Главное, они не должны опускаться ниже 85-ти уд./мин. и подниматься выше 200.
Как определяют ЧСС?
Замедление частоты сокращений сердца у эмбриона удается заметить не раньше 20-й недели. Иногда даже на более поздних сроках она прослушивается с трудом. Это зависит от особенностей течения беременности и состояния здоровья будущей матери. Патологии отлично видны на КТГ в ІІІ триместре. Диагностика состояния сердечно-сосудистой системы эмбриона зависит в первую очередь от срока беременности:
- до 6-й недели используется трансвагинальная УЗИ-диагностика;
- с 7-й — УЗИ делается через брюшную полость;
- с 20-й — аускурация при помощи стетоскопа;
- с 32-й — кардиотокография;
- с 30 до 34-й — допплерометрия сосудов матки и плода.
- общие и биохимические лабораторные анализы мочи и крови;
- пальпация;
- доплерометрия скорости течения крови в пуповинных артериях;
- электрокардиограмма делается на 18—24 неделях беременности, если при помощи других методов исследования обнаружены признаки патологии сердечно-сосудистой системы женщины или при патологическом течении беременности;
- доплерография маточно-плацентарного кровотока.
Почему развивается брадикардия у плода?
Основные причины возникновения брадикардии у эмбриона со стороны беременной женщины:
- анемия;
- маловодие/многоводие либо многоплодная беременность;
- патологии сердечно-сосудистой и дыхательной систем;
- неправильный образ жизни (вредные привычки, малая двигательная активность);
- инфекции;
- прием токсичных медикаментов;
- гипотензия и др.
Причинность патологии со стороны плода:
- выпадение пупочного канатика либо обвитие пуповиной;
- задержка внутриутробного развития;
- преждевременное отслоение плаценты;
- длительная гипоксия;
- тазовое расположение плода.
Лечение патологии
При минимальных отклонениях от нормы, беременным рекомендуют постоянное наблюдение. Если сердцебиение эмбриона слишком низкое, стоит соблюдать рекомендации врача. Беременную женщину обычно госпитализируют и лечат в условиях стационара. Иногда на поздних сроках и при условии полноценного внутриутробного развития эмбриона, эта патология является показанием к кесареву сечению.
- отказ от вредных привычек;
- нормализацию образа жизни;
- прием витаминно-минеральных комплексов;
- употребление чаев и настоек на органической основе;
- применение лекарственных препаратов.
Вернуться к оглавлению
Как предупредить брадикардию у эмбриона?
Чтобы не допустить возникновение брадикардии у плода, будущей маме следует:
- заранее планировать беременность;
- вылечить запущенные заболевания до зачатия;
- вести здоровый образ жизни;
- отказаться от алкоголя и никотина;
- много гулять на свежем воздухе;
- правильно питаться;
- употреблять витамины и минералы;
- регулярно отдыхать;
- избегать эмоциональных и физических перенапряжений;
- регулярно проходить профилактические осмотры у врача.
Брадикардию у эмбриона легче предупредить, чем лечить. Соблюдая эти нехитрые правила, удастся нормально выносить плод и сможет родиться здоровый ребенок. Эти общие рекомендации помогут предупредить брадикардию и справиться с начальной стадией развития патологии, снизят вероятность возникновения других аномалий во время беременности.
Источник: etodavlenie.ru
Сердцебиение плода при беременности по неделям
Любая женщина с нетерпением ждет того момента, когда на приеме у гинеколога сможет впервые услышать стук сердца своего ребенка. Это пробуждает в ней волну любви к еще не родившемуся малышу.

Сердцебиение плода при беременности предоставляет информацию о состоянии его здоровья.
Акушеры-гинекологи следят за работой сердца будущего ребенка на протяжении всей беременности, а также в процессе родов.
Этот орган формируется уже на четвертой неделе, а на пятой начинает сокращаться. Вначале сердце выглядит как полая трубка, но быстро развивается и к концу второго месяца состоит из четырех камер.
Нормы частоты сердечных сокращений плода
Биение сердца плода можно обнаружить сразу же, как оно появляется. Интенсивное развитие нервной системы в первые 12 недель беременности влияет на частоту сердечных сокращений, поэтому именно в первом триместре этот показатель постоянно меняется.
С 15 недели беременности и до родов с помощью УЗИ регулярно проверяется положение органа, частота сердечных сокращений и их особенности.
В некоторых случаях (многоплодная беременность, гестоз, эпидуральная анестезия и др.) сердцебиение плода прослушивается и на протяжении всего процесса родов. Для доношенного малыша норма – 140 ударов в минуту, для недоношенного — 155.
О чем говорит нарушение ритма сердца?
Если диагностика сердцебиения выявляет отклонение его от нормы, то и будущую мать, и врача беспокоит вопрос о том, почему же это происходит. Причины нарушения сердечного ритма могут быть различными, они зависят от характера отклонения и срока беременности.
- Срок беременности менее 6 недель
- Норма для эмбрионального периода развития
- Если частота менее 80 уд/мин – риск прекращения беременности
- Хроническое кислородное голодание плода
- Сдавленная пуповина
- Хроническая или острая недостаточность кислорода
- Передавливание пуповины во время схваток
- Чаще всего является крайним вариантом нормы
- Иногда – признак нарушения плацентации.
- Ответ на стрессовое состояние матери
- Ответ на собственные движения
- Хроническое кислородное голодание плода
- Хроническое или острое кислородное голодание ребенка
- Ответ на схватку или собственное движение
- Слишком ранний срок для диагностики
- Некачественный или изношенный датчик УЗИ
- Лишний вес у женщины в стадии ожирения
- Порок сердца либо сосудов у плода
- Нарушение функций плаценты (развитие фетоплацентарной недостаточности)
- Лишний вес у женщины в стадии ожирения
- Переднее предлежание плаценты
- Маловодие
- Многоводие
- Особенности расположения плода, не позволяющие прослушать сердцебиение
- Порок сердца либо сосудов у плода
- Кислородное голодание ребенка
- Ответ на активные схватки.
- Слишком ранний срок для диагностики
- Некачественный или изношенный датчик УЗИ
- Прекращение развития эмбриона (замирание беременности)
- Начинающийся выкидыш
- Некачественный или изношенный датчик КТГ
- Неправильно выбранное место для прослушивания
- Гибель плода
- Некачественный или изношенный датчик КТГ
- Неправильно выбранное место для прослушивания
- Гибель плода
Зачем изучают сердцебиение будущего ребенка?
Частота сердечных сокращений – основной показатель того, насколько будущий ребенок жизнеспособен.

Диагностика направлена на решение трех вопросов:
- Подтверждается факт развития беременности. Задержка менструации и положительный результат теста – первые признаки беременности. Но они не дают информации о состоянии эмбриона. Современная медицинская аппаратура позволяет определить сердцебиение к концу первого месяца беременности. На первом УЗИ данные удается получить не всегда, но это не означает, что есть проблемы. Уже через пару недель повторная диагностика выявляет стук сердца. Если же его нет, то выдвигается предположение о замирании беременности.
- Оценивается состояние будущего ребенка. Также, как и у всех людей, ЧЧС у плода изменяется при воздействиях из окружающего мира. Поэтому в период стресса, болезни или физической нагрузки женщины, в состоянии сна либо бодрствования будущего малыша этот показатель будет различным. Колебания такого рода временны и восстанавливаются самостоятельно. Но иногда учащение или замедление сердцебиения наблюдаются длительное время и свидетельствуют о различных патологиях, таких как нарушение кровоснабжения, фетоплацентарная недостаточность, маловодие, многоводие и некоторых других. В зависимости от срока беременности врач подбирает лечение, в особо тяжелых случаях и на последних неделях вынашивания может быть принято решение об экстренном родоразрешении.
- Отслеживается состояние ребенка при родах. Во время появления на свет малыш испытывает чрезмерную нагрузку, сопровождающуюся дефицитом кислорода. Как правило, его сердце и сосуды в состоянии справиться с этими факторами, но если произошло передавливание пуповины, отслоение плаценты либо другие осложнения, частоту сердцебиения начинают отслеживать между схватками. Это помогает проконтролировать состояние ребенка, вовремя отреагировать на острую нехватку кислорода.
Методы диагностики сердцебиения у плода
Выбор метода, с помощью которого проводится определение сердцебиения, зависит от срока беременности и целей диагностики:
- УЗИ на ранних сроках. При помощи этого метода диагностика проводится уже с 5 недели беременности. Сначала используется датчик, вводимый во влагалище (трансвагинальный), через пару недель – на поверхности живота (трансабдоминальный). Врач выявляет наличие и частоту сердцебиений. Если они отсутствуют, то спустя неделю проводится повторное обследование, подтверждающее или опровергающее предположение о замершей беременности.
- УЗИ во втором и третьем триместре. На более поздних сроках возможно не только отследить наличие сердцебиения и его частоту, но и определить расположение сердца в груди малыша. В эти периоды пульс во многом зависит от внешних факторов, носящих временный характер (температура, активность матери, заболевания и т. д.). Возможные пороки развития определяются при изучении строения желудочков и предсердий.
- Аускультация. Используя акушерский стетоскоп, врач прослушивает сердцебиение. Метод можно использовать с 20 недели беременности. Женщина ложится на кушетку, акушер-гинеколог прикладывает инструмент к животу, пока не определит стук сердца. Затем он оценивает частоту, ритм и характер ударов. Эти характеристики помогают определить состояние плода. Точка наилучшего прослушивания указывает на тип предлежания (головное, тазовое, поперечное). Метод аускультации может быть использован и во время родов, когда необходимо определить реакцию ребенка на схватки.
- Кардиотокография (КТГ). Метод применяется с 28 недели беременности, помогает выявить не только сердцебиение, но и сокращения матки. Процедура длится около часа, на живот женщины устанавливается датчик, а аппаратура записывает изменение показателей во времени. По результатам методики врач определяет особенности реагирования плода на сокращения матки.
- Эхокардиография (ЭКГ). Применяется чаще всего с 18 до 28 недели, помогает изучить строение сердца и особенности кровотока в различных отделах. Такой метод назначается при предположении о наличии нарушений в работе сердца. Он показан женщинам старше 38 лет, при задержке внутриутробного развития, наличии сердечных пороков у матери или ее детей, родившихся ранее, а также при инфекционных заболеваниях или сахарном диабете у беременной.
- Ультразвуковой детектор. Метод может применяться с 8 недели беременности. Определяет количество и характер сердцебиения плода. Аппарат удобен и прост в использовании, поэтому рекомендован и для использования в домашних условиях.

Как узнать пол ребенка по сердцебиению: народные способы
Узнать как можно раньше о том, кто же родится, мальчик или девочка, хочет почти каждая будущая мама. Существуют народные способы определения пола малыша по особенностям сердцебиения.
Самый распространенный – послушать биение сердца, если оно четкое и ритмичное, то родится мальчик, а если хаотичное, не совпадающее с маминым, то девочка. Еще один способ помогает определить пол исходя из места, где прослушивается сердцебиение: левая сторона – девочка, правая – мальчик.
Третий вариант связан с количеством ударов за минуту. Однако, точных данных о том, какие именно показатели присущи малышам разных полов нет. Большинство источников сходятся во мнении, что у девочек они ближе к норме, а у мальчиков «скачут» от учащенных до замедленных.
Такие способы определения пола занимательны, но их достоверность находится под вопросом. Научно доказано, что частота сердечных сокращений зависит от протекания и срока беременности, положения тела и здоровья будущей мамы, особенностей развития плода.
Как обнаружить биение сердца ребенка без помощи врачей?
Прослушать или почувствовать сердечные ритмы плода самостоятельно невозможно, даже на поздних сроках беременности. Сделать это можно при помощи стетоскопа, приложив его к животу.
Иногда беременные говорят о том, что чувствуют пульсацию в животе или внизу спины, и расценивают это как стук сердца ребенка. На самом деле эти ощущения создаются повышенным давлением в аорте, возникающим из-за гормональных изменений в организме.
В настоящее время для домашнего определения сердцебиения при беременности существует специальный аппарат – фетальный допплер. Он имеет ультразвуковой датчик, который необходимо установить на живот и, медленно передвигая, найти проекцию сердца плода.
При помощи излучения волн и приема сигнала, отраженного от органов мамы и малыша, аппарат выделяет стук сердца. Ритм фиксируется, обрабатывается, определяется ЧСС и отображается на дисплее. Точные данные можно получить, строго следуя инструкции к аппарату.
Изучение сердцебиения плода – один из самых важных диагностических методов во время беременности и родов. При помощи него можно определить состояние будущего ребенка, вовремя выявить проблемы и начать лечение.
Автор: Ольга Ханова, врач,
специально для Mama66.ru
Полезное видео о некоторых методах исследования во время беременности
Источник: mama66.ru
Сердцебиение плода — показатели нормы, методы контроля, патологии

Частота сердечных сокращений плода обязательно подлежит измерению на протяжении всего периода беременности. Одним женщинам проводят диагностику часто, другим реже, но в любом случае – измерять ЧСС плода и знать его норму просто необходимо. Частота пульса, его ритмичность и характер изменяются на протяжении всего периода беременности, поэтому целесообразно разделить 40 недель на промежутки.
Для чего определяют сердцебиение плода?
Установление факта развивающейся беременности
После первой задержки менструации и появления двух заветных полосок будущая мама обычно направляется на УЗИ. С помощью современных аппаратов уже на третьей неделе беременности можно услышать частый стук сердца маленького эмбриона. Если при первом УЗИ не прослушивается сердцебиение плода при наличии в матке плодного яйца, то это не повод для паники. Обычно при повторном исследовании через неделю подросший эмбрион позволяет услышать стук своего сердца. Но в некоторых случаях сердцебиение так и не появляется, а плодное яйцо деформируется. Это состояние называется замершей беременностью. В таком случае с помощью гормональных препаратов производят медицинский аборт, а новую попытку забеременеть рекомендуют через 3-6 месяцев.
Оценка состояния плода
Сердце малыша реагирует на малейшие изменения в окружающем его мире. Стресс, болезнь или физическая нагрузка матери, состояние сна или активности плода, концентрация кислорода в окружающем воздухе мгновенно отражаются на сердечном ритме. Но эти изменения носят временный характер. Если сердце бьется слишком быстро долгое время, это говорит о нарушении кровоснабжении плода, так называемой фетоплацентарной недостаточности. Чаще всего она носит хронический характер. В редких случаях компенсаторные возможности малыша истощаются, сердце начинает биться медленнее нормы, что говорит об ухудшении его состояния. В таких случаях часто требуется экстренное родоразрешение. От того, на какой неделе сердцебиение плода стало патологическим, во многом зависит выбор лечения.
Мониторинг состояния плода в родах
В момент родов ребенок испытывает колоссальные нагрузки, сдавление и дефицит кислорода. В большинстве случаев его сердечно-сосудистая система успешно справляется с этими трудностями. Но иногда происходит пережатие пуповины, отслойка плаценты или другие экстренные состояния, требующие немедленной медицинской помощи. Поэтому в родах проверяют частоту сердцебиений ребенка после каждой схватки, чтобы не пропустить признаки начинающейся острой нехватки кислорода.
Когда появляется сердцебиение у плода?
Показания сердцебиения плода являются одними из основополагающих характеристик нормально протекающей беременности и жизнеспособности будущего ребенка. Именно поэтому акушеры постоянно следят за сердечными сокращениями и развитием сердечно-сосудистой системы плода.
Без применения высокотехнологичной аппаратуры первые сердцебиения плода могут быть прослушаны при помощи стетоскопа не ранее чем на 18-20 неделе беременности. В начале беременности оценить состояние сердца и выслушать сердечные сокращения стало возможным только после изобретения УЗИ.
Закладка сердца у плода происходит на 4-й неделе. На этом сроке оно представляет собой полую трубку, и уже в начале 5-й недели появляются первые сокращения будущего сердца ребенка. При использовании трансвагинального датчика УЗИ выслушать их возможно при обследовании плода на 5-6 неделе, а при применении трансабдоминального датчика – не ранее 6-7 недели.
Норма частоты сердцебиения плода по неделям
В первом триместре беременности частота сердцебиения плода изменяется в зависимости от срока беременности:
в 6-8 недель – от 110 до 130 уд./минуту;
в 9-10 недель – от 170 до 190 уд./минуту;
с 11-й недели и до момента родов – от 140 до 160 уд./минуту.
ЧСС плода на 4-14 неделях беременности
Хотя миокард начинает сокращаться на 3 неделе после зачатия, только на 6 акушерской неделе беременности на УЗИ можно услышать, как сердце вашего ребенка начинает биться. В этот момент нормальным ритмом считается количество ударов равное пульсу матери (около 83 ударов в минуту +- 3). В течение этого первого месяца частота сокращений сердца плода будет увеличиваться на 3 уд/мин в сутки. В этот период по ЧСС можно даже определить гестационный возраст плода.
К началу 9й недели ЧСС плода составляет примерно 175уд/мин.
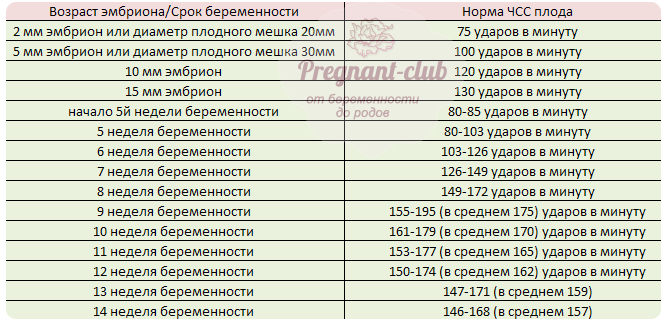
Такая разница в показателях свидетельствует о развитии той части нервной системы, которая отвечает за работу внутренних органов.
Такие изменения частоты сокращений сердца объясняются постоянным развитием и становлением функционирования вегетативной нервной системы, отвечающей за слаженную работу всех внутренних систем и органов.
ЧСС плода на 15-42 неделях беременности
На этих сроках обязательно будут проверять с помощью ультразвука расположение сердца в грудной клетке плода, ЧСС и их характер.
Частота пульса ребенка будет изменяться на протяжении всего внутриутробного периода. Ребенок не находится в постоянном покое: он двигается, спит, зевает и т.д. Все эти действия будут естественным образом влиять на систему кровообращения и частоту сердечных сокращений соответственно.
Следует иметь в виду, что слышимость ЧСС зависит от положения плода (тазовое, головное), позиции (как повернут малыш), характера брюшной ткани матери и т.д.
Нормой во втором триместре считают ЧСС равный 140-160 ударов в минуту. Показатель ниже 85 и выше 200 считается не нормальным, ставится диагноз брадикардия или тахикардия соответственно нарушению. О начальной стадии гипоксии плода свидетельствует показатель выше 160 ударов в минуту. Когда ребенок испытывает острый недостаток кислорода, ЧСС становится ниже 120 ударов.
Во время родов
Если беременность высокого риска, то ЧСС плода контролируют на протяжении всего периода родов. При доношенной беременности считается нормальным 140 ударов в минуту, при не доношенной — около 155 ударов в минуту во время родов. Во время родов обычно контролируют количество сокращений сердца плода при помощи аускультации (прослушивание специальной трубкой с расширением на конце). В некоторых клиниках используются специальные датчики.
Непрерывно будут замерять ЧСС плода во время родов в следующих случаях:
- при наличии ЗВУР (задержки развития) плода и хронической гипоксии;
- если роды проходят раньше или позже срока;
- многоплодная беременность при естественных родах;
- если применяется эпидуральная анестезия;
- если используются стимуляторы родовой деятельности;
- при наличии хронических заболеваний у матери (тяжелых);
- при гестозе.
Методы контроля сердцебиения плода
Прослушивание (аускультация сердца плода)
Прослушивание, или аускультация сердцебиения плода выполняется при помощи акушерского стетоскопа (небольшая трубка с широкой воронкой). Такой способ прослушивания становится возможным только с 20 (реже с 18) недели беременности.
Прослушивание сердцебиений плода при помощи стетоскопа проводится в положении  беременной лежа (на кушетке) через брюшную стенку матери при каждом ее визите к акушеру-гинекологу. Сердцебиения выслушиваются в виде отчетливых двойных ритмичных ударов. При этом врачом определяется их характеристики:
беременной лежа (на кушетке) через брюшную стенку матери при каждом ее визите к акушеру-гинекологу. Сердцебиения выслушиваются в виде отчетливых двойных ритмичных ударов. При этом врачом определяется их характеристики:
- частота;
- ритмичность;
- характер (ясные, четкие, приглушенные, глухие);
- точка наилучшего выслушивания тонов сердца.
Все эти показатели отображают жизнедеятельность и состояние плода. По точке наилучшего выслушивания сердцебиения врач может определить положение ребенка:
- при головном предлежании эта точка определяется ниже пупка матери (справа или слева);
- при поперечном предлежании – справа или слева на уровне пупка матери;
- при тазовом предлежании – выше пупка.
На 24 неделе многоплодной беременности сердцебиения прослушиваются после 24 недель в разных отделах матки.
Прослушивание сердцебиений плода при помощи акушерского стетоскопа выполняется и при ведении родов (через каждые 15-20 минут). При этом врач контролирует их показатели до и после схватки или каждой потуги. Такой контроль за сердечными сокращениями плода позволяет специалистам оценивать реакцию организма ребенка на сокращения матки.
Первые сердцебиения плода могут прослушиваться при помощи УЗИ с трансвагинальным датчиком уже на 5 или 6 неделе беременности, а при использовании трасабдоминального  датчика – на 6-7 неделе. На этих сроках врач определяет количество сердцебиений плода, и их отсутствие может свидетельствовать о неразвивающейся беременности. В таких случаях беременной рекомендуют пройти повторное УЗИ через 5-7 дней для подтверждения или опровержения данного диагноза.
датчика – на 6-7 неделе. На этих сроках врач определяет количество сердцебиений плода, и их отсутствие может свидетельствовать о неразвивающейся беременности. В таких случаях беременной рекомендуют пройти повторное УЗИ через 5-7 дней для подтверждения или опровержения данного диагноза.
При проведении УЗИ на этих сроках беременности врач оценивает не только количество сердечных сокращений, но и их частоту, и расположение сердца в грудной клетке будущего ребенка. На этом сроке беременности частота сердцебиения зависит от различных факторов: движений будущего малыша, физической активности матери, различных внешних факторов (холод, тепло, всевозможные заболевания). Для выявления возможных пороков развития сердца плода применяется такая методика, как четырехкамерный «срез». Такое УЗИ сердца плода позволяет «увидеть» строение предсердий и желудочков сердца. Использование этой методики проведения УЗИ позволяет выявлять около 75% врожденных пороков сердца.
В большинстве случаев кардиография, или кардиотокография, проводится, начиная с 28 недели, один раз всем беременным. Существуют и показания для ее неоднократного проведения:
- поздний гестоз;
- задержка внутриутробного развития;
- маловодие;
- многоводие;
- инфекционные заболевания матери, сопровождающиеся повышением температуры;
- хронические заболевания матери;
- рубец на матке после хирургических операций;
- преждевременное старение плаценты;
- перенашивание беременности.
При помощи кардиотокографии, или КТГ, возможно прослушивать и регистрировать сердечные сокращения плода и сокращения матки. Исследование проводится в положении беременной лежа на спине (если женщина не может долго находиться в таком положении, то запись КТГ выполняется в положении лежа на боку или сидя). На стенку живота в точке наилучшего выслушивания сердечных тонов будущего ребенка устанавливается специальный датчик. Исследование проводится на протяжении 40-60 минут. Далее врач оценивает его результаты и делает заключение о сердцебиениях плода в ответ на сокращения стенок матки. При этом учитываются:
- частота сердцебиений;
- их вариабельность (т. е. изменение их количества на протяжении минуты);
- присутствие или отсутствие урежений или учащений сердцебиения плода в ответ на сокращения матки.
Расшифровкой КТГ занимается только врач акушер-гинеколог. Это требует опыта и умения, поскольку зачастую результат зависит от многих факторов: погоды, состояния организма мамы, ее настроения и многого другого.
Бывает, что врач неохотно объясняет и расшифровывает будущей маме результаты КТГ, потому что без подготовки понять их смысл весьма трудно. В общих чертах представление можно получить, если знать, что обозначает каждый термин.
Оценка КТГ по количеству баллов
9–12 баллов: состояние ребенка нормальное, о его здоровье можно не беспокоиться. Врач может рекомендовать дальнейшее наблюдение.
6–8 баллов: умеренное кислородное голодание (гипоксия). Врач может назначить лечение и повтор КТГ на следующий день.
5 баллов и менее: выраженное кислородного голодание, прямая угроза ребенку. В этом случае врач может рекомендовать экстренное кесарево сечение.
Кроме того, оценивается несколько показателей, связанных с сердцебиением малыша.
Расшифровка основных показателей КТГ
Базальный ритм (БЧСС или ЧСС) – основная частота сердцебиения. Норма: 110–160 в спокойном состоянии, 130–190 во время шевелений плода.
Вариабельность ритма (размах ЧСС) – средняя величина отклонения ритма от базального. Норма: от 5 до 25 уд/мин.
Если не все показатели вашей КТГ в норме, можно предположить нарушения у малыша. Однако, помните, что КТГ не ставит диагноза. Правильно оценить ее может только врач, в совокупности с другими методами исследований.
«Хорошая» КТГ включает в себя следующие параметры:
- норма сердцебиения плода в среднем от 120 до 160 ударов в минуту.
- в ответ на шевеления частота сердечных сокращений увеличивается
- урежений сердцебиения нет или они присутствуют в минимальных количествах
Все эти параметры аппарат самостоятельно анализирует и выдает результат в виде специального индекса ПСП. В норме он не превышает единицы. Но на работу сердца малыша влияет множество других факторов, оценить которые может только врач.
Причины «плохой» КТГ:
- Гипоксия (кислородное голодание) плода – самая частая причина изменений на КТГ.
Если малыш испытывает недостаток воздуха, то его сердце начинает усиленно работать, повышается частота сокращений. В ответ на схватку или собственное шевеление малыш может реагировать урежением сердцебиения, что тоже не является нормой.
- Прижатие пуповины к головке плода или костям вызывает кратковременные изменения на ленте. Они выглядят так же, как и при кислородном голодании, но ребенок при этом чувствует себя хорошо и не испытывает недостаток кислорода.
- Неправильно прикрепленные датчики
Если при прослушивании сердцебиений плода выявлена его гипоксия, подтвержденная другими методами, то врач назначает лечение либо проводит экстренное родоразрешение (в зависимости от срока и состояния плода).
Эхокардиографией называется методика ультразвукового исследования, при которой изучаются особенности строения сердца и кровотока в его разных отделах. Наиболее показательна данная диагностическая процедура на 18-28 неделе беременности.
Эхокардиография назначается только при выявлении или подозрении возможных пороков развития сердца.
- наличие врожденных пороков сердца у матери;
- дети с пороками сердца от предыдущих беременностей;
- инфекционные заболевания у беременной;
- сахарный диабет у матери;
- беременность после 38 лет;
- наличие у плода пороков в других органах или подозрение на наличие врожденных пороков сердца;
- задержка внутриутробного развития.
При проведении эхокардиографии применяется не только обычное двухмерное УЗИ, но и используются иные режимы ультразвукового сканера: режим Допплера и одномерное УЗИ. Такое сочетание методик позволяет не только изучать строение сердца, но и исследовать характер кровотока в нем и крупных сосудах.
Детектор сердцебиения плода
Ультразвуковые детекторы сердцебиения плода могут применяться для определения  количества и характера сердцебиений плода в любой момент: не только для предупреждения патологии, но и для успокоения матери, которая, слыша их, наслаждается биением сердца будущего малыша.
количества и характера сердцебиений плода в любой момент: не только для предупреждения патологии, но и для успокоения матери, которая, слыша их, наслаждается биением сердца будущего малыша.
Эти приборы абсолютно безопасны в использовании и удобны в применении в условиях стационара и дома (по разрешению врача). Действие этого прибора основано на допплеровском эффекте (т. е. на основе определения сердечных сокращений плода с помощью анализа отражений ультразвуковых волн от органов малыша). Они позволяют вовремя выявлять нарушения сердечного ритма и действуют успокаивающе на психоэмоциональное состояние матери.
Ультразвуковые детекторы сердцебиения плода могут улавливать сердечные сокращения малыша уже начиная с 8-12 недели беременности, но большинство акушеров рекомендуют применять их после I триместра. Время одного исследования должно длиться не более 10 минут.
Патология сердцебиения плода
Учащенное сердцебиение (тахикардия плода)
Учащенным сердцебиением плода (или тахикардией) называют состояние, при котором выявляется учащение сердечных сокращений свыше 200 уд./минуту. 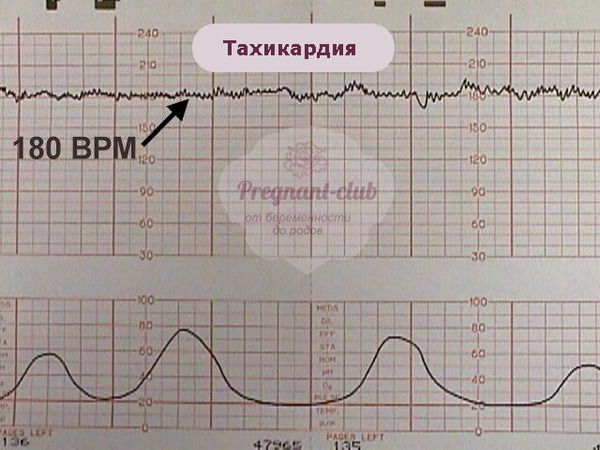
Учащенное сердцебиение плода до 9 недели беременности может указывать как на неспокойное состояние матери, так и на развитие гипоксии у плода и угрозу развития более тяжелых осложнений. Душное помещение, физическое перенапряжение, железодефицитная анемия, взволнованность – это далеко не все внешние факторы, которые могут стать причиной более частых сердцебиений у плода. В таких случаях врач обязательно порекомендует женщине пройти повторное обследование.
В некоторых случаях учащение сердечных сокращений у плода связано с развитием у него гипоксии, которая чревата различными дальнейшими осложнениями (пороки развития, отставание в развитии, патологии пуповины или плаценты). С таких случаях врач назначит женщине необходимые дополнительные исследования и курс лечения.
Учащение сердечных сокращений на 15 ударов в минуту длительностью на 15-20 секунд в процессе родов указывает на нормальную реакцию будущего малыша на влагалищное исследование, которое проводит акушер-гинеколог. В некоторых случаях акушеры используют эту реакцию плода в качестве теста на благополучное его состояние.
Иногда выслушивание приглушенных сердечных тонов плода может быть связано с ожирением матери.
В остальных случаях приглушенное сердцебиение плода может указывать на:
- фето-плацентарную недостаточность;
- длительную гипоксию плода;
- много- или маловодие;
- тазовое предлежание плода;
- расположение плаценты на передней стенке матки;
- повышенную двигательную активность плода.
Слабое сердцебиение (брадикардия плода)
Слабое сердцебиение плода свидетельствует о нарастающей хронической гипоксии, 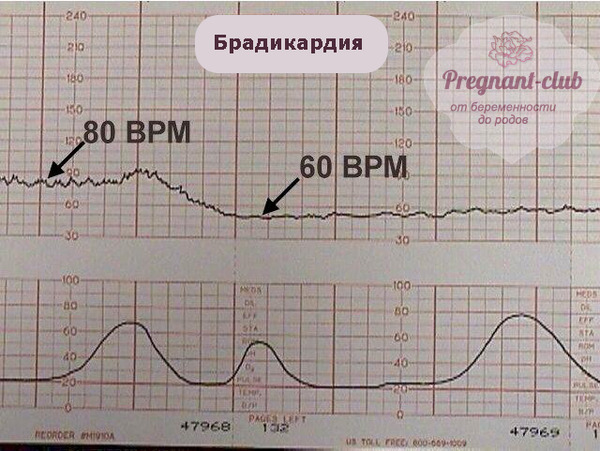 угрожающей жизни плода. На ранних сроках слабое сердцебиение плода может служить сигналом угрозы прерывания беременности, но иногда такое состояние – всего лишь результат неправильного установления срока беременности.
угрожающей жизни плода. На ранних сроках слабое сердцебиение плода может служить сигналом угрозы прерывания беременности, но иногда такое состояние – всего лишь результат неправильного установления срока беременности.
Слабое сердцебиение во II и III триместрах может указывать на длительную гипоксию плода. Оно появляется после периода тахикардии и характеризуется резким уменьшением числа сердечных сокращений (менее 120 уд./минуту). В некоторых случаях такое состояние может стать показанием для срочного оперативного родоразрешения.
Не прослушивается сердцебиение плода
Если при размере эмбриона 5 мм и более не прослушивается сердцебиение плода, то акушеры-гинекологи ставят диагноз «неразвивающаяся беременность». Большинство случаев неразвивающейся беременности выявляется именно на сроках до 12 недели беременности.
В некоторых случаях отсутствие сердцебиения плода наблюдается при выявлении на УЗИ плодного яйца при отсутствии в нем эмбриона – такое состояние называется анэмбриония. Оно указывает на то, что гибель эмбриона произошла на более раннем сроке, или он вообще не заложился.
В таких случаях женщине назначают повторное обследование УЗИ через 5-7 дней. При отсутствии сердцебиения и при повторном обследовании диагноз «неразвивающаяся беременность (анэмбриония)» подтверждается; женщине назначают выскабливание матки.
На внутриутробную гибель плода может указывать отсутствие сердцебиений у плода на 18-28 неделе беременности. В таких случаях акушер-гинеколог принимает решение о проведении искусственных родов или плодоразрушающей операции.
Можно ли определить пол ребенка по сердцебиению плода?
Существует несколько народных методик определения пола ребенка по сердцебиению плода, но врачи опровергают их.
Один из таких способов предлагает прислушаться к сердечному ритму плода. У мальчиков, как утверждают приверженцы такой методики, сердце бьется более ритмично и четко, а у девочек – более хаотично, и ритм сердцебиения не совпадает с материнским.
Согласно второй подобной народной методике на пол малыша может указывать место расположения сердцебиения. Прослушивание тона слева означает, что родится девочка, а справа – мальчик.
Третья народная методика гласит, что количество сердечных сокращений может указывать на пол малыша, но версий этого способа настолько много, что они стали весьма запутанными. Некоторые утверждают, что у девочек количество сердцебиений должно быть то больше 150, то меньше 140 ударов в одну минуту, а сердце у мальчиков бьется то более 160 ударов в минуту, то около 120. Разнятся и точные сроки таких тестирований.
Несмотря на всю занимательность этих методов, они являются не более чем игрой в «угадывание». Все эти методы полностью опровергаются научно доказанными фактами, свидетельствующими, что на количество сердечных сокращений влияет:
- срок беременности;
- положение тела матери во время выслушивания сердцебиения;
- двигательная и эмоциональная активность матери;
- состояние здоровья будущего малыша и матери.
Медицинские исследования подтверждают, что узнать пол будущего ребенка с 100% точностью возможно только при проведении специального метода, во время которого для исследования берут амниотическую жидкость или кусочек ткани плаценты.
Можно ли почувствовать сердцебиение плода?
Когда слышно сердцебиение плода ухом? На поздних сроках беременности (после 30 недели) можно удостовериться, что сердцебиение плода в норме, просто приложив ухо к животу беременной, но зависит от жировой прослойки у женщины. Прослушивать сердце ребенка нужно в определенном месте живота, в зависимости от расположения плода в матке. Если малыш лежит головкой вниз, то его сердце лучше слышно ниже пупка женщины, со стороны спинки ребенка. При тазовом предлежании прослушивать тоны лучше над пупком. Если беременность многоплодная, то сердце каждого ребенка слышно в разных отделах живота.
Случаи серьезных патологий, вызывающих нарушение сердцебиения довольно редки. Природа распорядилась так, что подавляющее большинство беременностей заканчивается рождением абсолютно здорового и полноценного ребенка. Поэтому параллельно с наблюдением у врача нужно прислушиваться к зарождающейся внутри жизни и радоваться будущему материнству.
Автор: Соколова Л.С. Педиатр высшей категории
Источник: mam2mam.ru
Слабое сердцебиение у плода на ранних сроках

Норма сердцебиения у плода

Сердце одним из первых начинает свою работу в организме зарождающегося человека. Его стук можно различить с помощью УЗИ уже на 5-ой неделе беременности, или на 3-й неделе развития эмбриона. Характер и частота сердцебиения у плода может многое рассказать о том, как развивается малыш, все ли с ним хорошо или есть какие-нибудь проблемы.
Как определяют сердцебиение плода?
На каждом этапе беременности врачи используют разные способы оценки работы сердца:
- На самых ранних сроках услышать сердцебиение эмбриона поможет трансвагинальный датчик УЗИ, в 6-7 недель беременности достаточно провести обычное УЗИ через переднюю брюшную стенку.
- Примерно с 22 недели врач начинает выслушивать работу сердца стетоскопом.
- На 32 неделе беременности делают кардиотокографию.
Сердцебиение плода по неделям – норма
Считается, что нормальное сердцебиение плода в два раза выше, чем у его будущей мамы. Однако это не совсем верно: на ранних сроках беременности норма сердцебиения у плода постоянно изменяется. Так, например, при сроке 6-8 недель сердце бьется со скоростью 110-130 ударов в минуту. Сердцебиение плода в 9 недель составляет 170-190 ударов в минуту. Во втором и третьем триместрах сердце бьется с одинаковой частотой: и в 22, и в 33 недели сердцебиение плода составит 140-160 ударов в минуту.
Норма сердцебиения у детей – отклонения
К сожалению, в работе крохотного сердечка нередко случаются сбои, свидетельствующие о возможной опасности для жизни малыша. Если на ранних сроках, когда эмбрион достиг длины 8 мм, сердцебиение отсутствует, то это может говорить о замершей беременности. В таком случае обычно назначают повторное УЗИ через неделю, после которого и ставят окончательный диагноз.
Тахикардия, или учащенное сердцебиение, у плода может говорить о внутриутробной гипоксии плода (если будущая мама страдает железодефицитной анемией или долго находится в душном  помещении). Кроме того, частое сердцебиение у ребенка обычно возникает в моменты его активных движений или во время физической активности будущей мамы.
помещении). Кроме того, частое сердцебиение у ребенка обычно возникает в моменты его активных движений или во время физической активности будущей мамы.
Слабое и приглушенное сердцебиение у плода (брадикардия) свидетельствует о следующих проблемах:
- длительная внутриутробная гипоксия;
- фето-плацентарная недостаточность;
- тазовое предлежание плода;
- много- или маловодие.
Любое отклонение от нормы врач рассматривает как сигнал о неблагополучии малыша и обязательно назначит дополнительное обследование, на основании которого подберет адекватное лечение.
Брадикардия плода

Существует масса методов для определения состояния здоровья человека: измерение артериального давления, подсчет частоты дыхательных движений, измерение температуры, дополнительные исследования с использованием различной медицинской аппаратуры. Кроме того, взрослый человек может в любое время пожаловаться на изменение своего самочувствия. Маленький ребенок сделать этого ещё не в состоянии и уж тем более, находясь внутри утробы матери.
Определяют самочувствие плода только по одному критерию: частоте сердечных сокращений.
Если она замедляется, что определяется при плановом осмотре беременной, выставляется единственный диагноз, брадикардия плода. то есть замедление сердечной деятельности.
Если частота сердечных сокращений становится ниже 110 уд/c, это настораживает врача женской консультации и побуждает к активным действиям.
Для уточнения диагноза используются дополнительные методы исследования. Производится УЗИ обследование плода, где подсчитывается точное количество сокращений сердечной мышцы за одну минуту.
При необходимости проводится дополнительное исследование – доплерометрия, во время которой определяется локальное давление в сосудах плода, включая сердечные артерии. С помощью ультразвукового исследования определяется даже брадикардия эмбриона с восьминедельного возраста.
Замедление ритма сердечных сокращений является единственным диагностическим признаком внутриутробного страдания плода. Сердце плода начинает биться медленнее при кислородном голодании. Диагноз так и звучит: «Гипоксия плода», симптомом которой является брадикардия. Гипоксия плода развивается при следующих состояниях беременной:
- анемии;
- гестозе;
- отравлении лекарственными средствами.
Самая большая опасность брадикардии заключается в реальной возможности внутриутробной гибели плода. Для своевременного лечения ребенка, находящегося внутри материнского организма, используется введение лекарственных средств в организм матери. Посредством общего кровотока лекарственные вещества попадают непосредственно к ребенку или улучшают кровоток третьего круга кровообращения беременной женщины.
В современных условиях производится исследование брадикардии плода с помощью КТГ – кардиотокограммы плода. Это исследование схоже с электрокардиограммой взрослого человека. Определяется сократимость, возбудимость и проводимость сердечной мышцы плода.
При достаточном внутриутробном возрасте ребенка и неэффективности лечения матери, показано экстренное оперативное родоразрешение путем кесарева сечения.
Каждый из нас следит за своим здоровьем сам, но вы можете поделиться им с близкими и друзьями. Добавляйтесь к нам в группу и получайте самые интересные новости и советы.
Брадикардия эмбриона
Дорогие друзья! Да, это реклама, крутиться как то надо!
Брадикардия эмбриона
Девчонки привет! Сегодня была на узи поставили 6—7 нед, брадикардия эмбриона. чсс 54(пульс). Это совсем маленький пульс. Что же это может значить? Неуужели происходит замирание, подскажите кто нибудь, помогите мне! Нет сил больше, очень расстроилась, не могу сдержать слез.
Moy_angel07@mail.ru, мне тоже в 7 недель узист сказал, что сердцебиение слабое, я запереживала, позвонила гинекологу, она сказала, что за чушь, в 6—7 недель сердечко только начало биться и на таком сроке сердцебиение либо оно есть, либо его нет. Всё у тебя хорошо. Удачки!
Miledi, сейчас для тебя главное — спокойствие! Во-первых, сходишь к УЗИсту — специалисту по беременным, а не просто к спецу по всем болезням, во-вторых — сердцебиение очень штука тонкая, и врачи часто не правильно его считают или путают с сердцебиением матери и т. д, разная аппаратура. Вообщем успокойся и побольше гуляй на свежем воздухе, ведь брадикардия возникает от недостатка кислорода. Как вариант, если не терпиться — то посдавай ХГЧ в динамике, если не падает, а растет так как надо — то все ОК.
Я нахожусь в стационаре на сохранение беремености. К узисту ходила который по беремености не смотрит, так как к другому очередь большая. Но в среду пойду к другому узисту кот. По беремености. У меня в анамнезе 2 замерших и поэтому я не могу успокоиться, что же дальше, серцебиение совсем маленькое
Miledi, до среды чуть-чуть осталось. Держись! Не накручивай, этим только хуже делаешь. УЗИ к другому иди делать. Разные врачи, разные аппараты.
Спасибо, это я уже 2 раз ходила, первый раз он вообще не увидел эмбриона, так как у меня загиб матки. Вот и сейчас сначало плохо видел а потом говорит что вообще пульс маленький и все плохо. А гинеколог сказала что в среду еще раз сделать узи, незнаю как дожить до этого узи.
Брадикардия – снижение частоты сердцебиений плода менее 110 (или 120) ударов в минуту, регистрируемое более 10 минут. Причиной брадикардии могут быть выраженная гипоксия плода с гиперкалиемией и ацидозом, пороки развития сердца, воздействие некоторых препаратов (бета- адреноблокаторы). Следует различать низкий базальный уровень ЧСС и затяжную децелерацию. Базальная брадикардия обычно безобидна. Затяжная децелерация с ЧСС менее 120 ударов в минуту и продолжительностью более 60—90 секунд может указывать на значительную гипоксию плода. Истинная брадикардия имеет несколько возможных причин (гипотермия матери, инфузия магнезии сульфата, гипотензия, гипогликемия матери, длительное сдавление пуповины, ЦМВ- инфекция). В интервале от 90 до 120 ударов в минуту брадикардия может быть вариантом нормы. Такие плоды обычно имеют брадикардию после родов, но имеют хорошую оксигенацию. Базальная брадикардия менее 80 ударов в минуту, особенно в сочетании со сниженной вариабельностью, может иметь место при полной блокаде сердца (при системной красной волчанке блок вызван антителами, при врожденных пороках плода или по идиопатической причине). Если блокада сердца не связана с гипоксией, использование КТГ становится невозможным для оценки оксигенации плода. Следует также учитывать возможность записи сердцебиений матери при мертвом плоде (необходимо провести ультразвуковое исследование). Брадикардия с ЧСС менее 120, но не ниже 100 ударов в минуту, которая может отмечаться в начале родов без децелераций и с нормальной вариабельностью ритма — не опасное состояние. Для исключения гипердиагностики можно провести пробу на стимуляцию акцелерации с помощью тактильных раздражений головки при влагалищном исследовании. Продолжительная выраженная брадикардия — ЧСС менее 100 ударов в минуту. Длительные децелерации в конечной стадии родов переходящие в брадикардию, наблюдаемые иногда перед рождением ребенка, когда ЧСС колеблется от 40 до 90 ударов в минуту не являются патологией если:
— беременная относится к группе низкого риска
— до этого на протяжении первого и начала второго периода отсутствовали децелерации и монотонность
— сохранена вариабельность ритма
Тем не менее, такая брадикардия часто вызывает тревогу и заставляет врача заканчивать роды наложением щипцов. Внезапная длительная брадикардия, особенно у переношенного плода на фоне отсутствия вариабельности является грозным признаком и требует экстренного кесарева сечения, особенно если этому предшествовали нерезко выраженные поздние децелерации.
Тебе следует зарегистрироваться или войти в систему что бы иметь возможность комментировать.
Источники: http://womanadvice.ru/norma-serdcebieniya-u-ploda, http://nmedicine.ru/bolezni/bradikardiya-ploda/, http://midas.com.ru/bradikardija-ehmbriona
Комментариев пока нет!
Для чего определяют сердцебиение плода?
Установление факта развивающейся беременности
После первой задержки менструации и появления двух заветных полосок будущая мама обычно направляется на . С помощью современных аппаратов уже на третьей неделе беременности можно услышать частый стук сердца маленького эмбриона. Если при первом не прослушивается сердцебиение плода при наличии в матке плодного яйца, то это не повод для паники. Обычно при повторном исследовании через неделю подросший эмбрион позволяет услышать стук своего сердца. Но в некоторых случаях сердцебиение так и не появляется, а плодное яйцо деформируется. Это состояние называется замершей беременностью. В таком случае с помощью гормональных препаратов производят медицинский аборт, а новую попытку забеременеть рекомендуют через 3-6 месяцев.
Оценка состояния плода
Сердце малыша реагирует на малейшие изменения в окружающем его мире. Стресс, болезнь или физическая нагрузка матери, состояние сна или активности плода, концентрация кислорода в окружающем воздухе мгновенно отражаются на сердечном ритме. Но эти изменения носят временный характер. Если сердце бьется слишком быстро долгое время, это говорит о нарушении кровоснабжении плода, так называемой фетоплацентарной недостаточности. Чаще всего она носит хронический характер. В редких случаях компенсаторные возможности малыша истощаются, сердце начинает биться медленнее нормы, что говорит об ухудшении его состояния. В таких случаях часто требуется экстренное родоразрешение. От того, на какой неделе сердцебиение плода стало патологическим, во многом зависит выбор лечения.
Мониторинг состояния плода в родах
В момент родов ребенок испытывает колоссальные нагрузки, сдавление и дефицит кислорода. В большинстве случаев его сердечно-сосудистая система успешно справляется с этими трудностями. Но иногда происходит пережатие пуповины, отслойка плаценты или другие экстренные состояния, требующие немедленной медицинской помощи. Поэтому в родах проверяют частоту сердцебиений ребенка после каждой схватки, чтобы не пропустить признаки начинающейся острой нехватки кислорода.
Когда появляется сердцебиение у плода?
Показания сердцебиения плода являются одними из основополагающих характеристик нормально протекающей беременности и жизнеспособности будущего ребенка. Именно поэтому акушеры постоянно следят за сердечными сокращениями и развитием сердечно-сосудистой системы плода.
Без применения высокотехнологичной аппаратуры первые сердцебиения плода могут быть прослушаны при помощи стетоскопа не ранее чем на 18-20 неделе беременности. В начале беременности оценить состояние сердца и выслушать сердечные сокращения стало возможным только после изобретения .
Закладка сердца у плода происходит на 4-й неделе. На этом сроке оно представляет собой полую трубку, и уже в начале 5-й недели появляются первые сокращения будущего сердца ребенка. При использовании трансвагинального датчика выслушать их возможно при обследовании плода на 5-6 неделе, а при применении трансабдоминального датчика – не ранее 6-7 недели.
Норма частоты сердцебиения плода по неделям
В первом триместре беременности частота сердцебиения плода изменяется в зависимости от срока беременности:
в 6-8 недель – от 110 до 130 уд./минуту;
в 9-10 недель – от 170 до 190 уд./минуту;
с 11-й недели и до момента родов – от 140 до 160 уд./минуту.
ЧСС плода на 4-14 неделях беременности
Хотя миокард начинает сокращаться на 3 неделе после зачатия, только на 6 акушерской неделе беременности на можно услышать, как сердце вашего ребенка начинает биться. В этот момент нормальным ритмом считается количество ударов равное пульсу матери (около 83 ударов в минуту +- 3). В течение этого первого месяца частота сокращений сердца плода будет увеличиваться на 3 уд/мин в сутки. В этот период по ЧСС можно даже определить гестационный возраст плода.
К началу 9й недели ЧСС плода составляет примерно 175уд/мин.

Такая разница в показателях свидетельствует о развитии той части нервной системы, которая отвечает за работу внутренних органов.
Такие изменения частоты сокращений сердца объясняются постоянным развитием и становлением функционирования вегетативной нервной системы, отвечающей за слаженную работу всех внутренних систем и органов.
ЧСС плода на 15-42 неделях беременности
На этих сроках обязательно будут проверять с помощью ультразвука расположение сердца в грудной клетке плода, ЧСС и их характер.
Частота пульса ребенка будет изменяться на протяжении всего внутриутробного периода. Ребенок не находится в постоянном покое: он двигается, спит, зевает и т.д. Все эти действия будут естественным образом влиять на систему кровообращения и частоту сердечных сокращений соответственно.
Следует иметь в виду, что слышимость ЧСС зависит от положения плода (тазовое, головное), позиции (как повернут малыш), характера брюшной ткани матери и т.д.
Нормой во втором триместре считают ЧСС равный 140-160 ударов в минуту. Показатель ниже 85 и выше 200 считается не нормальным, ставится диагноз брадикардия или тахикардия соответственно нарушению. О начальной стадии гипоксии плода свидетельствует показатель выше 160 ударов в минуту. Когда ребенок испытывает острый недостаток кислорода, ЧСС становится ниже 120 ударов.
Во время родов
Если беременность высокого риска, то ЧСС плода контролируют на протяжении всего периода родов. При доношенной беременности считается нормальным 140 ударов в минуту, при не доношенной — около 155 ударов в минуту во время родов. Во время родов обычно контролируют количество сокращений сердца плода при помощи аускультации (прослушивание специальной трубкой с расширением на конце). В некоторых клиниках используются специальные датчики.
Непрерывно будут замерять ЧСС плода во время родов в следующих случаях:
- при наличии ЗВУР (задержки развития) плода и хронической гипоксии;
- если СЂРѕРґС‹ проходят раньше или позже срока;
- многоплодная беременность при естественных родах;
- если применяется эпидуральная анестезия;
- если используются стимуляторы родовой деятельности;
- при наличии хронических заболеваний у матери (тяжелых);
- при гестозе.
Методы контроля сердцебиения плода
Прослушивание (аускультация сердца плода)
Прослушивание, или аускультация сердцебиения плода выполняется при помощи акушерского стетоскопа (небольшая трубка с широкой воронкой). Такой способ прослушивания становится возможным только с 20 (реже с 18) недели беременности.
Прослушивание сердцебиений плода при помощи стетоскопа проводится в положении  беременной лежа (на кушетке) через брюшную стенку матери при каждом ее визите к акушеру-гинекологу. Сердцебиения выслушиваются в виде отчетливых двойных ритмичных ударов. При этом врачом определяется их характеристики:
беременной лежа (на кушетке) через брюшную стенку матери при каждом ее визите к акушеру-гинекологу. Сердцебиения выслушиваются в виде отчетливых двойных ритмичных ударов. При этом врачом определяется их характеристики:
- частота;
- ритмичность;
- характер (ясные, четкие, приглушенные, глухие);
- точка наилучшего выслушивания тонов сердца.
Все эти показатели отображают жизнедеятельность и состояние плода. По точке наилучшего выслушивания сердцебиения врач может определить положение ребенка:
- при головном предлежании эта точка определяется ниже пупка матери (справа или слева);
- при поперечном предлежании – справа или слева на уровне пупка матери;
- при тазовом предлежании – выше пупка.
На 24 неделе многоплодной беременности сердцебиения прослушиваются после 24 недель в разных отделах матки.
Прослушивание сердцебиений плода при помощи акушерского стетоскопа выполняется и при ведении родов (через каждые 15-20 минут). При этом врач контролирует их показатели до и после схватки или каждой потуги. Такой контроль за сердечными сокращениями плода позволяет специалистам оценивать реакцию организма ребенка на сокращения матки.
Первые сердцебиения плода могут прослушиваться при помощи с трансвагинальным датчиком уже на 5 или 6 неделе беременности, а при использовании трасабдоминального  датчика – на 6-7 неделе. На этих сроках врач определяет количество сердцебиений плода, и их отсутствие может свидетельствовать о неразвивающейся беременности. В таких случаях беременной рекомендуют пройти повторное через 5-7 дней для подтверждения или опровержения данного диагноза.
датчика – на 6-7 неделе. На этих сроках врач определяет количество сердцебиений плода, и их отсутствие может свидетельствовать о неразвивающейся беременности. В таких случаях беременной рекомендуют пройти повторное через 5-7 дней для подтверждения или опровержения данного диагноза.
При проведении на этих сроках беременности врач оценивает не только количество сердечных сокращений, но и их частоту, и расположение сердца в грудной клетке будущего ребенка. На этом сроке беременности частота сердцебиения зависит от различных факторов: движений будущего малыша, физической активности матери, различных внешних факторов (холод, тепло, всевозможные заболевания). Для выявления возможных пороков развития сердца плода применяется такая методика, как четырехкамерный «срез». Такое сердца плода позволяет «увидеть» строение предсердий и желудочков сердца. Использование этой методики проведения позволяет выявлять около 75% врожденных пороков сердца.
В большинстве случаев кардиография, или кардиотокография, проводится, начиная с 28 недели, один раз всем беременным. Существуют и показания для ее неоднократного проведения:
- поздний гестоз;

- задержка внутриутробного развития;
- маловодие;
- РјРЅРѕРіРѕРІРѕРґРёРµ;
- инфекционные заболевания матери, сопровождающиеся повышением температуры;
- хронические заболевания матери;
- рубец на матке после хирургических операций;
- преждевременное старение плаценты;
- перенашивание беременности.
При помощи кардиотокографии, или КТГ, возможно прослушивать и регистрировать сердечные сокращения плода и сокращения матки. Исследование проводится в положении беременной лежа на спине (если женщина не может долго находиться в таком положении, то запись КТГ выполняется в положении лежа на боку или сидя). На стенку живота в точке наилучшего выслушивания сердечных тонов будущего ребенка устанавливается специальный датчик. Исследование проводится на протяжении 40-60 минут. Далее врач оценивает его результаты и делает заключение о сердцебиениях плода в ответ на сокращения стенок матки. При этом учитываются:
- частота сердцебиений;
- их вариабельность (т. е. изменение их количества на протяжении минуты);
- присутствие или отсутствие урежений или учащений сердцебиения плода в ответ на сокращения матки.
Расшифровкой КТГ занимается только врач акушер-гинеколог. Это требует опыта и умения, поскольку зачастую результат зависит от многих факторов: погоды, состояния организма мамы, ее настроения и многого другого.
Бывает, что врач неохотно объясняет и расшифровывает будущей маме результаты КТГ, потому что без подготовки понять их смысл весьма трудно. В общих чертах представление можно получить, если знать, что обозначает каждый термин.
Оценка КТГ по количеству баллов
9–12 баллов: состояние ребенка нормальное, о его Р·РґРѕСЂРѕРІСЊРµ можно не беспокоиться. Врач может рекомендовать дальнейшее наблюдение.
6–8 баллов: умеренное кислородное голодание (гипоксия). Врач может назначить лечение и повтор КТГ на следующий день.
5 баллов и менее: выраженное кислородного голодание, прямая угроза ребенку. В этом случае врач может рекомендовать экстренное кесарево сечение.
Кроме того, оценивается несколько показателей, связанных с сердцебиением малыша.
Расшифровка основных показателей КТГ
Базальный ритм (БЧСС или ЧСС) – основная частота сердцебиения. Норма: 110–160 в спокойном состоянии, 130–190 во время шевелений плода.
Вариабельность ритма (размах ЧСС) – средняя величина отклонения ритма от базального. Норма: от 5 до 25 уд/мин.
Если не все показатели вашей КТГ в норме, можно предположить нарушения у малыша. Однако, помните, что КТГ не ставит диагноза. Правильно оценить ее может только врач, в совокупности с другими методами исследований.
«Хорошая» КТГ включает в себя следующие параметры:
- норма сердцебиения плода в среднем от 120 до 160 ударов в минуту.
- в ответ на шевеления частота сердечных сокращений увеличивается
- урежений сердцебиения нет или они присутствуют в минимальных количествах
Все эти параметры аппарат самостоятельно анализирует и выдает результат в виде специального индекса ПСП. В норме он не превышает единицы. Но на работу сердца малыша влияет множество других факторов, оценить которые может только врач.
Причины «плохой» КТГ:
- Гипоксия (кислородное голодание) плода – самая частая причина изменений на КТГ.
Если малыш испытывает недостаток воздуха, то его сердце начинает усиленно работать, повышается частота сокращений. В ответ на схватку или собственное шевеление малыш может реагировать урежением сердцебиения, что тоже не является нормой.
- Прижатие пуповины к головке плода или костям вызывает кратковременные изменения на ленте. Они выглядят так же, как и при кислородном голодании, но ребенок при этом чувствует себя хорошо и не испытывает недостаток кислорода.
- Неправильно прикрепленные датчики
Если при прослушивании сердцебиений плода выявлена его гипоксия, подтвержденная другими методами, то врач назначает лечение либо проводит экстренное родоразрешение (в зависимости от срока и состояния плода).
Эхокардиографией называется методика ультразвукового исследования, при которой изучаются особенности строения сердца и кровотока в его разных отделах. Наиболее показательна данная диагностическая процедура на 18-28 неделе беременности.
Эхокардиография назначается только при выявлении или подозрении возможных пороков развития сердца.
- наличие врожденных пороков сердца у матери;
- дети с пороками сердца от предыдущих беременностей;
- инфекционные заболевания у беременной;
- сахарный диабет у матери;
- беременность после 38 лет;
- наличие у плода пороков в других органах или подозрение на наличие врожденных пороков сердца;
- задержка внутриутробного развития.
При проведении эхокардиографии применяется не только обычное двухмерное , но и используются иные режимы ультразвукового сканера: режим Допплера и одномерное . Такое сочетание методик позволяет не только изучать строение сердца, но и исследовать характер кровотока в нем и крупных сосудах.
Детектор сердцебиения плода
Ультразвуковые детекторы сердцебиения плода могут применяться для определения  количества и характера сердцебиений плода в любой момент: не только для предупреждения патологии, но и для успокоения матери, которая, слыша их, наслаждается биением сердца будущего малыша.
количества и характера сердцебиений плода в любой момент: не только для предупреждения патологии, но и для успокоения матери, которая, слыша их, наслаждается биением сердца будущего малыша.
Эти приборы абсолютно безопасны в использовании и удобны в применении в условиях стационара и дома (по разрешению врача). Действие этого прибора основано на допплеровском эффекте (т. е. на основе определения сердечных сокращений плода с помощью анализа отражений ультразвуковых волн от органов малыша). Они позволяют вовремя выявлять нарушения сердечного ритма и действуют успокаивающе на психоэмоциональное состояние матери.
Ультразвуковые детекторы сердцебиения плода могут улавливать сердечные сокращения малыша уже начиная с 8-12 недели беременности, но большинство акушеров рекомендуют применять их после I триместра. Время одного исследования должно длиться не более 10 минут.
Патология сердцебиения плода
Учащенное сердцебиение (тахикардия плода)
Учащенным сердцебиением плода (или тахикардией) называют состояние, при котором выявляется учащение сердечных сокращений свыше 200 уд./минуту. 
Учащенное сердцебиение плода до 9 недели беременности может указывать как на неспокойное состояние матери, так и на развитие гипоксии у плода и угрозу развития более тяжелых осложнений. Душное помещение, физическое перенапряжение, железодефицитная анемия, взволнованность – это далеко не все внешние факторы, которые могут стать причиной более частых сердцебиений у плода. В таких случаях врач обязательно порекомендует женщине пройти повторное обследование.
В некоторых случаях учащение сердечных сокращений у плода связано с развитием у него гипоксии, которая чревата различными дальнейшими осложнениями (пороки развития, отставание в развитии, патологии пуповины или плаценты). С таких случаях врач назначит женщине необходимые дополнительные исследования и курс лечения.
Учащение сердечных сокращений на 15 ударов в минуту длительностью на 15-20 секунд в процессе родов указывает на нормальную реакцию будущего малыша на влагалищное исследование, которое проводит акушер-гинеколог. В некоторых случаях акушеры используют эту реакцию плода в качестве теста на благополучное его состояние.
Иногда выслушивание приглушенных сердечных тонов плода может быть связано с ожирением матери.
В остальных случаях приглушенное сердцебиение плода может указывать на:
- фето-плацентарную недостаточность;
- длительную гипоксию плода;
- много- или маловодие;
- тазовое предлежание плода;
- расположение плаценты на передней стенке матки;
- повышенную двигательную активность плода.
Слабое сердцебиение (брадикардия плода)
Слабое сердцебиение плода свидетельствует о нарастающей хронической гипоксии,  угрожающей жизни плода. На ранних сроках слабое сердцебиение плода может служить сигналом угрозы прерывания беременности, но иногда такое состояние – всего лишь результат неправильного установления срока беременности.
угрожающей жизни плода. На ранних сроках слабое сердцебиение плода может служить сигналом угрозы прерывания беременности, но иногда такое состояние – всего лишь результат неправильного установления срока беременности.
Слабое сердцебиение во II и III триместрах может указывать на длительную гипоксию плода. Оно появляется после периода тахикардии и характеризуется резким уменьшением числа сердечных сокращений (менее 120 уд./минуту). В некоторых случаях такое состояние может стать показанием для срочного оперативного родоразрешения.
Не прослушивается сердцебиение плода
Если при размере эмбриона 5 мм и более не прослушивается сердцебиение плода, то акушеры-гинекологи ставят диагноз «неразвивающаяся беременность». Большинство случаев неразвивающейся беременности выявляется именно на сроках до 12 недели беременности.
В некоторых случаях отсутствие сердцебиения плода наблюдается при выявлении на плодного яйца при отсутствии в нем эмбриона – такое состояние называется анэмбриония. Оно указывает на то, что гибель эмбриона произошла на более раннем сроке, или он вообще не заложился.
В таких случаях женщине назначают повторное обследование через 5-7 дней. При отсутствии сердцебиения и при повторном обследовании диагноз «неразвивающаяся беременность (анэмбриония)» подтверждается; женщине назначают выскабливание матки.
На внутриутробную гибель плода может указывать отсутствие сердцебиений у плода на 18-28 неделе беременности. В таких случаях акушер-гинеколог принимает решение о проведении искусственных родов или плодоразрушающей операции.
Можно ли определить пол ребенка по сердцебиению плода?
Существует несколько народных методик определения пола ребенка по сердцебиению плода, но врачи опровергают их. 
Один из таких способов предлагает прислушаться к сердечному ритму плода. У мальчиков, как утверждают приверженцы такой методики, сердце бьется более ритмично и четко, а у девочек – более хаотично, и ритм сердцебиения не совпадает с материнским.
Согласно второй подобной народной методике на пол малыша может указывать место расположения сердцебиения. Прослушивание тона слева означает, что родится девочка, а справа – мальчик.
Третья народная методика гласит, что количество сердечных сокращений может указывать на пол малыша, но версий этого способа настолько много, что они стали весьма запутанными. Некоторые утверждают, что у девочек количество сердцебиений должно быть то больше 150, то меньше 140 ударов в одну минуту, а сердце у мальчиков бьется то более 160 ударов в минуту, то около 120. Разнятся и точные сроки таких тестирований.
Несмотря на всю занимательность этих методов, они являются не более чем игрой в «угадывание». Все эти методы полностью опровергаются научно доказанными фактами, свидетельствующими, что на количество сердечных сокращений влияет:
- срок беременности;
- положение тела матери во время выслушивания сердцебиения;
- двигательная и эмоциональная активность матери;
- состояние здоровья будущего малыша и матери.
Медицинские исследования подтверждают, что узнать пол будущего ребенка с 100% точностью возможно только при проведении специального метода, во время которого для исследования берут амниотическую жидкость или кусочек ткани плаценты.
Почему возникает снижение ЧСС у плода?
Брадикардия у плода указывает на развитие такого патологического состояния, как дистресс плода (ДП) при беременности, что дополнительно сопровождается замедлением внутриутробной активности.
Причины, почему возникает брадикардия у плода:
- плацентарная недостаточность вследствие нарушения транспортной, эндокринологической функции, и метаболических расстройств плаценты;
 сжатие пуповины;
сжатие пуповины;- падение артериального давления у беременной женщины;
- прием анальгетиков или бета-блокаторов (пропранолол, бисопролол для снижения артериального давления);
- сопутствующие заболевания женщины (сердечно-сосудистые заболевание, токсикоз беременных, эклампсия).
Нарушение транспортной функции плаценты проявляется нарушением насыщения кислородом материнской крови, что часто случается при наличии сердечно-сосудистой недостаточности, легочной недостаточности. Эндокринная и метаболическая дисфункция плаценты обусловлена гормональными изменениями в организме женщины.
Также снижение ЧСС возникает вследствие гипоксии, которая является причиной плохого поступления кислорода в плаценту, что указывает на анемию беременной женщины.
Серьезность патологии
Наличие брадикардии является серьезным нарушением, поскольку ткани, клетки жизненно-важных органов (сердца, легких, головного мозга, печени) плода не получают достаточно кислорода, вследствие чего развивается гипоксия.
Если вовремя не обнаружить брадикардию, гипоксия может стать причиной внутриутробной задержки развития будущего ребенка.
Но это не самое худшее, что может случиться. Если, например, падает артериальное давление плода, то это может закончиться внутриутробной гибелью плода. Лучше предупредить и выявить патологическое состояние.
Как можно диагностировать снижение ЧСС, и на каком термине?
Диагностика проводится в кабинете пренатальной диагностики. В первую очередь делают аускультацию сердца плода с помощью специальной трубки (пластмассовой или деревянной).
 Под аускультацией подразумевается выслушивание тонов сердца и измерение ЧСС в минуту. Первая диагностика проводится на 20 неделе беременности и в дальнейшем при каждом посещении врача. Если ЧСС менее 110 уд. в минуту, то это свидетельствует о ДП, что требует дополнительного проведения оценки биофизического профиля плода (БПП).
Под аускультацией подразумевается выслушивание тонов сердца и измерение ЧСС в минуту. Первая диагностика проводится на 20 неделе беременности и в дальнейшем при каждом посещении врача. Если ЧСС менее 110 уд. в минуту, то это свидетельствует о ДП, что требует дополнительного проведения оценки биофизического профиля плода (БПП).
БПП впервые проводится на 30 неделе беременности. Проводится сопоставление суммы баллов некоторых биофизических параметров плода, к которым относят оценку дыхательных движений, тонус, сердечную и двигательную активность.
Дополнительно проводится нестрессовый тест – оценка реактивности деятельности сердца плода после двигательных реакций согласно данным кардиотокографии (исследование, с помощью ультразвукового датчика, который ставится на живот беременной женщины в месте лучшего прослушивания сердцебиения плода; с каждой регистрацией сердцебиения, на бумаге записывается графическая кривая).
На кардиотокограмме можно увидеть децелерации (эпизоды замедления ЧСС на 15 ударов и более, которые длятся 15 секунд и более) и акцелерации (эпизоды учащения ЧСС на 15 ударов в минуту, которые длятся 15 секунд и более).
Наличие акцелераций считают благоприятным признаком, поскольку он свидетельствует о нормальном насыщении кислородом крови плода.
Кроме того, проводится доплерометрия скорости кровотока в артериях пуповины или доплерографию маточно-плацентарного кровотока. Оценка кровотока также проводится врачом акушер-гинекологом, результаты диагностики оцениваются в комплексе, после чего решается тактика лечения беременной женщины.
Данные методы исследования являются важными показателями нормального или патологического течения беременности, в таблице поданы основные клиники, где можно обследоваться.
Тактика действий
Если обнаружена брадикардия плода, и сделана врачом оценка БПП, существует следующая тактика ведения беременной женщины:

- лечение сопутствующей патологии беременной, которая привела к возникновению ДП;
- периодическое наблюдение за состоянием плода;
- при наличии ухудшения показателей кровотока плода – немедленное родоразрешение с применением кесарева сечения.
Нужно отметить, что по наличию показаний, в термине до 30 недель беременности – проводят лечение заболеваний, которые привели к ДП, а на поздних сроках (после 30 недель) – оперативное родоразрешение.
Показаниями к экстренному кесареву сечению являются: опасные изменения кровотока в пуповине (нулевое или реверсное движение), острый ДП (патологическая брадикардия и децелерации ЧСС) и патологический БПП (низкий показатель в баллах).
Что касается профилактических мер развития брадикардии у плода при беременности, то к ним относят:

- выявление причины и возможных факторов снижения ЧСС у плода;
- постоянный врачебный контроль над состоянием беременной женщины;
- соблюдение правильного режима отдыха и работы;
- рациональное, сбалансированное и здоровое питание;
- избегание стрессовых ситуаций;
- отказ от вредных привычек (прием алкоголя, активное и пассивное курение).
Беременная женщина должна следить за своим здоровьем и здоровьем будущего ребенка, поскольку любой внешний или внутренний фактор может привести к патологии.
Методы контроля

Раньше, когда не было высокотехнологичных аппаратов, прослушать сердечные ритмы ребенка, находящегося в утробе матери, можно было лишь с двадцатой недели беременности. Делали это обычным стетоскопом. Конечно, это не всегда удобно, не так быстро и при таком способе есть большая вероятность в неточности результатов.
Сейчас даже сложно представить, что до пяти месяцев женщины не знали, как бьется сердечко их малыша, все ли в порядке. Но благодаря тому, что медицина продвинулась далеко вперед, стало возможным прослушивать сердечные ритмы плода гораздо раньше, практически сразу после закладки и начала работы крохотного сердечка. Это позволило замечать некоторые патологии на ранних сроках и успокаивать будущих мам, если все в порядке.
Для беременных это оказывается очень важно психологически, особенно на ранних сроках, когда еще нет большого живота, ощущения движений и толчков. Закладка и формирование сердца у плода начинается на четвертой недели беременности. Но пока оно еще не сокращается, похоже оно в это время на полую трубку. А уже через неделю сердце начинает биться. Но даже на этом сроке не всегда можно его прослушать, ведь звук от него настолько тихий, что уловить его сложно даже специальными приборами. А вот на шестой неделе, как правило, сердечные сокращения прослушиваются уже хорошо с помощью ультразвукового трансвагинального датчика.
Трансабдоминальное исследование в данном случае будет эффективно с семи недель. Но даже если в эти сроки сердцебиение не прослушивается – это повод делать поспешные выводы. В таком случае назначаю повторное УЗИ примерно через пять дней. Возможно, реальный срок беременности меньше диагностированного, да и скорость развития у всех разная. Ультразвуковое исследование во втором и третьем семестре проводят трансабдоминальным способом. В этих сроках врач может определить уже не только частоту пульса, но и расположение сердца, увидеть верность его строение. С помощью такого метода патологии в развитии сердечно-сосудистой системы определяются с точностью до 75%.
Кардиотокография (КТГ) – еще один метод исследования работы сердца. Проводится начиная с 28 недели беременности. Основная задача проведения КТГ: узнать, как изменяется пульс плода в зависимости от сокращения матки. КТГ в обязательном порядке проводится всем беременным. Если же есть какие-либо отклонения, то этот метод исследования могут назначить на регулярной основе вплоть до дня родов. При этом цикличность будет около двух недель. Показаниями к повторному
КТГ может послужить поздний гестоз, много- и маловодие, инфекционные или хронические заболевания беременной, возможная задержка развития плода, преждевременное старение плаценты и т.д. Исследование проводиться лежа на боку либо сидя, длительность составляет около 45 минут. К животу беременной крепятся специальные датчики, которые определяют частоту сердцебиения плода. Женщина также принимает участие в исследовании, наблюдая и фиксируя количество шевелений.
Эхокардиография. Этот ультразвуковой метод позволяет определить особенности строения сердца, его кровоток. Максимально информативен в сроке 18–28 недель. Эхокардиография назначается не всем. Ее проводят чаще при подозрении на какие-либо пороки развития сердца. Но могут рекомендовать ее и беременным старше 38 лет, когда риски для плода возрастают. Также показаниями к проведению эхокардиографии может стать сахарный диабет, инфекционное заболевание, отягощенная наследственность по сердечным порокам.
Обычное прослушивание, о котором говорилось в самом начале, также имеет право на существование и используется по сей день. Начиная с шестого месяца, при каждом посещении гинеколога врач прослушивает сердцебиение стетоскопом. Особую роль такой метод исследования играет при ведении родов. Благодаря статоскопу можно быстро оценить реакцию малыша на схватки.

Нормальная частота сердечных сокращений
Частота сердцебиения плода очень важный показатель физического состояния, здоровья. Всем известно, что пульс взрослого человека в среднем должен быть 6 –80 ударов минуту. У плода этот показатель существенно отличается, поэтому не следует пугаться больших показателей.
Нормальной частой в этом случае считается от 110 до 190 ударов в минуту. Но надо учитывать тот факт, что эти числа зависят от срока беременности. Например, на шестой неделе нормальным будет считаться пульс в пределах 110–130 ударов в минуту. Если срок беременности десять недель, то показатель частоты сердечных сокращений увеличится еще примерно на 60 ударов.
Ну а после одиннадцатой недели пульс плода немного стабилизируется, и нормальной будет считаться частота от 140 до 160 ударов в минуту вплоть до рождения младенца. Частые и достаточно резкие колебания связаны с активным развитием, формированием и совершенствованием всех органов и систем плода.
Источник: serdce5.ru
Как улучшить показатели ктг (37 неделя беременности)?




Каждая будущая мама, несомненно, считает денечки до появления на свет своего любимого малыша. Когда наступает третий триместр, маме назначают прохождение загадочного КТГ. КТГ – это кардиотокография, которая показывает сердцебиение плода, маточные сокращения и соответственно развитие ребенка.
Результаты КТГ показывают не только такие результаты как сердцебиение плода на 37 неделе, но и более узкие показатели. К ним относятся базальный ритм, вариабельность сердечного ритма, акцелерация, децелерация и маточная активность.
То есть КТГ показывает насколько хорошо или же плохо функционирует плод, его активность. Такая процедура является полностью безопасной для мамы и ребенка, и она достоверно показывает все показатели состояния плода. Назначают проходить его мамам уже с 26 недели и до самого крайнего срока. Конечно, проходить данную процедуру можно и намного раньше, но в таком случае можно получить неправильные и не качественные результаты, ведь на ранних сроках тяжелее зафиксировать сердцебиение, оно не такое выраженное.
Самые важные показатели имеет именно 37 неделя беременности. КТГ в таком случае может показать самые точные результаты и сказать о том, правильно ли развился плод и чего можно ожидать в будущем.
Такая процедура намного облегчила работу врачам, и теперь они быстро и точно могут определить состояние развитие плода. Намного раньше, чтобы определить сердцебиение ребенка врачам приходилось использовать стетоскопы, и полагаться только на свои знания, причем это было очень тяжело. На сегодня это достаточно простая процедура, которую должны проходить исключительно все беременные женщины, не менее, чем два раза за третий триместр, хотя можно ее проходить и каждую неделю.
Почему же так обязательно проходить данную процедуру? Именно по ее показателям акушер может наблюдать за развитием и состоянием плода.
Если выявляются признаки, указывающие на гипоксию то можно провести незамедлительное лечение, которое способно улучшить показатели КТГ. Именно по тем результатам, которые покажет процедура, врач будет судить о том, в какой степени тяжести находится развитие гипоксии у ребенка и принимает незамедлительные решения, вплоть до проведения экстренных родов.
Беременным женщина нужно знать, что данная процедура имеет два вида:
Первый вид. Наружная или же прямая. Она используется не только во время беременности, но и во время родов, в случае, если плодный пузырь находится в целом состоянии. В таком случае датчики прикрепляются на животик мамы в те области, где лучше всего будет приниматься сигнал.
Второй вид. Внутренняя или же прямая. Она проводится только при родах в том случае, когда целостность плодного пузыря уже была нарушена. В этом случае спиралевидный электрод вводят в матку женщины и прикрепляют к коже головы ребенка. Такой вид КТГ может быть немного болезненным и неприятным для будущей мамы.
Чтобы упростить полученные данные, то этим показателям врачи дают баллы, от нуля от двух. Затем все баллы складываются, и выставляется единая оценка развитию плода, от которой врач отталкивается и делает прогнозы или же ставит диагноз. Если врач поставил низкую оценку, то рекомендуется, особенно если это последние недели беременности проходить процедуру каждый день.
Как расшифровать поставленные оценки?
8-10 баллов – нормальное состояние плода, ребенок здоров и хорошо развивается.
6-7 баллов – наблюдается развитие гипоксии у ребенка, поэтому следует сделать одно или же несколько повторных обследований КТГ.
0-5 баллов – выраженная и серьезная гипоксия плода, следует незамедлительно ложиться на стационарное лечение или же решать проблему экстренными родами.
Также, не стоит забывать, что показатели могут менять и от состояния будущей мамы. Поэтому, перед тем, как отправляться на обследование КТГ нужно хорошо отдохнуть, плотно покушать, в таком случае у плода будет наблюдаться хорошая физическая активность. Также и следует знать, какие показатели КТГ на 37 неделе норма.
Базальный ритм (частота сокращений сердца или ЧСС) – в спокойном состоянии плода 110-160 ударов в минуту, при активности 130-190 ударов.
Вариабельность плода — средняя высота отклонения от предыдущего показателя не должна превышать 5-25 ударов в минуту.
Акцелерация – ускорение ЧСС не должно быть меньше, чем 2 раза за 10 минут обследования.
Децелерация – замедление ЧСС вообще не должно наблюдаться, или же очень короткое и незначительное.
Маточная активность или же токограмма – не должна превышать 15% от ЧСС за отрезок времени в 30 секунд.
Вот что показывает КТГ и это нормальные результаты. Также, если они отличаются всего на 5 или же 10 показателей, то это не страшно и тоже является допустимой нормой.
Если есть какие-то более серьезные отклонения в показателях, то врачи могут назначить сердечный препарат, называемый Курантил и повторно провести процедуру, после определенного курса приема лечения. Зачастую он быстро приводит показатели в норму и больше проблем не наблюдается.
Бывает и так, что допущена ошибка и поставлены неправильные результаты КТГ плода. Расшифровка зачастую это становится непреодолимой проблемой, даже для опытных врачей-диагностов, поэтому, если что-то не так, то лучше всего не впадать в панику, а провести повторное обследование, может даже и у другого врача.
Не стоит сразу переживать, если что-то не так с показателями. Излишняя тревога, волнение и нервные срывы не лучшим образом повлияют на будущие показатели, поэтому следует успокоиться, проконсультироваться с врачом и принимать какие-то меры.
Плохие показатели могут зависеть от всевозможных факторов, поэтому нужно полностью вести здоровый образ жизни, правильно питаться. Особенно хорошо влияют на развитие плода ежедневные небольшие пешие прогулки на свежем воздухе и, несомненно, хороший отдых.
Источник: www.pinetka.com
Учащенное сердцебиение плода — это уже гипоксия.
![]()
Комментарии
![]()
ты не переживай!просто врачи специально нагоняют,может это и не так много,но и не мало.лучше перестраховаться!я бы легла!
![]()
Ей хочется! Ей так спокойней! Стараются о нас избавиться. Грустно.
Пусть у тебя УЗИ покажет норму и не придется последние недельки проводить вне родных стен.
Меня на 35-ой неделе с первым с отеками в роддом запихали, полежала пару недель, вышла и снова туда. А там не санаторий :))
![]()
Во-во, и я про тоже. ладно бы показания были бы для госпитализации, а это ей послышалось, что сердце бьется чуть чуть чаще.
![]()
![]()
![]()
![]()
есть и домашние доплеры на авито за 2000
![]()
мне уже не актуально)

![]()
а мне вот не сказали плотное или нет, интерестно, как они его плотность определяют?
Да ну, вряд ли от твоих переворотов он запутался, они там сами просто любят с пуповиной играть и вот доигрываются.


![]()
Не, молочницы точно не было, она у меня перед беременностью была я ее вылечила и потом тьфу-тьфу. У меня бактериальный вагиноз, вроде бы внешне симптомов никаких нету, а вот мазки не очень хорошие.

нам вот тоже опять маловодие лечат, иаж по узи 88, а норма от 77 до 269, мне кажется хватит уже лечить. У врачей свои понятия о нормах и они очень не любят прзнавать что не правы. Я уже стараюсь во всем с ними соглашаться, а делать молча по-своему. Не расстраивайся, допплер сделаешь, видно будет.
![]()
Да я как-то успокоилась уже. почему-то уверена, что все хорошо.
Я тоже стараюсь соглашаться, но без причины идти в роддом и давать пичкать себя всякой фигней мне не хочется.

напиши потом результаты доплера
![]()
![]()
Ага. вот думаю как хорошо, что скоро рожу и больше их всех не увижу)))

Если ты в бесплатной государственной ЖК, то я слышала, что им выгодно как можно больше мамаш упрятать в роддом на сохранение. На каждую женщину, ложащуюся на сохранение, государство платит деньги роддому и той ЖК, что при нем находится, соответственно, увеличивается финансирование данной шарашкиной конторы!
А то, что в роддоме в паталогии можно всё что угодно схватить а потом ещё и от этого лечиться, это почему-то никого не волнует!
Не знаю, правда ли это всё, я слухам не особо доверяю. Но зная наше государство и наших людей, могу допустить, что так и есть. Ты сходи в платную клинику к врачу, узнай альтернативное мнение, а потом решение примешь. Лично я больше своей интуиции доверяю, но если вокруг все напрополую говорят, что ты неправа, даже с сильной интуицией и внутренним стержнем, женщине, тем более беременной, очень трудно оставаться спокойной и в равновесии!
Удачи вам и от всей души желаю принять правильное решение! Всё у вас будет хорошо!
Источник: www.babyblog.ru
Реально ли ощутить сердцебиение плода через живот
 Беременные женщины часто задаются таким вопросом: можно ли прочувствовать сердцебиение плода в животе, положив на него руку?
Беременные женщины часто задаются таким вопросом: можно ли прочувствовать сердцебиение плода в животе, положив на него руку?
Мнение врачей однозначно: сердцебиение в утробе матери нельзя ощутить рукой ни на каком сроке беременности, как бы мужчина или женщина не прикладывали руку, пытаясь что-то почувствовать, это будет неэффективным.
Если в животе у беременной ощущаются пульсации, это может указывать на высокое давление в сосудах, требующее консультации специалиста.
Когда слышно сердцебиение плода через живот и как его можно почувствовать?
 Пульс малыша показателен для определения состояния здоровья эмбриона. Акушер прослушивает ритм сердца плода, прикладывая к животику будущей матери не ухо, а специальную трубочку – стетоскоп.
Пульс малыша показателен для определения состояния здоровья эмбриона. Акушер прослушивает ритм сердца плода, прикладывая к животику будущей матери не ухо, а специальную трубочку – стетоскоп.
Этот метод применим начиная от восемнадцатой недели беременности.
На ранних сроках биение ребенка прослушивается на УЗИ. Это можно сделать уже на пятой неделе развития эмбриона.
 Частота пульсаций в норме должна быть:
Частота пульсаций в норме должна быть:
·до восьмой недели — от 125 до 135;
· до десятой – от 165 до 190;
· на одиннадцатой неделе и далее – от 150 до 165 толчков.
Как проводится прослушивание с помощью стетоскопа
Сердечный пульс соответствует постоянному развитию ВНС, отвечающей за весь гомеостаз. Начиная с двадцатой недели, акушер может услышать силу толчков через живот матери, используя стетоскоп, трубочку с воронкой на конце.
 Прослушивание ударов проводится через живот беременной, находящейся в горизонтальном положении. Акушеру необходимо приложить стетоскоп и прислушаться к ритму сердца. В норме прослушиваются ритмичные, четкие, двойные удары.
Прослушивание ударов проводится через живот беременной, находящейся в горизонтальном положении. Акушеру необходимо приложить стетоскоп и прислушаться к ритму сердца. В норме прослушиваются ритмичные, четкие, двойные удары.
Слышать толчки необходимо не только для определения физического состояния эмбриона, но и для того, чтобы установить, как он размещен в брюшной полости, поперечно, находится в тазовом предлежании, или головном.
После двадцать четвертой недели развития, пульсации можно услышать в разных местах матки.
Ребенка прослушивают и в процессе родов, через акушерский стетоскоп, каждые двадцать минут. Это необходимо для того, чтобы контролировать схватки и реакцию малыша на них.
Контроль на УЗИ
Датчиком трансвагинальным пульсации прослушиваются уже на шестой неделе развития.
Если используется трасабдоминальный датчик, то на седьмой. Когда биение отсутствует, то эмбрион замер, не развивается.
Женщине придется сделать выскабливание и пройти обследование на выявление причины проблемы.
Во втором и третьем триместре беременности специалист УЗИ может определить не только частоту ритма, но и, то, как размещено сердце ребенка. Его пульс на поздних сроках развития зависит от многих факторов:
·  заболевания матери;
заболевания матери;
· телесное состояние беременной;
· физическая активность будущей мамы.
Для выявления аномалий в развитии сердечно-сосудистой системы применяют четырехкамерный срез на УЗИ, позволяющий оценить размеры и строение желудочков и предсердий.
Четырехкамерный срез выявляет аномалии в структуре сердца в восьмидесяти процентах случаев.
Для прослушивания сердца ребенка используют кардиотокографию, по показаниям:
·  гестоз на поздних сроках;
гестоз на поздних сроках;
· замерший плод или задержка в его развитии;
· острое состояние беременной;
· хронические болезни матери;
При проведении КТГ женщина должна лежать на спине или на боку, при невозможности лежать на спине, беременная находится в положении сидя, датчик крепят на живот.
Обследование занимает час времени, далее выдается заключение о пульсациях ребенка и сокращениях матки.
 Данные обрабатываемые на КТГ:
Данные обрабатываемые на КТГ:
· редкие или частые толчки.
Эхокардиография для прослушивания биения сердца плода используется только по показаниям. Наиболее значительный период от восемнадцатой недели беременности.
 Показаниями для назначения ЭХО считаются: подозрение на врожденный порок; инфекционные и вирусные болезни у будущей матери; поздняя беременность; задержка развития плода.
Показаниями для назначения ЭХО считаются: подозрение на врожденный порок; инфекционные и вирусные болезни у будущей матери; поздняя беременность; задержка развития плода.
При проведении эхокардиографии применяют режим Допплера, одномерное и двухмерное УЗИ, что позволяет дополнительно анализировать строение сосудов и характер кровотока.
Ультразвуковой детектор для прослушивания толчков плода совершенно безопасен и удобен тем, что его можно использовать в домашних условиях.
Ультразвуковой детектор применяют в условиях домашнего проживания по назначению лечащего врача. Время манипуляции — десять минут.
Норма и патология
При прослушивании биения сердца ребенка в утробе может диагностироваться тахикардия. Это состояние, характеризующееся пульсациями от двухсот ударов в минуту.
Сильное сердцебиение — признак кислородной недостаточности плода. Кроме этого, существуют причины, влияющие на учащение пульсаций малыша:
·  беременная долго находится на открытом солнце или в непроветриваемом помещении;
беременная долго находится на открытом солнце или в непроветриваемом помещении;
· анемия у будущей мамы;
· стрессовое состояние женщины.
Гипоксию вызывают такие причины:
· патологии плаценты или пуповины;
· недоразвитие внутренних органов.
Кислородная недостаточность требует адекватного курса лечения основной проблемы.
В некоторых случаях сердечный ритм приглушен.
Слабое биение пульса — сигнал угрожающего состояния, возможного прерывания беременности. На поздних сроках является показанием к немедленному родоразрешению, так как свидетельствует о кислородном голодании, опасном для жизни.
Если толчки эмбриона не прослушиваются при его развитии более пяти миллиметров, такое состояние диагностируют, как замершую беременность.
Начало беременности может осложнить такое состояние, как энемброния, то есть сохранное яйцо плода с отсутствием в нем содержимого, самого эмбриона.
 Для уточнения диагноза беременная приходит на УЗИ еще раз через неделю, если ребенок погиб, женщине придется пройти через медицинскую манипуляцию, называемую аборт или выскабливание. Беременность может оказаться и ложной, когда зародыш не заложился, развилась лишь плацента. Тянуть с такой проблемой опасно, она может привести к тяжелым осложнениям и бесплодию в будущем.
Для уточнения диагноза беременная приходит на УЗИ еще раз через неделю, если ребенок погиб, женщине придется пройти через медицинскую манипуляцию, называемую аборт или выскабливание. Беременность может оказаться и ложной, когда зародыш не заложился, развилась лишь плацента. Тянуть с такой проблемой опасно, она может привести к тяжелым осложнениям и бесплодию в будущем.
Сердцебиение ребенка может не чувствоваться на сроке в двадцать восемь недель, акушеры обозначают это, как гибель эмбриона, женщине рекомендуют сделать аборт или искусственные роды.
Определяется ли пол будущего малыша по толчкам
 Возможно — ли узнать пол эмбриона по его биению? Существуют различные народные методики, но ни одна из них не подтверждается наукой.
Возможно — ли узнать пол эмбриона по его биению? Существуют различные народные методики, но ни одна из них не подтверждается наукой.
Способ первый.
Прослушав биение, определяем характер толчков. Мужской пол подтверждает четкий ритм, женский – хаотичный и не совпадающий с сердцебиением женщины.
Способ второй
Определяем место, где лучше всего прослушивается биение, если слева, то родиться девочка, если прослушивается справа, то мальчик.
Способ третий
 Считаем количество ударов, у девочек оно должно быть более 150, у мальчиков около 120.
Считаем количество ударов, у девочек оно должно быть более 150, у мальчиков около 120.
Все три метода очень спорные, врачи утверждают, что ритм, частота ударов и их количество зависят от состояния здоровья женщины и ребенка, а не от пола малыша.
Стопроцентно узнать, кто родится мальчик или девочка, можно только сдав для анализа кусочек плацентарной ткани или амниотическую жидкость. Такой анализ проводится лишь по показаниям.

Источник: vseoserdce.ru
Сердцебиение плода: норма по неделям, методы контроля. Когда начинает биться сердце у плода
Для любой женщины, находящейся в положении, нет ничего милее, чем услышать сердцебиение плода. Да и что может быть лучше, чем звук, символизирующий зарождение в женском организме новой жизни?! Но вот, что интересно, на каком именно сроке можно ощутить эту дивную музыку маленького сердца? Попробуем в этом разобраться. Что характерно, по частоте сердечных сокращений (ЧСС) можно определить пол еще не родившегося ребенка. Но не будем забегать вперед, рассмотрим все по-порядку.
Первые заветные звуки
Ко 2 или 3 неделе развития плода в утробе матери у него начинает формироваться сердце. Но пока что оно представляет собой простую трубку. По этой причине будущая мама может даже не знать, что она уже носит под сердцем новую жизнь, которая находится на начальной стадии развития.

Спустя еще две недели трубка приобретает S-образную форму, из-за этого данный этап в развитии детского сердца именуется как сигмовидный. Еще через 4-5 недель внутри органа формируется перегородка, в результате чего образуются три камеры. У кого-то сразу может возникнуть вопрос: «А когда начинает биться сердце у плода?». Вот как раз, начиная с этого момента, маленькое сердечко начинает делать свои первые сокращения.
В течение первого триместра по сердцебиению оценивают общее состояние плода. Во время выслушивания определяются три главные характеристики:
Только услышать эти звуки можно лишь при помощи трансабдоминального метода посредством специальных датчиков. Но если особых показаний к этому нет, то лучше отказаться от данной манипуляции. А к концу 5 месяца беременности сердцебиение ребенка можно услышать через обычный медицинский стетоскоп.
Необходимость в прослушивании
Сердце ребенка прослушивается не просто так, и на это есть веские основания. И прежде всего это касается установления факта беременности. Как только у женщины наблюдается задержка менструального цикла, первым делом она задумывается над тем, что необходимо сделать соответствующий тест. И при положительном его результате многие дамы отправляются в больницу с целью выполнения своего первого УЗИ.
Когда начинает биться сердце у плода, мы уже выяснили, теперь стоит понять, для чего именно нужно прослушивать его. Но не всегда удается обнаружить сердцебиение, что еще не является патологией. Оно обязательно даст о себе знать, но немного позднее. Тревожиться стоит в тех случаях, когда в ходе повторного исследования по-прежнему ничего не слышно. Это может свидетельствовать о том, что плодное яйцо деформировано, что не есть хорошо. Зачастую в этом случае диагностируется замершая беременность, при которой следует делать аборт в связи с медицинскими показаниями.
Помимо этого, сердцебиение позволяет оценить, в каком состоянии находится плод в утробе матери. При этом орган способен чувствовать все то, что происходит в его окружении. Когда будущая мама переживает стресс, у нее есть какой-либо недуг или же она подвергает себя чрезмерным физическим нагрузкам, насыщаемость кислородом плода падает. В результате это отражается в виде отклонений от нормы сердцебиения плода. Но, как правило, такие изменения носят временный характер, и учащенная работа маленького сердечка обычно обусловлена нарушением кровоснабжения плода, что именуется как фетоплацентарная недостаточность. Зачастую такое состояние переходит в хроническую форму, а поэтому к компенсаторным изменениям не приводит.
Помимо этого, сердцебиение позволяет оценить состояние ребенка перед родами. Во время этого процесса он сам и его сердце подвергаются воздействию колоссальных нагрузок: сдавливание, малое количество кислорода. На физиологическом уровне сердечно-сосудистая система ребенка уже подготовилась, приобретя стрессоустойчивость на период всего срока беременности.
Однако иногда пуповина может быть пережата, или же в случае отслойки плаценты возникает серьезная опасность. Также могут быть и другие не менее угрожающие состояния. По этой причине акушеры неусыпно следят за сердцебиением ребенка после каждой схватки.
Способы прослушивания сердца
Прежде чем мы коснемся нормы сердцебиения плода, рассмотрим, как именно можно это прослушать. Обычно для этого используются различные приборы. Причем в зависимости от срока беременности используется та или иная методика диагностики:
- УЗИ.
- Эхокардиография (ЭКГ).
- Аускультация.
- Кардиотокография (КТГ).
Ультразвуковое исследование – это самый первый способ, который используется для оценки состояния плода. Причем, начиная с первого месяца беременности. На более ранних сроках проводится трансвагинальное (влагалищное) исследование, а в более поздний период используется трансабдоминальный метод (через живот).
Такой метод позволяет выявить разного рода патологии, причем на раннем сроке беременности. За все время вынашивания ребенка женщине необходимо пройти исследование не менее трех раз.

Уже в первое посещение можно обнаружить первое сердцебиение плода. В ходе второго посещения можно просмотреть его камеры, что позволит выявить наличие пороков либо прочих отклонений. Если у врача закрадываются некоторые подозрения, то он назначает дополнительное исследование, в ходе которого будут «видны» все 4 камеры. В результате этого врачами выявляется до 75 % вероятных патологических состояний детского сердца.
В период 2 и 3 триместров при помощи УЗИ определяется объем органа и его положение. При нормальных условиях сердце располагается в районе трети объема грудной клетки.
Эхокардиография, или ЭКГ
Как правило, данное исследование назначается беременным женщинам в том случае, когда в ходе проведения УЗИ было выявлено несколько нарушений:
- задержка развития плода в утробе матери;
- отклонения в работе сердца;
- патологическое состояние плода;
- аномалии в строении сердца.
ЭКГ позволяет оценить не только сердцебиение плода, но и строение главного органа кровеносной системы, причем в деталях: все ли функции он выполняет, и есть ли нарушения кровотока во всех его камерах. Для этого используется одно- и двухмерное изображение, допплерометрия. Для получения достоверного результата проводить такое исследование лучше с 18 по 28 неделю согласно акушерскому сроку беременности.
Помимо этого, женщине могут назначить ЭКГ по достижении нею 38-летнего возраста, при наличии какого-либо эндокринного заболевания (сахарный диабет), сердечно-сосудистого поражения (ВПС или врожденный порок сердца). Кроме того, если будущая мама в период беременности перенесла заболевание инфекционного характера, либо родила детей с ВПС, гинеколог также может назначить ей эхокардиографию.
Аускультация
Данная методика применима с наступлением 5 месяца беременности. Ее суть заключается в прослушивании сердечных ритмов при помощи стетоскопа через поверхность живота. Процедура проводится не только при каждом посещении женщиной гинеколога. Непосредственно при родах через каждые 20 минут акушером ведется прослушивание сердцебиения плода с целью оценки состояния ребенка.
Помимо этого, врач может определить его положение в утробе матери:
- Головное предлежание – в этом случае сердцебиение можно прослушать ниже района пупка.
- На поперечное положение плода указывает прослушивание сердечных ритмов на уровне пупка.
- Тазовое предлежание выявляется при прослушивании ударов сердца выше пупка.
Помимо этого, в ходе проведения аускультации можно определить ритмичность и характер сердцебиения. Что в свою очередь подразумевает возможность выявления не только гипоксии, но и патологии в развитии.
В то же время такая процедура в некоторых случаях может стать неэффективной:
- При расположении плаценты на передней стенке матки.
- При большом количестве околоплодной жидкости или, наоборот, маловодии.
- Многоплодная беременность.
- Женщина страдает ожирением.
Но несмотря на это, аускультация считается довольно надежным и простым в использовании методом по измерению сердцебиения плода.
Кардиотокография, или КТГ
Данная методика основывается на регистрации и сборе анализов работы сердечной мышцы при разных условиях, в движении или без, в ходе маточных сокращений, на фоне воздействия разного рода раздражителей. При наличии кислородной недостаточности метод способен обнаружить такое состояние без проблем.
Опасность гипоксии, что является кислородной недостаточностью, заключается в снижении адаптивных возможностей совсем еще юного организма, что зачастую оборачивается замедлением его развития и роста. В результате чего высок риск возникновения различных патологий в процессе родов и после.
Посредством КТГ определяются два параметра частоты сердцебиения у плода:
- вариабельность сердечного ритма;
- базальный ритм.
Под термином «базальный ритм» понимается ЧСС во время движения ребенка и при его отсутствии. Нормальными показателями ЧСС являются 109-159 ударов за минуту в состоянии покоя и 190 при движении.
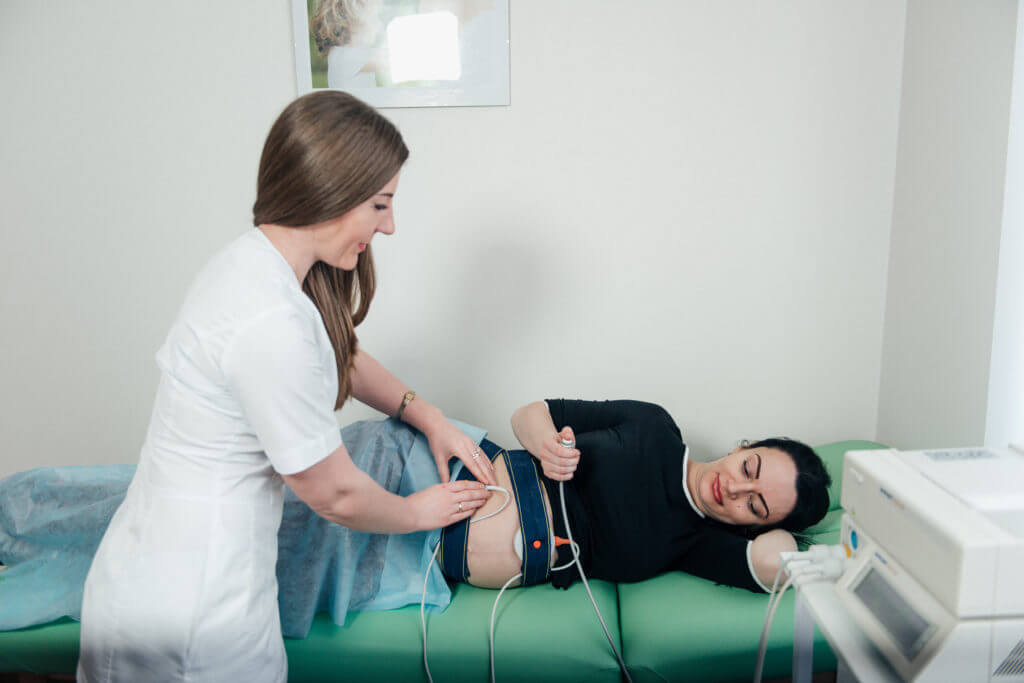
Что касается вариабельности ритма, то это разность ЧСС между состоянием покоя и при движении. При нормальном развитии параметр должен равняться от 5 до 25 сокращений, не меньше и не больше. Какие-либо отклонения от нормы считаются патологией. В то же время, опираясь лишь на эти значения, подобные выводы не стоит делать, так как необходимы дополнительные исследования.
Разновидности КТГ
При назначении кардиотокографии, она может вестись одним из двух способов:
- Наружное (непрямое) исследование.
- Внутреннее (прямое) исследование.
При непрямой диагностике исследуется сердцебиение плода и маточные сокращения посредством специальных датчиков, укладываемых на живот. Данный метод не имеет каких-либо противопоказаний и может быть использован не только в период беременности, но и при непосредственных родах.
Что касается прямой диагностики, то она применяется в самых редких случаях и только в ходе рождения ребенка. Исследование ведется при помощи нескольких устройств: ЭКГ-электрода, который крепится на голове ребенка, и датчика, вводимого внутрь матки.
Результат оценивается по особой бальной системе. 9-12 считается нормой. 6-8 баллов указывает на гипоксию слабой степени, в результате чего на следующие сутки женщине предстоит пройти повторное обследование. 5 – это уже ярко выраженное кислородное голодание, что представляет серьезную угрозу для малыша (или малышки). В этом случае рожать приходится только путем кесарева сечения.
Показатели нормы ЧСС по неделям
Что характерно, сердцебиение плода по неделям беременности неравномерное, и с каждым разом постепенно ускоряется. Первоначально работа сердца схожа с материнским ритмом. Но впоследствии ЧСС начинает увеличиваться, что обусловлено ускоренным формированием организма крохи. Самая большая частота мышечных сокращений приходится на 9-10 неделю беременности, но потом она падает.
К приходу 14-15 недели основные органы и их системы уже сформированы, в дальнейшем они лишь растут. К последнему сроку ЧСС может варьироваться от 130 до 160 ударов в минуту. Для большей наглядности ниже представлен рисунок, где отражены нормальные показатели сердцебиения плода по неделям.
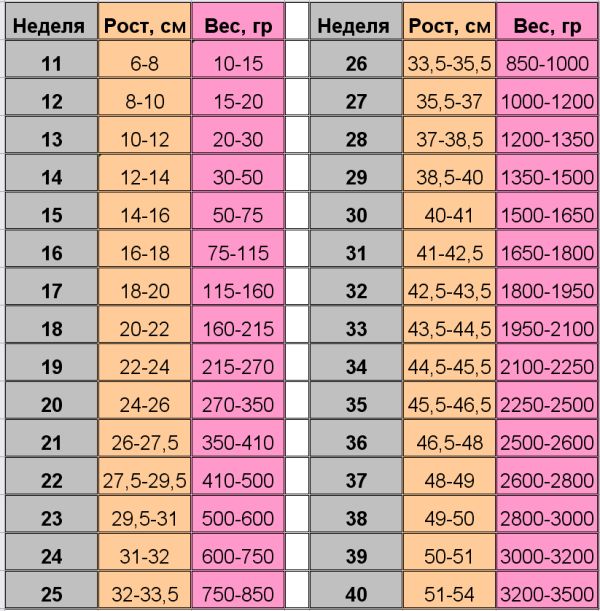
С наступлением 12 недели вынашивания ребенка по ЧСС можно определить его пол:
- Менее 140 ударов в минуту – родится мальчик.
- Более 140 ударов в минуту – появится девочка.
Таким образом, можно заметить, что у девочек сердечко работает куда интенсивнее, чем у мальчиков. При этом сердечный ритм тоже разный: опять-таки у мужской половины он размеренный, в то время как у женской — более хаотичен.
Возможные отклонения
С нормальными показателями работы детского сердца мы уже ознакомились из таблицы выше. Но в некоторых случаях могут быть серьезные отклонения. Так, изменения по части ЧСС могут свидетельствовать о таких состояниях:
- Тахикардия. Такое состояние может быть вызвано недостаточным кровообращением матки и плаценты, малым количеством гемоглобина в кровеносной системе матери, анемией плода, плацентарной недостаточностью, отслойкой плаценты. Также учащенное сердцебиение плода может наблюдаться вследствие патологического состояния сердца, высокой температуры будущей матери, воспалительного процесса плодных оболочек, приема препаратов вроде атропина или гинипрала, повышенного уровня внутричерепного давления ряда прочих факторов.
- Брадикардия. Развитию этого состояния способствует длительное положение будущей матери на спине. Это вызывает сдавливание нижней полой вены. но помимо этого могут быть и другие причины: лечение с использованием пропранололома, пороки сердца.
Все вышеперечисленное не стоит недооценивать в силу всей серьезности положения. При таких причинах женщина нуждается в надлежащем лечении, а в некоторых случаях нельзя обойтись без применения кесарева сечения.
В заключение
Напоследок остается пожелать каждой будущей маме следить за своим состоянием, в особенности в период беременности. Необходимо неукоснительно соблюдать все рекомендации врача, который ведет весь процесс. В частности это касается УЗИ и прочих необходимых и дополнительных процедур.

Не случайно, в ходе каждого планового проведения УЗИ врач прислушивается к сердцебиению ребенка. Его ЧСС, ритмичность и характер сердечных сокращений могут много о чем поведать специалисту. Иногда можно даже определить пол по сердцебиению плода. Игнорировать такие обследования явно не стоит, если женщина желает обнять своего полноценного и, самое главное, здорового ребенка!
Источник: fb.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.