Митральная регургитация 1 степени: причины и симптомы заболевания

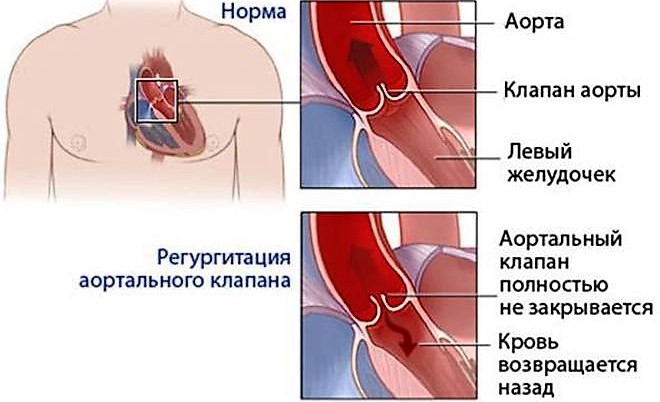
В результате пригибания створок клапана часть крови возвращается обратно в предсердие.
Такая патология митрального клапана называется регургитация митрального клапана.
Митральная регургитация 1 степени, что это такое? Сердце человека состоит из двух предсердий и двух желудочков. Между ними находится митральный клапан из двух створок.
В результате развития патологии клапана сердца, между его створками просвет становится слишком большим или маленьким.
Это приводит к тому, что часть крови возвращается обратно в предсердие. При развитии такого состояния ставится диагноз митральная регургитация 1 степени.

Результатом прогрессирования недуга является накапливание крови левом желудочке. Постепенное скапливание крови приводит к его существенному увеличению в размерах.
Кроме увеличения в размерах, увеличивается также и общая нагрузка на сердце. Одним из наиболее значимых признаков регургитация митрального клапана 1 степени считается левожелудочковая гипертрофия.
Митральная регургитация 1 степени имеет свойство проявляться как в хронической, так и в острой формах. Среди наиболее значимых факторов, которые могут спровоцировать заболевание, можно назвать следующие:
- эндокардит инфекционный;
- ревматизм;
- развитие физиологичеких патологий митрального клапана;
- врожденный порок сердца;
- острая форма инфаркта миокарда;
- травмирование грудной клетки;
- стенокардия;
- наличие у пациента хронических заболеваний сердца или легких.
Один или несколько провоцирующих факторов, приведенных выше, рано или поздно приводит к провисанию стенок митрального клапана.

- нарушение функционирования и анатомии сосочковых мышц;
- процесс поражения эндодермиса сердца разного рода инфекциями;
- увеличение объема левого сердечного желудочка;
- ишемия сердца;
- развитие ревматоидных процессов.

В этом случае могут попутно проявляться такие процессы:
- миокардит;
- образование достаточно толстого слоя белка на внутренней стенке оболочки сердца или его приклапанной области;
- трикуспидальные врожденные пороки сердца;
- тромбирование;
- мерцательная сердечная аритмия.

При развитии острой формы болезни, у пациентов можно попутно обнаружить отек легких, а также недостаточность желудочков сердца.
Постановка диагноза митральной регургитации 1 степени сопровождается довольно большим количеством сопутствующих недугов.
При несвоевременной постановке диагноза или в случае неправильно назначенного курса лечения, эти заболевания значительно усугубляют состояние больного.

В этом случае наблюдаются следующие изменения:
- 1 тон прослушивается достаточно сложно или совсем не слышен;
- стадия расслабления сердца (11 тон) отличается увеличением периода;
- 111 тон слышен очень сильно. Чем сильнее тон, тем меньше вероятность умеренной митральной регургитации;
- Стадия наполнения сердечных желудочков (1V тон) специалист может хорошо и четко услышать в статоскоп только в том случае, если соединительная ткань желудочков сердца подверглась разрывам. В этом случае увеличение желудочка в объеме еще не происходит.
Если больной лежит на левом боку аускультативно отчетливо слышен шум немного выше места расположения сердца, также можно говорить и развитии недуга. 
- Электрокардиограмма. При расшифровке результатов ЭКГ хорошо видно увеличение в объеме предсердий и желудочка сердца.
- Рентген. Этот метод является одним из самых простых. С его помощью можно определить лишь незначительную регургитацию.
- Эхокардиография. Использование этой методики дает возможность определить нарушение тока крови у пациента, установить точные факторы, которые спровоцировали заболевание сердца, а также измерить уровень давления артерий легких.
- Общий анализ крови и мочи.
- Ультразвуковое обследование. Его проводят посредством внедрения зонда через пищеварительную систему. Использование УЗИ сердца позволяет утверждать о том, что у больного развивается отек внутренней сердечной оболочки. Кроме этого, УЗИ точно покажет наличие или отсутствие у человека тромбов.

Недостаточно знать, что такое регургитация 1 степени. Необходимо владеть информацией о симптоматике и основных методах лечения недуга.
На сегодняшний день по данным статистики приблизительно у 75% жителей планеты диагностируются шумы в сердце или развитие разного рода патологий сердца и митрального клапана.
Если заболевание протекает в относительно легкой форме, специалистами не назначается интенсивное лечение. Рекомендуется следить за физическими нагрузками, соблюдать режим дня и диету. Такие люди в обязательном порядке должны проходить медицинское обследование каждые 1,5–2 года.

- Пенициллин. Данные лекарственные средства ускоряют процесс уничтожения инфекций в организме пациента, которые являются причиной развития патологии митрального клапана.
- Антикоагулянты. Назначение препаратов этой группы незаменимо в случае развития у больного процесса тромбирования, а также при наличии такого сопутствующего заболевания, как мерцательная аритмия.
Оперативный метод лечения используется только в крайних случаях.
Регургитация митрального клапана 1 степени – довольно распространенное заболевание. Успех его лечения полностью зависит от раннего диагностирования недуга, а также от образа жизни пациента. Будьте здоровы !
Источник: vseoserdce.ru
Что такое митральная регургитация 1 степени?
Митральная регургитация является прогибанием створок митрального клапана, находящегося между предсердием и желудочком. Он ответственный за кровоснабжение в желудочке в процессе сокращения предсердий. Когда митральный клапан открыт, предоставляется доступ жидкости. Когда она пройдет, его створки начнут закрываться, чтобы кровь в различных частях сердца не перемешивалась.
Клапан способствует блокировке регургитации крови, начинает предотвращение ее обратного тока. В этих целях необходимо перекрыть просвет между желудочком и предсердием, в целях смыкания створок клапана. Митральная недостаточность появляется при не полностью сомкнутых створках, тогда будет промежуток внутри отверстия, и станет возможен обратный кровоток.
В большей части ситуаций подобный недуг не вызывает у больных симптоматику довольно продолжительный период времени, но фактически всегда ведет к острой сердечной недостаточности.
По протеканию заболевание может быть острым и хроническим; по этиологии – ишемическим и неишемическим.
Основные факторы возникновения острой формы заболевания являются:
- разрыв сухожильной хорды либо сосочковой мышцы;
- отрыв створки митрального клапана;
- острая форма инфекционного эндокардита;
- инфаркт миокарда;
- тупые травмы сердца.
К разнообразным причинам хронической формы недуга относят:
- воспаления;
- дегенеративные процессы;
- инфекция;
- структурные процессы;
- генетические аномалии.
Различается органическая и функциональная митральная недостаточность. Первая может развиваться в процессе структурных изменений самого клапана или удерживающих его сухожильных нитей. Вторая считается результатом расширенной полости левого желудочка в период его гемодинамической перегрузки, которая обусловлена болезнями сердечной мышцы.
Учитывая выраженность, выделяются 4 степени заболевания: с несущественной митральной регургитацией, умеренной, выраженной и тяжелой.
В клиническом протекании выделяются 3 степени:
- 1 (компенсированная) – несущественная незначительная митральная регургитация; она достигает 20-25% от систолического объема крови. Недостаточность может быть компенсирована гиперфункцией левых частей сердца. Кровоток небольшой (примерно 25%) и можно наблюдать только у клапана.
Состояние больного в норме, симптоматика и претензии могут отсутствовать. Электрокардиограмма не покажет каких-либо изменений, в процессе диагностики выявляются шумы при систоле и несколько расширенные в левую сторону пределы сердца. - 2 (субкомпенсированная) – регургитация достигает 25-50% от систолического объема крови. Может застаиваться кровь в легких и медленно нарастать бивентрикулярная перегрузка. Во время 2 стадии обратный кровоток может достигнуть середины предсердия, заброс крови превышает 25 — 50%. Предсердие не способно выталкивать кровь без повышения АД. Может развиться гипертензия легких.
В данный момент может появиться одышка, тахикардия при нагрузках и в состоянии покоя, кашель. На электрокардиограмме не заметны изменения в предсердии, в момент диагностики обнаруживаются систолические шумы и увеличение пределов сердца. - 3 (декомпенсированная) – сильно выраженная недостаточность. Кровь возвращается в левое предсердие в систолу и достигает 50-90% от всего объема. Может развиться тотальная недостаточность сердца. В период 3 степени кровь может доходить до задней стенки предсердия и достигает до 90% объема.
Может наблюдаться увеличение левого предсердия, которое не способно вытолкнуть весь объем крови. Возникает отечность, увеличиваются размеры печени, увеличивается давление в венах. Электрокардиограмма свидетельствует о присутствии изменений в левом желудочке и митральном зубце.
- Регургитация в створках митрального клапана может наблюдаться из-за того, что те не полностью смыкаются в момент систолы и появляется регургитационная волна из левого желудочка в левое предсердие.
- Когда обратный кровоток несущественен, митральная недостаточность может компенсироваться повышением работы сердца с появлением адаптационной дилатации и повышенной функции левого желудочка и левого предсердия изотонического типа. Подобный механизм способен продолжительное время удерживать увеличение давления в малом кругу кровообращения.
- Подобная степень недуга считается нормальной. Встречается как в молодом, так и в пожилом возрасте.
- Диагноз не представляется возможным поставить, используя измерение шума на ЭКГ, потому в целях диагностики применяют проламбирование митрального клапана, определяемый выслушиванием шумов сердца, таким образом, врачи пробуют определить систоликлические щелчки.
- Самый популярный способ выявления этой стадии считается ЭКГ-исследование, так как он выявляет уровень вытекающей регургитации и проламбирования створок.
- Когда будут завершены все нужные исследования и правильно будет поставлен диагноз, то больной должен пройти осмотр у специалиста, в целях полного исключения вероятности появления недуга и неблагоприятных последствий, затем, митрального клапана. Когда диагноз установлен, больной должен обследоваться 3-5 раз в год.
Митральная регургитация может быть ярко выражена в момент недостаточности клапана либо когда обнаружен пролапс митрального клапана. Во время сокращений мышцы левого желудочка некоторое количество крови может вернуться в левое предсердие через не полностью закрытый митральный клапан. В это же время левое предсердие наполняет кровь, которая притекает из легких.
Излишек крови в момент сокращения предсердий попадает в левый желудочек, вынужденный с удвоенной силой качать больший объем крови в аорту, из-за чего он может стать толще, а после расширится.
Определенный период времени дисфункция митрального клапана может остаться незамеченной для пациента, так как сердце по мере возможностей, возмещает ток крови благодаря расширению и изменению собственных полостей.
На данной стадии недуга лабораторные симптомы могут отсутствовать годами, а во время существенного объема возврата крови в предсердие, оно может стать шире, вены легких могут наполниться избытком крови и проявятся симптомы гипертензии легких.
К причинам данного заболевания, которое является по частоте 2 приобретенным сердечным пороком после изменений клапана аорты, относят:
- Ревматизм;
- Пролапс;
- Атеросклероз, отложение солей кальция;
- Определенные заболевания соединительной ткани, аутоиммунные процессы, обменные сбои;
- Ишемия.
Во время данной болезни единственный признак, зачастую, шум возле сердца, который выявляется при помощи выслушивания, больной не жалуется, а какие-либо проявления сбоев кровообращения не наблюдаются. ЭКГ дает возможность выявить несущественное расхождение створок с наименьшими сбоями в токе крови.
- Осмотр и разговор с пациентом дают возможность определить симптоматику и выявить патологию. Необходимо узнать о предыдущих болезнях человека, его предрасположенность. Анализы способствуют обнаружению воспалений, содержания холестерина, сахара, белка в крови и прочие характеристики. Когда выявлены антитела возможно увидеть воспаление либо инфекцию в миокарде.
- Первоначальный диагноз может ставиться в клинических условиях и подтверждается ЭКГ. Допплеровская ЭКГ применяется в целях выявления потока регургитации и чтобы оценить степень ее выраженности. 2-мерная ЭКГ применяется, чтобы выявить причины данного недуга и обнаружить легочную артериальную гипертензию.
- Если есть подозрения на эндокардит либо клапанные тромбы при помощи чрезпищеводной эхокардиографии можно намного детальнее визуализировать митральный клапан и левое предсердие. Оно назначается в ситуациях, когда нужна пластика клапана, а не его замена, так как диагностика дает возможность утвердиться в отсутствии тяжелой формы фиброза и кальциноза.
- Сначала делается электрокардиограмма и рентген грудной клетки. Благодаря ЭКГ выявляется гипертрофия левого предсердия и расширение левого желудочка с ишемической болезнью сердца либо с ее отсутствием.
- Рентген грудной клетки демонстрирует потенциальную отечность в легких. Изменения тени сердца не обнаруживаются, когда отсутствуют хронические патологические процессы. Рентген грудной клетки при хронических формах показывает гипертрофию левого предсердия и левого желудочка. Вероятны полнокровие сосудов и отечность легких.
- До хирургического вмешательства осуществляется катетеризация сердца, для выявления ишемической болезни сердца. Выраженная предсердная систолическая волна выявляется в процессе обнаружения давления окклюзии легочной артерии, в период систолы желудочков. Систолы сердца — что это такое?
- Иногда применяют прочие способы, чтобы поставить диагноз, но данные считаются главными, и зачастую их вполне хватает.
ОТЗЫВ НАШЕЙ ЧИТАТЕЛЬНИЦЫ!
Недавно я прочитала статью, в которой рассказывается о Монастырском чае для лечения заболеваний сердца. При помощи данного чая можно НАВСЕГДА вылечить аритмию, сердечную недостаточность, атеросклероз, ишемическую болезнь сердца, инфаркт миокарда и многие другие заболевания сердца, и сосудов в домашних условиях. Я не привыкла доверять всякой информации, но решила проверить и заказала пакетик.
Изменения я заметила уже через неделю: постоянные боли и покалывания в сердце мучившие меня до этого — отступили, а через 2 недели пропали совсем. Попробуйте и вы, а если кому интересно, то ниже ссылка на статью. Читать далее »
Данное заболевание является следствием поражений самого клапана либо структур сердца. Бывает острым и хроническим и провоцируется различными трудностями и недугами.
Из-за поражений разных сердечных структур клапан слабее выполняет свою функцию. Страдают как створки, так и мышцы, которые обеспечивают их работу, либо сухожилия, которые управляют створками МК.
Митральной регургитации способствуют такие процессы:
- нарушения в работе либо поражение сосочковых мышц;
- эндокардит;
- поражения МК;
- внезапная гипертрофия левого желудочка;
- ишемия;
- воспалительные процессы ревматического характера.
Когда есть острая форма заболевания, требуется введение мочегонных средств и вазодилататоров. Какая-то специальная терапия при легких формах и начальных стадиях болезни не нужна.
В субкомпенсированной стадии назначают:
- ингибиторы ангиотензин-превращающего фермента,
- бета-адреноблокаторы,
- вазодилататоры,
- сердечные гликозиды,
- диуретики.
Когда развита фибрилляция предсердий, используют непрямые антикоагулянты.
Методика терапии регургитации выбирается, отталкиваясь от причины, которая ее вызвала, выраженностью, присутствием сердечной недостаточности и сопутствующих патологических процессов.
Вероятно хирургическое исправление сбоев в строении клапанов, лекарственное консервативное лечение, которое направлено на приведение в норму тока крови в органах, противодействие с аритмией и недостаточностью кровообращения.
Возможные осложнения, последствия, в чем опасность?
Неблагоприятные последствия при заболевании:
- аритмия – появляется из-за сбоев нормального движен
ия электрических импульсов в сердце;
- атриовентрикулярная блокада – ухудшается продвижение электрического импульса от предсердий к желудочкам;
- вторичный инфекционный эндокардит;
- сердечная недостаточность (понижение ЧСС с неполноценным кровоснабжением);
- гипертензия легких (повышается давление в сосудах легких из-за застаивания крови).
Пациенты, которые были прооперированы, рискуют получить такие последствия:
- тромбоэмболия артерий внутренних органов. Тромб появляется в месте операции. Самые небезопасные – ишемический инсульт (погибает часть мозга из-за прекращения снабжения его кровью) и мезентериальный тромбоз (погибает часть кишечника из-за прекращения снабжения его кровью);
- инфекционный эндокардит (воспаляется внутренняя сердечная оболочка);
- атриовентрикулярная блокада (замедляется и полностью прекращается продвижение электрического импульса от предсердий к желудочкам);
- паравальвулярные фистулы (прорезываются участки швов, которые удерживают искусственный клапан сердца, при возникновении кровотока сзади него);
- тромбоз протеза (формируются тромбы возле протеза клапана, которые нарушают надлежащий ток крови);
- разрушение биологического протеза с аналогичным хирургическим вмешательством;
- кальциноз биологического протеза (откладываются соли кальция в искусственном сердечном клапане, который создан из ткани животных).
Прогнозы при таком недуге варьируются от степени и формы главного недуга, который сформировал подобный сердечный порок, от выражения изъяна в клапане и от общего состояния миокарда.
Когда наблюдается умеренная стадия болезни нормальное состояние человека и работоспособность сохранится на протяжении нескольких лет.
Выраженная форма болезни, понижение силы миокарда достаточно скоро ведет к появлению сердечной недостаточности (развивается застаивание крови в результате снижения выброса сердца). Больше 5 лет живут 9 из 10 человек, больше 10 лет – 4 из 5 пациентов.
Рекомендации при заболевании, что нельзя делать?
- Первоначальные профилактические меры в период 1 степени недуга.
- Профилактика заболеваний, которые сопровождаются повреждением клапанного аппарата, то есть ревматизма (системный воспалительный недуг с сердечным повреждением), инфекционного эндокардита (болезнь внутренней сердечной оболочки) и пр.
Когда есть наличие болезни, которая сопровождается повреждением клапанного аппарата сердца, возникновение сердечного порока можно предупредить ранней эффективной терапией:
- Закалка организма.
- Терапия очагов постоянной инфекции:
- во время хронического тонзиллита – операция по удаление миндалин;
- в период кариеса (формируется под воздействием микрочастиц, разрушающих зубы) – пломбируются пустоты и т. д.
- Вторичные профилактические меры направлены на предупреждение развития повреждения клапанного аппарата и сбоев работы сердца.
- Консервативная терапия пациентов с данным заболеванием.
Используют медикаменты:
- средства с мочегонной функцией – способствуют выведению излишков жидкости;
- ингибиторы – используют в целях предупреждения недостаточности;
- нитраты – способствуют расширению сосудов, улучшению тока крови, понижению давления в системе сосудов легких;
- средства калия – повышают тонус миокарда;
- гликозиды (способствуют повышению ЧСС, уреживают их, используются во время мерцательной аритмии и при сердечной недостаточности).
- лечение антибиотиками;
- закалку;
- устранение очагов постоянной инфекции;
- постоянного наблюдения специалистами.
Источник: kardiohelp.com
Что такое и как протекает митральная регургитация 1 степени
Что такое митральная регургитация 1 степени необходимо знать каждому пациенту, который страдает от любого рода сердечных патологий. Рассматриваемая несостоятельность двустворчатого клапана, приводит к обратному течению крови из левого желудочка в предсердие (при сокращении). Регургитация — это патология, которая осложняет работу левой половины сердца. Зачастую недуг долго не дает о себе знать, но приводит к сильной недостаточности работы сердца.
В основе классификации патологии заложены разные критерии:
- 1. Состояние протекания: острое, хроническое;
- 2. Причина возникновения: ишемическая, неишемическая;
- 3. Сложность состояния: 1, 2, 3 степени патологии.
Предпосылки к появлению острой регургитации митрального клапана 1 степени:
- сильное повреждение сосковых мышц и их ишемия;
- разрыв сухожилий;
- спонтанный, травматический отрыв двустворчатого клапана;
- миокардит;
- отказ протезированного митрального клапана;
- эндокардит;
- острая ревматическая лихорадка;
- инфаркт миокарда;
- травматизм сердца.
Митральная хроническая регургитация возникает вследствие:
- воспаления;
- дегенерации;
- инфекций;
- миксомы;
- СКВ;
- акромегалии, кальциноза двустворчатого кольца;
- пролапса двустворчатого клапана;
- аномалий (врожденных либо приобретенных).
Чаще всего, причиной недуга выступает ишемическая болезнь сердца, постинфарктный кардиосклероз. У новорожденных деток специалисты выделяют следующие причины регургитации митрального клапана 2 степени:
- нарушение функций сосочковых мышц;
- фиброэластоз эндокарда;
- миокардит;
- миксоматозное поражение.
Симптомы развития острой двустворчатой патологии похожи на развитие сердечной недостаточности, либо кардиогенного шока. Часто при такой недостаточности может развиваться пульмональная регургитация 1 степени. Хроническая двустворчатая регургитация не сразу манифестирует.
Клиника постепенно нарастает на фоне расширения левого предсердия, повышения давления в легких. Основные признаки включают в себя: одышку, быстрое утомление, сердцебиение и перебои в его работе из-за мерцательной аритмии. Может возникать эндокардит, что проявляется резкой лихорадкой, ухудшением состояния, снижением веса, анорексией. Яркая клиническая картина свидетельствует об умеренной, либо тяжелой патологии.
Обследование пациента обязательно состоит из нескольких этапов:
- 1. Сбор жалоб пациента. Чаще всего, больных беспокоит постоянная легкая одышка, что усиливается при незначительной физической нагрузке. С течением болезни, она переходит в ортопноэ и в эпизоды ночной астмы. Очень часто пациенты жалуются на общее недомогание, быструю утомляемость, усиленное образование пота, ощущение частого сердцебиения;
- 2. Общее обследование, пальпация. Обращает на себя внимание значительная пульсация в проекции верхушки сердца. Усилено движение левой пригрудинной области. Левый желудочек значительно увеличен, расширен, его сокращения усилены, смещены. Митральная регургитация 3 степени характеризуется разлитым прекардиальным подъемом передней грудной клетки (увеличением сердца). Возможно развитие дрожание грудной стенки;
- 3. Аускультация. Первый тон значительно ослаблен либо отсутствует. Это бывает при ревматизме, когда створки клапана становятся ригидными (за счет сочетания митрального стеноза и недостаточности). Второй тон сердца раздвоен. Третий тон усиливается пропорционально митральной недостаточности. Его выслушивают на верхушке, он выражает степень дилатации левого желудочка. Четвертый тон возникает после разрыва хорд. Его называют «криком сердца о помощи».
Главный симптом недостаточности митрального клапана — голосистолический (пансистолический) шум на верхушке. Лучше всего он прослушивается, когда пациент находится на левом боку. Минимальная митральная регургитация проявляется высокочастотным систолическим шумом дующего характера. Прогрессирование патологии превращает его в низко- и среднечастотный.
Шум всегда издается из левой подмышечной впадины, интенсивность его при этом может меняться. Такой шум зачастую усиливается при рукопожатии, после приседаний (возрастает сопротивление сосудов на периферии, усиливается возвращение крови в левое предсердие). Шум значительно уменьшается во время пробы Вальсальвы, при стоянии больного.
Инструментальная диагностика проводится для подтверждения диагноза. Проводят допплеровскую эхокардиографию. С ее помощью выявляют поток регургитации, определяют сложность состояния больного. Двухмерный допплер используют для выяснения причины регургитации, оценки степени легочной артериальной гипертензии.
Источник: vashflebolog.com
Трикуспидальная регургитация 1 степени — что это такое и в чем заключается лечение?
Трикуспидальная регургитация — это одна из разновидностей пороков сердца, при которой происходит обратный заброс крови во время систолы из правого желудочка в полость правого предсердия. Причиной этому служит недостаточность трехстворчатого (трикуспидального) клапана, т. е. неполное смыкание его створок. Регургитация трикуспидального клапана бывает приобретенной или врожденной.
Слово «регургитация» произошло от латинского gurgitare — «наводнять» — и приставки re-, обозначающей обратное действие, т. е. оно предполагает обратное нормальному направлению течение. В данном случае — обратное течение крови.
Причины врожденной трикуспидальной регургитации
Наиболее частыми причинами этой врожденной патологии служат:
- недоразвитие створок клапана;
- аномальное развитие (количество) створок клапана;
- дисплазия соединительной ткани;
- синдром Элерса-Данлоса;
- синдром Марфана;
- аномалия Эбштейна.
Трикуспидальная регургитация у плода изолированно встречается очень редко, обычно она комбинируется с другими пороками сердца. Эта недостаточность клапана может входить в состав митрально-аортально-трикуспидального порока.
Причины приобретенной трикуспидальной регургитации
Регургитация трикуспидального клапана приобретенная встречается гораздо чаще, чем врожденная. Она бывает первичная и вторичная. К первичным причинам данной патологии можно отнести ревматизм, наркоманию, карциноидный синдром.
- Ревматизм — это самая частая причина данной патологии. В 20% случаев именно рецидивирующий ревматический эндокардит ведет к деформации (утолщению и укорачиванию) створок клапана, таким же образом изменяются и сухожильные нити. Очень часто к данной патологии присоединяется стеноз правого предсердно-желудочкового отверстия. Такое сочетание называется комбинированным трикуспидальным пороком.
- Разрыв папиллярных мышц также может привести к трикуспидальной регургитации. Подобные разрывы случаются при инфарктах миокарда либо могут иметь травматическое происхождение.
- Карциноидный синдром тоже может привести к этой патологии. Он возникает при некоторых видах онкологии, например, раке тонкого кишечника, яичников или легких.
- Прием тяжелых наркотиков очень часто приводит к инфекционному эндокардиту, а он, в свою очередь, может стать причиной трикуспидальной регургитации.
Причинами вторичной трикуспидальной недостаточности чаще всего служат следующие заболевания:
- дилатация фиброзного кольца, возникающая при дилатационной кардиомиопатии;
- высокая степень легочной гипертензии;
- слабость миокарда правого желудочка, которая встречается при так называемом легочном сердце;
- хроническая сердечная недостаточность;
- миокардит;
- миокардиодистрофия.
Врожденная трикуспидальная регургитация у детей грудного возраста в 25% случаев проявляется как наджелудочковая тахикардия или фибрилляция предсердий, позднее может выявиться тяжелая сердечная недостаточность.
У детей более старшего возраста даже при минимальных нагрузках появляется одышка и сильное сердцебиение. Ребенок может жаловаться на боли в сердце. Могут наблюдаться диспептические расстройства (тошнота, рвота, метеоризм) и боли или ощущение тяжести в области правого подреберья. Если происходит застой в большом круге кровообращения, то появляются периферические отеки, асцит, гидроторакс или гепатомегалия. Все это очень тяжелые состояния.
Если данная патология приобретена в более позднем возрасте, то на начальном этапе человек о ней может даже не подозревать. Незначительная трикуспидальная регургитация проявляется только у некоторых пациентов пульсацией шейных вен. Других симптомов пациент не отмечает. Регургитация трикуспидального клапана 1 степени может никак себя не проявлять. Обычно эта патология обнаруживается совершенно случайно при очередном медосмотре. Пациент проходит эхокардиографию, при которой у него обнаруживается трикуспидальная регургитация 1 степени. Что это такое — он узнает только после обследования. Таких больных обычно ставят на учет у кардиолога и наблюдают.
При более тяжелой недостаточности клапана наблюдается значительное набухание яремных вен. В этом случае, если справа к яремной вене приложить ладонь, то можно ощутить ее дрожание. В тяжелых случаях данная патология приводит к дисфункции правого желудочка, мерцательной аритмии или может спровоцировать сердечную недостаточность.
Диагноз «трикуспидальная регургитация 1 степени» или какой-то другой можно поставить только после тщательного обследования больного. Для этого необходимо пройти следующие процедуры:
- физикальный метод обследования, т. е. выслушивание при помощи стетоскопа тонов и шумов сердца;
- ЭхоКГ (эхокардиография) — это УЗИ сердца, которое выявляет функциональное и морфологическое состояние сердечной мышцы и клапанов;
- ЭКГ, при котором можно увидеть признаки увеличенного правого предсердия и желудочка сердца;
- рентген грудной клетки — при данном исследовании также обнаруживаются увеличенные размеры правого желудочка, можно увидеть признаки легочной гипертензии и деформацию митрального и аортального клапанов;
- производят биохимическое исследование крови;
- общий анализ крови;
- катетеризация сердца — эту новейшую инвазивную процедуру применяют как для диагностики сердечных патологий, так и для лечения.
Мы выяснили, что регургитация трикуспидального клапана по этиологии может быть врожденной и приобретенной, первичной (органической) или вторичной (функциональной). Органическая недостаточность выражается деформацией клапанного аппарата: утолщением и сморщиванием створок клапана или их обызвествлением. Функциональная недостаточность проявляется при дисфункции клапана, вызванной другими заболеваниями, и проявляется разрывом папиллярных мышц или сухожильных хорд, а также нарушением фиброзного кольца.
Различают 4 степени данного заболевания, которые характеризуются длиной заброса струи обратного тока крови в полость правого предсердия.
Трикуспидальная регургитация 1 степени — что это такое? В этом случае обратный заброс крови незначителен и едва определяется. При этом больной ни на что не жалуется. Клиническая картина отсутствует.
При диагнозе «трикуспидальная регургитация 2 степени» обратная струя заброса крови осуществляется в пределах 2 см от стенок клапана. Клиника при данной стадии болезни почти отсутствует, может быть слабо выражена пульсация яремных вен.
Регургитация трикуспидального клапана 3 степени определяется забросом обратного тока крови более 2 см от трехстворчатого клапана. Больные кроме пульсации шейных вен могут ощущать сердцебиение, слабость и быструю утомляемость, даже при малых физических нагрузках может наблюдаться незначительная одышка.
Заболевание 4 степени характеризуется выраженной струей заброса обратного тока крови на большом протяжении от клапана в полость правого предсердия. При тяжелом течении у больного могут наблюдаться симптомы выраженной сердечной недостаточности и легочной гипертензии (легочная и трикуспидальная регургитация). В данном случае к симптомам, перечисленным выше, присоединяются и другие. А именно: отеки нижних конечностей, ощущение пульсации слева в грудине, которая усиливается на вдохе, нарушение тонов сердца, холодные конечности, увеличение размеров печени, асцит (накопление жидкости в брюшной полости), боли в животе, а при ревматической природе данного заболевания может наблюдаться аортальный или митральный порок.
Методы лечения зависят от степени заболевания, а также от того, сопровождается оно другими пороками сердца и патологиями или нет. При диагнозе «регургитация трикуспидального клапана 1 степени» лечения, как правило, никакого не требуется. Такое состояние медики рассматривают как вариант нормы. В случае, если трикуспидальная регургитация 1 степени вызвана каким-то заболеванием, например, болезнью легких, ревматизмом или инфекционным эндокардитом, то следует проводить терапию заболевания-провокатора. Если избавиться от основного заболевания, прекратится и дальнейшая деформация трехстворчатого клапана. Итак, трикуспидальная регургитация 1 степени — что это такое и как ее лечить, теперь понятно. Рассмотрим следующую стадию данного заболевания.
Регургитация трикуспидального клапана 2 степени часто также не требует лечения. Если эта патология сопряжена с другими пороками или заболеваниями сердца, например, сердечной недостаточностью, то нужно проводить лечение консервативными методами. Для этого применяют мочегонные средства для снижения отечности и препараты, расслабляющие гладкую мускулатуру стенок кровеносных сосудов (вазодилататоры). Других мер трикуспидальная регургитация 2 степени не требует.
Лечение 3 и 4 степени также направлено на устранение заболевания, вызвавшего регургитацию. В случае если оно не приносит результатов, показано оперативное вмешательство. При этом предусмотрена пластика створок клапана, их аннулопластика (подшивание эластичного или жесткого кольца, также возможно ушивание клапанного кольца путем наложения швов) или протезирование.
При несостоятельности митрального клапана, когда его створки смыкаются недостаточно плотно, возникает обратный поток крови из левого желудочка в полость левого предсердия в период систолы. Такое состояние называется митральной регургитацией или пролапсом митрального клапана. Данная патология, как и трикуспидальная регургитация, может быть как врожденной, так и приобретенной. Причины и диагностика при диагнозе «митральная» и «трикуспидальная регургитация» также схожи. Степеней, определяющих тяжесть заболевания, всего 4, они зависят от количества обратного тока крови:
- 1 степень — митральная регургитация незначительна;
- 2 степень — митральная регургитация умеренна;
- 3 степень — митральная регургитация значительно выражена;
- 4 степень — митральная регургитация тяжелая, нередко имеет место осложненное течение.
Незначительная митральная, трикуспидальная регургитация 1 степени, не вызывающая объективных жалоб у больного, никакого лечения не требует. Терапевтическое лечение проводят при осложненном течении болезни, например, нарушениях ритма сердца или легочной гипертензии. Оперативное вмешательство показано при выраженной или тяжелой митральной недостаточности, в этих случаях делают пластику или протезирование клапана.
Сочетание митральной и трикуспидальной недостаточности
Нередко митральная и трикуспидальная регургитация диагностируются одновременно у одного больного. Врач-кардиолог после детального обследования и получения результатов анализов примет решение о тактике лечения такого больного. Если недостаточность клапанов выражена незначительно, возможно, никакого лечения не понадобится, но надо будет периодически наблюдаться у кардиолога и проходить необходимые обследования.
Если установлена причина, вызвавшая недостаточность клапанов, то будет назначено терапевтическое лечение, направленное на устранение заболевания-провокатора. В случае отсутствия положительной динамики показано лечение регургитации хирургическим путем. Обычно это бывает при выраженной и тяжелой степени заболевания.
Пациентам, которые прошли хирургическое лечение недостаточности клапанов, обычно назначается прием непрямых антикоагулянтов.
Вторичная регургитация считается прогностически наиболее неблагоприятной. Гибель больных в этом случае обычно происходит от инфаркта миокарда, нарастающей сердечной недостаточности, пневмонии или легочной эмболии.
По статистике после хирургического лечения недостаточности сердечных клапанов выживаемость пациентов до 5 лет и более составляет 65% после протезирования и 70% после аннулопластики.
Прогноз благоприятный при диагнозе «трикуспидальная регургитация 1 степени». Что это такое, больные обычно узнают только при профилактических осмотрах. При незначительной недостаточности сердечных клапанов прямой угрозы для жизни нет.
Профилактика митральной и трикуспидальной недостаточности заключается в предупреждении заболеваний, провоцирующих несостоятельность клапанов. А именно, лечение ревматизма и других заболеваний, вызывающих повреждение сердечных клапанов.
Источник: fb.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.



 ия электрических импульсов в сердце;
ия электрических импульсов в сердце;









