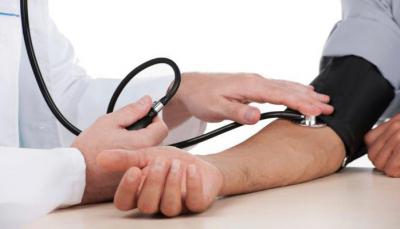
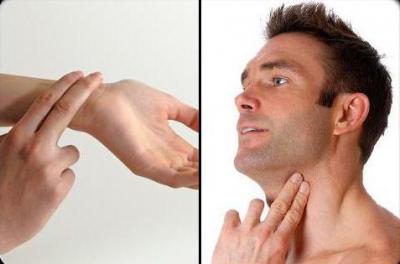
Учащенный пульс при беременности: норма и патология, симптомы и лечение
Из этой статьи вы узнаете: что такое высокий пульс при беременности, чем он опасен частый пульс, и как с ним справляться.
Автор статьи: Бургута Александра, врач акушер-гинеколог, высшее медицинское образование по специальности «Лечебное дело».
Будущие мамы составляют совершенно отдельную категорию пациенток. Пульс и скорость сокращений сердца у беременной женщины чаще, чем у этой же женщины вне периода беременности. В среднем, у беременных нормальным повышением пульса считается его учащение в пределах 15% от обычного пульса у женщин (то есть до 80–90 ударов в минуту). Частота пульса во время беременности в норме прогрессивно растет, достигая максимума в родах.
В среднем среди здоровых беременных женщин под высоким пульсом подразумевается частота 100 и более ударов в минуту.
Периодические подъемы пульса до 100 ударов в минуту не представляют опасности для матери и плода, но могут вызывать дискомфорт у пациентки. Как правило, такое легкое течение заболевания не требует серьезного лечения и полностью проходит после рождения малыша.
Постоянно же учащенный пульс при беременности, а также его скачки выше 110–120 ударов в минуту представляют опасность не только для сердца будущей матери, но и провоцируют аналогичное состояние у плода, что негативно сказывается на его росте и развитии.
Лечением аномально высокого пульса и других болезней сердца у будущих мам занимается терапевт женской консультации совместно с кардиологом. Все назначения этих врачей согласуются с акушером-гинекологом, наблюдающим данную беременную.
При адекватном контроле пульса и артериального давления шансы сохранить беременность и родить здорового ребенка стремятся к 100%.
Почему во время беременности у женщины пульс выше в норме
- Увеличение объема циркулирующей крови или ОЦК. Количество жидкой части крови у будущей мамы к родам увеличивается примерно в 1,5–2 раза. Таким образом, суммарная прибавка объема крови составляет приблизительно 2 литра. Этот «лишний» объем крови является резервом на случай послеродового кровотечения и обеспечивает адекватное кровоснабжение растущего плода. Само собой, сердце, чтобы справляться с возросшей нагрузкой, должно сильнее и чаще сокращаться.
Изменение строения сосудистой стенки и ее тонуса. На протяжении беременности плацентой и самим плодом в кровь матери выделяются особые вещества и гормоны, которые оказывают расслабляющее действие на сосудистую стенку. В результате сосуды становятся менее эластичными, меньше реагируют на сосудосуживающие вещества и нервные импульсы. Этот феномен также необходим для нормального питания плаценты и растущего плода на случай непредвиденного спазма сосудов – гипертонического криза или сильного стресса. Чем более расслаблена стенка сосудов, тем ниже артериальное давление. Такая гипотония характерна для беременных женщин, особенно в первом триместре. Чем ниже артериальное давление, тем быстрее бьется сердце и сильнее учащается пульс.
Все эти изменения нормальны, направлены на нормальное вынашивание плода и не должны никак беспокоить беременную женщину. Поэтому пульс до 100 ударов в минуту не считается патологией у будущих матерей при условии их нормального самочувствия.
Патологические причины высокого пульса у беременных женщин
Перечислим основные заболевания и состояния, провоцирующие учащенный пульс во время беременности:
- Стресс, нервное перенапряжение, плохой сон и недостаточное количество свежего воздуха – гипоксия.
- Избыточное употребление кофе, крепкого чая, энергетических напитков и курение стимулируют сердце, заставляя его работать на пределе своих возможностей.
- Пониженное артериальное давление – гипотония. Кроме физиологического снижения тонуса сосудов и понижения артериального давления, у будущих мам может наблюдаться выраженная гипотония, сопровождаемая учащением пульса, головокружением и потерями сознания. Такое неприятное состояние наблюдается на фоне токсикоза первого триместра, плохого питания, избыточного приема препаратов магния, спазмолитиков и прогестерона.
- Повышенное давление также может провоцировать усиление работы сердца и учащение пульса. Высокое давление у будущих мам – это очень серьезное состояние, поскольку может быть проявлением опасного состояния беременности – гестоза. Гестоз – это заболевание, возникающее только у беременных женщин, характеризующееся повышение артериального давления, отечностью и появлением белка в моче.
Симптомы патологического повышения пульса
Каждой будущей маме необходимо знать признаки, отличающие патологически повышенный пульс при беременности:
- Ощущение сердцебиения. В норме человек не ощущает работу своего сердца. При патологическом учащении его работы возникает ощущение, что «сердце выскакивает из груди».
- Пониженное давление (ниже 100/70 мм рт. ст.) или повышенное (выше 140/90 мм рт. ст.).
- Чувство страха и холодный липкий пот.
- Одышка – учащение дыхания, чувство нехватки воздуха.
- Боли в сердце и за грудиной.
- Нарушения в работе сердца плода – разнообразные нарушения ритма на КТГ (или кардиотокограмме – своеобразной электрокардиограмме еще неродившегося ребенка): тахикардия плода, симптомы кислородного голодания плода и нарушения маточно-плацентарных кровотоков по результатам УЗИ и допплерометрии.
При появлении любого их этим симптомов в сочетании с учащенным пульсом необходимо немедленно обратиться к терапевту женской консультации или непосредственно в профильную больницу, закрепленную за женской консультацией.
Лечение высокого пульса у беременных
Первым делом необходимо выяснить причины такого состояния у беременной женщины: исключить анемию, патологию щитовидной железы и сердца, вредные привычки, неправильный прием препаратов. При обнаружении подобных состояний необходимо заняться их ликвидацией.
При легком течении тахикардии, невысоких цифрах пульса и редких его приступах рекомендуют:
- Дыхательную гимнастику, занятия йогой, прогулки на свежем воздухе, плавание. Эти занятия нормализуют тонус сосудов и стабилизируют работу нервной системы.
- Массаж каротидных синусов при приступах сердцебиения и учащении пульса. Для этого нужно мягко растирать боковые поверхности шеи – там, где ощущается пульсация сонной артерии. Массаж делают с обеих сторон одновременно в течение 10–15 минут.
- Растительные препараты: экстракт валерианы, пустырника, мяты, мелиссы, боярышника, пассифлоры. Эти лекарственные растения можно применять как отдельно, так и в составе готовых комбинированных препаратов.
- Витаминные комплексы с обязательным содержанием калия, магния и витаминов группы В. Эти вещества оказывают защитное действие на сердечную мышцу и нормализуют работу нервной системы.
При тяжелых заболеваниях сердечно-сосудистой системы, нарушениях сердечного ритма и неэффективности перечисленных мероприятий будущую маму нужно госпитализировать в отделение кардиологии для тщательного обследования и подбора специализированного лечения. Существуют особые кардиологические препараты, разрешенные к приему у беременных женщин.
Очень важно выяснить причину нарушений пульса и назначить адекватную терапию, ведь сердце матери в прямом смысле бьется за двоих, обеспечивая кислородом и питательными веществами будущего ребенка.
Источник: okardio.com
Давление низкое, пульс высокий: что делать в домашних условиях? Что делать, если давление низкое, а пульс высокий при беременности?
Гипотонию, сопровождаемую аритмией, могут спровоцировать различные причины. Иногда такое состояние достаточно опасно и требует немедленного обращения к медикам. И даже если причины подобного явления менее серьезны, пациент нуждается в тщательном обследовании, на основании которого будет разработано лечение. Итак, рассмотрим, почему наблюдается давление низкое, пульс высокий? Что делать в такой ситуации?
Некоторые люди часто сталкиваются с тем, что у них давление низкое, пульс высокий. Что делать с этой патологией? Большинство пациентов даже не придают такому состоянию должного значения. Этот подход совершенно неправилен.
Сердце, функционирующее ритмично, прослужит длительный срок. Таким образом, продолжительность человеческой жизни полностью зависит от того, насколько спокойно работает этот важный орган. Ведь только при его нормальном функционировании обеспечивается экономичное протекание всех важных процессов.
Если сердце начинает сокращаться в усиленном режиме, то происходит нарушение снабжения всех органов кровью. В результате наступает кислородное голодание. Сильнее всего подобное состояние сказывается на головном мозге. Именно поэтому наблюдаются в результате сбоя работы сердца обмороки.
Кроме того, неритмичное функционирование приводит к различным хроническим патологиям. Сильнейшая пульсация в острой форме способна спровоцировать молниеносную смерть при инфаркте.
В большинстве случаев гипотонию, сопровождаемую учащенным пульсом, провоцирует вегетососудистая дистония.
Пациенты, страдающие от данного недуга, периодически сталкиваются с кризами, которые проявляются следующей симптоматикой:
- внезапное ощущение слабости;
- бледность кожных покровов и слизистых;
- головокружение;
- снижение давления и сильная тахикардия.
Если вы точно знаете, что ваше состояние спровоцировано таким недугом, как ВСД, то лечение заключается в соблюдении достаточно простых правил.
Запомните, если у вас наблюдается давление низкое, пульс высокий, что делать в домашних условиях:
- Самыми эффективными препаратами, способными нормализовать тахикардию, являются: настойки пустырника, валерианы, капли «Валокордин».
- Пользу принесет специальная дыхательная гимнастика.
Кроме того, важно пересмотреть свой образ жизни. Придерживайтесь следующих рекомендаций:
- Занимайтесь спортом.
- Обеспечьте себе здоровое питание.
- Ваш организм нуждается в полноценном отдыхе (ночной сон должен быть не меньше 8 часов).
- Воздержитесь от употребления алкоголя и забудьте о курении.
- Каждый день совершайте пешие прогулки.
В большинстве случаев таких правил вполне достаточно, чтобы нормализовать давление и устранить тахикардию.
Иногда достаточно серьезные причины лежат в основе того, что у пациента низкое давление, высокий пульс. Что делать в этом случае, должен знать каждый человек.
Неприятное состояние может спровоцировать тяжелое кровотечение, в результате которого наступает геморрагический шок.
Основными причинами подобного явления могут стать:
- Тяжелая инфекция, спровоцировавшая интоксикацию организма.
- Анафилактический шок. В результате аллергической реакции у пациента может начаться отек гортани, который приводит к удушению.
- Получение серьезной травмы. Человек испытывает невыносимую боль.
- Кардиогенный шок. Функционирование сердца прекращается, наблюдается поражение головного мозга. Может наступить смерть.
Если вы наблюдаете у пациента шоковое состояние, необходимо как можно скорее вызвать бригаду медиков. Помочь больному способен только квалифицированный врач. Пока прибудет бригада докторов, постарайтесь удобно уложить пациента и обеспечить ему приток свежего воздуха.
Женщины, готовящиеся стать матерью, часто сталкиваются с неприятным состоянием, когда давление низкое, пульс высокий. Что делать при беременности, сможет сказать только врач.
Чаще всего подобное явление связано с пониженным тонусом сосудов и увеличенным объемом крови в организме. Поскольку состояние спровоцировано физиологическим процессом, в большинстве случаев к медикаментозному лечению не прибегают. Однако женщина обязательно должна проконсультироваться по этому вопросу со своим гинекологом.
Как правило, терапия состоит из следующих рекомендаций:
- соблюдение режима дня;
- полноценный усиленный отдых;
- правильное питание;
- прогулки на свежем воздухе.
Источниками неприятного состояния могут стать лекарства. Чаще всего такую симптоматику провоцируют следующие медикаменты:
- Блокаторы кальциевых каналов.
- Препараты, назначаемые при гипертонии (в случае неправильно подобранной дозы либо передозировки).
- Мочегонные лекарства. В результате обильного выхода жидкости наблюдается снижение объема крови.
- Антидепрессивные медикаменты.
Все эти лекарства способны спровоцировать такую симптоматику, при которой давление низкое, пульс высокий. Что делать пациенту? Необходимо обратиться к доктору. Крайне важно сообщить врачу о применяемых препаратах. Ведь в таких ситуациях вы нуждаетесь в коррекции терапии либо дозы медикаментов.
Иногда неприятное состояние может быть спровоцировано:
- сильнейшим волнением, стрессом;
- чрезмерной физической нагрузкой (бегом, быстрым подъемом, поднятием тяжестей).
Кроме того, в основе патологической тахикардии может лежать реакция организма на следующее факторы:
- дыхательная недостаточность;
- анемия;
- интоксикация алкоголем;
- прием наркотических веществ;
- патологии сердца (эмболия, перикардит).
Итак, как быть, если в результате нагрузки или переживаний наблюдается давление низкое, пульс высокий? Что делать в домашних условиях?
Рекомендуется принять настойку пустырника либо валерианы и отдохнуть некоторое время. Лучше всего лечь на кровать и расслабиться.
Если же вы подозреваете более серьезные причины, то изначально необходимо отправиться к терапевту для выяснения диагноза.
Недостаточно знать, что делать, если давление низкое, а пульс высокий. Важно уметь определить это состояние. И если учащенное сердцебиение выявить несложно, то диагностировать без тонометра пониженное давление довольно затруднительно. Неприятное состояние помогут определить некоторые симптомы.
Зачастую у пациента наблюдается следующая клиника:
- Больной четко ощущает сердцебиение. Ему слышен каждый удар.
- В районе сердца возникает острая боль.
- Появляется сильное головокружение, иногда доходящее до полуобморочного состояния.
- Желудок напоминает твердый комок.
- Пациент испытывает сильнейшую тревогу, непонятные страхи.
Итак, если у пациента давление низкое, пульс высокий, что делать? В случае острого приступа вам необходимо прибегнуть к следующим мероприятиям:
- Изначально дайте пациенту настойку пустырника либо валерианы. Хороший результат обеспечат препараты «Валокордин», «Валидол».
- Покажите больному, как ему необходимо дышать. В данной ситуации рекомендуется глубоко вдохнуть, а затем задержать дыхание. Необходимо как можно дольше не выдыхать. Такая простая гимнастика позволит быстро нормализовать состояние пациента.
- Попросите человека сильно напрячь мышечные ткани пресса. Эта процедура также способствует восстановлению.
- Очень полезен при данном явлении отвар шиповника. Пользу принесет мед и черная смородина.
Теперь вы знаете, если наблюдается низкое давление и высокий пульс, что делать. Первая помощь значительно облегчит состояние пациента. Однако не забывайте, что такие мероприятия не являются лечением. Они способны помочь только на время.
Поэтому, если вы часто сталкиваетесь с неприятным состоянием, обязательно посетите врача. Как правило, вас обследует не только терапевт, но и кардиолог, и эндокринолог. А при необходимости направят к другим специалистам.
Источник: fb.ru
Низкое давление и тахикардия при беременности
Одной из патологий сердца является предсердная экстрасистолия. Она характеризуется развитием аритмии, в результате того, что очаг инфекции из синусно-предсердного узла перемещается непосредственно в предсердие. Этот процесс имеет временный характер и не является серьезным заболеванием. Но при этом, все же рекомендуется знать предсердная экстрасистолия что это такое за болезнь и какие симптомы для нее характерны?
Предсердная экстрасистолия встречается достаточно часто и представляет собой нарушения в ритме сердца, где помимо регулярных его сокращений наблюдаются внеочередные импульсы. В единичных случаях такая его работа не опасна для здоровья и не требует особого лечения. Достаточным будет отказ от вредных привычек, сбалансированное питание и умеренные физические нагрузки.
Особого внимания заслуживают частые случаи предсердной экстрасистолии, когда они негативно отражаются на движении крови по сосудам с последующим переходом в тахикардию. Возникают эти случаи в результате возбуждения и ускоренного сокращения кардиомиоцитов мышечной ткани предсердий.
Если наблюдается более трех экстрасистол, такая периодичность носит название групповой. При более частом повторении – это предсердные экстрасистолы. В норме их проявление за сутки не должно превышать 200, свыше уже является патологией.
В зависимости от того, когда и как часто наблюдаются нарушения сердечного ритма, различают следующие его классификации:
- Ритм, в зависимости от времени начала сбоев:
- Ранний;
- Средний;
- Поздний.
- В зависимости от частоты:
- Редкая (до 5 экстрасистол в минуту);
- Средняя (до 15 экстрасистол в минуту);
- Частая (свыше 15 экстрасистол в минуту).
- В зависимости плотности:
- Одиночная предсердная экстрасистолия (если возникает в одном из предсердии);
- Парная (нарушение ритма в двух предсердиях).
- По своей периодичности:
- Стихийные нарушения, без четкой ритмичности;
- Упорядоченные нарушения ритма, имеющие четкую последовательность.
- В зависимости от степени своего проявления:
- Скрытые нарушения ритма;
- Поддающиеся наблюдению и регистрации.
Такое нарушение ритма может иметь смешанный характер своего проявления, что затрудняет процесс его диагностики.
Причины развития предсердной экстрасистолии
Причины развития такой патологии весьма разнообразны и могут возникать на фоне других сердечно – сосудистых заболеваний, в результате длительного приема некоторых лекарственных препаратов, а также из-за нездорового образа жизни.
В медицине все причины развития предсердной экстрасистолии подразделяются на такие группы:
- Применение лекарственных препаратов: оральные контрацептивны комбинированного типа, психостимуляторы, наркотические вещества, циталопрам, пирацетам и прочие.
- Сердечные причины: ишемия, воспалительные процессы в перикарде и миокарде, пороки сердца, артериальная гипертензия и др.
- Несердечные причины: чрезмерное употребление алкоголя и кофеиносодержащих напитков, пониженный гемоглобин, курение, токсический зоб и др.
- Идиопатическая: частая предсердная экстрасистолия возникает по неустановленным причинам.
В молодом возрасте к факторам риска относится злоупотребление алкоголя, психостимуляторов и наркотических средств, что приводит к поражению трикуспидального клапана. Также причиной может послужить врожденный порок сердца.
В среднем возрасте стоит задуматься и снизить количество употребления напитков, содержащих кофеин, уменьшить объем выкуриваемых сигарет, а лучше и вовсе отказаться от этой привычки.
В пожилом возрасте в зону риска попадают люди, которые перенесли инфаркт или длительное время страдают на гипертонию.
Если сравнивать с экстрасистолами, которые возникают в желудочках, то предсердные гораздо менее опасны. Идиопатическая форма этого процесса может также возникать у абсолютно здоровых людей и не представлять для них опасности.
Предсердные экстрасистолии могут быть единичного типа, то есть вызывать кратковременные нарушения в сердечном ритме. Причиной этому явлению чаще всего служат:
- Сильная усталость;
- Нарушение сна;
- Злоупотребление кофе;
- Прием алкоголя;
- Лекарства, вызывающие учащенное сердцебиение;
- Низкое содержание магния и калия в организме.
Экстрасистолы далеко не всегда ощущаются людьми. Если они проявляются в ночное время, больной может проснуться от ощущения тревожности и беспричинного страха. При этом частота появления такого явления никак не сказывается на общем его состоянии. Если пациент ощущает учащенное сердцебиение, а также замирание сердца, то в данном случае потребуется тщательная диагностика для исключения мерцательной аритмии.
Регулярные нарушения в работе сердца приводят к нервному перевозбуждению. Поэтому большинство жалоб касается учащенного дыхания, легкого головокружения, «мурашек» перед глазами. При частом проявлении экстрасистол необходимо посещение кардиолога, а также измерение сердечной активности на сутки.
Выяснить, какому заболеванию присущи данные симптомы: стенокардии с проявлениями экстрасистолии или мерцательной аритмии, может лишь кардиолог. Поэтому медикаменты, направленные на нормализацию ритма, которые могли быть назначены самостоятельно или терапевтом, могут послужить причиной развития острой формы сердечной недостаточности. А такая патология приводит к самому опасному осложнению – клинической смерти.
Заподозрить, что это именно предсердная экстрасистолия можно по следующим симптомам:
- Повышенная выработка пота;
- Бледность кожных покровов;
- Ощущения беспричинного страха и тревоги;
- Слабость;
- Обморочные состояния;
- Стенокардия;
- Ощущения нехватки воздуха.
Такие симптомы характерны для поздней формы развития патологии. На начальных же этапах могут наблюдаться лишь усиленные толчки сердца после перенесенных физических нагрузок.
Для постановки точного диагноза при нарушениях работы сердца и выявления типа экстрасистолии, необходимо произвести следующие диагностические методы:
- Изучение жалоб;
- ЭКГ в покое и под нагрузкой;
- УЗИ сердца;
- Общий анализ крови;
- Анализ мочи;
- Мониторинг сердечного ритма по способу Холтера.
Обнаружить и изучить предсердные экстрасистолы можно простым и результативным методом: электрокардиограммой. Она является обязательной процедурой диагностики пациентов с аритмией и показывает разность потенциалов во время сердечных сокращений. С ее помощью происходит регистрация:
- Ритма и частоты сокращений;
- Характеристики ритма, отображенного на синусоидальном графике;
- Частотность и характер проявления экстрасистол.
Если аритмия не отображается при ЭКГ в состоянии покоя, то эта процедура проделывается под нагрузкой, после того как пациент выполнит определенные физические упражнения.
Дополнительно может потребоваться суточный мониторинг по Холтеру, который предполагает наблюдение за сердечным ритмом на протяжении 24 ч и запись данных в дневник. Анализы мочи и крови, а также проведение УЗИ необходимо для диагностики других сопутствующих заболеваний, которые могут сопровождать предсердную экстрасистолию.
По окончанию полной диагностики определяется характер и степень тяжести болезни и на основе полученных данных назначается эффективная терапия.
Лечение предсердной экстрасистолии заключается в устранении внесердечных болезней и факторов риска, которые послужили такому состоянию. В том числе может отменяться прием провоцирующих медикаментов, нормализация работы щитовидки, устранение анемии и многое другое. Отдельное место выделяется для проведения психотерапии и приема успокоительных препаратов.
Антиаритмические средства могут назначаться, если:
- Имеются пороки сердца;
- Перенесен инфаркт миокарда;
- Наблюдается более 700 нарушений сердечного ритма за сутки;
- Плохая переносимость экстрасистолии данного типа;
- Риск возникновения мерцательной аритмии.
С целью лечения врач обычно назначает бета-блокаторы. Прием бисопролола составляет 2,5 мг в сутки, а верапамила 120 мг в сутки. Быстрое купирование в условиях стационара возможно путем приема 300 мг кардорона. Эффективность лечения определяется по частоте возникновения экстрасистол и суточным мониторингом работы сердца.
Хирургическое вмешательство, которое подразумевает радиочастотную абляцию очагов, может быть рекомендовано молодым пациентам с монотопной формой патологии.
Прогноз болезни зависит от множества факторов, включая частоту проявления нарушений, степень тяжести патологии и выраженности симптомов. Если экстрасистолы не отображаются негативно на работе других систем и органов человека, а также не имеют ярко выраженных симптомов, то прогноз более чем благоприятный.
При наблюдении парных или частных нарушений возникает риск развития тахикардии, трепанации предсердий и прочих негативных нарушений гемодинамики. Такие осложнения могут иметь достаточно серьезные негативные последствия для человеческого организма.
Рекомендуется знать не только что это такое предсердная экстрасистолия, но и как снизить риск ее развития. С этими целями существует ряд несложных рекомендаций, которые выступают как профилактика патологии:
- Отказ от курения;
- Снижение количества потребляемых кофеиносодержащих напитков;
- Находясь в зоне риска, регулярное посещение кардиолога;
- Уменьшение потребляемого алкоголя;
- Отказ от наркотиков;
- Контроль пульса и артериального давления при перенесенных коронарных заболеваниях.
При проявлении хотя бы минимальных симптомов нарушения сердечного ритма, рекомендуется записаться на консультацию к кардиологу. Ранняя диагностика приводит в большинстве случаев к положительным результатам. А в целом люди, которые ведут здоровый образ жизни и регулярно занимаются спортом, менее подвержены сердечным патологиям, включая и предсердную экстрасистолию.
Советуем так же прочесть:
Гипотония (низкое давление): признаки, причины возникновения, нейтрализация патологии
Гипотензия (гипотония) — это нарушение кровяного давления в сосудах. Артериальная гипотензия – это, соответственно, нарушение давления в артериях. Давление зависит от сердечных сокращений. Приставка «гипо-» говорит о недостаточности давления, то есть кровь в артериях прокачивается не так интенсивно, как должна. О гипотензии можно говорить, если давление на 20% ниже обычного. Нормой считается 120/80, а при показателях ниже, чем 90/60, стоит задуматься о наличии гипотензии.
Кровяное давление – величина измеряемая, его можно определить при помощи тонометра. Если прибор показывает значения 90 мм ртутного столба систолического (так называемого верхнего) и 60 мм ртутного столба диастолического (нижнего) давления или ниже, то такое состояние можно назвать артериальной гипотензией или пониженным давлением.
Помимо показаний тонометра существуют следующие симптомы гипотонии:
- Общая слабость, вялость, сонливость;
- Повышенное потоотделение и нарушения терморегуляции (холодные конечности);
- Учащенный пульс;
- Нарушения сна;
- Раздражительность, эмоциональная нестабильность;
- Метеочувствительность;
- Головная боль (преимущественно, тупая в лобной и височных областях) и головокружения;
- Одышка.
Артериальная гипотония очень часто проявляется обмороками, особенно в душных помещениях. В целом, можно сказать, что люди с пониженным давлением негативно реагируют на малейшие изменения внешней среды – на изменение температуры воздуха, влажности, на духоту, а также на различные эмоциональные раздражители.
Сами по себе перечисленные признаки не являются симптомами, точно подтверждающими наличие гипотензии. Единичные случаи слабости или головокружения не говорят о низком давлении. А вот если симптомов несколько и они постоянны, то стоит обратиться к доктору.
Гипотония бывает первичной или вторичной. Первичная возникает как самостоятельное заболевание. Чаще всего его причиной является низкая активность вегетативной нервной системы или психоэмоциональное напряжение. Иначе её называют идиопатической.
Гораздо чаще встречается гипотония вторичная – возникающая в результате других заболеваний. Гипотония может сопровождать следующие болезни:
- Эндокринные нарушения, в том числе сахарный диабет, а чаще всего – нарушения работы надпочечников;
- Травмы внутренних органов и особенно – головного мозга;
- Остеохондроз позвоночника;
- Сердечная недостаточность;
- Цирроз печени;
- Гепатит;
- Язвенная болезнь;
- Прочие.
Лечить вторичное низкое давление не имеет смысла без лечения основного заболевания, избавление от которого приведет и к нормализации артериального давления.
Гипотензия может быть:
Острая гипотония возникает при тяжелейших диагнозах и характеризуется резким падением давления. Гипотония как сопутствующее состояние характерна для инфаркта, тромбоэмболии, аритмии и нарушениях сердечной деятельности, тяжелой аллергической реакции или большой кровопотери.
Хроническую гипотонию ещё называют физиологической. Она встречается среди спортсменов, но также может быть и у людей, для которых пониженное давление является вариантом нормы и не вызывает негативных симптомов. Пониженное давление характерно и для людей, постоянно проживающих в неблагоприятных условиях, например, у жителей Крайнего Севера или тропиков. Если же пониженное давление беспокоит, то такая хроническая гипотензия является патологической и требует коррекции и лечения.
Очень часто встречается ортостатическая гипотензия – резкое снижение артериального давления при изменении положения тела. Это довольно распространенное состояние среди подростков, когда растущий организм требует более интенсивной работы сосудов. При вставании или нахождении в вертикальном положении в течение длительного времени кровь может поступать к головному мозгу в недостаточном количестве. В результате давление падает, возникает головокружение, в глазах темнеет, может случиться обморок. Такое состояние называется ортостатический коллапс. Если через несколько минут после коллапса наблюдается пониженное давление, а признаки гипотонии не исчезают, то можно говорить об ортостатической гипотензии.
Причинами ортостатической гипотонии могут быть обезвоживание, прием некоторых лекарственных средств (препаратов от гипертензии, антидепрессантов), заболевания (атеросклероз, анемия, диабет и др.).
Как было сказано, вызывать гипотонию могут другие заболевания. Причины гипотонии – это и прием лекарств, в том числе средств, которыми лечится гипертония.
Вызывают гипотонию следующие факторы:
- Уменьшение объема крови в результате обезвоживания или кровопотери;
- Сердечная недостаточность, нарушения работы сердца;
- Плохой тонус сосудов;
- Недостаток витаминов;
- Невроз и депрессия;
- Недосыпание;
- Внешнее воздействие: плохие погодные условия, например, повышенная влажность воздуха.
Главной причиной можно считать пониженный тонус сосудов. У гипотоников сосуды (артерии) сокращаются недостаточно быстро, в результате чего кровь перекачивается медленнее, чем нужно для нормального функционирования организма.
Причиной гипотонии может быть и врожденная предрасположенность.
Опасение должна вызывать не сама гипотензия, а причины низкого давления. Следует выявить истинные причины такого состояния и обратить на них пристальное внимание, чтобы не допустить развития серьезных заболеваний сердечно-сосудистой и нервной систем.
Опасность представляет низкое давление при беременности. Если у будущей мамы гипотензия, плод испытывает кислородное голодание в результате слабого снабжения кислородом плаценты, что может вылиться в нарушения в его развитии. Беременные женщины с пониженным давлением чаще и тяжелее испытывают токсикоз и – на поздних сроках – гестоз.
Коварность гипотензии беременных состоит в том, что её сложно заметить. Вялость и усталость, а также прочие сопутствующие симптомы гипотензии считают некоторым отклонением от нормального течения беременности, но не гипотензией. В таких случаях очень важна внимательность врача, ведущего беременность.
Низкое давление и высокий пульс могут привести к серьезным проблемам в работе сердечно-сосудистой системы и возможной аритмии. Высокий пульс означает интенсивную работу сердца, которое быстро прокачивает большой объем крови, а сосуды с пониженным тонусом не могут обеспечить быстрое продвижение крови. Возникает серьезная нагрузка на сердце.
Низкий пульс при нормальном давлении часто путают с гипотонией. Низкий пульс, который сочетается с патологической гипотензией, является симптомом прочих заболеваний – гораздо более серьезных – например, ишемической болезни сердца.
Особенного внимания требует низкое нижнее давление, которое является признаком низкой эластичности сосудов и приводит к застою крови. Чтобы бороться с этим, сердце начинает работать интенсивнее, а, следовательно, повышается верхнее – систолическое – давление. Разница между значениями верхнего и нижнего давления называется пульсовым давлением и не должна превышать 40 мм ртутного столба. Любые отклонения этой разницы приводят к поражениям сердечно-сосудистой системы.
Артериальная гипотензия чаще всего является физиологическим состоянием организма и опасности не представляет. Наоборот, легче сказать, чем не опасна гипотония. Гипотоникам не страшна самая коварная болезнь современности, порождающая инфаркты и инсульты, – гипертония. При гипотонии кровеносные сосуды дольше остаются чистыми и им не страшен атеросклероз. По статистике, люди с хронической гипотонией живут значительно дольше гипертоников.

Если гипотонию вызывают неврологические нарушения или пороки сердечно-сосудистой системы, то лечение должен назначать врач. Если человек наблюдает у себя симптомы пониженного давления в течение продолжительного времени, то следует обязательно обратиться к кардиологу и неврологу, чтобы тот провел обследование и назначил необходимые таблетки, а также дал рекомендации по изменению образа жизни.
Лечение народными средствами при гипотонии очень эффективно. Известно множество растительных препаратов, которые усиливают тонус сосудов и тем самым улучшают самочувствие гипотоников. К таким растениям относятся:
- Женьшень;
- Эхинацея;
- Китайский лимонник;
- Элеутерококк;
- Родиола розовая.
Принимать указанные растительные препараты стоит при отсутствии противопоказаний по обычным схемам, указанным на упаковке.
Считается, что от пониженного давления спасает свежесваренный кофе. Действительно, бодрящее действие кофеина доказано. Но, во-первых, его куда больше содержится в зеленом чае, а во-вторых, к кофеину достаточно быстро возникает привыкание, следовательно, лечебный эффект исчезнет.
При общем снижении тонуса и так называемой хандре легкий антидепрессивный эффект, достаточный для лечения гипотензии, может оказывать зверобой.
Гипотония, если она не вызвана органическими нарушениями, прекрасно может быть скорректирована правильным образом жизни. Чтобы для лечения гипотензии не понадобились лекарства, следует:
- Соблюдать режим дня;
- Высыпаться (как правило, гипотоникам нужно большее количество сна, чем людям с нормальным давлением);
- Правильно питаться, обеспечивая себя всеми витаминами и минералами, а если это невозможно при обычном питании, стоит принимать витаминные комплексы;
- Пить достаточно воды;
- Чаще бывать на воздухе, желательно каждый день совершать прогулку не менее получаса;
- Заниматься спортом – даже минимальная физическая нагрузка творит чудеса, это не должен быть профессиональный спорт, конечно, достаточно утренней гимнастики, активных игр с детьми;
- Принимать водные процедуры – обливаться прохладной водой, плавать, закаливаться;
- Посещать баню или сауну, которые благотворно действуют на тонус сосудов;
- Сохранять хорошее настроение и не беспокоиться по пустякам.
Это базовые рекомендации, которые необходимо соблюдать всем людям с разным уровнем давления, однако для гипотоников такая профилактика может полностью заменить лечение.
Очень важно при низком давлении правильно питаться. В свой рацион необходимо включить продукты, богатые витаминами группы В. Продукты, повышающие давление, – это дрожжевые продукты (хлебобулочные изделия, квас), молоко, картофель, морковь, орехи, мед. Нормализует давление свекла и свекольный сок, который рекомендуют принимать курсами, если нет проблем с желудочно-кишечным трактом.
Быстро поднять низкое давление можно, выпив чашечку кофе с шоколадом, но сработает этот метод, только если применяется редко, а не носит регулярный характер.
Людям с низким давлением, если сравнивать их с гипертониками, неслыханно повезло, ведь им не нужно критически ограничивать себя в соли и специях. Соль задерживает воду, а значит, увеличивает объем крови, что благотворно сказывается на артериальном давлении. Специи и пряности также улучшают самочувствие гипотоников, ведь они «взбадривают» организм, заставляют все внутренние органы работать лучше, усиливают тонус сосудов, что также приводит к нормализации давления.
Внимание! чрезмерное употребление соли все-таки может нанести вред другим органам, так что злоупотреблять ей все же не стоит.
Итак, резюмируем изложенное выше. Артериальная гипотензия – состояние, характеризующееся низким кровяным давлением в артериях. Она может быть первичной, то есть возникающей самостоятельно, и вторичной – как следствие прочих диагнозов.
Причинами артериальной гипотензии обычно являются либо нарушения в работе сердечно-сосудистой и нервной системы, либо психоэмоциональные нагрузки. В первом случае необходимо корректировать органические поражения медикаментозно, обратившись за консультацией к кардиологу или неврологу. Во втором случае можно обойтись корректировкой образа жизни и средствами народной медицины.
Источник: davlenie.lechenie-gipertoniya.ru
Многие женщины сталкиваются с тем, что пульс при беременности может скакать. Это связано с тем, что в такой период организм женщины переживает сильные изменения: меняется гормональных фон, быстро увеличивается вес и объем циркулирующей крови. Все это негативно влияет на работу сердечно-сосудистой системы и она временами дает сбой.
Норма для здорового человека составляет 60—90 ударов в минуту.
Нормальное давление наблюдается только на ранних сроках. В связи со всеми изменениями в организме женщины, пульс во время беременности может значительно расти. Врачи не назначают лечение, пока он не доходит до отметки 120 ударов в минуту и выше. Это связано с тем, что такие изменения (особенно на 30 неделе беременности) являются нормальными. Кроме того, лечение может навредить малышу. Можно начинать волноваться, если показатель падает ниже 50 ударов в минуту. Если у беременной женщины есть проблемы с сердцем, то лечение назначается в стационаре.
Пульс беременной женщины может понижаться. Пониженный встречается намного реже, чем высокий показатель при беременности. У каждого норма пульса своя, снижение показателя ниже 60 ударов в минуту говорит о том, что есть определенные проблемы со здоровьем у женщины. Брадикардия не вызывает больших проблем со здоровьем у ребенка (такие дети рождаются с небольшим недовесом и с признаками гипоксии), но в будущем могут появиться серьезные проблемы со здоровьем у мамочки.
Брадикардия у беременных может возникнуть, если женщина спит на спине, на третьем триместре беременности. К этому сроку матка сильно увеличивается в размерах и может давить на половую вену. Вследствие этого к сердцу поступает мало крови. Это приводит к нарушению его работы. Кроме того, данный показатель может понижаться, если женщина пьет таблетки для понижения давления, имеет пониженное АД, миокардит. Кроме того, показатель падает из-за дефицита калия и магния. Причиной также бывают болезни печени, почек,
Часто пониженный показатель давления не вызывает никаких симптомов. Женщина не замечает никаких изменений. Она лишь чувствует легкую слабость, тошноту, быстрее утомляется. Но на поздних сроках беременности и в первом триместре это нормально. Сердцебиение при этом замедляется, но у беременной нет никаких жалоб. Чаще всего данная проблема обнаруживается при плановом визите к врачу.
Частота пульса и давление при беременности постоянно меняются. Учащается сердцебиение достаточно быстро. Иногда показатель ЧСС (частота сердечных сокращений) увеличивается до 140 уд./мин. Данная цифра является критической. В этом случае, нужно предпринимать меры: принимать средства, понижающие показатель, умываться прохладной водой, проветривать помещение. Это должно помочь, если тревожит повышенный пульс.
Учащенный пульс при беременности считается нормой, если пульс 90 уд./мин. Частый показатель бывает, если женщина готовиться к мальчику. Учащается показатель вследствие неопасных или патологических причин, которые можно рассмотреть в таблице:
Источник: etodavlenie.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.