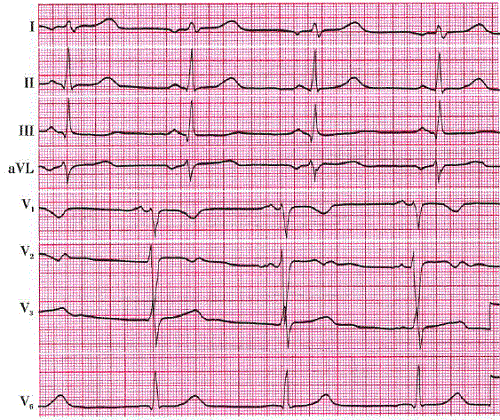
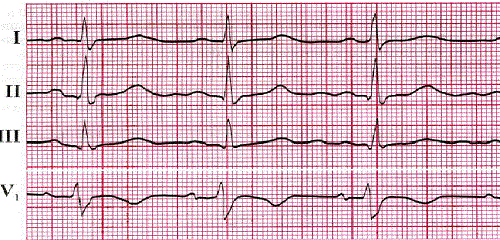
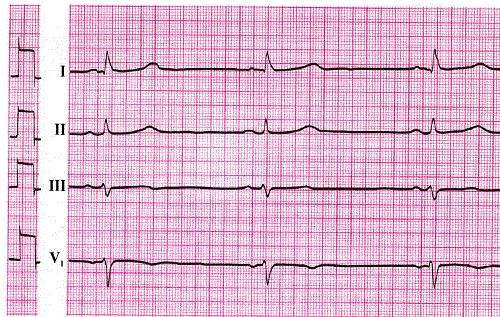
О каких заболеваниях может рассказать ЭКГ?
Электрокардиограмма (ЭКГ) считается основным диагностическим методом для выявления различных заболеваний сердечно-сосудистой системы. Наше сердце работает в организме под контролем собственного водителя ритма, вырабатывающего электрические импульсы и направляющего их в проводящую систему, именно они и регистрируются на ЭКГ. Получается, что по средствам электрокардиограммы, мы можем записать своеобразный язык нашего миокарда. По отклонениям основных зубцов: P, Q, R, S и T возможно определить какое именно заболевание лежит в основе сердечно-сосудистой патологии.
Гипертрофия отделов сердца возникает в результате нарушений гемодинамики в кровяном русле, которые провоцируют перегрузку желудочков или предсердий. На ЭКГ можно увидеть семь основных признаков гипертрофии сердечной мышцы.
- Увеличение времени внутреннего отклонения, поскольку в гипертрофированном миокарде возбуждение дольше распространяется на участке от эндокарда к эпикарду.
- Возрастание амплитуды зубца R, при этом вектор возбуждения больший по своей величине.
- Ишемия субэндокардиальных слоев сердца, обусловленная тем, что они испытывают недостаток крови, притекающей по коронарным артериям.
- Нарушение проводимости.
- Отклонение электрической оси сердца в сторону гипертрофированного отдела, так как его масса возрастает из-за роста кардиомиоцитов.
- Изменение электрической позиции сердца.
- Смещение переходной зоны (V3), проявляющееся изменением соотношения зубцов R и S в третьем грудном отведении.
Заболевание характеризуется приступами ангинозной боли,длящимися от нескольких секунд до двадцати минут.Данная болезнь является одной из формишемической болезни сердца.
При классической форме стенокардии напряжения электрокардиографические признаки проявляются изменением конечной части желудочкового комплекса QRS.
- Депрессия сегмента S – Т.
- Разнообразные изменения зубца Т, например, уменьшение амплитуды, двухфазность, изоэлектричность или негативность.
- Очаговый характер указанных изменений: они регистрируются в одном или двух отведениях, так как наблюдающаяся гипоксия носит локальный характер, развиваясь в бассейне отдельной ветви коронарной артерии.
В периоды между приступами зачастую на ЭКГ вообще отсутствуют какие-либо патологические изменения. Кроме того, вышеописанные отклонения возможны при многих других болезнях сердца и патологических состояниях. Именно поэтому в ряде случаев диагностика стенокардии бывает затруднена.
Патология сердечно-сосудистой системы, связанная с нарушением образования импульса возбуждения или его распространением по миокарду. В большинстве случаев проявляется сбоем ритма сердечных сокращений, отмечаются периоды учащения и постепенного замедления. Обычно частота сердечных сокращений возрастает при вдохе и снижается при выдохе. Особенности ЭКГ следующие:
- Периодичность изменения интервалов R – R более чем на 0,1 секунд.
- В отличие от других нарушений ритма наблюдается постепенное изменение длительности интервала R – R, обычно за счёт отрезка T – P.
- Характерны небольшие колебания P – Q и Q – T.
Самым достоверным электрокардиографическим признаком синусовой аритмии считается постепенное периодическое укорочение участка R – R на фоне учащения ритма и наоборот удлинение R – R интервалов при замедлении ритма.
Повышение частоты сердечных сокращений называется тахикардией. При этом ритм сердца ускоряется до 100-150 ударов в минуту. Подобноенарушение может развиваться вследствие повышения автоматизма синусового узла. Патология присуща и здоровым лицам при физических нагрузках или эмоциональных стрессах. Причиной часто бывают ишемия, дистрофические изменения, разнообразные инфекции и токсические воздействия.
Основные ЭКГ-признаки:
- Отмечается уменьшение промежутка R – R, поскольку укорачивается интервал T – P.
- При выраженной тахикардии происходит сокращение отрезка P – Q.
- Степень учащения сердечного ритма прямо пропорциональна уменьшению Q – T.
- Восходящее смещение сегмента RS – T вниз от изоэлектрической линии.
- Амплитуда и направленность зубцов соответствует норме.
Отклонение, которое проявляется пониженной частотой сердечных сокращений (менее 60 в одну минуту). Возникает при сниженном автоматизме синусового узла, может встречаться даже у здоровых людей, например у спортсменов, при воздействии различных факторов. Частой причиной считается возрастание тонуса блуждающего нерва. Электрокардиографическая картинав принципе, мало отличается от нормы, только ритм замедлен.
Отмечаются следующие изменения на ЭКГ:
- Возрастает интервал R, за счёт смещения T – P.
- Q – T возрастает соответственно снижению частоты ритма.
- Амплитуда и вектор зубцов меняется незначительно.
Аневризма сердца – это увеличение полости миокарда вследствие патологических изменений мышечных слоёв или аномалии развития органа на стадии эмбриогенеза. К основным признакам аневризмы сердца можно отнести выпячивания в её области из-за истончения стенки, которые могут разорваться. Именно это может привести к непоправимым последствиям, предотвратить которые помогает ЭКГисследование. Существуют два ведущих признака, которые позволяют диагностировать аневризму:
- Зубец QS присутствует в отведениях, где обычно регистрируется высокий R.
- «Застывшая» ЭКГ-кривая: вместо Q появляется куполообразный, смещённый вверх от изолинии сегмент RS – T, иногда возникает отрицательный каронарный T-зубец.
Экстрасистолия является наиболее частым нарушением сердечного ритма. Патология развивается из-за появления активного гетеротопного очага, способного генерировать электрический импульс перебивающий работу синусового узла. Проявляется внеочередным возбуждением и последующим сокращением отделов сердца или его целиком.
- На ЭКГ экстрасистолы различны по форме, отношению к изолинии, месту положения зубца Р или шириной, направленностью зубцов комплекса QRST.
- Наличие увеличенной паузы (компенсаторной) за экстрасистолой.
- Предсердной экстрасистоле присущи: интервал R(с)—R(э)
Источник: www.kardi.ru
Кардиолог Сергей Зотов: «Кардиограмма показывает, что человек когда–то перенес инфаркт, но он не верит: сердце не болит, а головокружение, одышку и слабость, вызванные сердечной недостаточностью, объясняет усталостью»
Работать с перегрузкой в течение длительного времени сердце не может. Если не подобрать лечение, мышца изнашивается, увеличивается в размерах и не в силах нормально перекачивать кровь
Люди знают, что надо бояться инфаркта и инсульта. Однако диагнозы ишемическая болезнь сердца, гипертония, стенокардия и сердечная недостаточность пугают их гораздо меньше. А ведь к сосудистым катастрофам ведут именно они. Что такое сердечная недостаточность? Надо ли постоянно лечиться от гипертонии? Как правильно измерять давление? Какие симптомы должны заставить человека обратиться к кардиологу и пройти углубленное обследование? На эти и другие вопросы во время прямой линии «ФАКТОВ» ответил кардиолог клиники «Сердце и сосуды» кандидат медицинских наук Сергей Зотов.
«Показатель артериального давления 140/90 считается верхней границей нормы»
— Добрый день, Сергей Юрьевич, это Артемий Александрович из Киева. Я гипертоник и знаю, как бороться с повышенным давлением. Но в последнее время давление скачет: например, утром было 100/60, обморочное состояние, а сейчас — 170/110, и я себя лучше чувствую. Это мое «рабочее» давление. Что делать?
— У вас не отрегулировано давление: 170/110 — далеко не норма, с таким показателем мириться нельзя. Давление должно быть ниже 140 на 90 миллиметров ртутного столба — это считается верхней границей нормы. В идеале надо добиваться показателей 130/85. Ваша голова, сосуды, рецепторы привыкли жить при повышенном давлении, поэтому, когда оно снижется до нормальных цифр, вы испытываете дискомфорт. Врач должен подобрать адекватные дозы препаратов.
Кстати, летом у многих наших пациентов, страдающих гипертонией, временами давление снижается. В жару человек потеет, выходит соль, теряется жидкость. У сосудов немного меняется тонус. Поэтому лечение надо подкорректировать, подобрав «летние» дозы препаратов. Но самостоятельно отменять таблетки нельзя: это грозит гипертоническим кризом.
— Елена Викторовна, Кременчуг. Я быстро устаю, у меня одышка, но сердце не болит. Как лучше обследоваться, чтобы не пропустить болезнь сердца?
— Прежде всего сделайте кардиограмму — она даст информацию о том, как работает сердце. Если понадобится, вам назначат УЗИ сердца — эхокардиографию. Случается, что человек на ногах перенес инфаркт миокарда, но об этом даже не знает. Сердце какое-то время справляется, а потом начинает сдавать, может развиться сердечная недостаточность.
— Что такое сердечная недостаточность?
— Заболевание, при котором сердце неспособно доставлять нужное количество крови к органам и тканям. В одних случаях оно плохо выбрасывает из себя кровь, так как мышца растянута либо на ней есть рубцы после перенесенного инфаркта, в других — нарушается приток крови к сердечной мышце. Причинами сердечной недостаточности могут быть ишемическая болезнь сердца, гипертония, пороки (как врожденные, так и приобретенные), воспалительные заболевания — миокардит, нарушения ритма (мерцательная аритмия), эндокринная патология (заболевания щитовидной железы). Случается, причину невозможно выяснить, в частности у молодых людей: сердце увеличивается в размерах, утолщается его стенка, существенно падает фракция выброса. Возможно, болезнь запрограммирована на генетическом уровне.
— Как проявляется заболевание?
— На первых этапах это может быть легкая утомляемость, одышка при физических нагрузках, усиленное сердцебиение. Так организм пытается компенсировать недостаточный приток крови к органам и тканям: чтобы увеличить объем крови, происходит задержка жидкости в организме, чтобы поступало больше крови, учащается сердцебиение. К сожалению, долго работать в таком режиме сердце не может. Это все равно, что стегать больную лошадь: чем больше ее подхлестывать, тем хуже она бежит. На следующем этапе одышка появляется в состоянии покоя, возникают отеки, приступы так называемой сердечной астмы, удушья, обморочное состояние. Это плохие диагностические признаки: на фоне того, что сердце большое, меняется его электрофизиология, могут возникать так называемые нарушения ритма, зачастую ведущие к внезапной смерти. Отеки у людей с больным сердцем иногда приводят к тому, что увеличивается печень, накапливается жидкость в легких, появляется асцит, общий отек организма.
— Если человеку поставили диагноз сердечная недостаточность, можно ли улучшить состояние без операции?
— Конечно. Однако надо установить ее причину. Если это ишемическая болезнь сердца, то следует принимать лекарства, которые не позволят ей прогрессировать, не допустят развития стенокардии или инфаркта. При гипертонии, на фоне которой появляются признаки сердечной недостаточности, необходимо принимать лекарства для нормализации артериального давления, тем самым удастся не допустить развития гипертрофии сердца, потому что при гипертонии сердце начинает увеличиваться в размерах, стенка утолщается. Если причиной сердечной недостаточности являются гормональные расстройства, надо устранять их причину, лечить воспалительные заболевания.
— Валентина Ивановна, Киев. Мне пять лет назад поставили диагноз сердечная недостаточность. Сейчас жара, дышать тяжело, пить хочется постоянно. Как быть?
— Если препараты у вас подобраны правильно, то вы должны не забывать принимать их точно в одно и то же время. Современные средства работают максимум 24 часа. Также необходимо вести здоровый образ жизни. Очень важно ограничить употребление соли. Если сердечная недостаточность тяжелой стадии, в сутки можно съедать не более одного-двух граммов соли.
— Можно ли вообще отказаться от соли?
— Она нужна для организма, поэтому отказываться не надо. Однако соль задерживает жидкость, поэтому ее употребление необходимо ограничивать. Если у вас задерживается жидкость, нужны диуретики — препараты, выводящие жидкость из организма. Важно также учитывать, сколько жидкости вы выпиваете в сутки (включая чай, суп), а сколько выводится. Удобнее всего взвешиваться утром натощак на одних и тех же весах. Если вы резко «поправились», надо с помощью диуретиков уменьшать объем циркулирующей крови, чтобы сердцу стало легче работать. И еще важна метаболическая терапия, улучшающая обменные процессы в самой сердечной мышце.
— Голодать недопустимо. Пища должна быть разнообразной, но ешьте поменьше животных жиров и сладостей.
— Добрый день. Беспокоит Николай Сергеевич из Одессы. У меня пару раз в месяц скачет давление до 200. А врач говорит, что лекарства надо принимать каждый день. Я же так печень посажу
— У вас гипертония. Это заболевание, при котором лечиться надо постоянно, чтобы не было скачков давления. Оно не должно подниматься выше 140/90. Без лекарств при любом провоцирующем факторе — стрессе, изменении погоды — гипертония возвращается. Пострадают сосуды, да и сердце будет работать все хуже. Из-за этого может развиться сердечная недостаточность. На фоне гипертонического криза часто случается инфаркт или инсульт. Отнеситесь к этому серьезно.
«У некоторых пациентов давление «зашкаливает» при виде белого халата»
— Звонит Ирина Сергеевна, Львов. Если человек гипотоник, давление, к примеру, 90/60, у него может наступить сердечная недостаточность или случиться инфаркт?
— Гипотоник не застрахован от инфаркта, хотя риск его развития у людей с нормальным и пониженным давлением меньший, чем у гипертоников. Надо разобраться, почему давление понижено. Например, при развитой сердечной недостаточности, когда сердце как насос уже неполноценное, давление тоже становится низким. Но если человек по жизни с пониженным давлением, в молодом и среднем возрасте, зачастую в этом виноват желудочно-кишечный тракт. К примеру, ощущение нехватки воздуха (на него чаще жалуются женщины — они больше следят за своим здоровьем) бывает именно при застое желчи, холецистите, камнях в желчном пузыре. При этом сердце работает нормально. Тогда надо заниматься желчным пузырем.
После обширного инфаркта, когда часть сердца выпадает из сокращений, давление становится низким, даже если до этого оно было высоким. А при запущенной сердечной недостаточности мышца просто истощена, не может создать усилие, плохо качает — и давление обычно низкое.
— Что означают верхние и нижние цифры артериального давления? Опасно ли, когда разница между ними маленькая?
— Верхнее давление — систолическое, то, с которым сердце изгоняет из себя кровь. А нижнее — диастолическое, под которым кровь притекает в камеры сердца. Разница между ними — так называемое пульсовое давление — должна быть около 40 единиц.
— А если давление, например, 120/100, чем это чревато?
— Это тоже гипертоническая болезнь. Есть много ее вариантов, поэтому лекарства должен подобрать врач после углубленного обследования. Надо сделать кардиограмму, затем эхокардиографию с допплером. Это исследование позволит определить размеры сердца, увеличены ли камеры, покажет толщину стенок (есть ли гипертрофия миокарда), их движение. На кардиограмме может не быть изменений, характерных для ишемической болезни сердца или перенесенного небольшого инфаркта, а на эхокардиографии видно: в месте, где произошел инфаркт, сердце движется не так хорошо. Также видно состояние клапанного аппарата — есть ли пороки, стенозы (сужения) либо, наоборот, недостаточность, когда клапаны плотно не смыкаются и пропускают кровь обратно. Хорошо видна диастолическая функция сердца — насколько расслабляется миокард. Эхокардиография — это самый информативный метод исследования для диагностики сердечной недостаточности. При сердечной недостаточности, особенно в далеко зашедших стадиях заболевания, когда человек испытывает головокружения, обморочные состояния, надо провести суточное мониторирование работы сердца (холтер). Такое обследование можно пройти в нашей клинике. Адрес: Киев, ул. Жилянская, 69/71. Телефон регистратуры: 0(44) 246-79-81.
— Нина Петровна из Киева. Мне 71 год, страдаю ишемией, стенокардией. Я гипертоник с 28-летним стажем. Давление поднимается за 200, нижнее — 90-110. Последние два месяца бывает так, что нижнее давление всего 65-70. Это у меня какой-то клапан не работает?
— Какое было максимальное давление?
— И 230/120 (гипертонические кризы были после смерти мужа). А в последнее время иногда перед дождем как сделается 200 — и никакая таблетка не помогает, пока дождь не пройдет. В среднем у меня верхнее давление — 160-170, и с ним я себя нормально чувствую.
— Тем не менее надо подобрать препараты, чтобы верхнее давление было не выше 140. И еще советую соблюдать правила измерения давления и время от времени проверять тонометр. У нас в клинике был необычный случай. Обратился молодой человек, у которого показатели держались на очень высоком уровне. Его обследовали, нашли причину, подобрали лечение. Пациент должен был принимать препараты, измерять давление утром и вечером и все записывать. Лечится две недели — ничего не меняется. Во время консультации показатели в норме, а дома зашкаливают. Меняем тактику, назначаем другие препараты — та же история. Тогда я попросил парня принести тонометр, которым он пользуется. Оказалось, это старый пластмассовый аппарат, заклеенный пластырем Проверили показания, а они на 40 единиц(!) выше, чем у наших тонометров.
А случалось, у пациента при виде белого халата давление поднималось до 200. Видимо, стресс от встречи с врачами, пережитый в детстве, дает о себе знать до сих пор. Это псевдогипертония.
— Как отличаете ее от истинной?
— Даем домашнее задание: в течение недели вести дневник, измеряя давление утром и вечером. Или предлагаем поставить на сутки кардиомонитор (он проводит около 40 измерений). У здорового человека давление может резко подняться от стресса или из-за физической нагрузки (например, на велоэргометре), но через пять минут оно придет в норму. А у гипертоника давление само не упадет, и понадобятся препараты.
— Добрый день. Звонит Степан Иванович, Харьков. Что делать, если давление поднимается на нервной почве?
— В первую очередь обратиться к врачу, и если это гипертония — принимать препараты. А людям, которые реагируют на стресс, напряженно работают, можно порекомендовать старый рецепт — настой корня валерианы. Готовят его так: две столовые ложки измельченного корня залить литром холодной воды, закрыть кастрюлю крышкой и настаивать в холодильнике в течение суток. Затем поставить на огонь, довести до кипения и подержать три минуты на слабом огне. Снять с огня и хорошо укутать на полчаса. Отвар процедить (получится около литра), хранить в холодильнике. Пить перед сном 100 миллилитров подогретого отвара с чайной ложечкой меда (если нет диабета). Курс лечения — не менее двух месяцев. Важно всегда вовремя готовить отвар, чтобы принимать его без перерыва. К валерьяне нет привыкания, как это бывает к седативным препаратам, транквилизаторам, она хорошо работает. А такой способ заваривания дает хорошую концентрацию. Отвар можно принимать всем, но особенно полезен он людям, у которых бывают тревожные состояния, нарушения сна, тем, кто на работе постоянно находится в напряжении, переживает стрессы.
КАК ПРАВИЛЬНО ИЗМЕРЯТЬ ДАВЛЕНИЕ
Измерять давление можно утром, сразу после сна, и вечером. За час до измерения человек не должен выполнять физическую работу, тренироваться, пить алкоголь, кофе и плотно ужинать.
Надо сесть в кресло или на стул со спинкой, чтобы была опора, надеть манжету прибора (он должен быть на уровне сердца) и спокойно посидеть минут пять, затем провести измерение.
Повторите измерение еще два раза с интервалом в две-три минуты на каждой руке.
Вычисляем среднее значение трех показателей для каждой руки. Правильным давлением считаем более высокий показатель.
Источник: fakty.ua
Расшифровка ЭКГ у взрослых: что значат показатели
Электрокардиограмма – это диагностический метод, позволяющий определить функциональное состояние важнейшего органа человеческого тела – сердца. Большинство людей хотя бы раз в жизни имело дело с подобной процедурой. Но получив на руки результат ЭКГ, далеко не всякий человек, разве что имеющий медицинское образование, сможет разобраться в терминологии, используемой в кардиограммах.
Суть кардиографии состоит в исследовании электрических токов, возникающих при работе сердечной мышцы. Преимуществом данного метода является его относительная простота и доступность. Кардиограммой, строго говоря, принято называть результат измерения электрических параметров сердца, выведенных в виде временного графика.
Создание электрокардиографии в ее современном виде связано с именем голландского физиолога начала 20 века Виллема Эйнтховена, разработавшего основные методы ЭКГ и терминологию, используемую врачами и поныне.
Благодаря кардиограмме возможно получение следующей информации о сердечной мышце:
- Частота сердечных сокращений,
- Физическое состояние сердца,
- Наличие аритмий,
- Наличие острых или хронических повреждений миокарда,
- Наличие нарушений обмена веществ в сердечной мышце,
- Наличие нарушений электрической проводимости,
- Положение электрической оси сердца.
Также электрокардиограмма сердца может использоваться для получения информации о некоторых заболеваниях сосудов, не связанных с сердцем.
ЭКГ обычно проводится в следующих случаях:
- Ощущение аномального сердцебиения;
- Приступы одышки, внезапной слабости, обмороки;
- Боли в сердце;
- Шумы в сердце;
- Ухудшение состояния больных сердечно-сосудистыми заболеваниями;
- Прохождение медкомиссий;
- Диспансеризация людей старше 45 лет;
- Осмотр перед операцией.
Также проведение электрокардиограмма рекомендуется при:
- Беременности;
- Эндокринных патологиях;
- Нервных заболеваниях;
- Изменениях в показателях крови, особенно при увеличении холестерина;
- Возрасте старше 40 лет (раз в год).
Где можно сделать кардиограмму?
Если вы подозреваете, что у вас с сердцем не все в порядке, то можно обратиться к терапевту или кардиологу, чтобы он дал бы вам направление на ЭКГ. Также на платной основе кардиограмму можно сделать в любой поликлинике или больнице.
Запись ЭКГ обычно проводится в лежачем положении. Для снятия кардиограммы используется стационарный или переносной аппарат – электрокардиограф. Стационарные аппараты устанавливаются в медицинских учреждениях, а переносные используются бригадами неотложной помощи. В аппарат поступает информация об электрических потенциалах на поверхности кожи. Для этого применяются электроды, прикрепляемые к области груди и конечностям.
Эти электроды называются отведениями. На груди и конечностях обычно устанавливается по 6 отведений. Грудные отведения обозначаются V1-V6, отведения на конечностях называются основными (I,II,III) и усиленными (aVL, aVR, aVF). Все отведения дают несколько разную картину колебаний, однако суммировав информацию со всех электродов, можно выяснить детали работы сердца в целом. Иногда используются дополнительные отведения (D, А, I).
Обычно кардиограмма выводится в виде графика на бумажный носитель, содержащий миллиметровую разметку. Каждому отведению-электроду соответствует свой график. Стандартная скорость движения ленты составляет 5 см/c, может применяться и другая скорость. В кардиограмме, выводимой на ленту, также могут указываться основные параметры, показатели нормы и заключение, сгенерированные автоматически. Также данные могут записываться в память и на электронные носители.
После проведения процедуры обычно требуется расшифровка кардиограммы опытным врачом-кардиологом.
Помимо стационарных аппаратов существуют и портативные аппараты для суточного (холтеровского) мониторинга. Они прикрепляются к телу пациента вместе с электродами и записывают всю информацию, поступающую в течение длительного периода времени (обычно в течение суток). Этот метод дает гораздо более полную информацию о процессах в сердце по сравнению с обычной кардиограммой. Так, например, при снятии кардиограммы в стационарных условиях пациент должен находиться в состоянии покоя. Между тем, некоторые отклонения от нормы могут проявляться при физических нагрузках, во сне и т.д. Холтеровское мониторирование дает информацию о подобных явлениях.
Существует и еще несколько методов проведения процедуры. Например, это мониторинг с физической нагрузкой. Отклонения от нормы обычно более выражены на ЭКГ с нагрузкой. Наиболее распространенным способом обеспечить организму необходимую физическую нагрузку является беговая дорожка. Этот способ полезен в тех случаях, когда патологии могут проявляться лишь в случае усиленной работы сердца, например, при подозрении на ишемическую болезнь.
При фонокардиографии записываются не только электрические потенциалы сердца, но и звуки, которые при этом возникают в сердце. Процедура назначается, когда необходимо уточнить возникновение шумов в сердце. Данный метод нередко используется при подозрении на пороки сердца.
Рекомендации по прохождению стандартной процедуры
Необходимо, чтобы во время процедуры пациент был спокоен. Между физическими нагрузками и процедурой должен пройти определенный промежуток времени. Также не рекомендуется проходить процедуру после еды, употребления алкоголя, напитков, содержащих кофеин, или сигарет.
Причины, способные повлиять на ЭКГ:
- Время суток,
- Электромагнитный фон,
- Физические нагрузки ,
- Прием пищи,
- Положение электродов.
Сначала следует немного рассказать о том, как работает сердце. Оно имеет 4 камеры – два предсердия, и два желудочка (левые и правые). Электрический импульс, благодаря которому оно сокращается, формируется, как правило, в верхней части миокарда – в синусовом водителе ритма – нервном синоатриальном (синусном) узле. Импульс распространяется по сердцу вниз, сначала затрагивая предсердия и заставляя их сокращаться, затем проходит атриовентрикулярный нервный узел и другой нервный узел – пучок Гиса, и достигает желудочков. Основную нагрузку по перекачке крови на себя берут именно желудочки, особенно левый, задействованный в большом круге кровообращения. Этот этап называется сокращением сердца или систолой.
После сокращения всех отделов сердца настает время их расслабления – диастолы. Затем цикл повторяется снова и снова – этот процесс и называется сердцебиением.
Состояние сердца, при котором не происходит никаких изменений в распространении импульсов, отражается на ЭКГ в виде прямой горизонтальной линии, называемой изолинией. Отклонение графика от изолинии называется зубцом.
Одно сердечное сокращение на ЭКГ содержит шесть зубцов: P, Q, R, S, T, U. Зубцы могут быть направлены, как верх, так и вниз. В первом случае они считаются положительными, во втором – отрицательными. Зубцы Q и S всегда положительны, а зубец R всегда отрицателен.
Зубцы отражают различные фазы сокращения сердца. P отражает момент сокращения и расслабления предсердий, R – возбуждения желудочков, T – расслабления желудочков. Также используются специальные обозначения для сегментов (промежутков между соседними зубцами) и интервалов (участков графика, включающих сегменты и зубцы) например, PQ, QRST.
Соответствие стадий сокращения сердца и некоторых элементов кардиограмм:
- P – сокращение предсердий;
- PQ – горизонтальная линия, переход разряда от предсердий через атриовентрикулярный узел на желудочки. Зубец Q может отсутствовать в норме;
- QRS – желудочковый комплекс, наиболее часто использующийся в диагностике элемент ;
- R – возбуждение желудочков;
- S – расслабление миокарда;
- T – расслабление желудочков;
- ST – горизонтальная линия, восстановление миокарда;
- U – может отсутствовать в норме. Причины появления зубца однозначно не выяснены, однако зубец имеет ценность для диагностики некоторых заболеваний.
Ниже приведены некоторые отклонения от нормы на ЭКГ и их возможные объяснения. Эта информация, разумеется, не отменяет того факта, что целесообразнее доверить расшифровку профессионалу-кардиологу, который лучше знает все нюансы отклонений от норм и связанных с ним патологий.
Источник: med.vesti.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.