Как расшифровывается аббревиатура заболевания ХСН 2 ФК 2

Данное заболевание характеризуется неспособностью сердца и сосудов надлежащим образом обеспечить кровоснабжение организма.
Болезнь причисляется к опасным патологиям, поэтому без своевременного лечения существует риск возникновения серьезных осложнений или даже смерти пожилых пациентов.

Из-за этого нарушения происходит уменьшение ФВ (то есть фракции сердечного выброса). У здорового взрослого человека в спокойном состоянии ФВ должно быть 4,5–5 л/мин. Этого количество крови достаточно для нормального обеспечения организма кислородом.
Иногда сердечная недостаточность появляется в результате повреждения миокарда или других структур этого органа.
Зачастую причиной патологии становятся сердечные причины или повышенная нужда тканей организма в кислороде.
Основные сердечные факторы – это:
- Серьезные нарушения. Например, инфаркт, ИБС и воспаление сердечной мышцы. Из-за некроза или повреждения тканей мышца теряет свою эластичность и не способна в полную силу сокращаться.
- Сердечные пороки или травмы. В результате таких изменений сердце неспособно обеспечить нормальное кровоснабжение.
- Дилатационная, а также гипертрофическая кардиомиопатии, приводящие к снижению эластичности мышцы.

Часто хронический вид заболевания может быть спровоцирован неправильным приемом лекарственных препаратов.
Такая реакция возникает на антиаритмические средства или НПВС.
Классификация патологии и симптоматика ХСН 2 степени
Сердечная недостаточность условно разделяется на несколько стадий, каждая из которых имеет свои особенности:
На I стадии болезнь протекает скрыто, поэтому непривычные симптомы появляются только вследствие повышенных нагрузок.
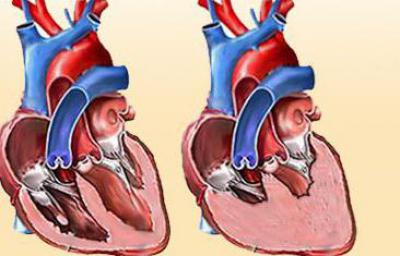
- На 2 стадии развиваются нарушения даже если больной находится в спокойном состоянии. Причем для 2А характерно умеренное нарушение гемодинамики в одном из отделов сердца. А при 2Б отмечается нарушение кровообращения в обоих отделах, что приводит к патологическим изменениям.
- Последняя, III стадия – считается терминальной, поэтому довольно часто ее итогом становится инвалидность. У пациента происходят серьезные сбои обмена веществ, кроме этого, могут быть поражены внутренние органы, что приводит к нарушению их функционирования.
В зависимости от тяжести ХСН принято классифицировать на 4 ФК (функциональный класс):
- Если у человека I ФК, он способен нормально переносить физическую активность, результатом сильной нагрузки будет одышка и утомляемость.
- При II ФК активность пациента будет умеренно ограничена.
- При III ФК привычная активность заметно ограничена вследствие ярко выраженной симптоматики.
- При IV ФК уже невозможно будет осуществить необходимую нагрузку без боли, причем признаки патологии проявляются даже в состоянии покоя.
При степени 1А симптоматика выражена незначительно, в основном из-за увеличения нагрузок. Итогом этого становится левожелудочковая недостаточность (поражены левые отделы сердца). У больного будет смещена левая сердечная граница, появляются приступы удушья, печень изменяет размер (увеличивается).

Больной жалуется на одышку, учащенное сердцебиение, слабость. Человек не может лежать на спине, и у него развивается ортопноэ. Кроме этого, границы сердца расширяются, печень увеличивается, а иногда появляется экстрасистолия.
Сердечная недостаточность обязательно должна лечиться своевременно, чтобы предотвратить дальнейшее ухудшение состояния пациента. Однако помимо качественной медикаментозной терапии, а иногда и хирургического вмешательства, рекомендуется соблюдение диеты. Кроме того, необходимо позаботиться о рациональной физической активности, а также психологической реабилитации.

Следует выделить электрофизиологические способы лечения. Оно требуется, если медикаментозная терапия не принесла должного результата. Хорошо зарекомендовала себя операция по имплантации электрокардиостимулятора, применение некоторых разновидностей стимуляции сердца и др.
В самых тяжелых случаях сердечной недостаточности требуется трансплантация сердца или имплантация искусственных желудочков.

При лечении ХСН 2 ФК 2 показана физическая активность. Однако необходимо правильно определить наиболее подходящий уровень нагрузки для пациента. Помощником в этом станет специальный тест-ходьба.

Вовремя диагностированная ХСН поможет не допустить ее развития до терминальной III стадии. Данная патология в первую очередь поражает людей преклонного возраста, поэтому при возникновении необычной симптоматики рекомендуется своевременно обратиться за квалифицированной медицинской консультацией.
Источник: vseoserdce.ru
ХСН: классификация. Симптомы хронической сердечной недостаточности, лечение
Хроническая сердечная недостаточность, симптомы которой будут описаны далее, представляет собой патологию, проявления которой связаны с нарушением кровоснабжения. Состояние отмечается в покое и при нагрузках и сопровождается задержкой в организме жидкости. Лечение сердечно-сосудистых заболеваний в большинстве осуществляется медикаментозно и комплексно. Своевременное обращение к врачу способствует более быстрому восстановлению кровоснабжения и устранению патологии. Далее подробно рассмотрим, что собой представляет ХСН. Классификация недуга, признаки и терапевтические мероприятия также будут описаны в статье.
ХСН, классификация которой достаточно обширна, основывается на снижении способности органа, перекачивающего кровь, к опорожнению либо наполнению. Такое состояние обусловлено, в первую очередь, поражением мышцы. Немаловажное значение имеет и нарушения баланса систем, оказывающих влияние на сердечно-сосудистую деятельность.
Как проявляет себя хроническая сердечная недостаточность? Симптомы патологии следующие:
- Одышка – неглубокое и частое дыхание.
- Повышенная утомляемость – снижение переносимости обычных физических нагрузок.
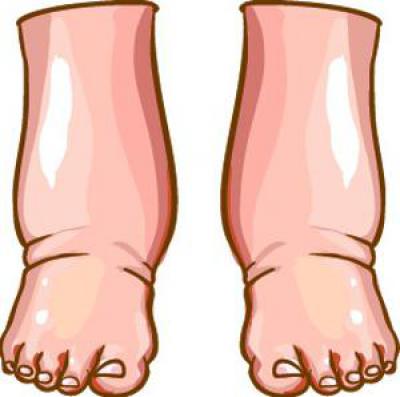
- Периферические отеки. Как правило, они появляются на голенях и стопах, с течением времени поднимаются выше, распространяясь на бедра, переднюю стенку брюшины, поясницу и так далее.
- Учащенное сердцебиение
- Кашель. На начальных этапах он сухой, затем начинает выделяться скудная мокрота. Впоследствии в ней могут обнаруживаться включения крови.
- Положение ортопноэ. У пациента возникает необходимость лежать с приподнятой головой (на подушках, к примеру). В ровном горизонтальном положении начинают усиливаться одышка и кашель.
Несмотря на проведение терапевтических мероприятий, состояние пациента может ухудшаться. В этом случае необходима более тщательная диагностика сердца и кровеносной системы. Глубокие исследования позволят выявить скрытые провоцирующие факторы. Выделяют следующие стадии ХСН:
- Первая (начальная). При этой стадии ХСН отсутствуют нарушения кровообращения. При проведении эхокардиографии обнаруживается скрытая дисфункция в левом желудочке.
- Вторая А (клинически выраженная). Состояние характеризуется нарушениями гемодинамики (кровяного движения) одного из кругов.
- Вторая Б (тяжелая). Для этой стадии характерно нарушение гемодинамики в обоих кругах. Также отмечается поражение структуры органа и кровеносных каналов.
- Вторая (конечная). Состояние сопровождается нарушениями гемодинамики выраженного характера. Тяжелые, зачастую необратимые изменения в структуре органов-мишеней также характерны для данной формы ХСН.
Классификация патологии может также проводиться в соответствии с функциональным типом. Всего их четыре.
Как и в предыдущем разделении, изменения могут быть как в сторону улучшения, так и ухудшения даже на фоне проводимых терапевтических мероприятий при обнаруженной ХСН. Классификация в соответствии с функциональными типами следующая:
- Для первого типа характерно отсутствие ограничения физической активности. Привычную организму физическую нагрузку больной может переносить без проявления признаков патологии. Замедленное восстановление состояния либо одышка может появиться при перенапряжении.
- Для второго типа характерно ограничение активности в незначительной степени. Патология никак себя не проявляет при состоянии покоя. Обычная, привычная организму физическая нагрузка переносится пациентами с одышкой, повышенной утомляемостью либо учащением ритма. На данной стадии крайне рекомендована диагностика сердца.
- При третьем типе наблюдается более заметное ограничение активности. Неприятные ощущения у пациента в покое отсутствуют. Менее интенсивная, чем обычно физическая нагрузка сопровождается проявлением признаков патологии.
- При четвертом типе любая активность пациента сопровождается появлением неприятных ощущений. Признаки патологии отмечаются у больного в состоянии покоя, усиливаясь при незначительной физической нагрузке.
В зависимости от преимущественной локализации нарушения, у пациента может быть выявлена:
- Правожелудочковая недостаточность. В этом случае застой отмечается в малом круге – легочных кровяных каналах.
- Левожелудочковая недостаточность. В этом случае застой локализуется в большом круге – в кровеносных каналах всех органов, исключая легкие.
- Двухжелудочковая (бивентрикулярная) недостаточность. Застой крови в этом случае наблюдается в двух кругах сразу.
Лечение сердечно-сосудистых заболеваний подбирается в соответствии с клинической картиной. Проявления патологий зависят от локализации нарушений и провоцирующих факторов. Немаловажное значение при подборе терапии имеет и история болезни. ХСН может быть связана с нарушением диастолы или/и систолы. В соответствии с этим, выделяют несколько фаз патологии. В частности, существует:
- Систолическая недостаточность сердца. Она связана с расстройством систолы – времени сокращения желудочков.
- Диастолическая недостаточность. Эту фазу обуславливают нарушением диастолы – времени расслабления желудочков.
- Смешанную форму. В этом случае имеют место нарушения диастолы и систолы.
При выборе терапевтического метода для устранения ХСН степени, фазы и формы имеют большое значение. Однако немаловажным является и выявление причин развития патологии. Хроническая недостаточность сердца может являться следствием:
- Инфаркта миокарда. При этом состоянии происходит гибель части сердечной мышцы, что связано с прекращением к ней притока крови.
- ИБС при отсутствии инфаркта.
- Артериальной гипертензии – стойкого повышения давления.
- Приема препаратов. В частности, патология может развиться вследствие применения противоопухолевых средств и медикаментов для восстановления ритма.
- Кардиомиопатии – поражения сердечной мышцы в отсутствии патологий собственных артерий органа и поражений его клапанов, а также артериальной гипертензии.
- Сахарного диабета.
- Поражений щитовидки.
- Нарушений функции надпочечников.
- Ожирения.
- Кахексии.
- Недостатка ряда микроэлементов и витаминов.
- Амилоидоза.
- Саркоидоза.
- ВИЧ-инфекции.
- Терминальной недостаточности почек.
- Мерцательной аритмии.
- Блокады сердца.
- Выпотного и сухого перикардита.
- Врожденных и приобретенных пороков сердца.
Диагноз «ХСН» ставится на основании анализа жалоб и анамнеза. В беседе с врачом пациенту следует рассказать, когда появились признаки патологии и с чем больной их связывает. Выясняется также, какие недуги были у человека и его родственников. Специалисту необходимо знать обо всех принимаемых пациентом медикаментов. При физикальном осмотре оценивается цвет кожи, наличие отечности. При прослушивании сердца определяется, присутствуют ли шумы. Выявляется также наличие застоя в легких. В качестве обязательных исследований назначается анализ мочи и крови. Исследования позволяют обнаружить сопутствующие патологии, которые могут оказать влияние на течение ХСН. Лечение в таком случае будет комплексным, направленным на устранение фоновых недугов. Назначается также биохимическое исследование крови. По результатам определяется концентрация холестерина и его фракции, мочевины, креатинина, сахара, калия. Проводится анализ на гормоны щитовидки. Специалист может назначить иммунологическое исследование. В ходе него определяется уровень антител к ткани сердца и микроорганизмам.
Исследования с использованием оборудования
ЭКГ позволяет дать оценку ритмичности сердцебиений, определить нарушения ритма, размеры отделов органа, а также выявить рубцовые изменения желудочков. Для анализа шумов используется фонокардиограмма. С ее помощью в проекции клапанов определяется наличие систолического либо диастолического шума. Для оценки структуры легких и сердца используется обзорная рентгенография грудины. Это исследование позволяет также определить размеры и объем отделов органа, перекачивающего кровь, определить наличие застоев. Эхокардиография применяется для исследования всех участков сердца. В ходе процедуры определяется толщина стенок отделов и клапанов. Также с помощью эхокардиографии можно выявить, насколько выражено повышение давления в легочных сосудах. Анализ движения крови осуществляется при проведении допплерЭхоКГ. Врач может назначить и прочие исследования в дополнение к описанным.
В первую очередь, пациенту назначается специальная диета. В рационе ограничивается количество поваренной соли до трех грамм и жидкости до 1-1,2 литра в день. Продукты должны легко усваиваться, быть достаточно калорийными, содержать витамины и белок в необходимом объеме. Регулярно пациенту следует осуществлять взвешивание. Прибавление веса больше чем на 2 кг в течение 1-3 дней, как правило, свидетельствует о задержке в организме жидкости и декомпенсации ХСН. Лечение может включать в себя и психологическую помощь. Она направлена на ускорение восстановления пациента. Психологическая помощь может оказываться и родственникам больного. Для пациентов нежелательно отказываться от нагрузок полностью. Уровень активности для каждого больного определяется в индивидуальном порядке. Предпочтение следует отдавать динамическим нагрузкам.
Препараты при сердечной недостаточности разделяются на группы: основную, дополнительную и вспомогательную. В первую входят:
- Ингибиторы АПФ. Они способствуют замедлению прогрессирования патологии, обеспечивают защиту сердца, почек, сосудов, контроль над артериальным давлением.
- Антагонисты рецепторов ангиотензина. Эти средства рекомендуют при непереносимости ингибиторов АПФ либо вместе с ними в комбинации.
- Бета-адреноблокаторы (препараты «Конкор», «Анаприлин» и прочие). Эти средства обеспечивают контроль над давлением и частотой сокращений, оказывают противоаритмический эффект. Бета-адреноблокаторы назначают совместно с ингибиторами АПФ.
- Диуретики (препараты «Амилорид», «Фуросемид» и прочие). Эти средства способствуют устранению из организма избыточной жидкости и соли.
- Сердечные гликозиды. Данные средства назначают преимущественно в малых дозах при мерцательной аритмии.
Дополнительные средства
- Сатины назначают в том случае, если причиной ХСН выступает ИБС.
- Антикоагулянты непрямого действия. Препараты данной группы назначают при высокой вероятности тромбоэмболии и при мерцательной аритмии.
Эти средства назначаются в особых случаях, при выраженных осложнениях. К ним относят:
- Нитраты. Эти средства улучшают кровоток и расширяют сосуды. Медикаменты этой группы назначаются при стенокардии.
- Антагонисты кальция. Данные медикаменты показаны при упорной стенокардии, артериальной гипертензии (стойкой), повышенном давлении в легочных кровеносных каналах, недостаточности клапанов выраженного характера.
- Антиаритмические средства.
- Дезагреганты. Эти средства обладают способностью ухудшать свертываемость, препятствуя склеиванию тромбоцитов. Медикаменты данной группы показаны при вторичной профилактике инфаркта.
- Инотропные негликозидные стимуляторы. Эти средства применяют при выраженном снижении артериального давления и силы сердца.
При отсутствии эффективности медикаментозного воздействия применяют оперативное, механическое вмешательство. В частности, пациенту может быть назначено:
- Аортокоронарное шунтирование. Операция выполняется при выраженном атеросклеротическом повреждении сосудов.
- Хирургическая коррекция пороков клапанов. Вмешательство осуществляется в случае выраженного стеноза (сужения) либо недостаточности клапанов.
- Трансплантация органа. Пересадка сердца является достаточно радикальной мерой. Ее выполнение сопряжено с рядом сложностей:
— вероятным отторжением;
— недостаточным числом донорских органов;
— поражением кровеносных каналов пересаженного органа, слабо поддающегося терапии.
- Применение искусственных аппаратов, обеспечивающих вспомогательное кровообращение. Их внедряют непосредственно в организм пациента. Через кожную поверхность их соединяют с аккумуляторами, расположенными на поясе больного. Однако применение аппаратов также сопровождается проблемами. В частности, вероятны инфекционные осложнения, тромбоэмболии и тромбозы. Препятствует более обширному применению аппаратов и их высокая стоимость.
- Использование эластичного сетчатого каркаса. Им окутывают сердце при дилатационной кардиомиопатии. Эта мера позволяет замедлить увеличение органа в размерах, повысить эффективность медикаментозного воздействия, улучшить состояние пациента.
Источник: fb.ru
✓ Статья проверена доктором
Словосочетание «сердечная недостаточность» у многих на слуху. Однако часто его употребляют не совсем корректно, подразумевая большинство сердечных патологий. Понимание причин и механизма возникновения сердечной недостаточности способствует своевременному выявлению проблем и увеличению продолжительности жизни пациента.
ХСН 2 степени ФК 2
Сердечной недостаточностью (СН) называется комплекс симптомов, который может включать в себя:
- одышку;
- ортопноэ;
- слабость;
- повышенную утомляемость;
- сердцебиение;
- ночной кашель;
- появление отеков;
- набухание шейных вен.
Таким образом, это не самостоятельное заболевание. Под сердечной недостаточностью доктора понимают набор симптомов, которые связаны с неадекватной перфузией органов и тканей в покое или при нагрузке и часто с задержкой жидкости в организме.
Важно: эффективное лечение симптоматики СН возможно только при избавлении от основного заболевания.
Что такое хроническая сердечная недостаточность
Что провоцирует сердечную недостаточность
В механизме возникновения вышеперечисленных симптомов можно выделить такую последовательность:
- Некоторые заболевания приводят к повреждению и ослаблению миокарда – главной мышцы сердца.
- Патологии миокарда становятся причиной того, что орган не способен в полной мере обеспечивать потребности организма в кровоснабжении.
- Плохое кровоснабжение приводит к недостаточному питанию внутренних органов и тканей.
- В организме возникают застои крови, которые провоцируют патологические процессы в месте их образования.
Причины, приводящие к хронической сердечной недостаточности
Основные и менее распространенные причины приведены в таблице:
При любом варианте нарушения появляется ацидоз, гипоксия тканей и внутренних органов, нарушения метаболизма.
Другие причины ХСН
Особенности течения сердечной недостаточности
С годами симптоматика прогрессирует, сигнализируя о появлении новых проблем в организме. Отсутствие адекватного лечения приводит к ухудшению здоровья пациента и усугублению патологических процессов.
Сердечная недостаточность может протекать остро или как хронический процесс.
Острая форма представляет собой следствие проблем с сокращением миокарда, которые сопровождаются уменьшением минутного и систолического объема крови. Острая форма может возникать вследствие попадания токсинов, наличия кардиологических болезней, травм. Она проявляется критическими состояниями: кардиогенным шоком, сердечной астмой, острой недостаточностью почек, отеком легких. Отсутствие лечения может привести к смерти.
Хроническая форма развивается длительное время и объясняется наличием первопричины, вызвавшей патологию миокарда. Симптомы появляются постепенно, усиливаясь со временем. Тяжесть процесса и количество симптомов определяют стадию хронической сердечной недостаточности.
Важно: лечение хронической формы, как правило, длительное и комплексное. Часто пациентам приходится полностью менять свой образ жизни.
Классификация ХСН по Стражеско
Существуют две классификации, которые дают четкое понимание того, насколько запущен патологический процесс и насколько тяжелое состояние у пациента. В целом, они очень похожи и часто являются равнозначными. Однако первая оценивает стадию сердечной недостаточности с точки зрения врача и видимых симптомов, а вторая учитывает жалобы и функциональные ограничения в жизни пациента. Для наглядности они представлены в виде таблицы:
Больной: не испытывает дискомфорта при любой физической активности. При нагрузке не появляется тошнота, одышка, тахикардия, сердечна боль. Стадия протекает бессимптомно, жалобы отсутствуют.
Врач: изменения гемодинамики отсутствуют. При физической активности исследования могут выявить уменьшенную фракцию выброса или незначительные увеличения стенок желудочков сердца
Больной: в покое самочувствие абсолютно привычное. Однако средние нагрузки активности вызывают подташнивание, сердцебиение, несвойственную одышку. Пациент старается контролировать или исключить такую физическую активность.
Врач: нарушения гемодинамики затрагивают один круг кровообращения. Можно визуально обнаружить цианоз. Появляется сухой легочный кашель, выслушиваются застойные хрипы в легких.
Больной: хорошее самочувствие только в спокойном состоянии. Сложности и ухудшение состояния вызывают малейшие физические упражнения, которые сопровождаются ангинозными ноющими болями, упадком сил, нехваткой воздуха, сердцебиением. Больной замечает более редкое и менее обильное мочеиспускание.
Врач: очень заметен цианоз, отеки конечностей, прослушиваются хрипы в легких и шумы в сердце, пальпацией определяется патологическое увеличение печени, асцит. Больной становится нетрудоспособным
Больной: одышка в покое, любая нагрузка вызывает выраженный дискомфорт. Больной старается избегать любой лишней активности.
Врач: констатирует выраженные изменения
гемодинамики и тяжелые (необратимые) структурные изменения органов–мишеней (сердца, легких, сосудов, головного мозга, почек).
Для максимально точного описания состояния пациента врачи совмещают обе модели, указывая и стадию, и функциональный класс.
Функциональная классификация ХСН
Далее сердечная недостаточность хронической формы будет рассмотрена на примере 2 стадии II функционального класса.
Исходя из того, в каком круге кровообращения появляются проблемы, симптоматика второй стадии может немного отличаться.
Симптомы, которые появляются при патологиях малого круга тока крови:
- повышенная утомляемость, раздражительность;
- учащенный пульс после физической активности;
- ортопноэ;
- ночные приступы удушья;
- одышка;
- ортопноэ;
- слабость;
- сердцебиение;
- ночной кашель;
- появление отеков;
- набухание шейных вен;
- цианоз.
Симптомы хронической левожелудочковой недостаточности
Симптомы, которые появляются при патологиях малого круга кровообращения:
- одышка после нагрузки или обильной еды;
- бледность кожных покровов, акроцианоз, цианоз слизистых покровов;
- потеря аппетита;
- хрипы в легких (симметричные от нижних отделов до всей поверхности легких);
- ослабление первого тона на верхушке сердца, наличие ритма галопа,
наличие шумов относительной недостаточности атриовентрикулярных клапанов.
На 2а стадии заметны нарушения лишь в одном из кругов кровообращения. На последнем этапе второй стадии, который классифицируют как 2б степень, проблемы затрагивают оба круга кровообращения. Симптоматика приобретает серьезный характер и существенно ухудшает качество жизни пациента. По зарубежной классификации 2б степень соответствует не второму, а третьему функциональному классу из-за тяжести течения.
Симптомы хронической правожелудочковой недостаточности
Вторая стадия является решающей для исхода болезни. В этот период симптомы уже достаточно ясно видны и должны насторожить пациента. Своевременное обращение к врачу на второй стадии позволяет начать правильное лечение, которое с большой вероятностью приведет к полной компенсации. Если же лечение не начато, то симптомы начнут усугубляться и перейдут в третью стадию, лечение которой для современной медицины невозможно.
Важно: пациенту необходимо морально настроиться на лечение и захотеть выздороветь. Это поможет точно соблюдать рекомендации врача и не пропускать прием препаратов. Несерьезный подход к лечению делает его практически бесполезным.
Сердечную недостаточность полностью вылечить достаточно трудно. В большинстве случаев, врачам удается добиться улучшения состояния пациента и возврата на первую стадию. Значительно легче предотвратить появление сердечной недостаточности, поэтому очень важно проводить специфические меры профилактики, заботиться о здоровье сердца и вовремя лечить другие заболевания.
На второй стадии II ФК из медикаментозной терапии назначаются:
- мочегонные средства (диуретики);
- иАПФ;
- статины;
- бета-блокаторы;
- сердечные гликозиды;
- омега-з ПНЖК;
- АРА;
- антикоагулянты и антиагреганты;
- антиаритмики и др.
Важно: правильно подобрать группу, поколение и торговую марку препарата может только врач. При проблемах с сердцем принимать лекарства, которые кто-то посоветовал может стоить вам жизни!
Кроме медикаментозной терапии большое внимание уделяется:
- Режиму физической активности. Врач корректирует дозу и частоту нагрузок.
- Диете. В рацион включаются ингредиенты, полезные для сердца, и исключается вся вредная еда и напитки. Для 2 стадии ХСН рекомендации по приему соли составляют не более 1,5 г в день.
- Отказу от курения.
- Психологическому состоянию пациента. Это позволит сознательно отнестись к лечению и снизить уровень ежедневного стресса, который оказывает негативное влияние на здоровье сердца.
Медикаментозное лечение ХСН
Важным моментом на всех стадиях, особенно второй, является лечебный режим. Это понятие включает в себя врачебные рекомендации и приверженность пациента к лечению. Врачи обучают больного и его близких контролировать течение сердечной недостаточности, определять тяжелые состояния и оказывать первую помощь. Пациент получает полную информацию о заболевании. Лечение становится для него более понятным, а симптомы — менее пугающими.
Врачи составляют рекомендованный распорядок дня для пациента, в котором указаны часы активности, физической нагрузки, дневного и ночного сна.
Видео — Хроническая сердечная недостаточность: эпидемиология, диагностика, лечение
Источник: med-explorer.ru
Хроническая сердечная недостаточность
Хроническая сердечная недостаточность (ХСН) – это патологическое состояние организма, выделенное в отдельное заболевание, сопровождающееся дефицитом кровоснабжения тканей и органов в организме. Основными проявлениями болезни являются одышка и снижение физической активности. При патологии в организме происходит хроническая задержка жидкости.
При ХСН сердечная мышца теряет способность адекватно сокращаться и полностью опорожнять камеры сердца. Наряду с этим миокард также не может обеспечить полное наполнение кровью предсердий и желудочков. В итоге возникает дисбаланс различных систем, которые вторично нарушают правильную работу сердечно-сосудистой системы.
Симптомы хронической сердечной недостаточности
Существует несколько основных классических проявлений ХСН, которые возникают вне зависимости от степени поражения других органов организма. Выраженность этих симптомов полностью зависит от формы сердечной недостаточности и ее тяжести.
Основные жалобы пациентов, страдающих ХСН:
- Тахикардия (учащение сердцебиения более 80 — 90 ударов в минуту).
- Одышка, сопровождающаяся учащением неглубокого дыхания.
- Повышенная утомляемость и заметное снижение переносимости физических нагрузок.
- Возникновение сухого кашля, который потом переходит в кашель с отхождением мокроты. Иногда в ней определяются прожилки алой крови.
- Отеки туловища. Сначала они появляются на стопах, затем поднимаются на голени и бедра. После этого отекает поясница и область живота. Может скапливаться жидкость в легких.
- Появление ортопноэ – усиление одышки при горизонтальном положении туловища. В данном случае в лежачем состоянии у пациента также усиливается кашель.
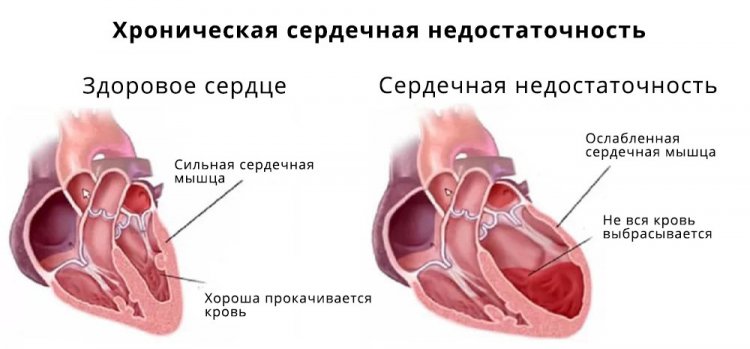
Существует несколько классификаций хронической сердечной недостаточности в зависимости от стадии заболевания, переносимости физической нагрузки и нарушения функции отделов сердца.
Стадии ХСН:
1 стадия. Происходят начальные изменения и снижается функция левого желудочка. В связи с тем, что нарушения кровообращения еще не происходит, клинически проявлений никаких нет.
2А стадия. В этом случае происходит нарушение движения крови в одном из двух кругов кровообращения. В итоге происходит застой жидкости либо в легких, либо в нижних отделах туловища, преимущественно на ногах.
2Б стадия. Происходит нарушения гемодинамики в обоих кругах кровообращения и появляются выраженные изменения в сосудах и сердце. В большей степени проявляются отеки на ногах вместе с хрипами в легких.
3 стадия. Появляются ярко выраженные отеки не только на ногах, но и на пояснице, бедрах. Возникает асцит (скопление жидкости в брюшной полости) и анасарка (отечность всего тела). В данной стадии происходят необратимые изменения таких органов как почки, головной мозг, сердце и легкие.
Деление ХСН на функциональные классы (ФК) в зависимости от переносимости физической нагрузки:
I ФК – повседневная физическая нагрузка переносится бессимптомно и легко. Усиленная физическая активность может приводить к одышке. Восстановление сил после нее немного замедляется. Данные проявления сердечной недостаточности могут вообще отсутствовать.
II ФК – пациенты немного ограничены в активности. В состоянии покоя никаких симптомов нет. При обычной повседневной физической нагрузке появляется учащенное сердцебиение, затрудненное дыхание и усталость.
III ФК – физическая активность заметно ограничена. В покое состояние удовлетворительное. При физической активности меньше привычной степени возникают вышеописанные симптомы.
IV ФК – абсолютно любая физическая активность доставляет дискомфорт. Симптомы сердечной недостаточности беспокоят в состоянии покоя и значительно усиливаются даже при малейших движениях.
Классификация в зависимости от поражения отделов сердца:
- Левожелудочковая – застой крови в сосудах легких — в малом круге кровообращения.
- Правожелудочковая – застой в большом круге: во всех органах и тканях за исключением легких.
- Двужелудочковая (бивентрикулярная) – застойные явления в обоих кругах.
К сердечной недостаточности может привести абсолютно любая патология, поражающая миокард и структуры сердечно-сосудистой системы.
- Заболевания, непосредственно поражающие миокард:
- хроническая ишемическая болезнь сердца (при поражении сосудов сердца вследствие атеросклероза);
- ишемическая болезнь сердца после перенесенного инфаркта миокарда (при гибели определенного участка сердечной мышцы).
- Патология эндокринной системы:
- сахарный диабет (нарушение углеводного обмена в организме, которое ведет к постоянному повышению уровня глюкозы в крови);
- заболевания надпочечников с нарушением секреции гормонов;
- снижение или повышение функции щитовидной железы (гипотиреоз, гипертиреоз).
- Нарушение питания и его последствия:
- истощение организма;
- избыток массы тела за счет жировой ткани;
- недостаток поступления с пищей микроэлементов и витаминов.
- Некоторые заболевания, сопровождающиеся отложением в тканях несвойственных им структур:
- саркоидоз (наличие плотных узлов, сдавливающих нормальные ткани, нарушая их структуру);
- амилоидоз (отложение в тканях особого белково-углеводного комплекса (амилоида), который нарушает работу органа).
- Иные заболевания:
- хроническая почечная недостаточность в терминальной стадии (при необратимых изменениях органа);
- ВИЧ-инфекция.
- Функциональные нарушения работы сердца:
- нарушения сердечного ритма;
- блокады (нарушения проведения нервного импульса по структурам сердца);
- приобретенные и врожденные сердечные пороки.
- Воспалительные заболевания сердца (миокардиты, эндокардиты и перикардиты).
- Хронически повышенное артериальное давление (артериальная гипертензия).
Существует ряд предрасполагающих факторов и заболеваний, которые значительно повышают риск развития хронической сердечной недостаточности. Некоторые из них могут самостоятельно вызывать патологию. К таковым относятся:
- курение;
- ожирение;
- алкоголизм;
- аритмии;
- заболевания почек;
- повышенное давление;
- нарушение обмена жиров в организме (повышение уровня холестерина и др.);
- сахарный диабет.
Диагностика сердечной недостаточности
При изучении анамнеза важно определить время, когда начала беспокоить одышка, отеки и утомляемость. Необходимо обратить внимание на такой симптом, как кашель, его характер и давность. Нужно узнать, имеются ли у больного пороки сердца или иная патология сердечно-сосудистой системы. Принимались ли ранее токсичные лекарственные препараты, было ли нарушение иммунных систем организма и наличие опасных инфекционных заболеваний с осложнениями.
Осматривая пациента можно определить бледность кожных покровов и отечность ног. При прослушивании сердца бывают шумы и признаки застоя жидкости в легких.
Общий анализ крови и мочи могут указать на какую-либо сопутствующую патологию или развивающиеся осложнения, в частности, воспалительного характера.
При изучении биохимического анализа крови определяется уровень холестерина. Это необходимо для оценки степени риска развития осложнений и назначения правильного комплекса поддерживающего лечения. Изучается количественное содержания креатинина, мочевины и мочевой кислоты. Это свидетельствует о распаде мышечной ткани, белка и веществ клеточного ядра. Определяется уровень калия, который может «подсказать» о вероятном сопутствующем поражении органов.
Иммунологическое исследование крови может показать уровень C-реактивного белка, увеличивающегося при воспалительных процессах. Также определяется наличие антител к микроорганизмам, поражающим сердечные ткани.
Развернутые показатели коагулограммы позволят изучить возможные осложнения или наличие сердечной недостаточности. При помощи анализа определяется повышенная свертываемость или появление в крови веществ, свидетельствующих о распаде тромбов. Последних показателей в норме определяться не должно.
Определение натрий-уретического гормона может показать наличие, степень и эффективность терапии хронической сердечной недостаточности.
Диагностировать сердечную недостаточность и определить ее функциональный класс можно следующим способом. На протяжении 10 минут пациент отдыхает, а затем в обычном темпе начинает движение. Ходьба длиться 6 минут. При появлении сильной одышки, выраженной тахикардии или слабости тест прекращается и замеряется пройденное расстояние. Интерпретация результатов исследования:
- 550 метров и более – сердечная недостаточность отсутствует;
- от 425 до 550 метров – ФК I;
- от 300 до 425 метров – ФК II;
- от 150 до 300 метров – ФК III;
- 150 метров и менее – ФК IV.
Электрокардиография (ЭКГ) может определить изменения сердечного ритма или перегрузку некоторых его отделов, что свидетельствует о ХСН. Иногда видны рубцовые изменения после перенесенного инфаркта миокарда и увеличение (гипертрофия) определенной сердечной камеры.
Рентгенограмма грудной клетки определяет наличие жидкости в плевральной полости, что свидетельствует об имеющемся застое в малом круге кровообращения. Также можно оценить размеры сердца, в частности, его увеличение.
Ультразвуковое исследование (УЗИ, эхокардиография) позволяет оценить много факторов. Таким образом, можно узнать различные данные о величине сердечных камер и толщине их стенок, состояние клапанного аппарата и эффективность сердечных сокращений. Данное исследование также определяет движение крови по сосудам.
При наличии постоянной формы мерцательной аритмии (фибрилляции предсердий) выполняется чреспищеводное УЗИ. Оно необходимо для определения наличия возможных тромбов в правом предсердии и их размеров.
Компьютерная спиральная томография. В данном исследовании используется выстраивание рентгеновских снимков разной глубины в сочетании с МРТ (магнитно-резонансной томографией). В итоге получается максимально точное изображение сердца.
При помощи коронарографии определяется степень проходимости сосудов сердца. Для этого в кровеносное русло вводится контрастное вещество, заметное при рентгеновском излучении. При помощи снимков затем изучается поступление этого вещества в собственные сосуды сердца.
В случае, когда невозможно достоверно определить причину заболевания, прибегают к эндомиокардиальной биопсии. Суть исследования заключается во взятии внутренней оболочки сердца для ее изучения.
Лечение хронической сердечной недостаточности
Терапия сердечной недостаточности, как и многих других заболеваний, начинается с правильного образа жизни и здорового питания. В основе диеты лежит ограничение потребления поваренной соли приблизительно до 2,5 – 3 грамм в сутки. Объем выпиваемой жидкости должен составлять около 1 – 1,3 литра.
Пища должна быть легко усваиваемой и высококалорийной с достаточным количеством витаминов. При этом важно регулярно взвешиваться, т.к. увеличение веса даже на пару килограмм в день может свидетельствовать о задержке в организме жидкости. Следовательно, данное состояние усугубляет течение ХСН.
Пациентам с сердечной недостаточностью крайне важна правильная постоянная физическая нагрузка в зависимости от функционального класса заболевания. Снижение двигательной активности необходимо при наличии какого-либо воспалительного процесса в сердечной мышце.
Основные группы медицинских препаратов, применяемых при хронической сердечной недостаточности:
- И-АПФ (ингибиторы ангиотензин-превращающего фермента). Данные препараты замедляют развитие и прогрессирование ХСН. Имеют защитную функцию для почек, сердца и сосудов, снижают повышенное артериальное давление.
- Препараты группы антагонистов рецепторов к ангиотензину. Эти лекарственные вещества в отличие от ингибиторов АПФ в большей степени блокируют фермент. Назначают такие препараты при аллергии на и-АПФ или при появлении побочных эффектов в виде сухого кашля. Иногда оба этих лекарства комбинируют между собой.
- Бета-адреноблокаторы – препараты, снижающие давление и частоту сокращений сердца. Эти вещества имеют дополнительное антиаритмическое свойство. Назначаются совместно с ингибиторами АПФ.
- Препараты антагонистов рецепторов к альдостерону – вещества, обладающие слабым мочегонным действием. Они задерживают в организме калий и применяются пациентами после инфаркта миокарда или при сильно выраженной ХСН.
- Мочегонные вещества (диуретики). Используются для выведения из организма избытка жидкости и солей.
- Сердечные гликозиды – лекарственные вещества, повышающие силу сердечного выброса. Данные препараты растительного происхождения используются в основном при сочетании сердечной недостаточности и мерцательной аритмии.
Дополнительно используемые препараты при лечении сердечной недостаточности:
- Статины. Данные лекарственные вещества применяются для снижения уровня жиров в крови. Это необходимо для минимизации их отложения в сосудистой стенке организма. Предпочтение таким препаратам отдается при хронической сердечной недостаточности, вызванной ишемической болезнью сердца.
- Антикоагулянты непрямого действия. Такие препараты препятствуют синтезу в печени специальных веществ, способствующих повышенному тромбообразованию.
Вспомогательные препараты, применяемые при осложненном варианте сердечной недостаточности:
- Нитраты – вещества, в основе химической формулы которых лежат соли азотной кислоты. Такие препараты расширяют сосуды и способствуют улучшению кровообращения. Применяются в основном при стенокардии и ишемии сердца.
- Антагонисты кальция. Используются при стенокардии, стойком повышении артериального давления, легочной гипертензии или клапанной недостаточности.
- Противоаритмические препараты.
- Дезагреганты. Наряду с антикоагулянтами снижают свертываемость крови. Используются в качестве профилактики тромбозов: инфарктов и ишемических инсультов.
- Инотропные негликозидные стимуляторы. Повышают силу сокращения сердца и артериальное давление.
Электрофизиологические способы лечения ХСН
- Установка постоянного кардиостимулятора (ИВР – искусственного водителя ритма), который задает сердцу правильный ритм.
- Имплантация дефибриллятора-кардиовертера. Такое устройство помимо создания постоянного ритма способно выдавать электрический разряд при возникновении жизнеугрожающих аритмий.
Хирургические способы лечения
- Аортокоронарное и маммарокоронарное шунтирование. Суть процедуры состоит в создании дополнительных сосудов от аорты или внутренней грудной артерии к сердечной мышце. Данное хирургическое вмешательство выполняется при выраженном поражении собственных артерий сердца.
- При значительном стенозе или недостаточности клапанов выполняют хирургическую их коррекцию.
- При невозможности или неэффективности использования вышеописанных способов терапии показана полная пересадка сердца.
- Применение специальных искусственных аппаратов вспомогательного кровообращения. Они представляют собой что-то наподобие желудочков сердца, которые имплантируются внутрь организма и соединяются со специальными батареями, расположенными на поясе пациента.
- При значительном увеличении полости камер сердца, в частности, при дилатационной кардиомиопатии, сердце «укутывают» эластическим каркасом, который в сочетании с правильной медикаментозной терапией замедляет прогрессирование ХСН.
Осложнения сердечной недостаточности
Основные последствия, которые возникают при сердечной, патологии могут затрагивать как работу самого сердца, так и других внутренних органов. Основные осложнения:
- Печеночная недостаточность из-за застоя крови.
- Увеличение сердца.
- Нарушение проводимости сердца и его ритма.
- Возникновение тромбозов в любом органе или ткани организма.
- Истощение сердечной деятельности.
- Внезапная коронарная (сердечная) смерть.
Профилактику хронической сердечной недостаточности принято делить на первичную и вторичную.
В основе первичной профилактики лежат мероприятия, которые препятствуют возникновению ХСН у лиц с высокой предрасположенностью к заболеванию. К ней относится нормализация питания и физических нагрузок, снижение факторов риска (предупреждение ожирения и отказ от курения).
Вторичная профилактика заключается в своевременном лечении хронических сердечных заболеваний. Она выполняется для предупреждения усугубления патологии. К основным мероприятиям относится терапия артериальной гипертензии, ишемической болезни сердца, аритмий, нарушений липидного обмена, хирургическое лечение сердечных пороков.
Согласно мировой статистике выживаемость пациентов полностью зависит от тяжести заболевания и функционального класса. В среднем порядка 50 – 60 % больных нормально существуют на протяжении 3 – 4 лет. Данное заболевание в настоящие дни имеет тенденцию к большему распространению.
Видео по теме: «Хроническая сердечная недостаточность»
Источник: www.webmedinfo.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
 На I стадии болезнь протекает скрыто, поэтому непривычные симптомы появляются только вследствие повышенных нагрузок.
На I стадии болезнь протекает скрыто, поэтому непривычные симптомы появляются только вследствие повышенных нагрузок.