Синдром wpw на ЭКГ: что это? Рекомендации кардиолога
Синдром WPW (синдром Вольфа-Паркинсона-Уайта) – врожденное генетически обусловленное заболевание сердца, имеющее специфические электрокардиографические признаки и во многих случаях проявляющееся клинически. Что это за синдром и что рекомендуют кардиологи в случае его обнаружения, узнаете из данной статьи.
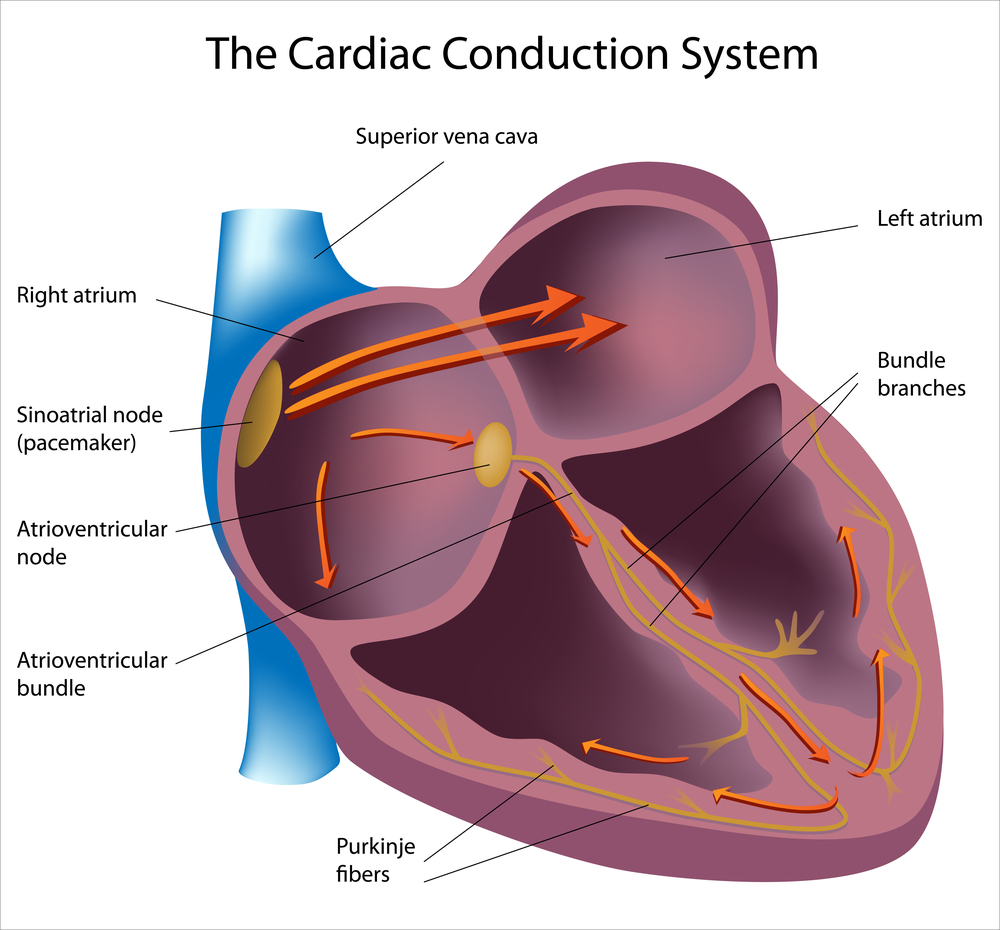
В норме возбуждение сердца идет по проводящим путям из правого предсердия в желудочки, на некоторое время задерживаясь в скоплении клеток между ними, атриовентрикулярном узле. При синдроме WPW возбуждение идет в обход атриовентрикулярного узла по дополнительному проводящему пути (пучку Кента). При этом задержки импульса нет, поэтому желудочки возбуждаются преждевременно. Таким образом, при синдроме WPW наблюдается предвозбуждение желудочков
Синдром WPW встречается у 2 – 4 человек из 1000 населения, у мужчин чаще, чем у женщин. Он чаще всего проявляется в молодом возрасте. Со временем проводимость по дополнительному пути ухудшается, и с возрастом проявления синдрома WPW могут исчезать.
Синдром WPW чаще всего не сопровождается какими-либо другими заболеваниями сердца. Тем не менее он может сопутствовать аномалии Эбштейна, гипертрофической и дилатационной кардиомиопатиям и пролапсу митрального клапана.
Синдром WPW является причиной освобождения от призыва на срочную армейскую службу с категорией годности «В».
Изменения на электрокардиограмме
Отмечается укорочение интервала P-Q менее 0,12 с, что отражает ускоренное проведение импульса от предсердий в желудочки.
Комплекс QRS деформирован и расширен, в его начальной части имеется пологий наклон – дельта-волна. Она отражает проведение импульса по дополнительному пути.
Синдром WPW может быть явным и скрытым. При явном его электрокардиографические признаки имеются постоянно иди периодически (преходящий синдром WPW). Скрытый синдром WPW выявляется лишь при возникновении пароксизмальных аритмий.
Синдром WPW в половине случаев никогда не проявляется клинически. В этом случае иногда говорят об изолированном электрокардиографическом феномене WPW.
Примерно у половины больных с синдромом WPW возникают пароксизмальные аритмии (приступы нарушений ритма с высокой частотой сердечных сокращений).
В 80% случаев аритмии представлены реципрокными наджелудочковыми тахикардиями. В 15% случаев появляется фибрилляция предсердий, а в 5% случаев – трепетание предсердий.
Приступ тахикардии может сопровождаться ощущением частого сердцебиения, одышкой, головокружением, слабостью, потливостью, чувством перебоев в работе сердца. Иногда появляется давящая или сжимающая боль за грудиной, являющаяся симптомом нехватки кислорода в миокарде. Появление приступов не связано с нагрузкой. Иногда пароксизмы купируются самостоятельно, а в некоторых случаях требуют применения антиаритмических препаратов или кардиоверсии (восстановление синусового ритма с помощью электрического разряда).
Синдром WPW может быть диагностирован при электрокардиографии. В случаях преходящего синдрома WPW его диагностика проводится с использованием суточного (холтеровского) мониторирования электрокардиограммы.
При обнаружении синдрома WPW назначается электрофизиологическое исследование сердца.
Бессимптомное течение синдрома WPW лечения не требует. Обычно пациенту рекомендуется ежегодно проходить суточное мониторирование электрокардиограммы. Представителям некоторых профессий (летчики, водолазы, водители общественного транспорта) дополнительно проводится электрофизиологическое исследование.
При обморочных состояниях проводят внутрисердечное электрофизиологическое исследование сердца с последующим разрушением (деструкцией) дополнительного пути.
Катетерная деструкция разрушает дополнительный путь возбуждения желудочков, в результате они начинают возбуждаться нормальным путем (через атриовентрикулярный узел). Этот метод лечения эффективен в 95% случаев. Она особенно показана людям молодого возраста, а также при неэффективности или непереносимости антиаритмических препаратов.
При развитии пароксизмальных наджелудочковых тахикардий восстанавливают синусовый ритм с помощью антиаритмических препаратов. При частых приступах возможно длительное назначение лекарств с профилактической целью.
Фибрилляция предсердий требует восстановления синусового ритма. Эта аритмия при синдроме WPW может перейти в фибрилляцию желудочков, что угрожает жизни больного. Для предупреждения приступов фибрилляции предсердий (мерцательной аритмии) проводится катетерная деструкция дополнительных проводящих путей или антиаритмическая терапия.
Анимированное видео на тему «WPW (Wolff-Parkinson-White Syndrome)» (англ.):
Источник: doctor-cardiologist.ru
Синдром Вольфа-Паркинсона-Уайта (WPW): причины, симптомы, как лечить
Синдромом Вольфа-Паркинсона-Уайта (ВПВ, WPW) называют патологию, при которой происходят приступы тахикардии, вызванные наличием в сердечной мускулатуре дополнительного пути возбуждения. Благодаря ученым Wolf, Parkinson, White в 1930 году был описан данный синдром. Существует даже семейная форма этого заболевания, при котором выявлена мутация в одном из генов. Синдромом WPW чаще болеют мужчины (в 70% случаев).
Что является причиной синдрома WPW?
В норме проводящая система сердца устроена таким образом, что возбуждение передается постепенно от верхних отделов к нижним по определенному «маршруту»:
работа проводящей системы сердца
- Генерация ритма происходит в клетках синусно-предсердного узла, который расположен в правом предсердии;
- Затем нервное возбуждение распространяется по предсердиям и достигает предсердно-желудочкового узла;
- Импульс передается к пучку Гиса, от которого отходят две ножки к правому и левому желудочка сердца соответственно;
- Волна возбуждения передается от ножек пучка Гиса по волокнам Пуркинье, которые достигают каждой мышечной клетки обоих желудочков сердца.
Благодаря прохождению такого «маршрута» нервного импульса достигается необходимая координация и синхронизация сокращений сердца.
При синдроме ВПВ возбуждение передается напрямую от предсердия (правого или левого) к одному из желудочков сердца в обход предсердно-желудочкового узла. Это происходит из-за наличия в проводящей системе сердца патологического пучка Кента, который соединяет предсердие и желудочек. В результате этого, волна возбуждения передается к мышечным клеткам одного из желудочков гораздо быстрее, чем в норме. По этой причине синдром ВПВ имеет синоним: преждевременное возбуждение желудочков. Подобная дискоординация работы сердца и является причиной возникновения различных нарушений ритма при данной патологии.
Чем отличается феномен WPW от синдрома WPW?
Не всегда у лиц, имеющих нарушения в проводящей системе сердца, есть жалобы или клинические проявления. По этой причине было решено ввести понятие «феномена WPW», который регистрируется исключительно на электрокардиограмме у людей, не предъявляющих каких-либо жалоб. В ходе многочисленных исследований было выявлено, что у 30-40% людей данный феномен диагностировался случайно при проведении скрининговых исследований, профилактических осмотров. Но нельзя относиться к феномену WPW несерьезно, ведь в некоторых ситуациях проявление данной патологии может произойти внезапно, например, провоцирующим фактором может стать эмоциональное волнение, употребление алкоголя, физические нагрузки. Кроме того, в 0,3% феномен WPW может даже стать причиной внезапной сердечной смерти.
Симптомы и диагностика синдрома WPW
Наиболее часто выявляются следующие симптомы:
- Чувство сердцебиения, дети могут охарактеризовать это состояния такими сравнениями, как «сердце выпрыгивает, колотится».
- Головокружение.
- Обморочное состояние, чаще встречается у детей.
- Боли в области сердца (давящие, колющие).
- Чувство нехватки воздуха.
- У грудных детей во время приступа тахикардии возможен отказ от кормления, повышенная потливость, плаксивость, слабость, при этом частота сердечных сокращений может достигать 250-300 уд. в мин.
- Бессимптомное течение (у 30-40% пациентов).
- Легкое течение. Характерны непродолжительные приступы тахикардии, которые длятся 15-20 минут и самостоятельно проходят.
- Для средней тяжести синдрома ВПВ характерно увеличение продолжительности приступов до 3 часов. Тахикардия самостоятельно не проходит, необходимо применение противоаритмических препаратов.
- Тяжелое течение характеризуется длительными приступами (более 3 часов) с появлением серьезных нарушений ритма (трепетание, или беспорядочное сокращение предсердий, экстрасистолия и др). Данные приступы не купируются лекарственными препаратами. В связи с тем, что столь серьезные нарушения ритма опасны высоким процентом летального исхода (около 1,5-2%), то при тяжелом течении синдрома WPW рекомендовано хирургическое лечение.
При обследовании пациента можно выявить:
- Перебои в области сердца при выслушивании (тоны сердца неритмичны).
- При исследовании пульса можно определить неритмичность пульсовой волны.
- На ЭКГ выявляются следующие признаки:
укорочение интервала PQ (что означает передачу возбуждения непосредственно от предсердий к желудочкам);
- появление так называемой дельта-волны, которая появляется при преждевременном возбуждении желудочков. Кардиологи знают, что между выраженностью дельта-волны и скоростью проведения возбуждения по пучку Кента имеется прямая связь. Чем выше скорость проведения импульса по патологическому пути, тем большая часть мышечной ткани сердца успевает возбудиться, а значит, тем больше будет дельта-волна на ЭКГ. Напротив, если скорость проведения возбуждения в пучке Кента будет примерно равна таковой в предсердно-желудочковом соединении, то дельта-волна практически не будет видна. Это одна из сложностей при диагностике синдрома ВПВ. Иногда проведение провоцирующих проб (с нагрузкой) могут помочь диагностировать дельта-волну на ЭКГ;
- расширение комплекса QRS, который отражает увеличение времени распространения волны возбуждения в мышечной ткани желудочков сердца;
- снижение (депрессия) сегмента ST;
- отрицательный зубец Т;
- различные нарушения ритма (учащение сердечного ритма, пароксизмальные тахикардии, экстрасистолии и др.).
Иногда на ЭКГ регистрируются нормальные комплексы в сочетании с патологическими, в таких случаях принято говорить о «преходящем синдроме ВПВ».
Даже несмотря на отсутствие клинических проявлений данной патологии (при бессимптомном течении), к ней нужно относиться крайне серьезно. Нельзя забывать, что существуют факторы, которые могут спровоцировать приступ тахикардии на фоне кажущегося благополучия.
Родителям стоит знать, что дети, у которых обнаружили данный синдром, не должны заниматься тяжелым спортом, когда организм испытывает тяжелые нагрузки (хоккей, футбол, фигурное катание и др.). Легкомысленное отношение к данному заболеванию может привести к необратимым последствиям. По сей день люди с данной патологией продолжают умирать от внезапной сердечной смерти во время различных матчей, соревнований и т.д. Таким образом, если врач настаивает отказаться от занятий спортом, эти рекомендации нельзя игнорировать.
Берут ли в армию с синдромом WPW?
Для подтверждения синдрома WPW необходимо пройти все необходимые обследования: электрокардиографию, электрофизиологическое исследование, круглосуточная регистрация ЭКГ, при необходимости — пробы с нагрузками. Лица, у которых подтвердилось наличие синдрома WPW, освобождаются от призыва и службы в армии.
Помимо лекарственных препаратов существуют еще и методы, заслуживающие особого внимания.
Иннервация сердца устроена достаточно сложно. Известно, что сердце — уникальный орган, в котором возникает нервный импульс независимо от влияния нервной системы. Простыми словами, сердце может работать автономно в организме человека. Но это не значит, что сердечная мышца совсем не подчиняется нервной системе. К мышечным клеткам подходят нервные волокна двух типов: симпатические и парасимпатические. Первая группа волокон активирует работу сердца, вторая — замедляет сердечный ритм. Парасимпатические волокна проходят в составе блуждающего нерва (nervus vagus), отсюда произошло и название рефлексов — вагусные. Из выше сказанного становится понятно, что для устранения приступа тахикардии, нужно активировать именно парасимпатическую нервную систему, а именно — блуждающий нерв. Наиболее известными из всех подобных методик являются следующие:
- Рефлекс Ашнера. Доказано, что при умеренном надавливании на глазные яблоки, происходит замедление сердцебиения, и приступ тахикардии может прекратиться. Давление нужно оказывать в течение 20-30 секунд.
- Задержка дыхания и сокращение мышц живота также приводит к активации блуждающего нерва. Поэтому йога и правильное дыхание могут как предупредить наступление приступов тахикардии, так и прекратить их в случае возникновения.
Эффективны при приступах тахикардии, нарушениях ритма следующие группы препаратов:
- Адреноблокаторы. Данная группа лекарственных средств влияет на рецепторы в сердечной мышце, за счет чего снижается частота сердечных сокращений. При лечении приступов тахикардии часто используется препарат «Пропранолол» («Анаприлин», «Обзидан»). Однако, его эффективность достигает лишь 55-60%. Также важно помнить, что этот препарат противопоказан при низком давлении и бронхиальной астме.
- «Прокаинамид» обладает высокой эффективностью при синдроме WPW. Данный препарат лучше вводить внутривенно струйно, но очень медленно, предварительно растворив препарат с 10 мл физиологического раствора. Общий объем вводимого вещества должен быть 20 мл (10 мл «Прокаинамида» и 10 мл физиологического раствора). Вводить необходимо в течение 8-10 минут, контролируя артериальное давление, частоту сердечных сокращений, с последующей регистрацией электрокардиограммы. Пациент должен находиться в горизонтальном положении, так как «Прокаинамид» имеет способность снижать давление. Как правило, в 80% случаев после введения данного препарата у пациента восстанавливается сердечный ритм.
- «Пропафенон» («Пропанорм») — антиаритмический препарат, который обладает высокой эффективностью при купировании приступов тахикардии, связанных с синдромом ВПВ. Данное лекарственное средство применяется в таблетированной форме, что очень удобно. Противопоказаниями являются: сердечная недостаточность, инфаркт миокарда, возраст до 18 лет, значительное снижение давления и блокады в проводящей системе сердца.
Важно! С осторожностью стоит принимать препарат «Амиодарон». Несмотря на то, что в показаниях к этому лекарству в аннотации указан синдром WPW, в клинических испытаниях было выявлено, что прием «Амиодарона» в редких случаях может спровоцировать фибрилляцию (беспорядочное сокращение) желудочков.
Абсолютно противопоказан прием при синдроме ВПВ следующих групп препаратов:
- Блокаторы кальциевых каналов, например, «Верапамил» («Дилтиазем», «Изоптин»). Эта группа лекарственных средств способна улучшать проводимость нервного импульса, в том числе и в дополнительном пучке Кента, за счет чего возможно появление фибрилляции желудочков, трепетания предсердий. Эти состояния очень опасны.
- Препараты АТФ, например «Аденозин». Доказано, что в 12% случаев у пациентов с синдромом ВПВ данный препарат вызывает фибрилляцию предсердий.
Электрофизиологические методы восстановления ритма
Чреспищеводная электрокардиостимуляция представляет собой метод восстановления сердечного ритма с помощью электрода, введенного в пищевод, находящегося в анатомической близости с правым предсердием. Электрод можно вводить через нос, что более успешно, так как рвотный рефлекс минимален в этом случае. Кроме того, не требуется обработка носоглотки раствором антисептика. Благодаря току, подаваемому через данный электрод происходит подавление патологических путей проведения импульса и навязывание необходимого сердечного ритма. С помощью этого метода можно успешно купировать приступ тахикардии, тяжелые нарушения ритма с эффективностью 95%. Но этот метод имеет серьезный недостаток: он достаточно опасен, в редких случаях можно спровоцировать фибрилляцию предсердий и желудочков. Именно по этой причине при проведении данной методики необходимо рядом иметь дефибриллятор.
- Электрическая кардиоверсия, или дефибрилляция, применяется только в тяжелых случаях, при нарушениях ритма, угрожающих жизни пациента: фибрилляция предсердий и желудочков. Термин «фибрилляция» означает беспорядочное сокращение мышечных волокон сердца, в результате чего отделы сердца не могут полноценно выполнять свою функцию — перекачивать кровь. Дефибрилляция в таких ситуациях помогает подавить все патологические очаги возбуждения в ткани сердца, после чего восстанавливается нормальный сердечный ритм.
Операция является радикальным способом лечения данной патологии, ее эффективность достигает 95% и помогает навсегда избавиться пациентам от приступов тахикардии. Суть оперативного лечения заключается в разрушении (деструкции) патологических нервных волокон пучка Кента, благодаря чему возбуждение от предсердий к желудочкам проходит физиологическим путем через предсердно-желудочковое соединение.
Показания к операции:
- Пациенты с частыми приступами тахикардии.
- Длительные приступы, плохо поддающиеся медикаментозному лечению.
- Пациенты, родственники которых умирали от внезапной сердечной смерти, с семейной формой WPW-синдрома.
- Рекомендована операция также людям с профессиями, требующими повышенного внимания, от которых зависят жизни других людей.
Перед операцией необходимо тщательное обследование пациента для того, чтобы выяснить точное расположение патологических очагов в проводящей системе сердца.
Техника операции:
- Под местной анестезией вводится катетер через бедренную артерию.
- Под контролем ренген-аппарата врач вводит этот катетер в полость сердца, достигая необходимого участка, где проходит патологический пучок нервных волокон.
- Через электрод подается энергия радиоизлучения, благодаря которой происходит прижигание (абляция) патологических участков.
- В некоторых случаях используют криовоздействие (при помощи холода), при этом происходит «замораживание» пучка Кента.
- После проведения данной операции катетер выводится через бедренную артерию.
- В большинстве случаев ритм сердца восстанавливается, лишь в 5% случаев возможны рецидивы. Как правило, это связанно с недостаточным разрушением пучка Кента, либо наличием дополнительных волокон, которые не разрушили во время операции.
Синдром WPW занимает первое место в числе причин, вызывающих патологические тахикардии и нарушения ритма у детей. Кроме того, даже при бессимптомном течении данная патология таит в себе скрытую опасность, ведь спровоцировать приступ аритмии, или даже вызвать внезапную сердечную смерть может избыточная физическая нагрузка на фоне «мнимого» благополучия и отсутствия жалоб. Становится очевидным, что синдром WPW является «платформой», или основой, для реализации срыва сердечного ритма. Именно по этой причине необходимо как можно раньше поставить диагноз, а также назначить эффективную терапию. Хорошие результаты показали оперативные методы лечения синдрома WPW, которые в 95% случаев позволяют пациенту навсегда избавиться от приступов, что существенно повышает качество жизни.
Видео: синдром WPW (мини-лекция на английском)
Источник: sosudinfo.ru
. или: Синдром Вольфа-Паркинсона-Уайта
- Приступы учащенного ритмичного или реже неритмичного сердцебиения, ощущение « трепыхания» сердца в груди с очень высокой частотой, сопровождаемые:
- слабостью, головокружением;
- потерями сознания и приступами удушья (при крайне высокой частоте сердцебиений могут отмечаться редко).
- Приступ может прекратиться при глубоком вдохе и задержке дыхания.
По расположению пучки Кента бывают:
- правосторонними(проходят от правого предсердия к правому желудочку);
- левосторонними (проходят от левого предсердия к левому желудочку);
- парасептальными (проходят около перегородки сердца).
Эта классификация играет важную роль для кардиолога-аритмолога, так как благодаря ей врач определяет технику операционного доступа (через бедренную артерию или вену).
По характеру проявления синдром WPW делится на:
- манифистирующий (имеет характерные изменения на электрокардиограмме в состоянии покоя) и проявляется приступами тахикардии (учащенное сердцебиение);
- скрытый(на электрокардиограмме в состоянии покоя не выявляется, проявляется приступами тахикардии). Диагноз синдрома WPW можно поставить, зафиксировав на электрокардиограмме приступ специфической тахикардии или применяя специальные методы диагностики (электрофизиологическое исследование);
- преходящий синдром WPW(специфические изменения на электрокардиограмме покоя появляются периодически, чередуются с абсолютно нормальными сердечными комплексами (зубцы, сегменты и интервалы на электрокардиограмме, отражающие один нормальный цикл работы сердца), при этой форме синдрома также отмечаются приступы тахикардии).
Врач кардиолог поможет при лечении заболевания
- Анализ анамнеза заболевания и жалоб (когда появилось ощущение учащенного сердцебиения, бывают ли во время приступа головокружения, слабость, потеря сознания, приступы удушья, с чем пациент связывает возникновение этих симптомов).
- Анализ анамнеза жизни (связана ли профессия пациента с повышенным вниманием (из-за риска потери сознания во время приступа)).
- Анализ семейного анамнеза (есть ли у родственников пациента сердечно-сосудистые заболевания).
- Физикальный осмотр. Определяется цвет кожных покровов, внешний вид кожи, волос, ногтей, частота дыхательных движений, наличие хрипов в легких и шумов в сердце.
- Общий анализ крови и мочи.
- Биохимический анализ крови — определяют уровень общего холестерина (жироподобное вещество, строительный элемент клеток), « плохого» и « хорошего» холестерина, уровень сахара крови, уровень калия (элемент, необходимый для деятельности клеток).
Все эти исследования проводятся для выявления сопутствующих патологий.
- Гормональный профиль — определение уровня гормонов щитовидной железы. Проводится для исключения заболевания щитовидной железы, которые могут спровоцировать фибрилляцию предсердий (частая, но нерегулярная деятельность предсердий), которая ухудшает течение и прогноз синдрома WPW.
- ЭКГ (электрокардиография). Выявляется специфические изменения, характерные для пучка Кента.
- ХМЭКГ (суточное мониторирование электрокардиограммы по Холтеру). В течение 24-72 часов проводится запись электрокардиограммы. Она позволяет определить наличие специфической тахикардии (приступ учащенного сердцебиения), ее продолжительность, условия, при которых она прекращается.
- ЭхоКГ (эхокардиография). Выявляют, есть ли структурные (клапанов, стенок, перегородок) изменения сердца.
- Чреспищеводное электрофизиологическое исследование. Во время процедуры тонкий зонд через нос или рот вводят в пищевод до уровня сердца. При этом более четко, чем на обычной электрокардиограмме, видны параметры активности сердца. Путем подачи электрического импульса можно запустить короткий эпизод тахикардии, точно определить ее вид и особенности. Это процедура позволяет точно установить диагноз.
- Электрофизиологическое исследование. При этом тонкий зонд через бедренную вену проводится прямо в сердце. Является наиболее информативным методом диагностики нарушения ритма (любой ритм, отличный от нормального, — ритма здорового человека).
- Специфической профилактики синдрома WPW не существует. Если при проведении электрокардиограммы у человека обнаруживается заболевание (даже если симптомы отсутствуют), ему необходимо ежегодно проходить обследование. При появлении симптомов необходимо сразу же обратиться за помощью к врачу-кардиологу.
- Родственникам человека, у которого обнаружили синдром WPW, нужно пройти комплекс обследований (электрокардиограмма, суточное мониторирование электрокардиограммы, эхокардиография, при необходимости электрофизиологическое исследование)), чтобы исключить развитие заболевания.
- Выбрать подходящего врача кардиолог
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
Источник: lookmedbook.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.





 укорочение интервала PQ (что означает передачу возбуждения непосредственно от предсердий к желудочкам);
укорочение интервала PQ (что означает передачу возбуждения непосредственно от предсердий к желудочкам);

 Чреспищеводная электрокардиостимуляция представляет собой метод восстановления сердечного ритма с помощью электрода, введенного в пищевод, находящегося в анатомической близости с правым предсердием. Электрод можно вводить через нос, что более успешно, так как рвотный рефлекс минимален в этом случае. Кроме того, не требуется обработка носоглотки раствором антисептика. Благодаря току, подаваемому через данный электрод происходит подавление патологических путей проведения импульса и навязывание необходимого сердечного ритма. С помощью этого метода можно успешно купировать приступ тахикардии, тяжелые нарушения ритма с эффективностью 95%. Но этот метод имеет серьезный недостаток: он достаточно опасен, в редких случаях можно спровоцировать фибрилляцию предсердий и желудочков. Именно по этой причине при проведении данной методики необходимо рядом иметь дефибриллятор.
Чреспищеводная электрокардиостимуляция представляет собой метод восстановления сердечного ритма с помощью электрода, введенного в пищевод, находящегося в анатомической близости с правым предсердием. Электрод можно вводить через нос, что более успешно, так как рвотный рефлекс минимален в этом случае. Кроме того, не требуется обработка носоглотки раствором антисептика. Благодаря току, подаваемому через данный электрод происходит подавление патологических путей проведения импульса и навязывание необходимого сердечного ритма. С помощью этого метода можно успешно купировать приступ тахикардии, тяжелые нарушения ритма с эффективностью 95%. Но этот метод имеет серьезный недостаток: он достаточно опасен, в редких случаях можно спровоцировать фибрилляцию предсердий и желудочков. Именно по этой причине при проведении данной методики необходимо рядом иметь дефибриллятор.
