Миома матки в сочетании с аденомиозом является часто встречающимся в гинекологической практике диагнозом. Это связано с тем, что обе патологии имеют схожую природу возникновения и развития, а также в обоих случаях поражается один орган — матка. Совместное протекание этих болезней ставит под угрозу женское здоровье и возможность материнства.
Известно, что миома представляет собой доброкачественное новообразование, которое формируется и развивается из мышечной ткани матки. При аденомиозе эндометриальный слой матки прорастает в стенки органа, иначе это заболевание называют эндометриозом. Патология развивается вследствие воспаления эндометрия матки. Образование миомы провоцируется гормональным сбоем, в результате которого происходит увеличение содержания эстрогенов.
Аденомиоз и миома матки являются наиболее распространенными доброкачественными новообразованиями, которые поражают матку. Считается, что большинство диагностированных случаев миомы сочетаются именно с аденомиозом, который отягощает не только симптоматику, но и лечение этого женского заболевания. Специалистами выделяется ряд факторов, способных спровоцировать сочетание этих двух патологий:
- снижение защитных сил организма;
- гормональные нарушения;
- хронические гинекологические заболевания;
- наследственная предрасположенность;
- инфекционные заболевания в хронической форме, склонные к обострениям;
- частые аборты;
- воздействие негативных факторов окружающей среды.
Аденомиоз в сочетании с миомой матки чаще встречается у женщин в возрасте от 25 до 45 лет. Каждая патология в отдельности имеет схожие формы проявления. Но когда миома матки сочетается с аденомиозом, эти симптомы еще более усиливаются и приводят в итоге к бесплодию. При наличии узловой опухоли полость матки значительно увеличивается. Но если одновременно развивается аденомиоз, то после менструального кровотечения эндометриальный слой матки не уменьшается, как должно быть в норме, и стенки органа остаются утолщенными.
Аденомиоз может быть очаговым, диффузным и узловым. В первом случае происходит поражение миометрального слоя с образованием очага. При втором варианте воспаление затрагивает миометрий без формирования очагов. Узловая форма характеризуется появлением очагов, состоящих из соединительной и железистой ткани, которая по своей структуре схожа с миомой. Встречается и смешанная форма аденомиоза, когда сочетаются очаговая и диффузная формы патологии. Общими для всех них являются такие симптомы, как:
- коричневые влагалищные выделения в период овуляции;
- болезненные, нерегулярные и обильные менструации;
- болевой синдром, локализующийся внизу живота;
- неприятные ощущения во время полового акта;
- вздутие матки.
Миома матки произрастает из миометрия и может состоять из мышечной или соединительной ткани. Количество таких узлов различно, опухоль может быть как единичной, так и множественной. В зависимости от места расположения выделяют субсерозную, субмукозную, шеечную и интерстициальную миомы. Развитие такого новообразования сопровождается болями внизу живота во время менструации, которые могут быть различной интенсивности. Увеличиваются и объемы менструального кровотечения. В запущенных случаях патологии у женщины может быть нарушен процесс мочевыделения и дефекации (частые позывы к справлению малой нужды и хронические запоры). Женщину могут беспокоить сердечные и головные боли.
Миома матки с аденомиозом имеет такие клинические проявления, как:
- тянущая боль внизу живота;
- приступы тошноты;
- бледность кожи;
- обильные менструальные кровотечения;
- увеличение размеров матки;
Лечение миомы матки в сочетании с аденомиозным процессом осуществляется 2 способами — медикаментозным и хирургическим. Первое заключается в назначении и приеме специальных гормональных препаратов, которые призваны приостановить развитие и рост опухоли. Однако такой способ применим лишь в отношении заболевания, которое находится на ранних стадиях развития, или для того, чтобы временно оттянуть хирургическое вмешательство.
Медикаментозное лечение основывается на приеме препаратов производных прогестерона. Именно они способствуют приостановлению развития миомы и аденомиозных очагов. Необходимо отметить, что подобный метод лечения подходит скорее для женщин, у которых уже прошла менопауза.
Зачастую удается добиться уменьшения размеров опухоли, но такая терапия носит лишь кратковременный характер. Поскольку лечение миомы, осложненной аденомиозом, с помощью гормональных препаратов считается малоэффективным. Эти меры способны сдержать рост опухоли на некоторое время.
Если у женщины детородного возраста была диагностирована миома, в диаметре превышающая 1 см, и ее развитие сопровождается аденомиозом, то не обойтись без хирургического вмешательства. Желательно, чтобы операция была проведена в кратчайшие сроки после выявления заболевания. При следующих случаях также показано оперативное лечение миомы с аденомиозом:
- быстрый рост опухоли;
- признаки злокачественности новообразования;
- образование некротических очагов;
- обильное кровотечение;
- ярко выраженная железодефицитная анемия;
- сильный болевой синдром, ухудшающий качество жизни пациентки;
- большой размер миомы.
В гинекологической практике применяются различные методики хирургического вмешательства, выбор конкретного из них зависит от ряда факторов. В частности, это расположение опухоли и ее размер, количество узлов, виды аденомиоза и распространение на близлежащие органы, наличие сопутствующих патологий и соматическое состояние пациентки. Возможно удаление патологических новообразований при сохранении матки. При своевременной диагностике и обращении за квалифицированной помощью прогноз заболевания вполне благоприятный. Если патология была диагностирована в запущенной форме, то женщине грозит удаление матки.
По материалам promiomu.ru

В некоторых случаях эти два недуга могут протекать одновременно, что приводит к различным опасным изменениям в организме женщины.
Оба недуга отрицательно влияют на функциональность детородного органа, и чтобы осознать всю серьезность такой комбинации, необходимо начать с разбора каждого из этих заболеваний по-отдельности.
По сути это одно из проявлений эндометриоза, при котором воспаляется внутренний слой детородного органа.
В норме большая часть эндометрия ежемесячно отторгается и выводится с менструацией, но при аденомиозе эндометрий не только не отторгается в нужном количестве, но и патологически разрастается, а также прорастает в мышечную ткань матки.
В результате этого, маточные стенки утолщаются, что приводит к деформации органа. Здоровая матка по форме напоминает грушу, матка, пораженная аденомиозом имеет шарообразную форму.
При отсутствии адекватного лечения клетки эндометрия могут поражать не только репродуктивные органы женщины, но все остальные, которые находятся в тазовой области.
Такое явление ухудшает работу всех систем и негативно сказывается на состоянии здоровья женщины.
Миома – это доброкачественное новообразование, которое растет на стенках детородного органа или в его полости.
Миоматозное образование растет медленно, но при его увеличении, детородный орган тоже сильно увеличивается.
Данное новообразование может оказывать давление на другие органы репродуктивной системы, ухудшая их кровообращение.
Миоматозное образование часто становится причиной бесплодия, поскольку крупная миома может перекрывать маточные трубы, не позволяя сперматозоидам проникать вовнутрь.
Данные недуги часто диагностируются одновременно, поскольку механизм возникновения у них схожий.
Провоцирующими факторами для формирования обеих патологий считаются:
- гормональные перестройки в организме, при которых наблюдается повышение эстрогенов, это могут быть патологические гормональные сбои, а также перестройка во время беременности;
- хорионические инфекционные процессы;
- аборты;
- запущенные гинекологические патологии;
- длительный и бесконтрольные прием гормональных препаратов;
- частые стрессы;
- нарушение обменных процессов;
- нерегулярная половая жизнь.
Нередко данные недуги провоцирует поднятие тяжестей, лишний вес, хирургические вмешательства в репродуктивную систему, а также наследственная предрасположенность.
Признаки аденомиоза и миомы матки, протекающих одновременно, несколько отличаются от симптомов этих заболеваний, протекающих по-отдельности.
Про симптомы аденомиоза читайте здесь.
Поскольку поражение касается детородного органа, основными признаками данных недугов является боль в области матки, и сбои в менструальном цикле.
Итак, совместное заболевание миомы и аденомиоза провоцирует следующую клиническую картину:
- болевые ощущения разной интенсивности, которые могут иррадиировать в поясничный отдел и крестец;
- сбой в ежемесячном цикле;
- обильные менструации;
- межменструальные мажущие выделения или кровотечения;
- бесплодие;
- самопроизвольный аборт.
Такая клиническая картина наблюдается тогда, когда одно или сразу оба недуга прогрессируют длительное время и находятся в запущенной стадии.
Начальные стадии недугов могут не оказывать никакого влияние на качество жизни женщины, и не проявляться клинически.
Миоматозное образования, которые могут протекать на фоне аденомиоза, классифицируются следующим образом:
- Межмышечная миома. Такое новообразование располагается в толще мышечного слоя, и составляет 60% от всех случаев данной патологии.
- Субмукозная. Растет по направлению к эндометрию.
- Субсерозная. Частично и полностью находится под наружной оболочкой детородного органа.
- Забрюшинная. Миоматозный узел растет от шейки детородного органа или нижних участков тела матки, то есть там, где брюшина отсутствует.
- Межсвязочная. Располагается межу листками маточных связок.
Кроме того, миома классифицируется по клеточному составу:
- Простая. Деление клеток в новообразовании отсутствует.
- Профилирующая.Имеет большое количество мышечных клеток, но тоже имеет доброкачественный характер.
- Предсаркома. Множественные очаги, в которых происходит митоз, клеточные ядра неоднородные, то есть начинается злокачественный процесс.
Сами по себе оба недуга являются довольно опасными для женского здоровья, а сочетания таких патологий может приводить к следующим осложнениям:
- бесплодие – узлы мешают сперматозоидам продвигаться к яйцеклетке;
- самопроизвольные аборты – наличие патологических процессов во время вынашивания малыша, которые провоцируют выкидыши;
- развитие внематочной беременности;
- аномальноеразвитие плода;
- сильные, угрожающие жизни женщины кровотечения;
- трансформация доброкачественной патологии в злокачественную.
Чтобы диагностировать наличие миоматозных узлов на фоне аденомиоза, необходимы следующие диагностические мероприятия:
- Гинекологический осмотр, в ходе которого можно отметить увеличение размеров детородного органа, изменение его формы и другие параметры патологий.
- УЗИ. Миома на УЗИ видна как круглое образование с гипоэхогенными признаками, а при аденомиозе структура миометрия неоднородная. Кроме того, наблюдается увеличение размера детородного органа и другие признаки патологий.
- Гистероскопия. Данное исследование показано при подозрении на субмукозную миому. В ходе осмотра определяется состояние слизистого слоя матки. Основным признаком аденомиоза является наличие эндометриоидных очагов.
- МРТ. Данный метод исследования позволяет обнаружить даже мелкие миоматозное узлы и крошечные очаги аденомиоза.
- Лабораторные исследования. Назначается онкомаркер СА-125, анализ крови и прочие тесты.
В некоторых случаях консервативные методики позволяют приостановить прогрессирование заболеваний, однако, ни оно существующее в настоящий момент медикаментозное средство полностью излечить миому не может.
В лечении довольно часто применяются препараты, которые вызывают ложную менопаузу.
В медицинской практике миому в сочетании с аденомиозом лечат следующимипрепаратами:
- Антагонисты гонадолиберина, которые вызывают искусственную менопаузу, что приводит к уменьшению патологии почти в два раза.
- Оральные контрацептивы, используются только на ранних стадиях недугов.
- Прогестероновые препараты. Останавливают прогрессирование недуга, и существенно уменьшают размеры опухолевого образования.
- Иммунотерапия.
- Физиотерапия.
- Седативные препараты.
Выбор лекарственных средств, их дозировку и длительность курса лечения должен определить только грамотный специалист.
Самолечение в этом случае может привести к нежелательным последствиям.
Также необходимо помнить, что консервативное лечение полностью избавить от патологий не может, оно лишь частично уменьшает размеры миомы, и предотвращает развитие аденомиоза.
Операция по устранению патологии может проводиться с помощью полного или частичного удаления пораженного органа.
Для оперативного вмешательства имеются следующие показания:
- узлы более 10 мм;
- миома соответствует 12 неделе беременности;
- новообразование растет быстро;
- пациентка жалуется на сильные боли и кровотечения;
- анемический синдром;
- трансформация новообразования в злокачественное;
- некротические изменения в тканях детородного органа;
- с аденомиозом сочетается субмукозная миома.
Вмешательство какого плана будет более целесообразно в конкретном случае врач решает в индивидуальном порядке, исходя из размеров узлов, их местоположения, количества, общего состояния женщины, ее возраста и желания сохранить репродуктивную функцию.
Надо сказать, что с наступлением климакса патологии могут рассасываться.
Такое возможно при перестройке гормонального фона женщины, во время которого уменьшается секреция эстрогенов – женских половых гормонов.
Миоматозное образование будет увеличиваться до тех пор, пока яичники будут вырабатывать половые гормоны.
Что касается профилактических мер в отношении развития миомы и аденомиоза, они заключаются в посещении гинеколога раз в год, даже при отсутствии клинических признаков патологий.
Кроме того, любая женщина должна понимать, что несанкционированный самостоятельный прием оральных контрацептивов и других гормональных препаратов может привести к нарушению баланса гормонов, что даст толчок для развития различных патологий, в том числе миомы и аденомиоза.
Миома матки и аденомиоз в сочетании друг с другом – это опасная комбинация, которая требует своевременного выявления патологий с использованием современных диагностических методов.
Только имея на руках полную картину заболеваний, врач может составить оптимальную схему лечения патологий.
Поэтому женщина должна четко понимать, насколько серьезно ее состояние, и не затягивать с визитом к врачу.
Из видео вы узнаете о миоме матки в сочетании с другими гинекологическими заболеваниями:
По материалам zhenskoe-zdorovye.com
Когда женщина идет на УЗИ, она очень хочет услышать, что все с ее органами в порядке. И если во время исследования врач произносит незнакомые слова вроде «эхоструктуры» и «эхогенности», которые к тому же сопровождаются эпитетами «повышенной», «неоднородной» или «очаговой», это пугает. Но если он диагностирует фиброматоз, это вызывает панику.
Чтобы понять, что это за состояние, нужно кратко рассмотреть строение матки.
Матка состоит из трех слоев. Внутренний слой называется эндометрием. Из-за особенностей строения его иногда называют слизистой (мукозной) оболочкой. Есть также наружный слой – периметрий; его второе название – серозная оболочка. Между ними лежит самый массивный пласт – мышечный (миометрий). Его составляют три слоя мышц, идущих в разных направлениях: продольно, поперечно и по кругу. Между этими слоями, а также между отдельными пучками находятся небольшие участки («разделители») из соединительной ткани.
Теперь, на основании краткого экскурса в анатомию, расскажем, что это такое – фиброматоз матки. Так называется состояние, когда соединительнотканные «разделители» в мышечном слое этого органа разрастаются и вытесняют нормальные мышечные клетки.
Такое изменение структуры матки может наблюдаться:
- На одном или нескольких участках, в результате чего в миометрии развиваются небольшие утолщения (узловая форма болезни). Это еще не миома матки в полном понимании этого слова, но состояние, которое при отсутствии лечения может завершиться ее формированием.
- По всей протяженности или большей части мышечного слоя. Это – диффузный фиброматоз. Он редко перерождается в миому матки, но приводит к увеличению размеров и нарушению функций органа.
Распространенность патологии трудно оценить: в 1/3 случаев она диагностируется уже при образовавшейся миоме. До этого ее находят у женщин, которые планово ежегодно проходят гинекологическое УЗИ, или планируют беременность.
Фиброматоз является ультразвуковым диагнозом. Он говорит о том, что при развитии в организме определенных условий из измененных участков миометрия может развиться фибромиома. Но даже при ее отсутствии, замещение нормальных мышц соединительной тканью приводит к:
- потерям повышенных объемов крови во время менструации, из-за чего развивается хроническая анемия. Такое состояние сопровождается слабостью, быстрой утомляемостью, учащением пульса;
- проблемам с зачатием: растущие узлы нарушают структуру эндометрия, поэтому эмбриону становится труднее имплантироваться;
- проблемам с вынашиванием и родами.
Если вовремя начать лечение, всех этих осложнений можно избежать. Несмотря на эти данные, некоторые женщины считают фиброматоз или вариантом возрастного изменения миометрия, или ждут наступления климакса, когда есть шансы его самопроизвольного исчезновения, поэтому не спешат его лечить. Именно они впоследствии с удивлением обнаруживают у себя миому, которая зачастую к этому моменту может быть вылечена только хирургическим путем.

Ученые считают, что для того, чтобы клетки миометрия начали замещаться соединительной тканью, в крови должна быть повышена концентрация эстрогенов, а содержание прогестерона и его метаболитов – снижена. Поэтому фиброматоз матки может наблюдаться в сочетании с аденомиозом: в обоих этих состояниях прослеживается именно такое соотношение гормонов.
Повышается риск развития патологии, если:
- женщина живет в состоянии хронического стресса;
- ведет нерегулярную половую жизнь;
- перенесла более чем одно искусственное прерывание беременности, выскабливание, гистероскопию или биопсию участка матки с захватом миометрия;
- страдает ожирением (подкожный жир, особенно в области живота, является источником эстрогенов);
- у близких родственников отмечался эндометриоз, аденомиоз, фиброматоз или фиброма матки;
- женщина никогда не рожала;
- первые менструации начались до 10 лет;
- часто переносит воспалительные заболевания репродуктивных органов, в том числе вызванные ИППП;
- имеет хронические заболевания печени, так как именно этот орган отвечает за утилизацию эстрогенов.
Патология обычно обнаруживается после родов. Иногда ее выявляют при плановых УЗИ во время беременности. При климаксе же фиброматоз матки развивается редко: в период угасания репродуктивной функции соотношение гормонов будет обратное тому, что необходимо для его развития. Наоборот, с наступлением менопаузы мышечный слой матки стремится прийти в норму (часты случаи исчезновения даже миомы или аденомиоза).
Замена мышечной ткани соединительной, долго не имеет никаких симптомов и часто является находкой на гинекологическом УЗИ. Обнаруживается патологические изменения миометрия у женщин «за 35». У девушек 20-30 лет фиброматоз почти никогда не развивается.
Первые симптомы фиброматоза матки – это изменение объема выделений во время менструации (теряется более 80 мл крови, а сама менструация длится дольше положенного срока).
Явные признаки заболевания проявляются, когда формируются фиброматозные узлы размерами более 1,5 см. В этом случае обращают на себя внимание болезненность менструаций, большая их длительность и увеличение объема теряемой крови. Кроме того, женщина может заметить, что между менструациями появляется окрашенная кровью слизь, а также иногда тревожит такая же боль в животе, как при месячных. Половой акт может становиться болезненным. При значительном увеличении и уплотнении матки возникают проблемы с дефекацией и опорожнением мочевого пузыря.
У большинства женщин, страдающих легкими формами болезни, способность к зачатию и вынашиванию ребенка не изменяется. В 3% случаев беременность при фиброматозе матки становится невозможной. Это может быть обусловлено различными факторами:
- когда отдельные разрастания соединительной ткани нарушают кровоснабжение эндометрия, в результате эмбрион не может имплантироваться в такой оболочке;
- фиброматозные узлы, формируясь возле маточных труб, могут передавливать их. В результате яйцеклетка не может пройти в матку и быть оплодотворенной;
- если соединительная ткань замещает мышечную в области шейки матки, это мешает сперматозоидам входить в маточную полость.
Вынашивание плода при фиброматозе также может быть осложнено: измененный миометрий в некоторых случаях мешает нормальному развитию плодных оболочек, что способно вызвать прерывание беременности на ранних сроках. Кроме того, заболевание может привести к изменению формы маточной полости и, как только плод и его оболочки заполнят все свободное пространство (это не обязательно будут те сроки, когда ребенок может родиться жизнеспособным), начнутся или преждевременные роды, или сформируются пороки развития плода.
Изменение гормонального баланса во время беременности способно привести к формированию миомы. Это может вызвать смещение плаценты, ее полную или частичную отслойку. Если миома начала развиваться в области шейки, она становится серьезным препятствием для рождения ребенка естественным путем.
Роды естественным способом при фиброматозе могут быть опасны. Поскольку вместо мышцы на больших или меньших участках имеется только соединительная ткань, которая не умеет сокращаться, ухудшается родовая деятельность. По этой же причине в послеродовом периоде существует риск развития кровотечения, которое может привести к гибели женщины, если ей не удалить матку в экстренном порядке.
Лечение фиброматоза матки может быть назначено только после постановки данного диагноза. Это возможно по данным таких методов исследования:
- УЗИ органов малого таза (более информативное то, которое выполнено интравагинальным датчиком). Оно «видит» увеличение матки за счет разрастания мышечного слоя, деформацию ее контуров, наличие внутристеночных узлов или уплотнений.
- Гистероскопия. Это осмотр маточной полости с помощью специального оптоволоконного прибора – гистероскопа. Проводится под наркозом.
- Магнитно-резонансная томография – безболезненная, но дорогостоящая процедура. Она позволяет получить более точное, нежели УЗИ, изображение матки.
Если у врача есть сомнения по поводу доброкачественности развивающегося в миометрии процесса, выполняется биопсия (забор участка ткани). Ее выполняют при гистероскопии.
Дополнительно изучается гормональный профиль пациентки, для правильного выбора терапии.
Врач решает, чем лечить фиброматоз матки, на основании данных о форме, распространенности и выраженности процесса, полученных с помощью инструментальных обследований. Учитывается также степень болевых ощущений, кровопотери и нарушения гормонального фона.
Если женщина не ощущает боли, у нее нет обильных кровотечений, а фиброматоз при наблюдении не прогрессирует, ей назначается снижение лишнего веса (при наличии ожирения), достаточная двигательная активность, витамины и средства, укрепляющие иммунитет. Есть вероятность, что с наступлением климакса фиброматоз исчезнет.
В этом случае, предварительно посоветовавшись с врачом, можно применять лечение народными средствами:
- Настойка боровой матки. 10 г травы настаивают неделю в 100 мл водки. Пить нужно по 10 капель дважды в сутки, растворяя их в большем количестве воды. Курс – 20 дней, после чего делается перерыв в 10 дней, и курс повторяется.
- Сок сумки пастушьей. Принимать по 2 ст.л. трижды в день, тогда он сможет снизить концентрацию эстрогенов в организме.
- Сок свежего картофеля. Принимать по столовой ложке трижды в сутки.
- Настойка барвинка малого. Его нужно взять 50 г, измельчить, залить 0,5 л водки и настаивать, периодически взбалтывая, 12 суток. После этого процедить и пить по 1 ст.л. трижды в день.
Если фиброматоз прогрессирует (для того, чтобы это узнать, проводят УЗИ каждые полгода) назначают лечение лекарственными средствами. Это гормональная терапия, которую подбирают на основании гормонального статуса пациентки. Так назначаются оральные контрацептивы («Жанин», «Мидиана», «Ярина»), которые имитируют менструальный цикл, протекающий в норме.
Препараты прогестерона «Дюфастон» и «Утрожестан»
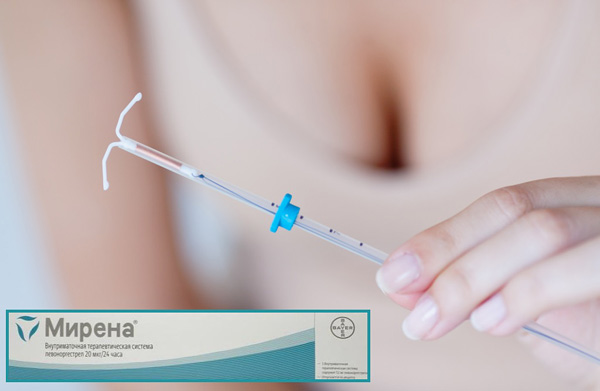
Могут применяться препараты прогестерона («Дюфастон», «Утрожестан»). Они останавливают как гиперплазию эндометрия, так и разрастание соединительной ткани в мышечном слое. Альтернативным методом является установка внутриматочной системы «Мирена».
При обильных кровотечениях в терапию добавляют препараты железа, седативные средства. Для купирования болевого синдрома назначаются обезболивающие препараты.
Хирургическое вмешательство (миомэктомия) применяется, только при формировании миоматозных узлов.
По материалам ginekolog-i-ya.ru
Миома матки и аденомиоз – это заболевания, имеющие общие причины развития, схожие симптомы и методы лечения. Если проанализировать истории болезней в обычном гинекологическом отделении, можно заметить, что зачастую эти диагнозы идут вместе. При первичном осмотре отличить одну патологию от другой довольно сложно, и только с помощью УЗИ и иных методов исследования можно выявить болезнь и подобрать оптимальную тактику лечения.
Аденомиоз в сочетании с миомой матки обнаруживается преимущественно у женщин в возрасте 30-40 лет. В это время многие пациентки гинеколога задумываются о материнстве, но выявленная патология препятствует зачатию и вынашиванию ребенка. Сложно сказать, какое из заболеваний хуже – опухоль матки или эндометриоидные разрастания в ее тканях. И та и другая патология создает множество проблем и приводит к развитию серьезных осложнений без соответствующей терапии.
Миома и аденомиоз – это не одно и то же. Зная, чем отличаются эти заболевания, можно не только разобраться в специфике симптомов, но и понять, почему врач назначает то или иное лечение в зависимости от стадии болезни и выраженности клинических проявлений.
Обследование помогает специалисту дифференцировать заболевания.
Миома – это доброкачественная опухоль мышечного слоя матки. Другие названия патологии – лейомиома, фибромиома, фиброма. Опухоль является гормонозависимой, выявляется у женщин репродуктивного возраста и растет до менопаузы. В климаксе миома способна к самостоятельному регрессу, однако это случается далеко не всегда. Без лечения новообразование может вырасти до гигантских размеров, привести к нарушению функции тазовых органов и другим серьезным нарушениям.
Аденомиоз – это частный случай эндометриоза. Под этим термином понимают разрастание эндометрия (слизистого слоя матки) за его пределами. Патология не имеет тенденции к самостоятельному разрешению в климаксе и является одной из ведущих причин бесплодия.
- Миома матки выявляется преимущественно у женщин старше 35 лет. Частота заболеваемости составляет 30%;
- На долю аденомиоза приходится 10-40%. Такой разброс объясняется тем, что болезнь долгое время протекает бессимптомно и выявляется случайно. Аденомиоз встречается в любом возрасте, в том числе и у молодых женщин;
- Одновременно миома и эндометриоз матки выявляются в основном в возрасте около 35 лет (28-40 лет);
- При бесплодии эндометриоз любой локализации встречается в 30% случаев.
Сочетание миомы и эндометриоза встречается, как правило, у женщин в возрасте от 28 до 40 лет.
Миома матки не случайно выявляется на фоне аденомиоза. Эти заболевания имеют схожие причины развития. И хотя точные механизмы формирования патологических очагов в матке неизвестны, предполагают влияние следующих факторов:
- Гормональный дисбаланс. Традиционно в развитии миомы и аденомиоза ключевая роль отдается эстрогену. Избыток этого гормона провоцирует разрастание тканей, что и приводит к появлению зачатков миомы и очагов эндометриоза в матке. Определенное значение имеет и повышение уровня прогестерона – другого женского полового гормона;
- Отказ от рождения детей согласно биологической роли женщины. Многократно повторяющиеся циклы овуляции и ежемесячные менструальные выделения запускают процессы пролиферации клеток и нарушают механизмы апоптоза (запрограммированной гибели). Эта теория во многом объясняет развитие лейомиомы, но имеет гораздо меньшее значение в патогенезе аденомиоза;
- Иммунная теория основывается на сбое естественных защитных механизмов. Точная цепочка нарушений не выявлена.
В развитии эндометриоза яичников, маточных труб и брюшины большое значение отводится рефлюксу менструальной крови. Считается, что заброс крови в трубы и далее в брюшную полость провоцирует разрастание очагов (гетеротопий). Эта теория не объясняет возникновение аденоматозных структурных изменений, при которых патологические очаги выявляются в мышечном и серозном слое матки.
Одной из причин развития эндометриоза является рефлюкс менструальной крови.
Выделяют несколько факторов риска, способствующих одновременному развитию миомы и аденомиоза:
- Наследственность. Особое значение генетической предрасположенности уделяется в развитии эндометриоза;
- Отказ от рождения детей;
- Поздняя реализация репродуктивной функции (рождение первого ребенка в возрасте старше 30 лет);
- Перенесенные самопроизвольные выкидыши и аборты, тяжелые роды, диагностические и лечебные вмешательства в полости матки;
- Эндокринные заболевания: патология щитовидной железы, сахарный диабет, ожирение;
- Воспалительные процессы в органах таза;
- Нерациональный прием гормональных препаратов.
Злоупотребление гормональными препаратами может способствовать одновременному формированию миомы и развитию аденомиоза.
Не стоит путать аденомиоз и аденомиому. В последнем случае речь идет о миоме матки, в структуре которой выявляется множество железистых клеток. Причины аденомиоматоза не изучены. Предполагается, что аденомиома возникает при нарушении внутриутробного развития плода и нередко сочетается с другими пороками мочеполовой системы.
Внутренний эндометриоз матки и лейомиома имеют схожие признаки:
- Длительное время протекают бессимптомно и выявляются случайно при плановом осмотре у гинеколога;
- Сопровождаются нарушениями менструального цикла по типу полименореи. Менструации становятся длительными и обильными. Для аденомиоза характерна боль во время месячных. При миоме болезненные ощущения возникают не сразу, а только при прорастании опухоли в глубокие слои мышечного слоя или при множественных узлах;
- Маточные ациклические кровотечения.
Маточное кровотечение может быть признаком как эндометриоза матки, так и лейомиомы.
На начальных этапах при минимальных клинических проявлениях отличить одну патологию от другой довольно сложно. При сочетании миомы и аденомиоза симптомы будут наслаиваться друг на друга, усложняя диагностику.
Отличительные признаки аденомиоза:
- Выраженный предменструальный синдром: дискомфорт внизу живота, нагрубание молочных желез, эмоциональная нестабильность;
- Появление мажущих кровянистых выделений за 1-3 дня до начала менструации и в течение нескольких дней после нее;
- Болевой синдром во время месячных. Локализация боли будет зависеть от расположения очага. При поражении тела матки неприятные ощущения возникают внизу живота. Формирование очага в углах матки дает боль в паховой области, в перешейке – отдает в промежность. Боль возникает за несколько дней до менструации и сохраняется в течение 2-3 дней после окончания выделений;
- Диспареуния – боль во время полового акта;
- Маточные кровотечения возникают преимущественно в середине цикла.
Аденомиоз часто сопровождается болями во время интимной близости.
При эндометриозе патологические очаги выявляются за пределами слизистого слоя матки. Это значит, что все ежемесячные изменения, свойственные эндометрию, будут происходить и в гетеротопиях, что объясняет клиническую картину заболевания.
Отличительные признаки миомы:
- Мажущие выделения до и после менструации не характерны;
- Обильные месячные нередко переходят в маточные кровотечения;
- Возможно появление кровянистых выделений в середине цикла;
- Отмечается хронический болевой синдром, в том числе вне менструации;
- Большие узлы приводят к нарушению функции мочевого пузыря и прямой кишки.
Признаки миомы определяются ее локализацией. При единичной узловой субсерозной опухоли на первый план выходят симптомы нарушения функции тазовых органов. Субмукозная миома в полости матки дает клиническую картину, схожую с аденомиозом.
Для понимания происходящих патологических процессов необходимо знать классификацию заболеваний.
В развитии аденомиоза выделяют четыре стадии (по Л. В. Адамян и В. И. Кулакову):
- I стадия – процесс локализуется в слизистой оболочке матки;
- II стадия – очаги эндометриоза выявляются в мышечном слое;
- III стадия – гетеротопии захватывают весь миометрий до серозной оболочки;
- IV стадия – патологический процесс переходит на соседние органы (тазовая брюшина и др.).
Выраженность симптоматики напрямую зависит от стадии развития болезни. Чем больше площадь патологического очага, тем хуже прогноз.
По форме аденомиоз делится на три группы:
- Узловой – очаги эндометриоза образуют узлы, похожие на миому. Эта форма патологии наиболее сложна для дифференциальной диагностики;
- Очаговый – формируются отдельные участки эндометриоза в толще матки;
- Диффузный – отмечается массивное распространение гетеротопий.
Процентное соотношение разных форм аденомиоза.
В развитии миомы стадии не выделяют. Болезнь классифицируют по величине опухоли:
- Малый размер миомы – до 2,5 см;
- Опухоль средних размеров – от 2,5 до 6 см;
- Большая миома – от 6 см.
В диагностике миомы также имеет значение увеличение матки. Размеры детородного органа оцениваются в неделях беременности.
По локализации миоматозных узлов выделяют субсерозные опухоли (расположенные в брюшной полости), интерстициальные (межмышечные) и субмукозные (растущие в полости матки).
Бесплодие – частый спутник эндометриоза. В развитии бесплодия выделяют несколько факторов:
- Гормональные нарушения, возникающие под влиянием разросшихся очагов. Бесплодие связывают с ановуляцией, когда созревания яйцеклетки не происходит;
- Спаечный процесс в маточных трубах нередко возникает на фоне эндометриоза, и яйцеклетка не может встретиться со сперматозоидом.
Эндометриоз часто осложняется спайками, что может привести к бесплодию.
При миоме бесплодие встречается гораздо реже и обычно наблюдается при субмукозных узлах. Опухоль, расположенная в полости матки, выступает в качестве инородного тела – спирали, и мешает сперматозоидам проникнуть к яйцеклетке. Определенная роль отдается гормональному дисбалансу.
Миома и аденомиоз могут сочетаться с другими заболеваниями репродуктивных органов: кистами и опухолями яичников, полипами и гиперплазией эндометрия. Нередко провоцирующим фактором развития патологии становится хронический эндометрит. Все эти состояния утяжеляют течение болезни и снижают шансы на рождение ребенка.
Вероятность бесплодия повышается при длительном течении заболевания: 3 года для аденомиоза и 5 лет для миомы матки.
Благополучное зачатие при миоме или аденомиозе не гарантирует того, что эмбрион приживется и будет нормально развиваться. Обе патологии грозят невынашиванием беременности – состоянием, при котором происходит самопроизвольный выкидыш неоднократно. Причины такого осложнения известны:
- Сформировавшийся зародыш не находит места для имплантации и погибает;
- Плодное яйцо прикрепляется в неподходящем участке матки и в скором времени отслаивается от стенки матки;
- Миоматозные узлы и очаги аденомиоза препятствуют развитию плаценты и питанию плода, что приводит к его гибели и выкидышу.
Опухоли в матке и аденомиоз могут грозить прерыванием беременности, поскольку влияют на питание эмбриона.
Беременность на фоне миомы или аденомиоза возможна. Прогноз зависит от стадии заболевания, возраста женщины и иных факторов. При сочетанной патологии беременность сопровождается развитием осложнений и нередко заканчивается родами раньше срока. Чтобы сохранить ребенка, необходимо следовать рекомендациям:
- Встать на учет по беременности и регулярно посещать врача;
- Пройти все необходимые обследования, включая ультразвуковые скрининги. Оценить состояние эндометрия, выявить очаги эндометриоза и миоматозные узлы;
- Контролировать рост миомы и гетеротопий во время беременности.
При угрозе прерывания беременности проводится сохраняющая терапия. Применяются токолитики, средства для улучшения кровотока в матке, гемостатические препараты. При развитии осложнений со стороны миомы (некроз опухоли, перекрут ножки) показано ее удаление. Хирургическое лечение аденомиоза во время беременности не проводится.
Заболевания матки приводят к развитию кровотечения при вынашивании плода и в родах. Гинекологи настоятельно рекомендуют пройти обследование и лечение до зачатия ребенка. Такая тактика позволит избежать осложнений и повысит шансы на благоприятный исход беременности.
При развитии непроходимости маточных труб на фоне миомы или эндометриоза возможно экстракорпоральное оплодотворение.
Метод ЭКО (экстракорпоральное оплодотворение) применяется в случаях, когда из-за различных патологий проходимость маточных труб нарушена и восстановить её уже невозможно.
Основным негативным последствием миомы тела матки в сочетании с аденомиозом являются обильные менструации, приводящие к анемии. Заподозрить анемию можно при появлении выраженной слабости и бледности кожи. Возникают жалобы на шум в ушах, головные боли, головокружение. Выставить диагноз помогает общий анализ крови. Для лечения анемии назначаются препараты железа, однако это только временная мера. Для нормализации состояния нужно уменьшить объем ежемесячной кровопотери – консервативным или хирургическим путем.
Кровотечения, возникающие при заболеваниях матки, могут быть очень обильными и создают угрозу жизни женщины.
Для выявления миоматозных узлов и аденомиоза применяются схожие методы:
Небольшая миома не деформирует стеки органа и не определяется при бимануальном исследовании. Большие субсерозные и интерстициальные узлы делают матку бугристой. Во время осмотра врач обращает внимание не только на размеры и контур матки, но и ее болезненность, смещаемость и другие параметры.
При аденомиозе матка увеличена в размерах, поверхность ее остается ровной. Других специфических признаков не выявляется.
При гинекологическом осмотре специалист обращает внимание на состояние матки, чтобы поставить первичный диагноз.
При УЗИ миома видна как округлое гипоэхогенное образование, расположенное в дне, теле или шейке матки. Доктор оценивает размеры миоматозных узлов, количество и расположение. С помощью допплерометрии определяется кровоток в сосудах, питающих опухоль матки.
При аденомиозе миометрий становится неоднородным. К эхопризнакам заболевания относится:
- Увеличение размеров матки;
- Диффузные изменения миометрия по типу аденомиоза. Появление в мышечном слое зоны повышенной эхогенности и анэхогенных включений диаметром до 5 мм;
- При очаговой форме аденомиоза выявляются гетеротопии размерами до 15 мм.
Дифференциальная диагностика миомы матки проводится с узловой формой аденомиоза. Для последней характерно появление анэхогенных очагов размерами до 5-6 мм. Очаги круглые или овальные, с четкими контурами. В отличие от аденомиоза, миоматозные узлы имеют капсулу, видимую при хорошем разрешении на УЗИ.
Эхографические признаки аденомиоза позволяют отличить его от миомы и другой патологии матки, однако не всегда дают возможность выставить точный диагноз. Для определения тактики лечения могут потребоваться дополнительные методы.
Эндоскопическое исследование полости матки проводится при подозрении на субмукозную миому. Во время осмотра оценивается размер и локализация узла, определяется состояние слизистой оболочки. При образованиях размерами до 5 см возможно их одномоментное удаление через влагалище.
При аденомиозе гистероскопическая картина отличается. Основным признаком патологии считается обнаружение эндометриоидных очагов в виде синюшно-багровых точек на розовой слизистой оболочке.
Если во время процедуры гистероскопии на слизистой матки видны синюшно-багровые очаги, то это верный признак аденомиоза.
Надежный метод исследования, позволяющий выявить даже небольшие миоматозные узлы и очаги аденомиоза. В связи с высокой стоимостью проводится только в сложных клинических ситуациях.
Рост уровня CA-125 косвенно указывает и на миому, и на аденомиоз. Концентрация белка повышается также при злокачественных опухолях матки и придатков. В пользу эндометриоза говорит одновременное увеличение плацентарного белка PP-14.
Тест на онкомаркер CA-125 могут назначить при подозрении на озлокачествление опухоли.
В терапии обоих заболеваний применяются и консервативные, и хирургические методы.
При сочетании миомы и аденомиоза приоритет отдается таким препаратам:
- Агонисты гонадотропин-рилизинг гормона. Применяются депо-формы (один укол в 28 дней). Курс терапии составляет 3-6 месяцев. На фоне агонистов развивается обратимая аменорея. Менструации прекращаются, пролиферация тканей замедляется. Очаги аденомиоза и миоматозные узлы уменьшаются в размерах. Прием агонистов проводится под прикрытием эстрогенов для уменьшения неприятных симптомов медикаментозного климакса;
- Эстроген-гестагенные препараты. Под влиянием комбинированных оральных контрацептивов подавляется выработка гонадотропных гормонов, уменьшается пролиферация тканей матки, рост эндометриоидных и миоматозных очагов. При длительном использовании отмечается склерозирование аденоматозных ходов. Курс лечения составляет не менее 6 месяцев;
- Модуляторы прогестероновых рецепторов (Эсмия). Подавляют рост миомы, тормозят активность эндометрия и устраняют очаги аденомиоза. Применяются курсом в течение 3 месяцев.
Препараты модуляторов прогестероновых рецепторов (например, Эсмия) дают положительных эффект в лечении миоматозных узлов и аденомиоза.
Препараты прогестерона (Дюфастон, Норколут, Утрожестан) при сочетании миомы и аденомиоза не используются. Есть данные, что гестагены провоцируют рост миоматозных узлов.
Народные средства в лечении сочетанной патологии малоэффективны. Растительные сборы, гомеопатия, гирудотерапия, сеансы самовнушения и заговоры могут применяться только в качестве вспомогательных мер и не в ущерб рекомендациям гинеколога.
Интерес представляет применение внутриматочной спирали Мирена. По отзывам врачей, ВМС зарекомендовала себя как хорошее средство, помогающее затормозить рост миоматозных узлов и предупредить разрастание очагов аденомиоза. Спираль ставится сроком на 5 лет. Кроме лечебного эффекта, Мирена обеспечивает надежную защиту от нежелательной беременности.
Гормональная внутриматочная спираль Мирена может применяться в лечении некоторых видов миом и предупреждает развитие аденомиоза.
- Миома матки более 3 см в диаметре;
- Аденомиоз III-IV степени;
- Сочетание с гиперплазией эндометрия;
- Отсутствие эффекта от гормональной терапии.
Перед операцией могут быть назначены медикаментозные средства для уменьшения размеров очага.
Хирургическое лечение сочетанной патологии – сложная задача. Оптимальным вариантом в отношении миомы матки остается эмболизация маточных артерий. Метод позволяет гарантированно избавиться от опухоли, но не эффективен в отношении аденомиоза. По этой причине нередко врачи прибегают к последовательному лечению миомы, а далее занимаются аденомиозом (после эмболизации маточных артерий или удаления узла).
Органосохраняющее хирургическое лечение при распространенном эндометриозе не разработано. При выявлении аденомиоза III-IV степени в сочетании с множественной миомой показана радикальная операция – удаление матки.
Подводя итоги, стоит отметить: разница миомы и аденомиоза заключается не в причинах и симптоматике, а подходах к терапии. И если для лечения миомы разработаны эффективные органосохраняющие методики, то в отношении эндометриоза тактика остается одна: или гормональная терапия, или удаление матки. Избежать печального исхода можно лишь при своевременном обращении к врачу. При малейшем подозрении на патологию нужно обследоваться у гинеколога. Чем раньше найдена болезнь, тем проще справиться с проблемой консервативными методами и избежать радикальной операции.
По материалам mioma911.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.