Аденомиоз относится к заболеваниям доброкачественного характера, развивающихся в матке женщины. Недуг характеризуется патологическим разрастанием внутреннего слоя эндометрия, который способен проникать за пределы самой матки, достигая яичников, маточных труб, жёлчного пузыря и прочих органов. Подробнее о причинах читайте в этой статье.
Лечение аденомиоза должно проводиться исключительно под контролем специалиста. В случае невыполнения врачебных предписаний, болезнь способна усугубиться развитие осложнений.
Аденомиозу характерно довольно длительное развитие симптоматики, которое часто растягивается на несколько лет и даже десятилетий. Патология не имеет явных проявлений и поэтому диагностируется чаще всего во время проведения планового ультразвукового исследования.
То что недуг протекает долгие годы в бессимптомной форме, является большим минусом. За период латентного развития ткани эндометрия успевают значительно разрастись, проникнув за пределы матки.
Чем грозит подобный патологический процесс? Долгое время аденомиоз не несёт никакой угрозы для организма и жизни. Однако при длительном отсутствии лечения бесконтрольное разрастание слизистого внутреннего слоя эндометрия усугубляется различного рода осложнениями.
Каким будет прогноз аденомиоза зависит от запущенности заболевания и своевременно начатой терапии. Запущенные виды данного недуга часто переходят злокачественную форму, проявляясь такими болезнями, как саркома и рак.
Благоприятный прогноз после лечения аденомиоза зависит от того, возникнет ли хоть одни случай рецидива в течение пяти лет после выздоровления.
Опасен ли аденомиоз — вопрос сложный.
С одной стороны, недуг является доброкачественным, с другой — при запоздалом лечении либо его отсутствии заболевание вызывает появление серьёзных сопутствующих патологий, таких как:
- онкология;
- бесплодие;
- разрастание за пределы матки;
- кровотечение;
- болевой синдром.
Наличие у женщины аденомиоза значительно повышает риск развития рака шейки матки. Всё дело в хаотически разрастающемся эндометрии, который, проникая в полость шейки, провоцирует появление гиперпластических тканей и опухолевых процессов.
Также в злокачественное новообразование могут перерождаться участки аденомиоза, скопившиеся в мышечном слое матки — миометрии.
Онкология при аденомиозе может возникнуть в любом возрасте. Рак шейки матки диагностируется как у молодых пациентов, так и женщин старше 45 лет.
Перерождение здоровых тканей в аномальные чаще всего наблюдается в период менопаузы, а также при недостаточной выработке гормона эстрогена.
Аденомиоз не всегда сопровождается бесплодием. Если недуг протекает в бессимптомной форме, то на способность иметь детей он никоим образом не влияет. Если же бесконтрольное разрастание клеток эндометрия сопровождается гормональным нарушением, то забеременеть становиться труднее.
Гормональной дисфункции при аденомиозе характерны:
- нарушения овуляции;
- сбои в менструальном цикле;
- болезненные и обильные месячные.
Чаще всего проблемы с гормонами начинают появляться при поражении яичников клетками эндометрия.
Чем опасен аденомиоз яичников? Бесконтрольное разрастание клеток внутреннего мышечного слоя матки, влияет на утолщение стенок яичников из-за чего и происходит дисфункция в выработке гормонов. Подобное чревато не только бесплодием, но и развитием гормонозависимого рака.
На неспособность зачать ребёнка также влияет аденомиоз, сопровождающийся зарастанием маточных труб.
Чем опасен аденомиоз матки при длительном разрастании тканей эндометрия? Подобный процесс может закончиться прорастанием патологического слоя эндометрия сквозь мышечную оболочку матки, что чревато негативными последствиями для близ лежащих органов: мочевой пузырь, органы брюшной полости, прямая кишка.
Кроме того, клетки эндометрия попадая в кровь и лимфы способны распространиться на любые ткани и органы, к примеру, сердце, почки и пр. Такой процесс провоцирует развитие отёков и воспалений. Также на поражённых органах могут наблюдаться кровоизлияния и склерозирование (спайки).
Аденомиоз является небезопасным в послеоперационный период. Часто клетки эндометрия распространяются на раны и рубцы, что провоцирует изменение цвета кожных покровов в поражённой области и сильные боли.
Кроме того, недуг может вызвать неврологические нарушения. Клетки эндометрия проникая в нервные сплетения, вызывают такие недуги, как неврит седалищного и бедренного нерва, тазовый плексит и пр.
Основным признаком запущенного аденомиоза является маточное кровотечение. Чаще всего они незначительные, но при длительной потере крови, в организме развивается железодефицит, что приводит к снижению гемоглобина и ухудшению общего состояния.
Женщины в этот период жалуются на:
- снижение работоспособности;
- постоянную слабость;
- вялость.
На фоне недостатка кислорода в крови кожа становится бледной, наблюдается снижение мозговой активности, а также головокружения, обмороки и головные боли. Ухудшается концентрация внимания и память. Подобное состояние довольно опасное и требует незамедлительного лечения, которое начинается с устранения основного недуга — аденомиоза.
Болевой синдром при аденомиозе может быть как постоянным, так и периодическим. Самыми сильными боли наблюдаются за несколько дней до месячных и в первые 2–3 дня менструации, которая, как правило, при этом недуге длиться до 6–8 дней.

- тошнотой;
- снижением АД;
- чувством слабости и недомоганием;
- потемнением в глазах;
- мигренью или головной болью жгущего характера.
В некоторых случаях женщина на период менструации теряет трудоспособность, так как из-за боли не может даже передвигаться по дому и разговаривать. Часто такие боли при аденомиозе не купируются ни анальгетиками, ни прочими обезболивающими препаратами.
Также боли при сильном разрастании тканей эндометрия часто появляются во время полового контакта, что негативно сказывается на сексуальной жизни женщины, снижая её качество.
По материалам healthy-lady.ru
Аденомиоматоз желчного пузыря – редкая патология, которая приводит к развитию невоспалительного доброкачественного утолщения стенки пищеварительного органа. В большинстве случаев заболевание протекает бессимптомно, поэтому нередко обнаруживается случайно у пациентов во время проведения хирургического лечения прочих заболеваний желчного пузыря. Патологический процесс может привести к поражению всего органа или возникнуть на отдельном участке.

Важно! В детском возрасте аденоматоз не встречается.
Это заболевание диагностируется с одинаковой частотой у мужчин и женщин в возрасте 40–50 лет. Немногочисленные исследования показали, что доброкачественное заболевание несколько чаще встречается у пациентов, которые имеют в анамнезе желчнокаменную болезнь или холецистит.
В зависимости от локализации патологического процесса выделяют такие виды аденомиоматоза желчного пузыря:
- Генерализованная форма. Характерно утолщение всего мышечного слоя стенки органа, что приводит к развитию пористости, кистозно-расширенных полостей;
- Сегментарная форма. Заболевание характеризуется увеличением пористости, появлением отдельных полостей в стенке желчного пузыря;
- Локальная форма. Доброкачественное утолщение развивается в области дна органа. Диаметр гиперплазии не превышает 2 см.
Наряду с аденомиоматозом в желчном пузыре могут развиваться одиночные или множественные доброкачественные опухоли. Различают такие виды новообразований:
- Аденома желчного пузыря;
- Аденомиоз;
- Папиллома;
- Цистоаденома.
Важно! Доброкачественные образования редко подвергаются малигнизации. Однако у 1–3% пациентов возможно развитие аденокарциномы.
Заболевание характеризуется бессимптомным течением, редко приводит к развитию выраженной симптоматики. Однако некоторые пациенты отмечают появление дискомфорта в области правого подреберья, при этом неприятные ощущения не связаны с приемом пищи.
В редких случаях возникает тяжесть в животе, тянущие и ноющие боли справа. Если доброкачественное утолщение диагностируют у пациентов на фоне холецистита или желчнокаменной болезни, то характерно развитие интенсивного болевого синдрома.
Аденомиоматоз обычно диагностируют случайно во время хирургического вмешательства или в рамках комплексного исследования желчного пузыря. Во время проведения ультразвукового обследования врач выявляет уплотнение стенки органа до 8 мм, появление специфических полостей.
В рамках пероральной холецистографии можно обнаружить небольшие дефекты наполнения, которые имеют округлую форму. В последние годы для диагностики аденомиоматоза широко применяют МРТ или МРХПГ. Эти исследования позволяют оценить строение и состояние органа и желчных протоков.
При отсутствии выраженной симптоматики хирургическое лечение пациентов не проводится. Малигнизация доброкачественного образования развивается крайне редко, поэтому показано лишь наблюдение за человеком, периодическое ультразвуковое обследование органа.
Если у больного развивается выраженный болевой синдром в области правого подреберья, то назначают прием спазмолитиков (Дротаверин, Папаверин). При отсутствии эффекта от медикаментозной терапии, развитии печеночной колики, наличии у пациента в анамнезе желчнокаменной болезни или холецистита показано проведение операции по удалению желчного пузыря.
Аденомиоматоз – патология, которая встречается у 1-2% людей на планете и развивается преимущественно у пациентов старше 40 лет. Заболевание редко приводит к развитию выраженных симптомов, в большинстве случаев не требует специальной терапии.
По материалам zpdoc.ru
Полипы заполняют просвет ампулы БСДК или просвет интрапаниллярного отдела главного протока поджелудочной железы. БСДК умеренно увеличен и уплотнен, сохраняет обычную форму и на его верхушке имеется одно отверстие. Морфологически эти полипы идентичны гиперпластическим полипам зоны устья БСДК, отличаясь от последних только своим расположением. Развитие таких полипов можно связать с хроническим продуктивным воспалением.
Самая частая разновидность гиперпластических изменений. Железы слизистой оболочки гипернлазированы, кисгозно расширены. Гроздевидные скопления таких желез могут образовывать полиповидные выпячивания, прикрывающие просвет устья БСДК. Некоторые исследователи считают это явление обычным у лиц старше 40 лет.
Единого мнения о природе аденомиоза не существует. Относят к группе гетеротопических процессов и считают, что он развивается вследствие перемещения гиперплазированных папиллярных желез в мышечный слой сосочка. Макроскопически сосочек приобретает шаровидную форму, увеличивается в диаметре до 1,0-1,5 см. Устье определяется с трудом. Консистенция сосочка плотная, что позволяет заподозрить злокачественную опухоль. На разрезе определяется волокнистая ткань серовато-желтого цвета.
В зависимости от особенностей строения различают три гистологические формы аденомиоза большого дуоденального сосочка: узловатую, узловато-диффузную и диффузную. Эти формы аденомиоза представляют собой морфологическое выражение последовательных фаз его развития. Узловатая форма аденомиоза соответствует ранней фазе развития, когда начинается внедрение гинерплазированных папиллярных желез в мышечный слой без заметного нарушения архитектоники последнего. Дальнейшее прогрессирование процесса приводит к развитию узловато-диффузной и далее диффузной формы. морфологически характеризующейся полной перестройкой стенки БСДК.
Наблюдаемая при этом гипертрофия мышечных пучков является компенсаторной. возникающей в ответ на процессы перестройки стенки большого дуоденального сосочка.
У лиц, не страдающих желчнокаменной болезнью. аденомиоз выявляли не менее часто, чем у лиц с желчнокаменной болезнью и воспалительными изменениями желчных путей. Поэтому мы поддерживаем мнение Marzoli и Serio (1976) о том, что аденомиоз БСДК является процессом, не зависящим от патологии желчевыводящих путей. На основании большого сходства аденомиозных структур с гормонально обусловленными гиперилазиями молочной и предстательной желез можно считать обоснованным также предположение Lebert (1955) об эндокринной индукции аденомиоза БСДК.
В ряде случаев картины аденомиоза большого дуоденального сосочка могут представлять определенные трудности при дифференциальном диагнозе с опухолевым процессом, особенно, если исследованию подвергаются биоптаты небольших размеров. Однако, морфологические критерии свидетельствуют против опухолевого происхождения аденомиозных формаций, поскольку в них не наблюдается клеточной и ядерной атинии, отсутствуют митозы и признаки деструирующего роста.
Поэтому аденомиозные структуры следует отнести к числу опухолеподобных пролифератов гиперпластического происхождения.
Встречается редко. Внешний вид опухоли соответствует крупному полипу. Эпителиальный компонент аденомы предсгавлеп высоким призматическим эпителием со светлой эозинофильиой цитоплазмой и базально расположенным ядром, морфологические и функциональные свойства которого напоминают нормальный эпителий слизистой оболочки БСДК. Имеется некоторое сходство в гистологическом строении папиллярной аденомы и гиперпластических полипов БСДК. Существует даже мнение, что эти образования практически невозможно различить. Однако анализ морфофункциональных особенностей папиллярной аденомы и гиперпластических образований позволяет выделить признаки, являюпшеся основой для проведения дифференциального диагноза.
В гиперпластических полипах эпителиальные клетки сохраняют нормальное строение и ядра их располагаются строго однорядно вблизи базальной мембраны, митозы отсутствуют. Полипы имеют хорошо развитую строму из рыхлой соединительной ткани, богатую кровеносными сосудами и клеточными элементами, среди которых преобладают лимфоциты и плазматические клетки. В папиллярной аденоме эпителий приобретает черты атинии: клетки и ядра имеют большие, чем в норме, размеры; ядра становятся гиперхромными и сильно вытянутыми, они теряют строго полярное расположение, появляются митозы. Опухолевые клетки отличаются нарушением секреторной функции. В одних клетках аденомы выявляется резкая гиперсекреция слизи, в других секреция полностью отсутствует.
Строма в опухоли не столь развита, клеточный инфильтрат в ней более скудный и состоит преимущественно из лимфоцитов и фибробластов. Папиллярная аденома может малигнизироваться.
Нужен хороший врач, клиника или услуги диагностики?
Ищите и записывайтесь здесь – это удобно и дешевле, чем в клинике!
АДЕНОМИОМАТОЗ ЖЕЛЧНОГО ПУЗЫРЯ
- Аденомиоматозжелчного пузыря – идиопатическое невоспалительное неопухолевое утолщение стенки желчного пузыря.
- Обычно аденомиоматоз обнаруживается случайно у лиц в возрасте 40-50 лет.
- Не встречается у детей.
- Одинаково часто встречается у мужчин и женщин.
- Распространенность аденомиоматоза 2-5%.
Этиология, патофизиология, патогенез
- Предположительно возросшее внутрипузырное давление приводит к утолщению стенок желчного пузыря аналогично тому, как дивертику-лез толстого кишечника приводит к утолщению внутренней стенки кишки;
- Классифицируется как тип гиперпластического холецистоза;
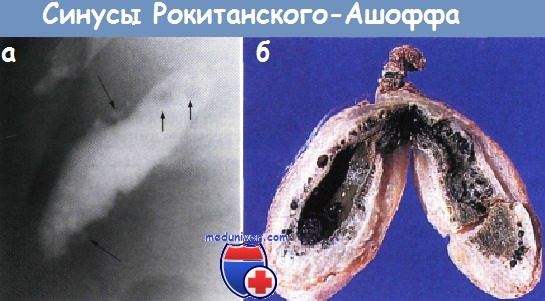
- Гиперплазия слизистой оболочки, утолщение мышечного слоя и дивертикулы (расширение синуса Рокитанского-Ашоффа);
- Выделяют три формы аденомиоматоза желчного пузыря: генерализованный аденоматоз (диффузный), сегментарный (кольцевой) и локализованный (аденомиома, обычно в области дна).
Данные методов визуализации
- Циркулярное или тотальное утолщение стенки желчного пузыря
- Гладкий наружный контур
- Мелкие кистозные интрамуральные изменения
- Контрактильная способность пузыря сохранена или повышена.
Основные симптомы аденомиоматоза желчного пузыря на УЗИ это:
- Циркулярное или тотальное утолщение стенки желчного пузыря с гипо-или гиперэхогенными включениями;
- Назначение аналогов холецистоки-нина приводит к выраженному сокращению стенок.
- Ряд дивертикулов в утолщенной стенке желчного пузыря формирует нить жемчуга (генерализованная форма);
- Желчный пузырь в виде часовых стекол с циркулярным утолщением стенки и сужением просвета (сегментарная форма) ;
- Полипозный дефект наполнения в области дна желчного пузыря (локализованная форма);
- После введения контраста отмечается его выраженное накопление в слизистой оболочке в раннюю артериальную фазу.
- Циркулярное или тотальное утолщение стенки желчного пузыря
- Гладкий внешний контур
- Можно определить слои стенки.
Данные пероральной холецистографии и РХПГ
- Данные идентичны таковым при МРХПГ.
- Симптомы аденомиоматоза желчного пузыря обычно отсутсвуют.
- Неясная боль в верхней части брюшной полости справа
- Иногда персистирующая боль по типу колики, обусловленная гипертрофией мускулатуры.

- При наличии симптомов аденомиоматоза желчного пузыря показана холецистэктомия.
- Аденомиоматоз желчного пузыря – доброкачественное заболевание.
Рис. 2.9Аденомиома дна желчного пузыря. КТ. Гладкие контуры (длинная стрелка). Мелкие камни желчного пузыря (короткая стрелка).
Что хотел бы знать клиницист?
(?) Исключить хронический холецистит и рак желчного пузыря;
(?) Оценить сократительную способность желчного пузыря.
– Неравномерное утолщение стенок желчного пузыря с неравномерными наружными контурами
– Ранняя инфильтрация печени
– Как правило, типичные клинические симптомы, связанные сналичием холелитиаза
Возможен ошибочный диагноз рака желчного пузыря.

Полип желчного пузыря – это пристеночное образование, плотной консистенции (т.е. гиперэхогенное), без акустической тени и не меняющее свое положение при перемещении больного.
#8212; Холестериновые – имеют более плотную структуру, четкие ровные контуры,
#8212; Аденоматозные – более нежной структуры, могут иметь неровные бугристые контуры.
Могут быть разных размнеров, чаще от 1 до 10 мм.
Полипы могут иметь длинную ножку. Могут быть единичные или множественные.
Аденомиоматоз желчного пузыря.
Аденомиоматоз желчного пузыря это доброкачественное разрастание стенки желчного пузыря, при котором затронуты все ее слои. При этом на УЗИ выявляется утолщение стенки желчного пузыря, которое может достигать 1 см, при этом внутренний просвет становится незначительным. Процесс может быть диффузно по всему пузырю или на ограниченном участке стенки.
Гиалинокальциноз желчного пузыря.
Это повышенное отложение кальция в стенке желчного пузыря, с последующим распространением в просвет желчного пузыря, которое при прогрессировании может привести к обызвествлению желчного пузыря – «фарфоровый желчный пузырь». При этом он перестает функционировать.
Гиперпластический холестероз желчного пузыря.
Утолщение стенки желчного пузыря за счет повышенного отложения в ней холестерина.
- Диффузно-сетчатая – тотальное отложение холестерина по всей стенке желчного пузыря. При этом на УЗИ выявляется утолщение и уплотнение стенки желчного пузыря, возможно выявление такого ультразвукового симптома как «земляничный желчный пузырь» #8212; при этом в стенке видны зернышки холестерина, которые как бы светятся.
- Очаговая – локальное утолщение стенки на ограниченном участке. При обнаружении локального утолщения стенки желчного пузыря, необходимо исключить опухоль. Такие образования смотрят в динамике.
- Сетчато-полипозная – при этом выявляются изменения стенки желчного пузыря и наличие внутренних структур повышенной эхогенности без акустической дорожки.
Холестероз имеет доброкачественный характер, не дает динамики роста.
При всех этих состояниях происходит утолщение и уплотнение стенок желчного пузыря, которые зачастую очень трудно отличить друг от друга. Поэтому в заключении УЗИ иногда можно увидеть просто фразу «утолщение стенки желчного пузыря». Врач УЗИ просто указывает те изменения, на которые следует обратить внимание клиническому врачу.
По материалам gepasoft.ru
Желчный пузырь представляет собой грушевидный полый орган, расположенный между печенью и двенадцатиперстной кишкой. Его стенки тонкие, состоят из волокон гладких мышц. Сам пузырь состоит из трех частей: дна, тела и шейки. Его основная функция заключается в концентрировании пищеварительного сока печени (желчи). Из него желчь продвигается в двенадцатиперстную кишку, где смешивается с пищевой кашицей, поступающей из желудка. В желчном пузыре, как и в любом другом органе, может образоваться злокачественная опухоль (карцинома). Симптомы карциномы, к сожалению, проявляются очень поздно.
К группе риска относятся больные, страдающие желчнокаменной болезнью и хроническим холециститом. Опухоль начинает формироваться в слизистой оболочке, затем распространяется на печень и брюшину. На ранней стадии болезни никаких специфических симптомов не наблюдается. Чаще всего у пациентов возникает давление в верхней части живота, нарушается пищеварение. Затем появляются боли, снижается масса тела. Помимо этих симптомов отмечается желтуха. увеличение печени и лимфатических узлов. Желчный пузырь обызвествляется, в нем могут образоваться полипы, во время рентгенологического исследования видно утолщение его стенки.
На сегодняшний день истинные причины возникновения данного онкологического заболевания остаются неясными. Считается, что предрасполагающими факторами являются наличие камней в желчном пузыре и протоках, а также хроническое воспаление. Женщины страдают данной патологией в четыре раза чаще, чем мужчины. Эта болезнь чаще всего возникает у людей старше 50 лет. Изредка встречаются доброкачественные опухоли, так называемые аденомиозы (утолщение стенки желчного пузыря).
Единственное средство лечения рака желчного пузыря — радикальная операция, т.е. его удаление (цистэктомия). Такая операция целесообразна на ранней стадии болезни. На поздней стадии лечение направлено на устранение симптомов, вызванных раком, остановить рост злокачественной ткани невозможно.
При раке желчного пузыря, как и при любом другом онкологическом заболевании, самолечение недопустимо. Следует обратиться к врачу.
Болезни свойствен период бессимптомного течения, поэтому больные поздно обращаются к врачу. Однако предрасполагающим фактором в развитии рака является наличие камней в самом пузыре и протоках.
Поэтому, если Вы страдаете желчнокаменной болезнью, то необходимо регулярно обращаться к врачу, особенно при часто повторяющейся печеночной колике.
Наиболее надежный диагностический метод — лапароскопия. Процедура, во время которой производится осмотр брюшной полости, проводится в условиях общей анестезии. Врач обследует желчный пузырь, оценивает динамику патологического процесса, при необходимости берет кусочек ткани для исследования. Кроме того, назначается ультразвуковое исследование, рентгеновские снимки, сцинтиграмма. Диагностировать злокачественную опухоль, даже с помощью всех перечисленных методов исследования, довольно сложно. Вопрос о целесообразности операции врач решает с учетом степени распространения патологического процесса и стадии болезни.
Прогноз болезни неблагоприятный. Часто патологию диагностируют слишком поздно, когда операция нецелесообразна.
Кроме злокачественных, существуют доброкачественные опухоли желчного пузыря. Они не метастазируют в другие органы, поэтому вероятность выздоровления в таких случаях значительно выше, чем при злокачественных.
Дополнительно статьи на данную тему:
Как следствие: нарушается процесс переваривания жиров, возникает тошнота, рвота и вздутие живота. В чем же причина данной патологии?
Полип – доброкачественное разрастание слизистой оболочки полых органов (кишечника, желчного и мочевого пузыря). В большинстве случаев образование имеет шарообразную форму, и крепиться к стенке с помощью длинной ножки.
Многочисленные клинические эксперименты, проведенные учеными в стандартизированных лабораториях Европы, не привели к установлению истинной причины образования полипов. Основной причиной их формирования до настоящего времени считаются генетические изменения, приводящие к повышенному размножению клеток в виде пластов.
В практической деятельности врачей полипы на стенках желудка и желчного пузыря встречается в основном у женщин (80% от всех случаев). Такая распространенность патологии среди представительниц прекрасной половины человечества позволяет предполагать влияние на появление полипов эстрогенов (женских половых гормонов).
Впрочем, выявлять полипы врачи начали лишь с прошлого столетия после появления рентгенологической диагностики.
Выделяют 4 основных типа полипов:
- Воспалительный – формируется на месте воспалительной реакции слизистой оболочки, при которой разрастается грануляционная ткань.
- Холестериновый – разрастаются клетки с повышенным накоплением холестерина;
- Аденоматозный – возникает из железистой ткани желчного пузыря.
- Папиллома – имеет вид доброкачественной опухоли с сосочковидными разрастаниями на поверхности.
Наиболее распространенным видом полипов в желчном пузыре является холестериновые. При классическом формировании образования вначале возникает множество холестериновых включений в подслизистом слое пузыря с выпячиванием наружу не более 2 мм. Такие изменения редко обнаруживаются при выполнении рентгеновской холецистографии (контрастное исследование желчного пузыря), так как не сопровождаются уменьшением просвета пузыря.
Локальное утолщение оболочки органа в такой ситуации можно выявить с помощью ультразвукового обследования. При нем выявляется реверберация – гиперакустическая тень вдоль стенки желчного пузыря. Врачи называют данный симптом «хвостом кометы».
С течением времени холестериновые полипы увеличивают в размерах и напоминают собой выросты. В данном случае УЗИ картина патологии характеризуется гиперэхогенным образованием в полости желчного пузыря до 4 мм длиной.
Когда образование вырастает до 10 мм, полип становится гипоэхогенным при исследовании его с помощью ультразвука.
Крупные полипы препятствуют оттоку желчи из печени. Она накапливаются в протоках, вызывая их расширение. Такое состояние с течением времени приводит к воспалительным изменениям в стенке органа.
Поскольку при поступлении жирной пищи в желудочно-кишечный тракт возникает блок для попадания желчи в кишечник, нарушается процесс переваривания пищи. Явление сопровождается следующими симптомами:
Желтушность в данном случае обусловлена повышенным накоплением в крови билирубина из-за механического препятствия его выведения в желчном пузыре. Правда, возникает желтизна при выраженном блоке выведения данного пигмента в кишечник.
Опасность накопления билирубина в крови заключается в том, что он является токсическим веществом для клеток головного мозга.
Еще более грозную опасность полипы желчного пузыря представляет в связи с возможностью их малигнизации (преобразования в рак). Согласно медицинской статистике происходит это у третьей части больных с этой патологией.
Лечить полипы обязательно следует медицинскими способами. Народные методы могут применяться лишь в комбинации с консервативной терапией. К хирургическому удалению образования приступают лишь тогда, когда его размеры превышают 10 мм или наблюдается быстрый рост в течение года.
В процессе лечения контролировать состояние доброкачественного образования можно с помощью ультразвука. Обычно контрольное исследование после обнаружения патологии назначается через каждые 6 месяцев.
После оперативного удаления контролировать состояние желчного пузыря необходимо 1 раз в год.
Быстрым ростом полипа считается его увеличение за год на 2 мм. Такие образования должны подвергаться оперативному удалению, так как высока вероятность их ракового преобразования.
Хирургическое вмешательство по удалению полипов проводится с помощью эндоскопа (специального тонкого зонда с видеокамерой в конечной части). При этом через небольшие размеры на кожных покровах в брюшную полость вводится эндоскоп. При помощи эндоскопических инструментов под видеоконтролем проводится удаление пузыря. Сшиваются конечные части желчных протоков, а затем дефекты кожных покровов. В некоторых случаях врачи оставляют на месте разрезов дренажную трубку для удаления воспалительной жидкости.
В реабилитационном периоде после операции необходимо соблюдать специальную диету. В ней ограничено количество белков (не более 90 грамм), жиров (до 50 грамм в сутки), углеводов (не больше 300 грамм). Общая калорийность диеты составляет около 2000 Кал. Очень важно в реабилитационном периоде холецистэктомии исключить продукты с содержанием холестерина, грубой клетчатки и эфирных масел.
Полипы желчного пузыря не совместимы с беременностью. Если женщина с данной патологией планирует зачатие, до него следует выполнить холецистэктомию. В ином случае с большой долей вероятностью увеличение концентрации половых гормонов спровоцирует быстрый рост полипа.
IV. Опухоли соединительнотканного происхождения
V. Опухоли неврогенного происхождения
Следует подчеркнуть важность проведения дифференциальной диагностики при оценке истинности опухолевою процесса с гакими образованиями, как холестерозные полипы, воспалительные гиперплазии слизистой оболочки, грануляционные полипы желчного пузыря. Доброкачественные новообразования в желчных протоках обнаруживаются крайне редко. Прямой зависимости между желчнокаменной болезнью и развитием доброкачественных опухолей не отмечается.
Аденома. В 72% множественная, чаще небольших размеров, может быть на узком или широком основании. Встречается в виде железистых и папиллярных (папиллома) разрастаний. Аденома солидного строения редка. Аденома железистого строения представлена скоплениями трубочек неодинаковой формы и величины, выстланных высоким и низким призматическим ‘эпителием. Цитоплазма клеток эозинофильная, ядра овальные и округлые, расположены у основания клеток. Митозы единичны.
Строма выражена слабо, рыхлая. Папиллярная аденома (папиллома) представлена сосочковыми разрастаниями. Строма сосочков образована рыхлой или плотной соединительной тканью с проходящими в ней сосудами, с поверхности покрыта одним слоем призматического эпителия. Возможна малигнизация аденом, при этом процесс сначала носит очаговый характер. Среди эпителиальных клеток появляются клетки с крупными гиперхромными ядрами. Повышается их митотическая активность. Можно видеть неправильные митозы. Постепенно эпителиальная выстилка в железах и на поверхности аденом становится многорядной или многослойной за счет пролиферации клеток.
Резче бросается в глаза клеточный полиморфизм. появляется инвазивный рост.
Особо нужно остановиться на папилломатозе внепеченочных желчных протоков, под которым следует понимать диффузную сосочковую гиперплазию слизистой оболочки желчyых протоков. Гистологическая картина аналогична папиллярной аденоме. Часто процесс развивается в проксимальном отделе общего желчного протока, нередко распространяясь на печеночные и пузырный протоки, возможно вовлечение и ампулы большого сосочка двенадцатиперстной кишки. После удаления папилломатозных разрастаний часто возникают рецидивы. Отношение к папилломатозу внепеченочных желчных протоков как к облигатному предраку требует при исследовании такого материала просмотра большого числа препаратов.
Оглавление темы «Опухоли желчного пузыря и дуоденального сосочка.»:
Аденомиоматоз желчного пузыря – редкая патология, которая приводит к развитию невоспалительного доброкачественного утолщения стенки пищеварительного органа. В большинстве случаев заболевание протекает бессимптомно, поэтому нередко обнаруживается случайно у пациентов во время проведения хирургического лечения прочих заболеваний желчного пузыря. Патологический процесс может привести к поражению всего органа или возникнуть на отдельном участке.
Этиология и патогенез заболевания изучены недостаточно. Специалисты полагают, что доброкачественное поражение желчного пузыря возникает на фоне повышенного давления внутри пищеварительного органа. Со временем патологический процесс вызывает пролиферативную деформацию стенок желчного пузыря. Как результат развиваются внутристеночные кистозные полости и глубокие крипты.
Важно! В детском возрасте аденоматоз не встречается.
Это заболевание диагностируется с одинаковой частотой у мужчин и женщин в возрасте 40–50 лет. Немногочисленные исследования показали, что доброкачественное заболевание несколько чаще встречается у пациентов, которые имеют в анамнезе желчнокаменную болезнь или холецистит.
В зависимости от локализации патологического процесса выделяют такие виды аденомиоматоза желчного пузыря:
Наряду с аденомиоматозом в желчном пузыре могут развиваться одиночные или множественные доброкачественные опухоли. Различают такие виды новообразований:
Важно! Доброкачественные образования редко подвергаются малигнизации. Однако у 1–3% пациентов возможно развитие аденокарциномы.
Заболевание характеризуется бессимптомным течением, редко приводит к развитию выраженной симптоматики. Однако некоторые пациенты отмечают появление дискомфорта в области правого подреберья, при этом неприятные ощущения не связаны с приемом пищи.
В редких случаях возникает тяжесть в животе, тянущие и ноющие боли справа. Если доброкачественное утолщение диагностируют у пациентов на фоне холецистита или желчнокаменной болезни, то характерно развитие интенсивного болевого синдрома.
Аденомиоматоз обычно диагностируют случайно во время хирургического вмешательства или в рамках комплексного исследования желчного пузыря. Во время проведения ультразвукового обследования врач выявляет уплотнение стенки органа до 8 мм, появление специфических полостей.
В рамках пероральной холецистографии можно обнаружить небольшие дефекты наполнения, которые имеют округлую форму. В последние годы для диагностики аденомиоматоза широко применяют МРТ или МРХПГ. Эти исследования позволяют оценить строение и состояние органа и желчных протоков.
При отсутствии выраженной симптоматики хирургическое лечение пациентов не проводится. Малигнизация доброкачественного образования развивается крайне редко, поэтому показано лишь наблюдение за человеком, периодическое ультразвуковое обследование органа.
Если у больного развивается выраженный болевой синдром в области правого подреберья, то назначают прием спазмолитиков (Дротаверин, Папаверин). При отсутствии эффекта от медикаментозной терапии, развитии печеночной колики, наличии у пациента в анамнезе желчнокаменной болезни или холецистита показано проведение операции по удалению желчного пузыря.
Аденомиоматоз – патология, которая встречается у 1-2% людей на планете и развивается преимущественно у пациентов старше 40 лет. Заболевание редко приводит к развитию выраженных симптомов, в большинстве случаев не требует специальной терапии.
Желчегонные средства делятся на увеличивающие образование желчи и способствующие выделению желчи в кишечник. Желчегонные травы относятся преимущественно к веществам первой группы, стимулирующим образование желчи печеночными клетками. Помимо желчегонного действия, они понижают уровень холестерина в крови, многие из них оказывают мочегонное действие.
Диета для очищения организма. Сегодня легко можно найти множество всевозможных диет для снижения лишнего веса, причем далеко не все из них безобидны. Постоянное жесткое ограничение в приеме пищи отрицательно сказывается не только на эмоциональном состоянии человека, но и может серьезно навредить его здоровью.
Что делать, чтобы лицо похудело — проверенные способы. Лицо – не только зеркало души, но и зеркало неправильного питания. Как похудеть в лице задумываются многие женщины. Но не всегда возможно кардинально изменить то, чем нас одарила природа. Лицевой жир является одним из самых сложноуходящих. Часто лицо является последней инстанцией, на которую распространяется похудение, и одной из самых первых при надутии.
Лечение маточного кровотечения травами. Маточное кровотечение — это кровотечение из половых путей, которое может проявляться в виде длительных, обильных месячных. Маточное кровотечение является симптомом многих гинекологических заболеваний.
Лечение нерегулярных менструаций народными средствами. Менструальный цикл это показатель женского здоровья и если происходят сбои, то это повод насторожиться. Средняя продолжительность менструального цикла длится 28 дней, но это идеальный случай. Считается нормальным, если менструальный цикл длится от 25 до 32 дней.
Лечение молочницы в домашних условиях. Молочница — заболевание от которого страдают до 90% женщин. Это заболевание не является венерическим, но, тем не менее, пораженная грибком женщина может испытывать неприятные симптомы, а также инфицировать партнера. Вызовет ли инфекция воспаление у мужчины, зависит от его иммунного статуса. На сегодняшний день можно наблюдать большое количество различных методов и способов борьбы с молочницей.
Лечение воспаления яичников народными средствами. Воспаление яичников бывает острым и хроническов — лечение народными средствами средствамиим. Наиболее частыми причинами возникновения или обострения воспаления яичников являются неспецифические факторы, такие как переутомление, переохлаждение, стрессовые ситуации, отрицательные эмоции, экстрагенитальные заболевания. Наиболее постоянным и характерным проявлением воспаления яичников является боль.
Удаление желчного пузыря – достаточно распространенная операция на органах полости брюшины.
Чаще всего поводом для удаления желчного становятся острый или хронический холецистит, желчнокаменная болезнь.
Реже удаляют пузырь по причинам врожденных патологий, опухолей. Почему же проводят эту операцию, какие показания, сколько она длится и какие осложнения после удаления органа могут возникнуть?
На сегодня для удаления камней из желчного врачи применяют разные способы избавления от камней в желчном.
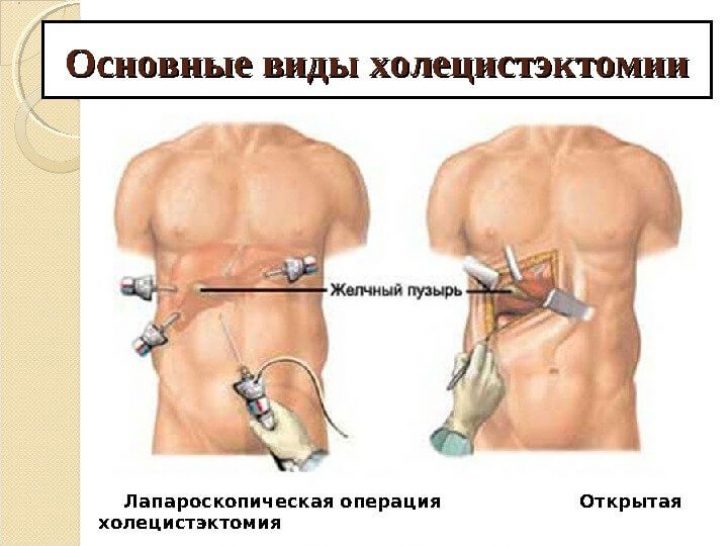
Метод открытой холецистэктомии – это традиционная полостная операция, для проведения которой делается широкий разрез стенки брюшины.
Обычно открытую операцию применяют в тех случаях, когда орган сильно воспален или инфицирован, или если в нем образовались крупные конкременты.
Лапароскопическая холецистэктомия – это малоинвазивная методика удаления органа через небольшие проколы в брюшине.
Операция осуществляется с помощью специальных инструментов. Во время операции врач контактирует с органом только посредством инструментов, благодаря чему риск воспалений и инфекций после операции минимален.
Часто для удаления камней из желчного используют дробление камней лазером. Чтобы достать лазером до желчного, врачи делают прокол в брюшине.
Врач воздействует лазером непосредственно на сами конкременты. Делается удаление камней лазером около 20 минут.
Расщепление камней лазером имеет некоторые противопоказания. Так, воздействие лазером противопоказано людям старше 60 лет, пациентам с весом 120 кг и больше, и при тяжелом общем состоянии больного.
Удаление камней лазером имеет и свои недостатки. В некоторых случаях больной может получить ожог слизистой, который в дальнейшем перерождается в язву.
Кроме того, острые края раздробленных камней могут поцарапать пузырь изнутри или закупорить желчные протоки.
В некоторых случаях врачи предлагают для дробления камней использовать ультразвук. Во время процедуры камни измельчаются с помощью ударной волны. Камни раздрабливаются и выходят потом по желчным протокам.
Удаление желчного пузыря уже много лет является поводом для врачебных дискуссий.
Многие авторы называют такие показания для удаления желчного:
Все вышеперечисленное – это только общие показания к удалению органа.
В каждом конкретном случае врач учитывает индивидуальное состояние пациента и наличие осложнений, которые могут требовать срочное удаление пузыря.
Чтобы определить способ оперативного вмешательства и общее состояние пациента, врачи назначают полное диагностическое обследование.
Подготовка к удалению органа подразумевает ультразвуковое исследование, которое помогает изучить состояние самого пузыря и близлежащих органов – печени, поджелудочной.
УЗИ позволяет увидеть наличие образований в пузыре и их объемы.
МРТ визуализирует камни и другие патологии органа и протоков (рубцевания, воспаление).
КТ назначают в тех случаях, когда врачу нужно изучить околопузырные ткани и состояние других органов брюшины.
Лабораторные анализы на билирубин, трансаминазы, щелочную фосфатазу, тимоловую пробу нужно делать, чтобы узнать, в каком состоянии находятся печень и поджелудочная.
Качественное глубокое обследование и подготовка к операции помогут исключить вероятные осложнения и решить, действительно ли нужно удалять орган.
Многих больных интересует вопрос: куда девается желчь после удаления органа? Желчный пузырь – это резервуар, куда откладывается желчь «про запас».
Удаление органа проходит поэтапно
В пузыре жидкость хранится все то время, пока не происходит процесс переработки пищи. После удаления органа организм некоторое время привыкает работать без пузыря.
Чаще всего в таком случае организм сохраняет неиспользованную желчь в протоках. Сколько времени проходит до налаживания этого процесса, с точностью не может сказать даже врач.
Подготовка к операции помогает исключить некоторые риски и неожиданности во время удаления желчного.
За неделю до операции больной должен прекратить прием препаратов, которые снижают свертываемость крови. За сутки до удаления нужно кушать только легкую еду, а после полуночи вообще ничего не есть.
Для очищения кишечника врач может назначить специальные лекарства или клизмы. Утром, перед самой процедурой, больному нужно принять душ с антибактериальным мылом.
Если для удаления желчного была выбрана лапароскопия, то врач делает в брюшине несколько разрезов, через которые вводит устройство с камерой и специальные инструменты.
На сегодняшний день врачи признали превосходство лапароскопии над операцией традиционного типа.
Почему же лапароскопия так популярна последнее время:
Нужно отметить, что наряду с несомненными преимуществами лапароскопия имеет и некоторые недостатки.
Так, для улучшения обзора врач вводит в брюшину больного углекислый газ под определенным давлением.
В результате этого возрастает давление на диафрагму и в венах, поэтому дыхание и работа сердца немного затрудняются. Для пациентов с проблемным сердцем и дыхательной системой это серьезный минус.
Проведение лапароскопии не дает врачу возможность осмотреть органы во время процедуры, в отличие от открытого метода, когда врач осматривает органы своими глазами.
Делать лапароскопию нежелательно в таких ситуациях:
Несмотря на растущую популярность лапароскопии, открытый метод не сдает своих позиций. Открытую холецистэктомию назначают в тех случаях, когда есть причины для отказа от лапароскопии.
Кроме того, в 3 – 5 % случаев лапароскопию заканчивают открытой операцией, так как возникают непредвиденные обстоятельства.
Часто причины проведения открытой операции – отсутствие возможности провести лапароскопию, так как для этого нет нужного оборудования или опытного специалиста.
Человека с больным желчным интересует, сколько длится восстановление после операции. После того как прошла операция по удалению желчного пузыря, больного отвозят в палату, где примерно в течение часа проходит наркоз и больной просыпается.
В некоторых случаях после наркоза могут возникнуть тошнота и рвота, которые останавливают специальными препаратами.
Боли после удаления желчного пузыря могут возникнуть через несколько часов после операции, больной бок нужно обязательно обезболить.
Первый день после операции больному нельзя ничего кушать, а со вторых суток начинают постепенно вводить пищу. Сколько и что можно есть больному – решает только лечащий врач.
В течение 2-3 дней после удаления органа больной постепенно начинает ходить.
Восстановление после удаления желчного пузыря в условиях стационара длится от 1 до 7 дней, после чего, если у больного не наблюдаются высокая температура, сильные боли, запоры и проблемы с анализами, его отпускают домой для дальнейшей реабилитации.
В некоторых случаях могут возникать осложнения после удаления желчного пузыря. У больного болит правый бок, повышается температура, наблюдаются запоры и другие кишечные расстройства.
Часто температура и боли проявляются после приема жареной или жирной еды, поэтому так важно следить за питанием больного с удаленным желчным.
При появлении таких неприятных симптомов врачи советуют принимать лекарства, которые снимут боли и вздутие и помогут переварить пищу.
Кроме того, врач может назначить и народные лекарства: отвары и настои трав и других растительных компонентов, которые улучшают пищеварение.
Запоры и диарея – частые проблемы, которые беспокоят после удаления желчного. Возникают диарея и запоры из-за роста количества бактерий в тонком кишечнике.
Желчь, которая хранится в желчном, улучшает пищеварение и уничтожает опасные микробы в кишечнике.
Желчь из печени намного слабее и не способна справиться с патогенами, из-за чего и нарушается микрофлора в кишке.
Чтобы запоры и диарея исчезли, нужно убрать из рациона сладости, заменив их полезными ягодами. Кроме того, в таком случае врачи рекомендуют принимать такие лекарства, как про- и пребиотики, которые восстановят микрофлору.
Часто бывает так, что пузырь уже удален, а правый бок и желудок все равно болят. Какие же причины такого явления?
Дисфункция сфинктера Одди – вещества, входящие в слизистую желчного, способны повышать тонус сфинктера, и если орган удален, то этот тонус заметно снижается.
Так, желчь может попадать в кишечник не только в процессе переработки пищи. В таком случае у больного болит правый бок, желудок, появляются расстройства стула, тошнота, изжога после удаления желчного пузыря.
Правый бок может болеть после еды и ночью, кроме того, боли могут отдавать в лопатку и руку, опоясывать.
Если у больного болит правый бок, повышается температура, которая сопровождается ознобом и обильным потом, пожелтение кожных покровов, тошнота, рвота и даже нарушение сознания, то это может говорить о начале острого холангита.
Причины такого состояния – воспаление желчевыводящих протоков или камни в желчных путях.
При несвоевременном обнаружении состояние может заметно ухудшиться, что грозит абсцессом и даже перитонитом.
Если у больного болит правый бок, то это может говорить и о таком состоянии, как холелитиаз. Причины такого состояния – камни в протоках, которые могут свободно выйти через протоки или остаться в них.
Застрявшие камни могут вызвать самые неприятные симптомы: больной жалуется, что у него болит правый бок, кроме того, наблюдается желтуха.
После удаления желчного больному нужно придерживаться трех правил:
Восстановление после удаления желчного – это довольно длительный процесс. У больного могут болеть бок, повышаться температура и возникать другие неприятные симптомы.
Важно понимать, что о любых отклонениях от нормы нужно сразу же сообщать врачу.
Ультразвуковое исследование (УЗИ) матки – это доступный и безвредный метод диагностики. Сегодня его применяют для диагностики большинства гинекологических заболеваний, в том числе для диагностики аденомиоза. УЗИ применяют также для контроля за течением и распространением аденомиоза. Эхографические признаки аденомиоза Признаки аденомиоза – характерны и узнаваемы являются достаточным основанием для постановки правильного диагноза.
Что можно увидеть в стенке матки с помощью УЗИ
При проведении УЗИ применяются различные датчики. Это позволяет произвольно делать различные виды изображения, необходимые для диагностики различных органов, в том числе матки. Исследование половых органов проводят с использованием трансабдоминальных (через переднюю брюшную стенку) датчиков, а также влагалищных датчиков – это позволяет рассмотреть стенку матки, маточные трубы и яичники во всех подробностях. Трансабдоминальное исследование проводится при хорошо наполненном мочевом пузыре, трансвагинальное – при пустом мочевом пузыре.
На УЗИ можно рассмотреть тело матки, шейку матки, маточные трубы и яичники и оценить их состояние, а также состояние близлежащих органов. Можно также измерить размеры всех доступных для исследования органов, оценить их строение и соответствие ой или иной стадии менструального цикла. Во время УЗИ измеряют размеры матки, осматривают стенки матки на предмет наличия или отсутствия аденомиозных узлов, повышенного тонуса мышечной стенки. Измеряют также толщину стенок матки.
Первый раз УЗИ половых органов можно делать в любой день менструального цикла Дни менструального цикла: четыре фазы . кроме дней месячных. Иногда для уточнения диагноза требуется повторное проведение УЗИ, в таком случае его проводят в определенный день менструального цикла.
УЗИ половых органов и органов малого таза позволяет оценить расположение органов, их размеры, выявить изменения, характерные для аденомиоза матки и яичников, отличить доброкачественные образования от злокачественных, произвести точную диагностику аденомиоза и любой другой патологии стенки матки, производить контроль при проведении биопсии эндометрия.
Эхографические признаки
С помощью УЗИ можно поставить диагноз аденомиоза при расположении участков эндометриоза в мышце матки (миометрии). Исследование проводится во второй половине менструального цикла, когда очаги отекшие и лучше определяются на УЗИ. При помощи этого исследования можно также выявить эндометриоидные кисты яичников Кисты яичников — нормально или опасно? .
Эхографическими признаками диффузного аденомиоза Диффузный аденомиоз – частое заболевание женщин являются увеличение переднезаднего размера матки, шаровидная форма матки, участки повышенной эхогенности в миометрии и округлые анэхогенные включения до нескольких мм в диаметре (участки эндометриоза и фиброза – разрастания соединительной ткани), изъеденность и стертость границ между базовым слоем эндометрия и миометрием. На УЗИ можно также увидеть небольшие трубчатые структуры пониженной эхогенности, идущие от эндометрия к миометрию. В базальном слое эндометрия при аденомиозе можно увидеть небольшие включения пониженной эхогенности. Базальный слой эндометрия имеет неравномерную толщину
Эхографическими признаками узлового эндометриоза являются участки повышенной эхогенности круглой или овальной формы с ровными и нечеткими контурами, иногда с небольшими включениями пониженной эхогенности. Аденомиозный узел не имеет капсулы, поэтому контуры его нечеткие (в отличие от миомы матки).
Патологией, близкой к аденомиозу, является гиперплазия (чрезмерное разрастание слизистой оболочки под влиянием эстрогенов) эндометрия. Часто гиперплазия эндометрия является начальной фазой аденомиоза. Если во время УЗИ во второй половине менструального цикла были выявлены признаки гиперплазии эндометрия, то проводится повторное УЗИ сразу после окончания очередных месячных, чтобы посмотреть, произошло ли отторжение разросшегося эндометрия.
УЗИ является доступным и информативным методом исследования, который позволяет выявить наличие в стенке матки признаков диффузного или узлового аденомиоза.
Удаление желчного пузыря – достаточно частое хирургическое вмешательство. Оно назначается, когда больному уже не может помочь компенсирующая терапия. Самые частые причины этого – хронический или острый калькулезный холецистит, болезненные желчные колики, желчнокаменная болезнь с воспалением протоков (холангит) либо большим количеством крупных камней, полипы, холестероз.
Классический метод удаления желчного пузыря – это полостная операция, когда орган вынимают через большой разрез на передней брюшной стенке, одновременно вырезая протоки и сосуды.
Чтобы избежать скопления жидкостей и воспалительного процесса ставят дренаж и разрез ушивают. Такая операция называется лапаротомией. Почему до сих пор используют такую методику? Она помогает в случае больших камней или обширного воспаления, когда существует возможность распространения инфекции.
При таком вмешательстве пациенту требуется длительное наблюдение в условиях стационара, а на месте разреза остается шрам.
Более щадящая методика удаления желчного пузыря – лапароскопия. В этом случае больной орган извлекают через маленькие проколы в брюшине, используя особый прибор – лапароскоп. Это тоненькая трубка с видеокамерой. В контакт с тканями больного вступает лишь аппарат и инструменты, вследствие чего практически исключает возможность инфицирования.
Этапы проведения лапароскопии:
- Применяют общий наркоз с интубацией легких.
- После тщательной обработки антисептиком брюшная стенка прокалывается для введения инструментария.
- В проколы вставляют особые трубки – троакары, а в живот накачивают углекислый газ для создания операционного пространства.
- Наступает момент изъятия больного органа, предварительно отсеченного от окружающих тканей и сосудов, через один из разрезов. Сосуды и протоки зажимают особыми клипсами.
- Врач проводит холангиографию (чтобы исключить воспаления и другие патологии в желчных протоках). Если обнаружен холангит и другие опасные изменения, протоки удаляют.
- После изъятия инструментов и откачки газа проколы зашивают. Шрамы после заживания почти незаметны.
Время удаления желчного пузыря обычно составляет 1–2 часа.
В последнее время стала очень популярной косметическая лапароскопия. Здесь для удаления желчного пузыря применяют чрезвычайно тонкие инструменты, поэтому шрамов после вмешательства не видно вовсе.
Есть и еще причины, почему стоит выбрать лапораскопию. К ее преимуществам можно отнести также и быстрое восстановление работоспособности – через двадцать суток. Еще один плюс: больным легче решиться на подобную операцию, что уменьшает количество запущенных случаев и рост патологий.
К недостаткам лапароскопического метода можно отнести:
Современная хирургия продолжает искать возможности наиболее щадящего удаления желчного пузыря.
Одним из активно развивающихся методов стала транслюминальная операция, при которой все действия производят, используя естественные отверстия в человеческом организме.
Видеокамера вводится через единственный прокол близ пупка, а пузырь удаляется через разрез в стенке органа, соединенного с естественными отверстием, например, прямой кишки.
При противопоказаниях к упомянутым вмешательствам предлагается нетравмирующая операция из мини-доступа, то есть надреза 5–7 см.
Причины, по которым могут не отложить холецистэктомию:
В случае перитонита лапароскопию не применяют, нужна полостная операция. Это также касается кальциноза стенок пузыря. Многих волнует вопрос: можно ли при сахарном диабете проводить удаление желчного пузыря? Врачи считают, что возможно при компенсированной форме болезни. Даже желательно ее провести даже при бессимптомном камненосительстве, ведь осложнения желчнокаменной болезни при диабете проявляются сильнее.
Также рекомендуют при наличии камней в желчном пузыре удалить орган, даже если болезненных ощущений нет, тем, кто живет в отдаленных районах либо много путешествует. Ведь у них не всегда есть возможность экстренной хирургической помощи.
До проведения вмешательства обязательно нужно пройти определенные обследования.
Если показатели не запрещают вмешательство, врачи назначают предоперационную подготовку:
Обычно после удачно проведенной лапароскопической холецистэктомии, домой могут выписать в ближайшие дни. Но нельзя предсказать возникновения осложнений. Поэтому нужно настроиться на более длительное пребывание в стационаре, взять с собой необходимые вещи: одежду, средства гигиены, книги или ноутбук. В случае ранней выписки попросите кого-то из близких провести первые сутки вместе с вами.
Хоть желчный пузырь и не является жизненно необходимым органом, бесследно оперативное вмешательство не проходит. В организме начинаются биохимические изменения.
Их основные причины в том, что желчь меньше защищает от инфекций, разжижается. Ее кислоты, наоборот, становятся более агрессивными. Все это может вызвать патологии желудочно-кишечного тракта, в частности, двенадцатиперстной кишки. Самые распространенные из них – дуоденит, эзофагит, энтерит, колит, гастрит. Необходимо будет наблюдение у гастроэнтеролога.
Агрессивные кислоты также могут повредить стенкам желудка и вызвать их воспаления, даже онкологию. А желчь вновь образовывать камни, уже в протоках. Чтобы этого не случилось, нужно регулярно проводить биохимические исследования состава желчи. Они помогут выявить так называемую билиарную недостаточность, то есть наполнение желчи опасными компонентами. Для выявления воспалений на ранних стадиях полезно регулярно проводить дуоденальные исследования кишечника.
Врачи объединяют все негативные последствия отсутствия этого органа в одну группу – постхолецистэктомический синдром.
В этот комплекс входят такие патологии, как:
Чтобы сгладить неприятные последствия, понадобится медикаментозная компенсирующая терапия. Вероятно, лечащий врач пропишет фармацевтические средства, содержащие желчные компоненты.
Это могут быть Аллохол, Лиобил, Холензим. Либо стимуляторы выделения желчи – Цикловалон, Осалмид. Необходимым будет назначение препаратов, включающих в себя урсодезоксихолиевую кислоту (Урсофалька, Урсосана, Энтеросана и Гепатосана). В качестве дополнительного лечения принимают средства для восстановления кишечной микрофлоры и ферменты.
По завершении хирургического вмешательства запрещается вставать и даже пить воду в течение шести часов. Выдержав это время, пациент может попить мелкими глотками немного воды.
Питание в больнице будет под контролем у врачей, но по возвращении домой нужно контролировать рацион самостоятельно.
Пить можно не более полутора литров в день. К разрешенным напиткам относятся минеральная вода, теплый чай, лучше зеленый, однопроцентный кефир, фруктово-ягодные компоты, травяные настои.
Из еды в течение недели можно картофельное пюре, слизистые каши. На десерт – желе. Дальше можно добавлять протертые блюда, сухарики, супы-пюре, вареную рыбу, паровые тефтели. Не стоит забывать, что после удаления желчного пузыря диету придется соблюдать в течение всей жизни. Питание должно быть дробным, кушать следует маленькими порциями, шесть раз в день. Показан диетстол №5.
По материалам shabash-magov.ru
 NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.
NEOSENSYS.COM Симптомы, диагностика и методы лечения заболеваний.